Параинфекционный энцефалит при краснухе
Прогрессирующий краснушный панэнцефалит — редкая медленная вирусная инфекция ЦНС, обусловленная вирусом краснухи. Манифестирует в период от 8 до 19 лет. Проявляется прогрессирующим умственным снижением, мозжечковым синдромом, спастическим тетрапарезом, нарушениями зрения, эпилептическими пароксизмами. Диагностируется на основании анамнестических и клинических данных, картины церебральной МРТ/КТ, результатов анализа спинномозговой жидкости. Лечение осуществляется симптоматическими средствами, имеет малую эффективность. Заболевание склонно к неуклонному прогрессированию.
Общие сведения
Прогрессирующий краснушный панэнцефалит (ПКП) наряду с энцефалитом Расмуссена, подострым склерозирующим панэнцефалитом, болезнью Крейтцфельдта-Якоба входит в группу медленных инфекций ЦНС. Общей чертой указанных заболеваний является длительный латентный период, занимающий десятки лет. Впервые прогрессирующий панэнцефалит краснушной этиологии был описан в 1974 году, когда удалось выделить вирус из церебральных тканей больного. ПКП — редко встречающаяся патология, к настоящему времени в литературных источниках по неврологии описано несколько десятков случаев. Заболеванию подвержены лица мужского пола, характерный возраст манифестации симптомов — 8-19 лет.

Прогрессирующий краснушный панэнцефалит
Причины ПКП
Этиофактором заболевания выступает краснушный вирус. Медленная инфекция развивается при заражении в результате:
- Внутриутробного инфицирования. Краснуха при беременности у женщины может протекать бессимптомно. Внутриутробная инфекция плода в первом триместре приводит к множественным порокам развития, далее вероятность аномалий уменьшается. Признаки врождённой краснухи (раннего краснушного энцефалита) обычно наблюдаются в ближайшем периоде после родов. Прогрессирующий краснушный панэнцефалит развивается, если вирус не проявляется сразу, а остаётся в латентном состоянии.
- Краснухи, перенесённой в детстве. В исключительных случаях после перенесённой инфекции не происходит полная элиминация вируса, он персистирует в организме в латентной форме.
К группе риска инфицирования корью в период беременности относятся женщины с низкой концентрацией специфических противокоревых иммуноглобулинов (10-25 МЕ/мл), осуществляющих защиту организма от краснушного вируса.
Патогенез
Попадание вируса краснухи в организм обычно происходит внутриутробно либо в раннем детском возрасте. По неизвестным обстоятельствам вирус переходит в неактивную форму, в которой может существовать до двух десятилетий. Причины активации находящегося в латентном состоянии вируса краснухи не установлены. Малое количество клинических наблюдений не даёт возможности подробно исследовать патогенез ПКП. Морфологически отмечается образование периваскулярных лимфоцитарных инфильтратов и мелких глиальных очагов в мозговой коре, астроцитоз с преимущественным поражением белого церебрального вещества. Изменения носят диффузный характер, захватывают различные участки мозга, за что краснушный энцефалит получил название «панэнцефалит».
Симптомы ПКП
Прогрессирующий краснушный панэнцефалит дебютирует неспецифической симптоматикой. Близкие начинают замечать перепады настроения, изменения в характере, поведении больного. Ребёнок хуже учится в школе, возникают проблемы с сосредоточением внимания, запоминанием, усваиванием нового материала. Со временем умеренные когнитивные нарушения перерастают в прогрессирующий интеллектуальный дефицит с исходом в деменцию. Отличительной особенностью ПКП является тяжёлая мозжечковая атаксия, включающая шаткость в положении стоя, неустойчивость во время ходьбы, несоразмерные крупноразмашистые движения, промахивание при выполнении целенаправленных действий.
Развёрнутая стадия заболевания характеризуется эпилептическими пароксизмами, присоединением очагового неврологического дефицита. Наблюдается выраженная атаксия (дискоординация, шаткость), зрительные расстройства, парез лицевого нерва. Типичны пирамидные симптомы: слабость мышц, спастическое повышение мышечного тонуса, повышение сухожильных рефлексов, появление патологических стопных знаков. Двигательные нарушения распространяются на все конечности, развивается тетрапарез. В некоторых случаях наблюдаются миоклонии — непроизвольные сокращения отдельных мышечных групп. Возникает сенсомоторная афазия — речь становится замедленной, упрощённой, непонятной из-за перестановки слогов, нарушается понимание услышанной речи.
В терминальной стадии спастический тетрапарез приковывает пациентов к постели, отсутствует произвольный контроль тазовых органов. Отмечается выраженная деменция, полное отсутствие речи (мутизм), расстройство движений глазных яблок (офтальмоплегия). Нередко наступает кома. Заболевание оканчивается летальным исходом вследствие тотального поражения головного мозга.
Диагностика
Редкая встречаемость патологии обуславливает сложности постановки диагноза «краснушный панэнцефалит». Важную роль имеет выявление в анамнезе пациента данных о перенесённой внутриутробно или в раннем детстве краснухе. Перечень диагностических мероприятий включает:
- Неврологический осмотр. В ходе обследования невролог устанавливает наличие фациального пареза, пирамидной симптоматики, мозжечкового синдрома, выраженного когнитивного снижения, сенсомоторной афазии.
- Люмбальную пункцию. Процедура позволяет получить образец цереброспинальной жидкости, провести его анализ. Характерно умеренное повышение лимфоцитов (40 кл/мкл), белка (1,5-1,5 г/л) с преобладанием гаммаглобулина. Резко увеличена концентрация специфических антикраснушных антител, что свидетельствует об их продукции в тканях ЦНС.
- Электроэнцефалографию. Не обнаруживает специфических отклонений. Типично диффузное замедление основного ритма.
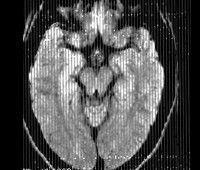
- Томографию. МРТ, МСКТ и КТ головного мозга выявляют гидроцефалию, генерализованную атрофию церебральных тканей, расширение борозд мозговой коры. Особенно грубо атрофирован мозжечок.
- Анализ крови на противокраснушные антитела. Осуществляется иммуноферментным методом (ИФА). Титр антител повышен, но не столь значительно, как в цереброспинальной жидкости.
Выделить краснушный вирус из полученных путём биопсии церебральных тканей, как правило, не удаётся. Необходимо дифференцировать прогрессирующий панэнцефалит краснушной этиологии от других медленных инфекций, вирусного энцефалита, рассеянного энцефаломиелита. Дифференциальный диагноз проводят с подострым склерозирующим панэнцефалитом, отличающимся нормальной картиной цереброспинальной жидкости с повышением титра противокоревых антител.
Лечение ПКП
Специфическая терапия не разработана. Попытки лечения противовирусными препаратами (амантадином), метаболическими средствами (инозином) оказались безуспешными. Проводится симптоматическая терапия (антиконвульсанты, антигипоксанты, противоотечные средства), однако она не способна приостановить прогрессирование симптомов.
Прогноз и профилактика
Прогрессирующий краснушный панэнцефалит оканчивается летально. Продолжительность заболевания с момента манифестации симптомов не превышает 3-х лет. В связи с отсутствием эффективной терапии большое значение придаётся профилактике инфицирования краснухой беременных женщин и детей. Специфическая профилактика осуществляется путём вакцинации против краснухи детей в возрасте 1 года с последующей ревакцинацией в 6 лет. Не привитым ранее и не переболевшим краснухой 13-летним девочкам рекомендовано однократное введение вакцины. Планирующим беременность женщинам с низким титром противокраснушных антител показана вакцинация по индивидуальным показаниям. Ведение беременности у женщин из группы риска должно осуществляться с контролем титра специфических антител в крови.
Источник
Краснуха может проявляться в двух формах — в виде врожденного и приобретенного заболевания. В 1941 г. Грэгг описал аномалии новорожденных, матери которых перенесли в начале беременности краснуху. Заражение краснухой в первые 9 недель беременности в половине случаев ведет к внутриутробной смерти плода, а в 17—30% дети рождаются с пороками развития. При распознанной краснухе частота врожденных уродств составляет 35%. По литературным данным, в 1964—1965 гг. в США заражение краснухой во время беременности явилось причиной 30 000 абортов или внутриутробной смерти плода, а 20 000 детей родились с различными врожденными уродствами. В связи с вышесказанным в ряде зарубежных стран сейчас ставится вопрос о необходимости профилактической вакцинации против краснухи.
Поражение нервной системы при приобретенной краснухе наблюдается сравнительно редко. Первое упоминание о неврологических нарушениях, связанных с приобретенной краснухой, относится к 1891 г. В 1906 г. профессор Ревелоит описали случай краснухи, осложненный развитием полиневрита и явлениями офтальмоплегии. В 1921 г. во время эпидемии краснухи у 13 из 291 заболевших выявлено менингеальные и менингомиелитичеокие поражения. В 1923 г. появилось сообщение о случае краснухи, осложненной восходящим миелитом с летальным исходом. К 1935 г. в литературе имелось описание лишь 11 случаев краснушных энцефалитов. Во время эпидемии краснухи в Уругвае в 1952 г. 5 случаев краснушного энцефалита у взрослых и один у ребенка описал доктор Родригез.
К 1965 г. в мировой литературе имелось уже описание 100 случаев краснушных энцефалитов. Литературные данные указывают на некоторое учащение этих заболеваний в последние годы.
Точно установить частоту поражений нервной системы при краснухе трудно, ибо не все случаи краснухи регистрируются. Кроме того, краснуха может иногда протекать и без сыпи — диагноз в этих случаях ставится на основании эпидемиологических данных и выделения вируса. Возможно, что в отдельных случаях и краснушный энцефалит может развиться без высыпания.
X. С. Мартинсон приводит данные, характеризующие отношение поражений нервной системы к общему числу больных краснухой:
Краснушные поражения нервной системы чаще наблюдаются у детей: наиболее поражаемый детский возраст — 5—10 лет, среди взрослых — 20—30 лет.
Были исследованы ЭЭГ у 23 больных краснухой, не осложненной поражением нервной системы. В отличие от кори, ни в одном из этих случаев ЭЭГ не была изменена.
Поражения нервной системы при краснухе представлены главным образом энцефалитами и энцефаломиелитами (92%); 8% составляют миелиты и полиневриты. Энцефалит при краснухе изучен менее подробно, чем при кори и ветряной оспе, что связано с более низкой заболеваемостью.
Клиническая характеристика
Неврологические нарушения возникают обычно на 3—4-е сутки от начала высыпания, но иногда и на 1—15-й дни болезни, а в отдельных случаях за 1—12 дней до появления сыпи.
Все авторы обращают внимание на отсутствие зависимости между тяжестью краснухи и развитием поражений нервной системы.
Начало обычно бурное, с высокой лихорадкой, судорогами, потерей сознания. Иногда появление неврологической симптоматики сопровождается вторичным высыпанием. Симптоматология очень многообразна. Нарушение сознания наблюдается почти во всех случаях, но выраженность его может быть различной — от легкой спутанности до глубокой комы. Отмечаются галлюцинаторные расстройства, делирий, со стороны двигательной сферы — различного характера гиперкинезы: миоклонии, тонико-клонические судороги, хореоатетоидный гиперкинез, опистотонус, децеребрационная ригидность; реже — парезы центрального характера. Возможны мозжечковые, диэнцефальные, бульбарные нарушения — гипертермия, центральные расстройства дыхания и сердечно-сосудистой деятельности. Описана картина острой мозжечковой атаксии. Иногда в процесс вовлекается спинной мозг; в отдельных случаях развиваются тяжелые психические нарушения вплоть до картины острого психоза.
Почти у всех больных отчетливо выражен менингеальный синдром, который может как сопутствовать энцефалиту, так и быть самостоятельным проявлением поражения нервной системы. В ликворе определяется умеренный или значительный цитоз с преобладанием лимфоцитов, небольшое повышение содержания белка, иногда — сахара.
Rodriguez и Cantwell выделяют следующие формы краснушных поражений нервной системы:
1) менингеальную;
2) менингомиелитическую;
3) энцефалити- ческую и энцефаломиелитическую.
Д. С. Футер разделяет краснушные энцефалиты на:
1) гиперкинетические;
2) паралитические;
3) атактические.
Течение краснушных энцефалитов обычно острое с критическим падением температуры и быстрым обратным развитием симптомов; иногда, однако, возможно и постепенное их исчезновение.
Для краснушных энцефалитов весьма характерна редкость остаточных явлений, несмотря на большую тяжесть клинических проявлений в остром периоде болезни. В подавляющем большинстве случаев, если больные не погибают, в дальнейшем они полностью выздоравливают. Смерть обычно наступает на первой неделе болезни, чаще — в первые 72 ч. Летальность в среднем 20—25%.
Нами наблюдалось 7 больных краснушным энцефалитом. Учитывая редкость этих заболеваний, приводим краткое описание четырех случаев.
Светлана К., 9 лет, в начале декабря 2007 г. была в контакте с сестрой, заболевшей краснухой. 21 декабряпри нормальной температуре появилась краснушная сыпь, которая исчезла через 2 дня. 23 декабрявнезапно развились судороги с потерей сознания. В крайне тяжелом состоянии была доставлена в клинику. Сознание спутано, резко выраженный менингеальный синдром, хорео-атетоидные гиперкинезы. В ликворе — цитоз 66/3 с преобладанием мононуклеаров, белок — 0,99%, сахар — 75 мг, хлориды — 710 мг. Состояние продолжало ухудшаться. Появилась гипертермия (40—40,2°). Не выходила из глубокого бессознательного состояния, почти беспрерывно продолжались тонико-клонические судороги. Не глотала, кормление проводилось через зонд. Была выявлена правосторонняя гсмиплегия с переменным тонусом и пирамидными знаками. Сахарная кривая двугорбая, не возвращается к норме через 3 ч. На ЭЭГ — альфа-ритм отсутствует, во всех отведениях доминирует дельта-ритм, смешанный с тета-волнами. Реакции на внешние раздражения отсутствуют.
В ночь на 6-й день болезни отмечалось неоднократное падение сердечной деятельности и сосудистого тонуса. На 7-й день судороги прекратились, пришла в сознание. С 9-го дня началось быстрое улучшение — судороги не повторялись, постепенно восстанавливались двигательные функции, начала ходить. На 3-й неделе появились очаги облысения. На 40-й день несколько нормализовались биопотенциалы мозга, появился альфа-ритм в теменно-затылочных областях, но брадиритмия сохранялась, реактивность на раздражения оставалась ослабленной. Состояние продолжало улучшаться, и на 86-й день девочка была выписана в удовлетворительном состоянии без остаточных явлений. В течение последующих 4 лет амбулаторного наблюдения — неврологический статус без нарушений, жалоб нет, учится успешно.
Таким образом, несмотря на крайне тяжелое течение острого периода, восстановление было довольно быстрым и полным.
Люда Ш., 12 лет, имела контакт с больным краснухой в квартире. 25 апреля 2009 г. при нормальной температуре появилась мелкая пятнистая сыпь на лице, на следующий день — на туловище. В ночь на 29 апреля внезапно повысилась температура до 39,6°, и появились общие судороги с потерей сознания. В тяжелом состоянии была госпитализирована. Трое суток держалась высокая температура, не выходила из бессознательного состояния. Отмечался менингеальный синдром, общая мышечная гипотония, арефлексия, двусторонние пирамидные знаки. В ликворе — цитоз 379/3, белок — 0,396%. При исследовании ЭЭГ на фоне глубокого оглушения отмечен медленный дельта-ритм (0,5—2,0 Гц), доминирующий во всех отведениях. Другие волновые компоненты не выражены. При действии афферентных раздражителей — полная ареактивность. На 4-й день пришла в сознание, но в течение недели оставалась очень заторможенной, сонливой. С 10-го дня стала активнее, при повторном исследовании ЭЭГ обнаружено диффузное преобладание невысокого тета-ритма, смешанного с деформированными альфа- волнами и одиночными дельта-колебаниями. Постепенно менингеальный синдром сгладился, пирамидные знаки исчезли, ликвор санировался. При исследовании ЭЭГ в период выздоровления доминировали заостренные, искаженные по форме альфа-волны, смешанные с бета-колебаниями; отмечались также нерегулярные низкие по амплитуде тета-волны. При открывании глаз и действия света происходила умеренно выраженная реакция десинхронизации альфа-ритма; при действии ритмического света — усвоение ритма в пределах собственных доминирующих частот.
У данной больной на фоне легко протекавшей краснухи остро развились церебральные нарушения; в клинической картине преобладали общемозговые и менингеальные симптомы; в остром периоде были выявлены грубые изменения электроэнцефалограммы. В течение болезни отмечалась быстрая положительная динамика электрогенеза. Несмотря на тяжесть состояния в первые дни болезни, исход был благоприятным. Наблюдения в течение последующих 2 лет не выявили отклонений от нормы.
Андрей Ч., 5 лет. В марте 2005 г. в детском саду были повторные случаи краснухи. 27 ноября 2005 г. у ребенка на фоне нормальной температуры появилась пятнистая сыпь на коже лица и туловища. На 4-й день температура повысилась до 37,4°, пожаловался на головную боль, появились многократные рвоты, повторные судороги. На следующий день потерял сознание, судороги приобрели характер эпилептического статуса. В тяжелом состоянии был доставлен в районную больницу, где, несмотря на проведение массивной противосудорожной терапии, длительно не удавалось купировать судороги. Отмечались периодические расстройства дыхания, падение сердечной деятельности. Сознание отсутствовало, не глотал. На 7-й день болезни в тяжелом состоянии был переведен в клинику. Очень вял, адинамичен, легко истощаем. Речь медленная, мало модулированная. Легкие очаговые симптомы — анизорефлексия, слабость левого лицевого нерва, интенциоиный тремор слева. На 9-й день развился галлюцинаторный синдром, сопровождавшийся приступами психомоторного возбуждения. Такие явления продолжались около 2 недель. На 12-й день выявился левосторонний подкорковый гемипарез, хореиформный гиперкинез. На ЭЭГ на 20-н день болезни отмечено отсутствие альфа-ритма, доминирование дельта-волн, ареактивность на внешние раздражения. К 45-му дню ЭЭГ несколько улучшилась — появился нерегулярный альфа-ритм, реакции на раздражения. Неврологические расстройства постепенно сглаживались. Выписан на 52-й день с нерезко выраженными изменениями со стороны эмоционально-аффективной сферы.
В этом случае у больного на 4-й день легко протекавшей краснухи развился тяжелый энцефалит. В начале болезни в клинической картине преобладал судорожный синдром, позже на первый план выступили психические нарушения. Несмотря на тяжесть течения, исход был благоприятным. Катамнез через 1—2—3 года; в неврологическом статусе — без патологии, успешно учится. Поведение адекватное, но несколько возбудим, упрям.
Дмитрий Ч., 4 лет. В анамнезе — токсический грипп, фебрильные судороги, частые респираторные инфекции; последняя, осложненная пневмонией — за 2 недели до настоящего заболевания. В августе имел повторные контакты с больными краснухой. Заболел остро 17 августа 2006 г. в 2 часа ночи — температура повысилась до 38,5°, пожаловался на головную боль, на лице и туловище появилась обильная краснушная сыпь. 18 августа температура достигла 39,5°, потерял сознание, появились общие судороги. В крайне тяжелом состоянии был доставлен в клинику. Температура 41°, без сознания, не глотает, не реагирует на уколы. На коже — обильная мелкопятнистая геморрагическая сыпь. Небольшое увеличение затылочных лимфатических желез. Периодически повторяются тонико-клонические судороги. Общая мышечная гипертония, снижение сухожильных и кожных рефлексов, менингеальный синдром, двусторонние пирамидные знаки.
Частый слабый пульс, учащенное аритмичное дыхание, нарастающие явления сердечно-сосудистой недостаточности. Несмотря на проведение активной терапии, через 5 ч 40 мин больной скончался. При вскрытии — мягкая мозговая оболочка отечна, полнокровна, с редкими диапедезными кровоизлияниями. Вещество головного мозга умеренно полнокровно. Слои стенок преимущественно мелких кровеносных сосудов размыты за счет разрыхления или пропитывания их оксифильными белковыми массами. В кровеносных сосудах в различной степени выражена пролиферация эндотелия с последующим некробиозом и инфильтрацией их стенок клетками глии и отдельными полиморфно-ядерными лейкоцитами. Поражения кровеносных сосудов обнаружены в белом веществе полушарий и стволовой части мозга. В отдельных клетках коры головного мозга наблюдается гиперхромность и пикноз ядер. В оболочках и ткани спинного мозга выявлены только расстройства кровообращения в виде гиперемии и диапедезных кровоизлияний (прозектор А. П. Тарасова).
Таким образом, ребенок с неблагоприятным анамнезом в периоде реконвалесценции от респираторной инфекции заболел краснухой. С первого же дня болезни было отмечено глубокое поражение центральной нервной системы; быстро наступил летальный исход. Возможно, одной из причин столь тяжелого течения болезни явилась сенсибилизация больного перенесенной незадолго вирусной инфекцией.
Заканчивая характеристику острых энцефалитов, связанных с экзантематозными инфекциями, следует отметить, что поражения нервной системы могут возникать на разных стадиях основного заболевания.
В редких случаях энцефалит предшествует основной инфекции; такие формы протекают обычно очень тяжело и часто оставляют после себя стойкие рези- дуальные явления. Можно думать, что в этих случаях имеет место непосредственное поражение вирусом клеток головного мозга.
У части больных на высоте инфекции возникают преходящие нарушения со стороны центральной нервной системы, которые характеризуются главным образом общемозговыми симптомами и по мере обратного развития основного заболевания обычно бесследно исчезают — эти нарушения связаны скорее всего с общей интоксикацией и сосудистой дистонией.
У большинства же больных неврологическая симптоматика появляется на фоне уже развившейся основной инфекции или позже, после спадения температуры и светлого промежутка. Несмотря на часто очень тяжелое течение болезни, исход в данной группе больных нередко благоприятный. Это говорит против предположения о непосредственном внедрении вируса в нервные клетки и заставляет скорее думать об инфекционно-аллергическом характере процесса.
Таким образом, по всей вероятности, генез различных вариантов поражений нервной системы при экзантематозных инфекциях неодинаков.
Несмотря на сходные механизмы и однотипную патоморфологическую картину, поражения нервной системы при каждой из описанных инфекций имеют определенные различия как по локализации патологического процесса, так и по его течению.
Так, энцефалит при ветряной оспе чаще наблюдается у детей дошкольного возраста, характеризуется главным образом мозжечковыми нарушениями и в большинстве случаев имеет благоприятный исход. Летальность ниже, чем при других экзантематозных энцефалитах (около 10%).
Коревому энцефалиту свойственна полиморфная клиническая картина, но среди прочих симптомов превалирующими являются нарушение сознания и судороги. Поражаются дети любого возраста. Чаще, чем при других экзантематозных энцефалитах, наблюдаются остаточные явления. Летальность составляет около 20%.
Краснушный энцефалит наблюдается наиболее редко, но протекает особенно тяжело. Заболевают чаще дети старшего возраста. Ведущим в клинической картине является расстройство сознания. Остаточные явления наблюдаются редко, и в большинстве случаев, если больные не погибают, они полностью выздоравливают. Летальность наиболее высокая — свыше 25%.
Источник
