Осложнения прививка против кори

Прививка от кори входит в Национальный календарь иммунопрофилактики РФ и является обязательной. Некоторые родители с опаской относятся к вакцинации, боятся развития у их детей тяжелых побочных эффектов. Чтобы решить, стоит ли делать профилактику, необходимо рассмотреть все возможные осложнения после прививки от кори, их частоту появления и выраженность.
Механизм действия коревых вакцин
Суть механизма действия коревой вакцины заключается в моделировании условий заболевания в организме. Можно сказать, что привитый ребенок переносит вирусную патологию в ослабленной форме. Вакцина содержит живой штамм возбудителя кори, который лишен вредных качеств, но способен размножаться и индуцировать иммунный ответ.
При попадании антигенного материала в кровоток организм начинает вырабатывать антитела, которые способны уничтожать коревой вирус. Клетки Т-лимфоциты обеспечивают иммунологическую память. Поэтому после очередного проникновения возбудителя кори в кровь защитные силы сразу активизируются и устраняют заражение.
 Преимущества вакцинации против кори:
Преимущества вакцинации против кори:
- формирование длительного и крепкого специфического иммунитета. Человек становится защищенным на 12-20 лет;
- минимальное количество необходимых инъекций по сравнению с профилактикой против других заболеваний;
- эффективность иммунизации достигает 98%;
- в случае заражения и развития кори привитый человек перенесет болезнь в облегченной форме, без осложнений.
Возможные последствия прививки от кори у детей
Организм ребенка после рождения ослабленный. Это объясняется еще несформированной иммунной системой. Первое время в крови малыша присутствуют антитела против кори, которые передались от матери.
Но к году они исчезают, ребенок становится подверженным заражению. Поэтому в 12 месяцев детей прививают против кори. Не все малыши хорошо переносят вакцинацию.
Возможные последствия иммунизации:

- появление признаков простуды (кашля, головной и мышечной боли, слабости, насморка, ухудшения аппетита). Такие неприятные симптомы обычно проходят в течение нескольких дней;
- гипертермия. Температура может быть в пределах 37-37,5 градусов или доходить до 39-40. В первом случае это нормальная реакция организма. При лихорадке у ребенка повышается риск развития судорожных припадков. Нельзя игнорировать такое состояние. Важно дать малышу жаропонижающее и вызвать неотложную бригаду медиков;
- местные реакции в виде покраснения, отечности, болезненности в зоне прокола. Подобные проявления обычно исчезают без терапии спустя пару дней. Иногда образуется шишка, абсцесс. Нагноение возникает вследствие инфицирования и опасно заражением крови, смертью;
- аллергия. Могут появляться крапивница, сыпь, синдромы Стивенса-Джонсона, Лайелла, отек Квинке, анафилаксия. Последние два состояния опасны и требуют неотложной помощи медиков;
- неестественный длительный плач;
- неврит плечевого нерва;
- повышенная возбудимость и расстройство сна;
- ухудшение аппетита вплоть до отказа и развития анорексии;
- повышение или понижение артериального давления;
- увеличение лимфатических узлов. Обычно возникает при использовании поливалентного препарата КПК – вакцины против кори, краснухи и эпидемического паротита.
У детей чаще всего наблюдаются аллергические и местные реакции в облегченной форме.
Вероятность побочных эффектов повышают такие факторы:
- вакцинация при наличии противопоказаний;
- использование низкокачественного, испорченного препарата;
- несоблюдение медиками правил антисептики, техники введения;
- невыполнение рекомендаций доктора в период после прививки.
К поствакцинальным осложнениям относятся следующие:
- гломерулонефрит;
- рассеянный склероз;
- токсический шок;
- коревой энцефалит;
- воспаление легких;
- миокардит;
- пневмония;
- ювенильный диабет;
- подострый склерозирующий панэнцефалит;
- асептический серозный менингит.
При появлении признаков осложнений требуется срочно обратиться за медицинской помощью.
Осложнения после вакцинации против кори у взрослых
С ухудшением эпидемиологической ситуации по кори в РФ и странах мира начала проводиться иммунизация взрослых. Вакцинация может выполняться планово (до 35 лет) или экстренно (после контакта с больным). У взрослых побочные реакции возникают чаще, чем у детей (при каждой последующей прививке выраженность иммунного ответа усиливается).
В течение нескольких дней после профилактики могут наблюдаться такие симптомы:

- покраснение, отечность, боль в зоне введения прививочного средства;
- повышение температуры до уровня субфебрилитета;
- боль в мышцах;
- общее недомогание, слабость;
- понос;
- кашель;
- насморк.
Вероятные осложнения после вакцинации против кори у взрослых:
- аллергический, токсический шок, отек Квинке;
- энцефалит;
- менингит;
- лихорадка;
- фебрильные и афебрильные судороги;
- пневмония;
- миокардит.
Чтобы минимизировать риск осложнений, важно помнить, что нельзя прививаться при таких состояниях:

- иммунодефицит;
- аллергия;
- непереносимость компонентов вакцины;
- гипертермия;
- беременность;
- острое течение инфекционно-вирусной болезни;
- общее недомогание;
- вес меньше нормы;
- лактационный период;
- обострение хронической патологии.
Для выявления временных либо абсолютных противопоказаний перед манипуляцией доктор проводит осмотр и анализирует результаты обследования.
Статистика возникновения негативных реакций на прививку
В детском возрасте негативные реакции на прививку возникают редко и обычно ограничиваются местными проявлениями и легкой гипертермией.
Повышение температуры, умеренная сыпь по телу, катаральные явления наблюдаются у 10-20% иммунизированных. Это достаточно низкий показатель.
 Если сравнивать риск развития осложнений после АКДС, то он будет в разы выше. Вероятность коревого энцефалита составляет 1 случай на 10000 вакцинированных. Обычно такое осложнение возникает у детей, которые живут в бедности и получают недостаточное питание. Многие родители боятся тяжелых последствий прививки и летального исхода на этом фоне. Как показывает статистика, вероятность умереть после коревой вакцины в тысячи раз меньше, чем при заражении и развитии вирусной болезни.
Если сравнивать риск развития осложнений после АКДС, то он будет в разы выше. Вероятность коревого энцефалита составляет 1 случай на 10000 вакцинированных. Обычно такое осложнение возникает у детей, которые живут в бедности и получают недостаточное питание. Многие родители боятся тяжелых последствий прививки и летального исхода на этом фоне. Как показывает статистика, вероятность умереть после коревой вакцины в тысячи раз меньше, чем при заражении и развитии вирусной болезни.
У взрослых побочные реакции на прививку развиваются чаще, но они лучше поддаются устранению, поскольку у мужчин и женщин иммунитет крепче, чем у маленьких детей.
По отзывам пациентов и докторов, коревая вакцина редко провоцирует негативную симптоматику.
Что делать, если болит место укола?
Болезненность в зоне постановки коревой вакцины – частое явление после иммунизации. Такой симптом объясняется воспалением. При введении прививки к месту инъекции направляются лейкоциты, которые отвечают на антигенный материал защитной воспалительной реакцией.

Вакцина коревая культуральная жива
В таком случае ничего предпринимать не нужно: спустя 2-3 дня неприятные ощущения исчезнут самостоятельно. Боль в месте инъекции нередко возникает при попадании части вакцины под верхние слои кожи (укол принято ставить глубоко подкожно либо внутримышечно).
Неприятные ощущения объясняются тем, что прививке тяжело проникнуть в кровь, раствор скапливается под кожей и вызывает ее растяжение. Также боль в зоне прокола может наблюдаться тогда, когда медсестра использовала для инъекции шприц с тупой иглой.
Но иногда болезненность места прививки – это симптом осложнения:
- сильного воспаления вследствие инфицирования (при несоблюдении медиками правил асептики, антисептики, невыполнении пациентом рекомендаций врача в поствакцинальный период);
- абсцесса (образуется, если не лечить инфицированную ранку);
- местной аллергии.
Если боль не проходит несколько дней, усиливается, сопровождается сильным отеком, краснотой, то нужно обратиться к доктору. Самостоятельно пытаться устранить проблему чревато осложнениями.
В зависимости от причины болезненности врач может назначить такие группы пероральных лекарств:
- противовоспалительные (Нимесил, Ибупрофен);
- антигистаминные (Кларитин, Диазолин).
Помимо средств для орального использования, иногда применяются и наружные: мази Диклофенак, Троксевазин, Нимесулид, Эскузан.
Что нельзя делать в поствакцинальный период?
Чтобы ранка, образованная после введения вакцины, быстро зажила, не возникло никаких осложнений местного и общего характера, надо знать о правилах поствакцинального поведения. Медики обязаны сообщить перед либо после иммунизации о том, как вести себя некоторое время после прививки.
После профилактики кори запрещено следующее:

- купаться. После прививки некоторое время держится температура. В этот период нельзя принимать душ. Иначе можно заболеть. Также запрещается мочить прокол во избежание попадания инфекции и развития воспаления;
- употреблять алкоголь. Спиртное снижает иммунитет, который после прививки и так ослаблен. Это повышает вероятность заражения какой-либо болезнью, обострения хронической патологии;
- проходить лечение препаратами без согласования с доктором;
- гулять в общественных местах. Важно избегать по возможности контактов с людьми, чтобы минимизировать риск заражения инфекционно-вирусной патологией;
- заниматься спортом. Физическая активность повышает нагрузку на организм и снижает защитные силы. Также при выполнении упражнений человек потеет. Все это повышает риск заболеть;
- кушать продукты и пить напитки, которые обладают высокоаллергенными качествами. Стоит отказаться от шоколада, цитрусовых, экзотических фруктов, соков;
- переедать в день иммунизации. Чем меньше нагружена пищеварительная система, тем легче организм справляется с введенным антигенным материалом.
Видео по теме
О возможных осложнениях вакцинации в Школе доктора Комаровского:
Таким образом, осложнения после прививки от кори наблюдаются редко. Как правило, побочные реакции развиваются при проведении иммунизации при наличии противопоказаний, нарушении техники постановки укола, правил асептики. При своевременно оказанной медицинской помощи все негативные симптомы быстро купируются.
Источник
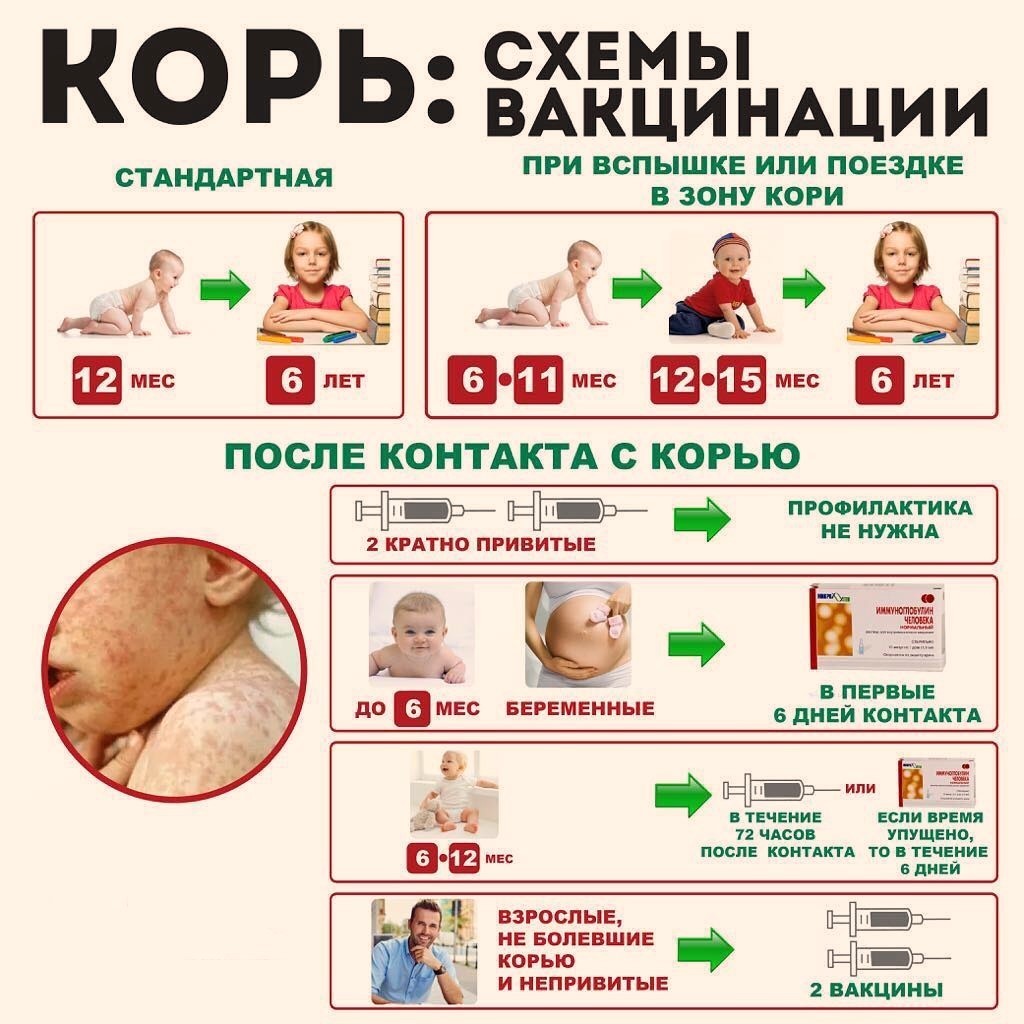
Прививку против кори проводят тем детям в возрасте 12 или 15 месяцев, которые не болели корью, повторная вакцина ставится детям в возрасте шести лет. Она необходима для формирования коллективного иммунитета, а также в случае слабого иммунитета, сформировавшегося после первой вакцинации.
Согласно календарю прививок, вакцина от кори ставится одновременно с вакциной от паротита, краснухи и гепатита В.
Содержание:
- Эффективность прививки против кори
- Противопоказания к введению вакцины
- Осложнения прививки против кори
- Мифы о вреде вакцин
- Что должны помнить родители
Эффективность прививки против кори
При соблюдении всех правил проведения вакцинации иммунитет вырабатывается почти в 100% случаев у детей второго года жизни примерно через месяц после укола. Иммунитет сохраняется 25 лет и только в немногочисленных случаях может угасать с течением времени.
Противопоказания к введению вакцины
Современная медицинская наука выделила ряд противопоказаний, которые запрещают вакцинировать ребенка.
Ранее этот список был обширнее, но сейчас его значительно сократили, что объясняется рядом причин:
Многолетний опыт использования прививок позволил установить, что последствия отказа от них являются куда более серьезными, чем сами последствия от вакцинации. Так, у детей, зараженных туберкулезом, все болезни протекают очень тяжело. Недоношенные дети, инфицированные коклюшем, могут погибнуть от этой инфекции. Если человек болен сахарным диабетом, то у него наблюдается тяжелое течение краснухи. Грипп приводит к серьезным осложнениям у пациентов с бронхиальной астмой. Если не прививать таких детей, то их жизнь подвергается серьезной опасности.
ВОЗ были проведены исследования, которые позволили установить, что у детей с перечисленными диагнозами поствакцинальный период не отличается от такового у здоровых малышей. Более того, прививки не утяжеляют течение основной патологии.
Современные вакцины практически лишены белков и балластных веществ, которые способны вызвать тяжелые осложнения. Яичный белок во многих растворах даже не определяется, так как его в них очень мало. Поэтому прививки можно ставить детям с аллергией на куриный белок.
Противопоказания к вакцинации могут быть следующих видов:
Истинные противопоказания. Они входят в список всех инструкций, которые имеются к любой вакцине. Также они четко прописаны во всех международных рекомендациях.
Ложные противопоказания. Их даже нельзя назвать противопоказаниями в полноценном смысле этого слова. Хотя некоторые врачи до сих пор не прививают детей с перинатальной энцефалопатией. В то время как это противопоказание давно кануло в лету.
Абсолютные противопоказания. Если таковые имеются, то ребенку прививку не ставят.
Относительные противопоказания. Они также являются истинными, но последнее слово остается за доктором. Так, при аллергии на куриный белок, детям не ставят вакцину от гриппа. В то время как при эпидемической вспышке болезни ребенок может быть вакцинирован, так как тяжесть аллергической реакции не сопоставима с тяжестью осложнений от гриппа. Во многих странах детей с аллергией на куриный белок прививают от гриппа в обязательном порядке, но перед введением инъекции проводят специфическую подготовку. Она позволяет не допустить развития тяжелой аллергической реакции.
Временные противопоказания. К таковым относятся хронические болезни в стадии обострения, ОРВИ и пр. Когда ребенок поправится, ему поставят прививку.
Постоянные противопоказания. Они остаются у ребенка пожизненно. Примером таких противопоказаний является врожденный иммунодефицит.
Общие противопоказания. Они являются едиными для всех видов вакцин. К примеру, детей не прививают на фоне высокой температуры тела, либо во время острой фазы болезни.
Частные противопоказания. Они справедливы в отношении некоторых вакцин, но другие прививки могут быть поставлены ребенку.
К истинным противопоказаниям относят:
Название вакцины | Список противопоказаний |
Все прививки | После введения первой вакцины у ребенка развились тяжелые реакции: температура тела повысилась до 40 °C, случился отек более 8 см в диаметре. Сюда же относится анафилактический шок, артриты, отек Квинке и пр. |
Живые виды вакцин | Врожденная недостаточность иммунитета, раковые опухоли, период вынашивания ребенка. |
БЦЖ | Вес ребенка менее 2 кг, формирование келоидного рубца в месте прошлой инъекции, внутриутробное инфицирование ребенка, неврологические нарушения тяжелого течения, генерализованная БЦЖ-инфекция в семейном анамнезе, гемолитическая болезнь новорожденного, системные болезни дермы, ВИЧ у роженицы, иммунодефицит ребенка. |
АКДС | Судороги, которые случались у ребенка ранее, неврологические патологии тяжелого течения. |
Корь, краснуха, паротит | Аллергия на аминогликозиды, анафилактический шок, развивающийся на введение куриного белка. |
Гепатит В | Аллергия на хлебопекарные дрожжи, длительное течение желтушки у новорожденного со значительным повышением уровня билирубина в крови. |
Осложнения прививки против кори

Коревая вакцина вызывает побочные эффекты в редких случаях. У большей части детей прививка против кори не становится причиной каких-либо осложнений, и только около 10% случаев вакцинирования сопровождаются повышением температуры тела, катаральными явлениями, небольшой сыпью. При склонности к аллергическим реакциям сыпь может появиться в первые часы после прививки. На вторые-третьи сутки все реакции на препарат проходят. В любом случае ребенок не представляет опасности для окружающих.
У детей с повышенным аллергическим фоном может отмечаться сыпь, крапивница, отек Квинке, в очень редком случае осложнения проявляются в форме анафилактического шока на куриный белок.
Повышение температуры тела у некоторых детей, предрасположенных к подобным осложнениям, может спровоцировать судороги. Для профилактики подобных последствий рекомендуется давать ребенку на пятый день после вакцинации парацетамол.
Если температура тела повышается до 40 °C, нужно обратиться к доктору. Ребенку окажут медицинскую помощь, а вакцину отправят на исследование в соответствующие контролирующие инстанции. Если такие случаи учащаются, то партия прививок должна быть изъята и проверена.
Встречались в педиатрии случаи подросткового склерозирующего панэнцефалита у детей, которые ранее не болели корью и которым была поставлена коревая вакцина. Вероятность развития подобного осложнения – один случай на миллион доз препарата, что существенно меньше, чем при патологии. При кори подострый склерозирующий панэнцефалит встречается в 6–22 случаях на миллион заболевших. Согласно результатам ретроспективного исследования, которое было проведено центром контроля заболеваемости, вакцина способствует предупреждению подострого склерозирующего панэнцефалита, уменьшая число заболевших корью.
Крайне редко после введения тривакцины встречается тромбоцитопения, ещё более редки случаи этого заболевания после постановки моновакцины.
В медицине описан также случай токсического шока из-за заражения золотистым стафилококком после загрязнения вскрытой ампулы препарата.
Важно понимать, что имеется в виду под словосочетанием «местные реакции» и «общие реакции». Все они перечислены в таблице.
Местные проявления | Общие проявления |
Такие реакции развиваются из-за того, что в области введения инъекции развивается асептическое воспаление. Оно может быть реакцией на сам раствор, либо на травмирование кожи и мышцы иглой. |
Чаще остальных реакций у детей появляется сыпь и развивается высокая температура тела. Сыпь чаще всего возникает после постановки инъекции от вирусных болезней (корь, краснуха и пр.). Это происходит из-за того, что вирус проникает в дерму, но вреда здоровью он не наносит. |
Государственный Институт стандартизации и контроля вакцин и сывороток указывает на то, что в течение 8 лет исследований, осложнений после введения любых прививок не превысило 500! В то время как из 100000 детей, заболевших коклюшем, погибнут 4000 малышей.
Мифы о вреде вакцин
В мире существует общественное движение, которое указывает на то, что вакцины являются небезопасными и вовсе бесполезными. Такое движение носит название антивакцинаторство.
О несостоятельности прививочных кампаний впервые заговорили еще в конце 19 века. На текущий день ситуация осложняется тем, что заказные репортажи из средств массовой информации, а также не научные статьи в Интернете продолжают воздействовать на умы граждан. Многие из них, не имея медицинского образования, вовсе не понимают о чем идет речь, но отказываются от постановки прививок своим детям. Более того, они продвигают свои ложно научные убеждения среди ближайшего окружения.
Основные мифы, которые нуждаются в развенчивании:
Вакцины ставят не для здоровья, а из-за сговора врачей и фармацевтов. Многие люди убеждены, что на прививочных кампаниях фармацевты и доктора наживают целые состояния. Однако почему такое убеждение справедливо именно в отношении вакцин? Любые фармацевтические отрасли позволяют кому-то становиться богаче, но на этом не делают акцент. Вакцины производят с целью профилактики тяжелых болезней и их осложнений, а не для наживы.
Вакцины неэффективны. Этот миф опровергается сухими статистическими данными. Привитые люди болеют очень редко. Если заражение случается, то инфекция будет иметь легкое течение. Когда с ней встретится невакцинированный человек, он обязательно заболеет.
Достаточно обратиться к истории, чтобы оценить эффективность вакцин. Только от оспы умерло больше трети земного шара. Изобретение вакцины от этой болезни позволило остановить эпидемию. В последние 30 лет случаи натуральной оспы в мире не регистрируются и все благодаря прививкам.
Вакцины не нужны. Большинство людей, которые указывают на несостоятельность вакцинации, просто не имеют представления о реальной частоте встречаемости различных инфекций. Они думают, что они не распространены. На самом деле, это не так. Шесть лет вакцинации детей от гепатита В дало ошеломительные результаты. Так, из 9 детей на 100 000 теперь болеют не более 1,6% на 100 000. Эти показатели завышены еще и потому, что многие родители отказывают от постановки прививки своим детям. Как итог, в обществе появляется прослойка людей, которая не имеет иммунитета и является источником распространения болезней.
Вакцины негативным образом отражаются на здоровье человека. Можно встретить информацию о том, что в вакцинах содержится ртуть, которая вызывает у детей аутизм. Стоит отметить, что в организме человека содержатся практически все металлы, и ртуть, в том числе. Каждый день с едой в ЖКТ, а заем в кровь поступают разные микроэлементы и соединения, но в микроскопических дозах. В прививках ртути еще меньше и она нужна для сохранности раствора.
Спровоцировать аутизм ртуть не может. Чтобы понять это, не нужно обучаться медицинской специальности. Однако такие утверждения негативным образом влияют на сознание граждан, хотя являются абсолютно антинаучными. То же самое касается эпилепсии и других патологий, которые якобы могут вызывать прививки.
Вакцины подрывают иммунитет. Иммунитет после постановки прививки активизируется, но не снижается. Это очевидный и научно доказанный факт.
Что должны помнить родители

Не следует купать ребенка в день постановки прививки и на следующий день. Не рекомендуется гулять с ним в этот же период. Переохлаждение организма и контакты с людьми способны стать причиной заражения респираторной инфекцией. В первые двое суток иммунная защита активно продуцирует антигены, поэтому нагрузка на нее возрастает. Хорошо, если ребенок в это время будет абсолютно здоров.
Если температура тела у ребенка повышается более чем на 37,5 °C, то нужно дать ему жаропонижающее средство.
Чтобы уменьшить интенсивность местных проявлений, необходимо принять антигистаминный препарат. Однако перед этим следует посоветоваться с доктором.
Ребенок должен быть здоров в день введения вакцины. С момента полного выздоровления от предшествующего заболевания должно пройти не менее 14 дней. Перед процедурой ребенка должен осмотреть доктор. Желательно сдать кровь и мочу на анализ.

Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность – “Лечебное дело” в 1991 году, в 1993 году “Профессиональные болезни”, в 1996 году “Терапия”.
Наши авторы
Источник
