Осложнения после краснухи взрослых

Краснуха чаще всего встречается у детей, поэтому считается детской инфекцией. Однако от неё не застрахованы и взрослые. Взрослая краснуха — явление редкое, но требующее особого внимания, поскольку имеет свои особенности и представляет серьёзную опасность. Необходимо знать симптомы заболевания и уметь отличать его от других инфекционных процессов, понимать, как выглядят его специфические проявления, ведь своевременно начатое лечение — гарант благополучного прогноза, а грамотная профилактика способна снизить риск заражения до минимума.
Что такое краснуха
Краснуха — одна из представительниц высококонтагиозных (чрезвычайно заразных) вирусных инфекций с характерными кожными проявлениями. Эти проявления выражаются сыпью красной окраски, благодаря чему заболевание получило своё название.
Краснуха входит в перечень детских инфекций и у взрослых встречается довольно редко. Однако протекает в таком возрасте намного тяжелее, чем в детском — может привести к серьёзным осложнениям.

Краснуха у взрослых протекает тяжелее, чем в детском возрасте
Примечательно, что риск заболеть в уже недетском возрасте есть только у тех взрослых, кто не успел переболеть краснухой в детстве или не прививался от неё. Если вы привиты или уже переболели этой инфекцией, краснуха вам не страшна. Но помните, что перенесённое заболевание даёт пожизненный иммунитет, а прививка — временный (на 10–15 лет).
Особую важность наличие иммунитета к этой инфекции приобретает в случае, если женщина планирует стать мамой. Это обусловлено сильным патологическим воздействием вируса на плод, особенно в первые 3 месяца беременности. Заболевание приводит к серьёзным патологиям развития плода (пороки развития головного мозга, сердца и других внутренних органов и систем). Поэтому при наличии симптомов краснухи у беременной в большинстве случаев решается вопрос об аборте. Если же есть веские причины сохранять беременность, или краснуха проявилась на поздних сроках, беременной вводят иммуноглобулин и оставляют под строгим врачебным контролем. Учитывая такую особенность взрослой краснухи, девочкам желательно переболеть этой инфекцией ещё в детстве.
Интересно, что краснуха имеет цикличность — вспышки инфекции регистрируются примерно каждые 5–7 лет.
Видеоролик о заболевании
Причины возникновения и пути передачи
Главный виновник возникновения краснухи — вирус из рода Рубивирусы (семейство Тогавирусов). Он очень неустойчив в окружающей среде — боится ультрафиолета, высоких температур, низкой влажности и перепадов давления. Сохраняет свою активность только в организме носителя, а также при низких температурах.
Носителем краснухи является человек – заразиться можно воздушно-капельным путём (поэтому эта инфекция считается высококонтагиозной). Если же заболевает беременная женщина, то вирус передаётся через плаценту и плоду.

Краснуха передается от матери ребёнку через плаценту
Особенно опасен больной краснухой тогда, когда ещё даже не подозревает о своём заболевании — в инкубационный период, ещё до появления краснушной сыпи. Способность к передаче инфекции сохраняется и после её появления ещё на протяжении 5 дней.
Чаще всего источником взрослой краснухи становятся дети, у которых это заболевание проходит легко, а иногда незаметно. Поэтому в группу риска в первую очередь попадают:
- родители детей, посещающих организованные коллективы (сады, учебные учреждения, секции, кружки);
- педагоги, медики, тренеры, работающие с детьми.
Симптомы и признаки
Инкубационный период взрослой краснухи такой же, как и детской — от 10 до 21 дня. Таким образом, заболевший может распространять инфекцию задолго до того, как заболевание проявится клинически. Особенно опасными в плане заражения считаются последние два — три дня инкубационного периода.
Клиническая картина взрослой краснухи также во многом схожа с симптоматикой детской, но имеет некоторые особенности:
- начало (первые двое суток) – недомогание, сильные головные, мышечные боли и боли в суставах, увеличение лимфоузлов (шейных, затылочных), лихорадка, потеря аппетита, симптомы простуды (сильный насморк, кашель, боль и першение в горле); у мужчин может быть боль в паху, в яичках;
- период высыпаний (третьи — пятые сутки) – сыпь мелкая, розоватая, элементы сыпи могут сливаться в большие тёмные пятна, продолжается до 7 дней, сопровождается вышеперечисленными симптомами простуды.
Краснушная сыпь появляется сначала на лице, затем опускается на верхние конечности и туловище, а после — на нижние конечности. Характерная локализация высыпаний — лицо, поясница, ягодицы, внешние поверхности рук и передняя часть ног. «Уходит» сыпь бесследно, не оставляя после себя пигментации или корочек.

У взрослых элементы краснушной сыпи имеют свойство сливаться
Бессимптомное течение краснухи у взрослых встречается крайне редко.
Диагностика заболевания
Очень важно ещё на этапе осмотра отличить краснуху от других детских инфекций, имеющих подобную симптоматику, к которым относятся:
- Ветрянка. Имеет короткий инкубационный период (7 дней), сыпь появляется одновременно с другими симптомами (высокой температурой, недомоганием, головной болью), распространяется быстро, видоизменяется (пятнышки — папулы), сопровождается зудом.
- Корь. До сыпи проявляется конъюнктивитом, светобоязнью, «лающим» кашлем, повышением температуры, головной болью, белыми пятнышками с красной каймой на внутренней поверхности щёк (исчезают при появлении сыпи). Высыпания возникают на 4–5 день, сначала за ушами, на лице и шее, потом постепенно распространяется вниз по всему телу (за 2–3 дня). Коревая сыпь ярко-розовая, сливается в большие очаги, держится до 5 дней, оставляет после себя пигментированные пятнышки и шелушение (около 7–10 дней).
- Скарлатина. Вызвана гемолитическим стрептококком. Инкубационный период короткий (2–3 дня), начинается симптомами интоксикации (лихорадка, слабость, головные боли). Высыпания появляются на 1–3 день болезни, чаще всего — на щеках, по бокам туловища, в паху, на сгибах (в локтевой, подмышечной, подколенной областях). Сыпь держится 3–7 дней, она мелкоточечная, при нажатии меняет цвет на золотистый, оставляет после себя шелушение. Характерный симптом скарлатины – «малиновый» язык: на 2–4 день заболевания язык становится ярко-красным и выражено зернистым. Заболевание сопровождается ангиной.
Помочь окончательно определиться с диагнозом взрослой краснухи может анализ крови:
- серологический (на наличие иммуноглобулинов М и G): выявление IgG говорит о присутствии иммунитета к инфекции, IgM — о наличии активного инфекционного процесса;
- общий — чаще всего выявляется повышение содержания лимфоцитов, понижение числа лейкоцитов, ускорение свёртываемости крови, могут обнаруживаться плазмоциты.
В случае подозрений на наличие осложнений назначаются дополнительные методы исследований:
- рентгенография (для диагностики пневмонии);
- ЭЭГ (электроэнцефалография головного мозга), эхо-ЭГ, рео-ЭГ (при неврологических осложнениях).
Лечение
В неосложнённых случаях взрослая краснуха, как и детская, лечится в амбулаторных условиях.
Медикаментозное
Препарат, призванный воздействовать на непосредственного возбудителя краснухи, пока что не создан. Поэтому целью назначения лекарственных средств при взрослой краснухе является стимуляция собственных иммунных сил пациента и снятие неприятных симптомов простуды (кашля, насморка, высокой температуры, головной боли и т. п.). В первом случае назначаются противовирусные и иммуномодулирующие средства (Изопринозин, Арбидол, Виферон, Амиксин, Циклоферон, интерфероны, Анаферон).

Для лечения краснухи у взрослых назначаются иммуномодуляторы и симптоматические препараты
В зависимости от клинических проявлений заболевания для облегчения состояния назначаются следующие препараты:
- жаропонижающие (Нурофен, Парацетамол, Колдрекс, Анальгин);
- общеукрепляющие (витамин С, Аскорутин);
- противокашлевые (при сухом кашле — Коделак, Синекод; при влажном — муколитики, Эреспал);
- сосудосуживающие, уменьшающие проявления насморка (Ксилен, Риностоп, Отривин, Називин);
- антигистаминные при болях в суставах и мышцах (Супрастин, Пипольфен);
- противовоспалительные и болеутоляющие (Ибупрофен, Кетопрофен).
Помните, что только врач знает, как действует то или иное средство в каждом конкретном случае, какая необходима дозировка, сколько необходимо принимать препарат. Самолечение недопустимо!
Народные средства
В качестве природных стимуляторов иммунитета при краснухе можно использовать фитонциды (лук, чеснок), овощи (свёклу, редьку, капусту), а также шиповник, лимонник, алоэ, женьшень, эвкалипт, элеутерококк, крапиву.
Наиболее эффективные домашние рецепты:
- Витаминный чай. Заварите кипятком в равных количествах шиповник и ягоды чёрной смородины (или брусники), пейте 2–3 раза в день.
- Ванны с чистотелом. Залейте 4 ст. л. растительного сырья 6 стаканами кипятка, дайте настояться час, процедите и добавляйте в ванну при купании.
- Лечебный напиток перед сном. Смешайте по 1 ст. л. липового цвета, плодов брусники и малины, листьев мать-и-мачехи, залейте 2 ст. л. получившегося сбора 0,5 л кипятка. Отставьте всё настаиваться в течение 20 минут, процедите и пейте по половине стакана перед отходом ко сну.
- Отвар с мёдом. Залейте кипятком (0,5 л) смесь травы мать-и-мачехи (1 ст. л.), цвета липы (2 ст. л.) и мёда (1 ст. л.), отставьте настаиваться на 60 минут, после чего на медленном огне прокипятите настой в течение 5 минут. Остудите, процедите и пейте средство перед сном.
Природные помощники при краснухе на фото
Сопутствующие мероприятия
Обязательным условием выздоровления при краснухе является соблюдение дополнительных мероприятий. К ним относятся:
- постельный режим (на 5 дней);
- изоляция больного;
- регулярное проветривание и влажная уборка помещений;
- диета с преобладанием молочной и растительной пищи.

Больным краснухой, как правило, назначается постельный режим
Запрета на проведение гигиенических процедур нет, мыться при высыпаниях можно. Кроме того, ванна с травами решит сразу несколько задач — очистит кожу (что особенно важно в случае потения), окажет лечебное действие и снимет зуд (если он есть).
Возможные последствия и осложнения
Взрослая краснуха протекает не так легко, как детская, и может привести к серьёзным осложнениям в виде:
- пневмонии;
- отита;
- ангины;
- воспалительных процессов в головном мозге (энцефалита, энцефаломиелита, менингоэнцефалита);
- артрита.
Причиной мужского бесплодия краснуха бывает крайне редко — в случаях вовлечения в воспалительный процесс яичек и тяжёлого протекания этого осложнения. Однако при своевременном обращении к врачу и выполнении всех его рекомендаций прогноз краснухи у взрослых благоприятный.
Профилактика
Неспецифические меры профилактики краснухи — это соблюдение правил личной гигиены, изоляция больного (минимум на 4 дня) и ограничение контактов с ним.
К специфическим мерам профилактики заболевания относится вакцинация. Она проводится путём введения живой моновакцины (Рудивакс) или в комплексе с вакцинами против кори и паротита (При-орикс, MMR II).
Первую противокраснушную прививку делают в возрасте 12–15 месяцев, ревакцинация проводится в 6 лет.

Специфическая профилактика краснухи проводится живой вакциной
У взрослых вакцинация проводится в следующих случаях:
- если они не болели краснухой и не проходили вакцинацию от неё;
- если была только однократная вакцинация;
- если введение вакцины проводилось меньше чем полгода назад.
Вакцинация контактировавших с больным краснухой будет эффективной только в том случае, если проведена в первые 3 суток после регистрации первого случая заболевания. После введения вакцины женщинам детородного возраста рекомендуется предохраняться на протяжении 3 месяцев.
Противопоказаниями к проведению вакцинации являются:
- онкозаболевания;
- инфекционные заболевания в острой фазе;
- обострение хронических болезней;
- выраженная реакция на предыдущее введение вакцины;
- беременность.
Реакции на введение вакцины встречаются очень редко и проявляются в виде отёка и покраснения в месте укола, повышения температуры тела, сыпи, боли в суставах, простудных симптомов. Такие проявления кратковременны и проходят сами собой.
Краснуха у взрослых — заболевание, которое требует к себе должного внимания. Чтобы избежать опасных осложнений и быстро выздороветь, не пренебрегайте необходимостью обратиться к врачу вовремя. Кроме того, помните, что заболевание во взрослом возрасте лучше предупредить, чем лечить.
- Автор: Наталья Сытник
- Распечатать
Тема анатомии, физиологии и здоровья человека интересна, любима и хорошо изучена мною с детства. В своих работах использую информацию из медицинской литературы, написанной профессорами. Имею за плечами собственный большой опыт лечения и ухода за больными.
Оцените статью:
Источник
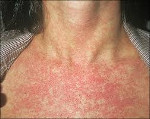
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Естественная восприимчивость человека – высокая. В особенности – у женщин детородного возраста, преимущественно 20-29 лет. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, иногда – поврежденные кожные покровы. Размножение и накопление вируса происходит в регионарных лимфатических узлах. Размножившийся вирус распространяется с током крови, поражая другие лимфатические узлы и оседая в кожных покровах, при этом провоцируя иммунный ответ. Сформировавшиеся антитела атакуют вирус и очищают организм. Постинфекционный иммунитет стойкий, пожизненный.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели – сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Источник

