Операция по удалению толстой кишки при язвенном колите

 Девушка с шариками
Девушка с шарикамиДумаю, настало время рассказать вам о единственном (по мнению врачей) действенном способе лечения неспецифического язвенного колита. Да, речь пойдет об операции.
Как вы знаете, НЯК – это заболевание, поражающее толстый кишечник. В зависимости от объема поражения, устанавливается подтип НЯК – проктит, проктосигмоидит, левосторонний или тотальный (панколит). Диагноз и степень тяжести течения болезни играют определяющую роль в установке правильного подхода к ликвидации проблемы.
Принято считать, что НЯК начинается с проктита (поражение лишь прямой кишки). Заболевание имеет свойство со временем продвигаться вверх по всему толстому кишечнику. Насколько быстрым будет это распространение зависит от текущего состояния больного и ответа его организма на применяемые медикаменты.
При проктите, проктосигмоидите или левостороннем поражении кишечника (с учетом положительного ответа на лечение) врач, скорее всего, не порекомендует операцию. Совсем другое дело – тотальное поражение.
В каких случаях рекомендуют операцию при НЯК?
Не трудно догадаться, что при тотальном поражении НЯК распространяется на весь толстый кишечник. Обычно, как было сказано ранее, все начинается с поражения прямой кишки, но вследствие молниеносной атаки, пищевого отравления или игнорирования признаков болезни, как правило, НЯК переходит в “тотальный” в очень короткие сроки (2-4 месяца). И вот тут-то уже становится интереснее.
Основные аргументы к проведению операции:
- Тотальное поражение толстого кишечника.
- Наличие полиппов/псевдополипов в толстом кишечнике.
- Перфорация толстого кишечника.
- Организм не отвечает на медикаментозное лечение.
- Сильные боли и диарея на протяжении длительного периода времени.
- Медикаменты вызывают сильные побочные эффекты (например, на курсе кортикостероидов – катаракта и остеопороз).
- НЯК начал влиять на суставы, глаза, печень или другие жизненно необходимые элементы (внекишечные проявления заболевания).
- Появились признаки развития рака толстой кишки.
Как правило, операцию лучше проводить в стадии стойкой ремиссии НЯК (это поспособствует более быстрому восстановлению), но кто же согласится на нее, будучи в хорошем состоянии? Да, вот такая неприятная ирония со стороны заболевания.
Виды операций на толстом кишечнике при НЯК
Что представляет собой операция, назначаемая при НЯК? Существуют два типа таких операций, которые применяют в лечении неспецифического язвенного колита.
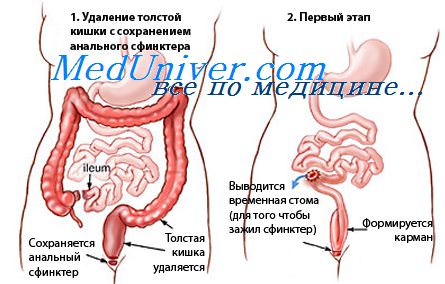
- Илеоанальный анастомозис. Удаляется часть или весь толстый кишечник и все воспаленные ткани прямой кишки. Далее, тонкий кишечник соединяют с анальным каналом. При этом анальный сфинктер не удаляют, и дефекация осуществляется обычным способом. Единственное, количество походов в туалет увеличится, и выходящие массы будут не такими оформленными, т.к. орган, всасывающий воду из пищи, будет отсутствовать. Эта операция является самой распространенной, поскольку она позволяет сохранить нормальный образ жизни человека. Эта операция является успешной в 95% случаев. После операции возможны осложнения, среди которых закупорка тонкого кишечника и протекание кала в месте соединения тонкого кишечника и прямой кишки. Если фекалии, таким образом, попадают в организм, это может стать причиной острой инфекции, поэтому нужно особенно чутко контролировать свое самочувствие.
- Проктоколектомия и илеостомия. Удаляется весь проблемный орган. Задний проход сшивается. Хирург делает небольшое отверстие (стому) в нижней части брюшной полости. Далее, нижний конец тонкого кишечника соединяют со стомой, образовывая канал. Продукты жизнедеятельности выходят в пластиковый карман, который прикрепляют к коже вокруг стомы для собирания стула. Эту операцию проводят людям, которые не переносят анестезию в течении длительного периода и если проведение илеоанального анастомозиса невозможно по тем или иным причинам.
Стоит понимать, что при илеоанальном анастомозисе существует вероятность повторного возникновения НЯК, т.к. нижняя часть толстого кишечника (прямая кишка) остается в вашем теле. В таком случае, как правило, хороший ответ на лечение возникает от применения ректальных суппозиториев (Салофальк, свечи с метилурацилом).
В результате проведения операции отпадает необходимость принимать цитостатики, пероральные 5-аск, глюкортикоиды и другие медикаменты, привычные для больных НЯК. Отпадает риск возникновения рака толстого кишечника (в связи с его отсутствием, разумеется). Но не стоит забывать, что в толстом кишечнике содержится до 70% всего вашего иммунитета.
Если вам предложили операцию, таблица, которая указана ниже, поможет вам принять решение. Заполните ее и обсудите результаты со своим лечащим врачом.
| Организм не отвечает на медикаментозное лечение | Да | Нет |
| Медикаменты дают побочные эффекты | Да | Нет |
| Лечение сильно снижает качество жизни | Да | Нет |
| Обнаружились внекишечные проявления НЯК | Да | Нет |
| Вы вынуждены значительно ограничить свою деятельность | Да | Нет |
| Появились признаки развития онкологии | Да | Нет |
| Вас беспокоит то, как будет выглядеть организм после илеостомии | Да | Нет |
| Вы женщина, и беспокоитесь о трудностях, которые могут возникнуть при попытке забеременеть после операции | Да | Нет |
| Вы считаете, что риск оправдан | Да | Нет |
Подведем небольшой итог. Что человек имеет после операции?
- Исцеление от НЯК.
- Колоссальная экономия денег на лекарствах.
- Хорошее качество жизни (несмотря на стому, т.к. по отзывам многих людей она абсолютно не мешает им жить и даже посещать бассейны).
- Существенное расширение диеты.
Конечно, само слово “операция” звучит страшно, и я сам сторонник медикаментозного лечения (травами в т.ч.). Но нужно отдавать отчет действительности: операцию нельзя исключать, тем более в случаях, описанных выше. Будьте здоровы, контролируйте свое психоэмоциональное состояние
Источник
Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.
Третья группа радикальных хирургических вмешательств очень многообразна. Большинство хирургов считает, что неспецифический язвенный колит — это заболевание всей толстой кишки, поэтому даже при поражении части толстой кишки нужно производить тотальную колэктомию. Отдельные хирурги придерживаются другого мнения. Они считают необходимым удалять только пораженные отделы и сохранять непораженную часть толстой кишки. Нужно считать, что истина на стороне большинства.
Второй спорный вопрос — удалять ли и прямую кишку или сохранять ее, т. е. производить ли тотальную колэктомию с подшиванием конца тонкой кишки к коже анальной области или лучше производить субтотальную колэктомию с сохранением прямой кишки, а затем производить илеоректальный анастомоз?
У того и другого метода есть свои плюсы и минусы. Если поражена вся толстая кишка, то поражена и прямая кишка. При субтотальной колэктомии удаляют всю толстую кишку за исключением последнего отрезка. В оставленной прямой кишке патологический процесс под влиянием дополнительного лечения может быстро ликвидироваться, тем более что токсичное, инфицированное содержимое толстой кишки не раздражает более этот участок. Но известны случаи длительного вялого или даже прогрессирующего течения язв в оставленной, выключенной прямой кишке.
Мы более 10 лет наблюдаем больную, врача, у которой в одном из лечебных заведений Москвы была произведена левосторонняя гемнколэктомия. Удалены дистальный отдел поперечной кишки, нисходящая и сигмовидная кишки. Имеется одноствольный противоестественный задний проход. Слева и выше от пупка иа кожу выведена левая часть поперечной кишки. Прямая кишка сохранена, ио в ией до последнего времени имеются язвы. Из заднего прохода постоянно идет гной. Палец, введенный через анальное отверстие, проникает на глубину 5—6 см в гладкую рубцовую полость. Следовательно, хронический язвенно-склеротический процесс у этой больной продолжается более 10 лет и неизвестно, когда он закончится.
Описаны больные, у которых язвенно-склеротический процесс в оставленной прямой кишке заканчивался полным рубцовым заращением прямой кишки, превращением ее в массивный тяж без каких-либо признаков просвета.
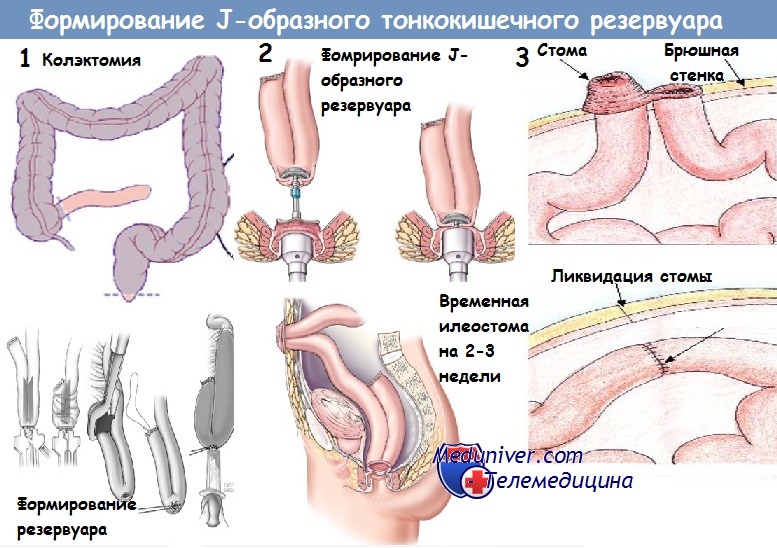
Поэтому многие авторы, с нашей точки зрения, неправильно пишут, что прямую кишку нужно удалять при неспецифическом язвенном колите, т. е. следует производить тотальную колэктомию с последующим илеоанальным анастомозом. При этом анастомозе у больных жидкий, неоформленный кал — содержимое тонкой кишки — выбрасывается 5— 8 раз в сутки. Эта своеобразная диарея беспокоит больных, ведет к потере питательных веществ, т. е. к прогрессирующему истощению больного. Этого можно избежать путем создания резервуара из тонкой кишки.
Предложено много способов создания резервуара или ампулы из тонкой кишки — образование полости по А. А. Васильеву (1963), петлевого анастомоза в форме цифры 9 по методу Fallis, Barron (1953).
В нашей клинике И. В. Меньков разработал методику создания резервуара из трех петель тонкой кишки, сшитых в виде гармошки и анастомозированных с обеих сторон для создания общей полости. Этот метод с успехом применен у одной больной, течение неспецифического язвенного колита у которой представляет совершенно исключительный интерес.
Больная П. впервые появилась в нашей клинике, когда ей было 22 года. Заболела она 2 года назад. Лечилась в нескольких лечебных заведениях Москвы. По поводу неспецифического язвенного колита ей было произведено, по ее словам, 20 операций. У больной имелся противоестественный задний проход слева в подреберной области. Выведена верхняя часть нисходящей кишки. На месте заднего прохода имелся втянутый рубец. Наружная анальная воронка и произвольный сфинктер заднего прохода были сохранены. Сохраненная часть толстой кишки, по данным рентгенологического исследования и визуального осмотра через ректороманоскоп, отклонений от нормы не имела. Состояние больной было хорошим. Она была жизнерадостна, но ее тяготил противоестественный задний проход, и она просила устранить его.
19/VI 1963 г. больной была произведена первая операция (А. М. Аминев). Противоестественный задний проход устранен. Верхняя часть нисходящей кишки, селезеночный угол и левая половина поперечноободочной кишки мобилизованы на брыжеечной, сосудистой ножке. Со стороны наружной аиал.ьнон воронки через рубпово измененные ткани дна малого таза острым путем и тупо проделан тоннель, через который проведен конец мобилизованной кишки. Края слизистой оболочки кишки подшиты к краям кожи. Послеоперационный период протекал без осложнений. В ближайшие дни восстановился нормальный, регулярный акт дефекации естественным путем 2 раза в сутки. Через 2 недели больная выписалась домой и на протяжении 4 месяцев чувствовала себя совершенно здоровой. В весе она прибавила 4000 г.
Но затем больная стала снова замечать примесь крови в каловых массах. Появились боли в нижнем отделе брюшной полости. Больная стала худеть и поэтому повторно обратилась в нашу клинику. При исследовании пальцем на 2 см выше анального жома определялся нижний край плотной язвы, располагавшейся на задней и боковой стенках низведенной кишки. Верхний край язвы был недостижим для кончика пальца. Вышележавшие отделы оставшейся части толстой кишки при рентгенологическом исследовании были найдены непораженными. У больной ежедневно во время дефекации и независимо от нее происходили обильные кишечные кровотечения. Быстро снижался гемоглобин крови.
20/XI 1963 г. больной была произведена вторая операция (А. М. Аминев), в общей сложности 22-я. Низведенная ранее в малый таз толстая кишка выделена из плотных Рубцовых сращений, в которые была прочно впаяна задняя стенка матки, и ампутирована вместе с расположенной в ней язвой. На место нее в малый таз низведена правая половина поперечноободочной кишки. Слизистая оболочка конца ее подшита к краям кожи в области заднего прохода. Послеоперационный период протекал без осложнений. В ближайшие дни восстановился нормальный, регулярный акт дефекации естественным путем 2 раза в сутки.
Через 2 недели больная выписалась домой и на протяжении полугода снова чувствовала себя совершенно здоровой. Вес ее прибавился на 8000 г. Но затем снова стала замечать примесь крови в каловых массах. Появились боли в нижнем отделе брюшной полости. К-ишечные кровотечения стали ежедневными, обильными. Еще раз она была помещена в нашу клинику. На том же месте, сразу же выше сфинктера, располагалась плотная больших размеров язва, верхний край которой невозможно было достичь при исследовании пальцем.
30/ХII 1964 г. больной была произведена третья операция (А. М. Аминев). Удалена слепая, восходящая и низведенная в малый таз правая половина поперечной кишки. Из дистального отдела тонкой кишки создан резервуар по Менькову в виде трех сшитых рядом и анастомозированных петель тонкой кишки. Послеоперационный период протекал без осложнений. В ближайшие дни установился стул 3—5 раз в сутки. Кал кашицеобразной консистенции. Через 3 недели больная выписалась домой и на протяжении. 8 месяцев чувствовала себя совершенно здоровой. Она была на курорте, вышла замуж, возвратилась на свою профессиональную работу: больная — фельдшерица.
Однако у нее снова наступил рецидив. Крупная, плотная язва появилась на прежнем месте, сразу же выше сфинктера. Консервативным лечением — диета, викасол, колибактерин внутрь и в виде клизм с простоквашей — удалось добиться заживления язвы. Язва в резервуаре, созданном из тонкой кишки, рецидивировала в последующем еще несколько раз. Больная лечилась в нашей клинике и в лечебных учреждениях Челябинска, Москвы. Она в общей сложности, включая небольшие, промежуточные вмешательства, перенесла 33 операции. Последние 2 года она здорова, стул 2—3 раза в сутки.
Так упорно нередко прогрессирует поражение толстой кишки у лиц, страдающих неспецифическим язвенным колитом, при стремлении хирурга сохранять у них часть толстой кишки. А при удалении всей ободочной кишки процесс переходит на тонкую кишку. Такие наблюдения описаны многими авторами.
– Также рекомендуем “Оставление прямой кишки при неспецифическом язвенном колите. Удаление прямой кишки при язвенном колите.”
Оглавление темы “Неспецифический язвенный колит.”:
1. Неспецифический язвенный колит. Причины неспецифического язвенного колита.
2. Клиника язвенного колита. Признаки язвенного колита.
3. Виды язвенного колита. Течение язвенного колита.
4. Лечение неспецифического язвенного колита. Консервативное лечение язвенного колита.
5. Гормональная терапия неспецифического язвенного колита. Питание при язвенном колите.
6. Показания к операции при неспецифическом язвенном колите. Виды операций при язвенном колите.
7. Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.
8. Оставление прямой кишки при неспецифическом язвенном колите. Удаление прямой кишки при язвенном колите.
9. Одномоментная операция при неспецифическом язвенном колите. Этапная операция при язвенном колите.
10. Геморрой. Причины геморроя.
Источник
Оперативные вмешательства при язвенном колите необходимы лишь 10% пациентов. Хирургический метод может быть радикальным В лечении язвенного колита, однако калечащий характер удаления толстой кишки, а также успехи консервативной терапии заставляют прибегать к операции по строгим показаниям, разделённым на три основные группы: неэффективность консервативной терапии, осложнения язвенного колита, рак на фоне язвенного колита.
Неэффективность консервативной терапии
У части больных прогрессирование воспалительных изменений не удаётся предотвратить медикаментозными средствами, в том числе гормональными (гормонорезистентная форма). Временным критерием ожидания эффекта консервативной терапии являются 2—3 нед после начала адекватной гормональной терапии. Выраженная интоксикация и кровопотеря приводят к истощению больного, глубоким метаболическим нарушениям, анемии, несут опасность развития септических осложнений. В этом случае принимают решение о необходимости операции.
Гормональная зависимость, т.е. стабилизация состояния больного только на высоких дозах стероидов и возникновение рецидива заболевания при снижении их, влечёт развитие тяжёлых побочных проявлений. Это обстоятельство также диктует необходимость операции, которая позволяет отменить глюкокортикоиды.
Осложнения язвенного колита
Кровотечение. Потеря крови через прямую кишку при язвенном колите обычно не бывает угрожающей. Однако в некоторых случаях кровопотеря принимает жизнеопасный характер и вынуждает принимать решение об операции, не дожидаясь эффекта от проводимой консервативной терапии. В этом случае важно объективно оценить количество крови, выделяемой больным с фекалиями, так как визуальная оценка не только самого пациента, но и врача обычно бывает неадекватна. Наиболее точным методом определения кровопотери является радиоизотопное исследование, которое с помощью метки эритроцитов больного изотопами хрома или технеция позволяет ежедневно оценивать количество эритроцитов в каловых массах. При кровопотере 100 мл в сутки и более показана срочная операция.
Токсическая дилатация толстой кишки возникает в результате прекращения перистальтических сокращений кишечной стенки, что приводит к накоплению в просвете кишечного содержимого и расширению ободочной кишки до критического диаметра (11 — 15 см). Грозным симптомом развития дилатации является внезапное урежение стула на фоне диареи, вздутие живота, а также болевой синдром и нарастание интоксикации. Простым, но информативным диагностическим приёмом является динамическая обзорная рентгенография органов брюшной полости, при которой отмечают увеличение пневматоза ободочной кишки, расширение её до II (9-11 см) и III (11 —15 см) степеней. При обнаружении I степени дилатации (6—9 см) проводят попытку эндоскопической декомпрессии (эвакуация содержимого кишки через колоноскоп). Сохранение 1 степени дилатации, а также её нарастание являются показанием к экстренному оперативному вмешательству.
Перфорация толстой кишки обычно происходит на фоне нарастающей токсической дилатации при отказе от своевременной операции или на фоне некротических изменений стенки кишки при тяжёлом трансмуральном поражении. Важно иметь в виду, что при интенсивной гормональной терапии, введении антибиотиков, спазмолитиков и анальгетиков у пациентов отсутствует классическая картина «острого живота», поэтому своевременный диагноз поставить бывает очень сложно. Вновь помогает рентгенологическое обследование, при котором отмечают появление свободного газа в брюшной полости. Успех операции напрямую зависит от своевременности установления диагноза и длительности перитонита.
Рак на фоне язвенного колита
В популяции больных с язвенным колитом рак толстой кишки встречается достоверно чаще, особенно при длительности заболевания язвенным колитом более 10 лет. Неблагоприятными особенностями подобного поражения являются злокачественные малодифференцированные формы, множественное и быстрое метастазирование, обширность поражения толстой кишки опухолью. При язвенном колите встречается так называемая «тотальная» форма рака толстой кишки, когда внутристеночный рост опухоли при гистологическом исследовании находят во всех отделах, в то время как визуально кишка может оставаться неизменённой. Основной метод вторичной профилактики рака при язвенном колите — ежегодная диспансеризация больных с множественной биопсией слизистой оболочки толстой кишки, даже при отсутствии визуальных изменений.
Выбор хирургического вмешательства
Операцией выбора при хирургическом лечении язвенного колита является субтотальная резекция ободочной кишки с формированием илеостомы и сигмостомы (рис. 1). В этом случае проводят интенсивное лечение сохранённого сегмента толстой кишки в послеоперационном периоде — гормоны в микроклизмах и свечах, месалазин местно, метронидазол, санация кишки антисептическими и вяжущими растворами. Вариантом резекции может быть колэктомия по типу операции Гартмана, если, например, перфорация произошла в дистальном отделе сигмовидной кишки или сигмовидная кишка явилась источником кровотечения.

Рис. 1. Субтотальная резекция ободочной кишки (удаляемая часть кишки заштрихована) с формированием илио- и сигмостомы при язвенном колите.
В отдалённом послеоперационном периоде в сроки от 6 мес до 2—3 лет решают вопрос о втором этапе оперативного лечения. При отсутствии рецидивов язвенного колита в отключённой прямой кишке выполняют формирование илеоректального анастомоза. При развитии стриктуры прямой кишки появляется необходимость в её удалении — брюшно-анальной резекции сохранённых отделов сигмовидной и прямой кишок. Реконструктивный этап в этом случае может заключаться либо в формировании резервуара из тонкой кишки либо в наложении илеоанального анастомоза с превентивной илеостомой. Превентивную илеостому закрывают после заживления анастомоза через 1-6 мес.
Одномоментную колэктомию с брюшно-анальной резекцией прямой кишки применяют при массивном кишечном кровотечении, когда источником кровопотери является прямая кишка.
Среднетяжёлое течение язвенного колита на фоне удовлетворительного состояния больного также может быть поводом для операции, если заболевание принимает гормонозависимую форму. В этом случае возможно выполнение одномоментной операции с реконструктивным этапом: колэктомия с формированием илеоректального анастомоза либо колэктомия и брюшно-анальная резекция прямой кишки с формированием илеорезервуара и наложением илеоанального анастомоза с превентивной илеостомой.
При развитии рака ободочной кишки на фоне язвенного колита также применяют колэктомию, комбинированную с брюшно-анальной резекцией прямой кишки, а при локализации опухоли в прямой кишке — колэктомию, комбинированную с брюшно-промежностной экстирпацией прямой кишки. Операцию при раке обычно завершают формированием постоянной одноствольной илеостомы.
Послеоперационные осложнения
Тяжёлое исходное состояние большинства больных перед операцией сказывается на течении послеоперационного периода, развитии послеоперационных осложнений (8-10%) и летальности (1,5-2%). Осложнения (эвентрация, несостоятельность швов илеостомы) часто связаны с плохой регенерацией тканей у ослабленных пациентов, наблюдаются также серозный перитонит, экссудативный плеврит как проявления полисерозита, абсцессы брюшной полости, дисфункция илеостомы, пневмония. Особенно важна активная тактика хирурга при осложнениях на фоне отсутствия резистентности у больного.
Прогноз после хирургического лечения
При своевременном выполнении операции, динамическом наблюдении прогноз благоприятен. Необходимы ежегодный контроль в случае сохранения прямой кишки, биопсия и мониторинг малигнизации. Большинство пациентов длительно нетрудоспособны (нуждаются в инвалидности).
Савельев В.С.
Хирургические болезни
Опубликовал Константин Моканов
Источник
