Операции при остром колите
Оглавление темы “Колит. Толстокишечная непроходимость.”:
1. Оценка пациента с язвенным колитом. Признаки язвенного колита.
2. Операция по поводу острого колита. Операции при язвенном колите.
3. Экстренная операция при болезни Крона. Острый аппендицит и колит.
4. Тонкокишечная непроходимость при болезни Крона.
5. Интраабдоминальный абсцесс при болезни Крона. Клостридиальный колит.
6. Непроходимость толстой кишки. Опухолевая и дивертикулярная обструкция толстой кишки.
7. Предоперационный диагноз непроходимости толстой кишки. Ведение толстокишечной непроходимости.
8. План и время операции при непроходимости толстой кишки.
9. Операция при непроходимости толстой кишки. Наложение анастомоза при толстокишечной непроходимости.
10. Колостомия. Колостома. Наложение колостомы.
Операция по поводу острого колита. Операции при язвенном колите.
Назначайте операцию на следующий день, если позволяет состояние большого, и уж во всяком случае не откладывайте ее надолго. Не нужно никакой предоперационной подготовки кишечника. Антитромбозная профилактика низкомолекулярным гепарином назначается, как и при плановой операции.
Разовой дозы антибиотиков вполне достаточно. Не забывайте «прикрыть» операционный период гидрокортизоном.
При остром язвенном колите адекватным вмешательством является тотальная абдоминальная колэктомия. У молодых и худощавых пациентов она не сложна и занимает около 2 ч; у мужчин среднего возраста может быть затруднена. Часто наблюдаются лишь небольшие проявления воспаления на наружной поверхности толстой кишки: некоторое утолщение стенки и расширенные капилляры в серозном покрове. Сегментарные сосуды могут быть расширены вследствие усиленного кровотока.

Выделение кишки начинайте с правой или левой стороны (как вам удобнее). Рассекайте брюшину латерального канала и проходите в слое между брыжейкой кишки и ретроперитонеальной фасцией. Разделите желудочно-ободочную связку так, чтобы убрать большой сальник единым блоком с толстой кишкой, но в то же время сохранить желудочно-сальниковую артерию. Поскольку толстая кишка уже мобилизована и отведена медиально, можно перевязать и пересечь сегментарные сосуды.
Пересеките подвздошную кишку на расстоянии 5 см от илеоцекального угла и ректосигмоидный отдел толстой кишки тотчас выше промонториума с помощью степлеров. Закрытый таким образом терминальный отдел подвздошной кишки следует вывести в виде стомы сквозь отверстие в правой прямой мышце живота. Место вывода стомы перед операцией промаркируйте. Зашейте абдоминальную рану и затем сформируйте стому. Пересеките кишку на 5 см выше уровня кожи, выверните кишку и фиксируйте её швами в окружности раны — образуется илеостома высотой 2,5 см.
Проктоколэктомия по поводу острого язвенного колита сегодня ушла в историю. Остающаяся на месте воспаленная прямая кишка слишком мала, чтобы серьезно ухудшить состояние пациента. После операции отключенная прямая кишка становится спокойной.
Ваш пациент может быть молод и относительно крепок, и операция может оказаться для вас поистине «куском торта». Но не поддавайтесь соблазну сделать что-либо большее, чем абдоминальная колэктомия, в частности, дополнительный илеоректальный анастомоз или даже восстановительную резервуарную илео-проктостомию. У этих пациентов с катаболическим типом обмена, находящихся на стероидной терапии, очень высок риск несостоятельности анастомозов!
– Также рекомендуем “Экстренная операция при болезни Крона. Острый аппендицит и колит.”
Источник
Показания к операции при неспецифическом язвенном колите. Виды операций при язвенном колите.
Среди хирургов есть некоторые разногласия в определении показаний к хирургическому лечению при неспецифическом язвенном колите, но в основном эти показания сводятся к следующим основным пунктам.
1. Острая, скоротечная форма при безуспешности консервативного лечения на протяжении 2—4 недель.
2. Заболевания с подострым, рецидивирующим, прогрессирующим течением при безуспешности консервативного лечения на протяжении 6 месяцев.
3. Хроническая форма заболевания с периодическими обострениями, прогрессирующим течением при наличии необратимых изменений в толстой кишке.
4. Наличие тяжелых, угрожающих жизни осложнений в любой стадии заболевания — перфорация кишки, массивные, нередко повторные кишечные кровотечения, абсцессы в клетчатке около толстой кишки, сужения кишки, малигнизация.
Многочисленные методы и их варианты хирургического лечения неспецифического язвенного колита можно собрать в три основные группы.
Первая группа — паллиативные вмешательства на вегетативной нервной системе. Они столь мало и кратковременно эффективны, что оставлены почти всеми авторами.
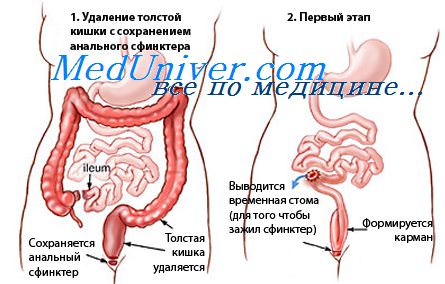
Вторая группа — паллиативные вмешательства типа илеостомии или колостомии выше места поражения для выключения из процесса пищеварения той части толстой кишки, которая захвачена патологическим процессом. Операции второй группы производятся обычно как первый этап для дальнейшего радикального хирургического лечения больных.
Третья группа — радикальные операции — удаление части или всей толстой кишки, пораженной заболеванием.
Если обдумать, обсудить и сравнить, что лучше делать для выключения патологического процесса — илеостомию или колостомию, то большинство хирургов на клиническом опыте убедилось, что нужно делать илеостомию.
При наложении колостомии в последующем может оказаться и действительно наблюдается, что проксимально от колостомического отверстия расположенные участки толстой кишки оказываются также пораженными. Колостомия, произведенная с использованием пораженной кишки, будет совершенно неэффективной.
С другой стороны, большинство хирургов, изучающих этот вопрос, убедились, что частичное удаление толстой кишки при видимом благополучии остающейся части толстой кишки также неэффективно. Обычно в оставшейся части толстой кишки вновь появляется или прогрессирует ранее в скрытой форме имевшийся неспецифический язвенный колит. Оперативное лечение должно быть повторено для удаления всей оставшейся части толстой кишки.
Илеостомическое отверстие в гигиеническом отношении менее благоприятно для больного по сравнению с колостомическим отверстием. Из илеостомы постоянно вытекает жидкое содержимое тонкой кишки и нередко раздражает окружающую кожу. Этого не бывает при колостомии, где выходят чаще всего уже сформировавшиеся каловые массы, не раздражающие кожу. Но зато при илеостомии выключается вся толстая кишка. Через колостомическое отверстие можно промывать медикаментозными средствами всю толстую кишку.
Применявшаяся в прежние годы с этой целью аппендикостомия почти не делается в настоящее время.
Очень редко промывание толстой кишки растворами антибиотиков и антисептиков через илео- или колостому дает стойкое улучшение или полное выздоровление. После выздоровления больного илео- или колостомическое отверстие может быть ликвидировано. Но если временное или даже длительное улучшение будет принято за стойкое выздоровление, колостомическое отверстие будет ликвидировано, а окажется, что язвенный процесс в кишке оставался и протекал в скрытом виде, то вспышка заболевания совершенно неизбежна. Все нужно начинать сначала— накладывать снова илео- или колостомическое отверстие и проводить длительное, упорное, консервативное лечение.
Обычно кратковременное улучшение сменяется рецидивами и прогрессирующим течением заболевания. Таким образом, илео- или колостомия как операция с целью окончательного излечения больного совершенно не надежна в качестве самостоятельного оперативного пособия и почти никем в настоящее время не применяется. Но эта операция, чаще илеостомия, применяется как предварительный этап радикального вмешательства—удаления части или всей толстой кишки.
Больные, которым показано радикальное хирургическое лечение по поводу неспецифического язвенного колита, обычно находятся уже в состоянии тяжелой, иногда очень тяжелой интоксикации, с резким нарушением обмена веществ. После наложения илеостомического отверстия состояние их постепенно улучшается. Восстанавливаются сон, аппетит, вес. Исчезают явления гипопротеинемии и авитаминоза. Физическая и психическая устойчивость, реактивность и сопротивляемость организма больного приближаются к норме только через несколько месяцев, иногда через полгода, после чего и можно приступить к радикальному хирургическому лечению.
– Также рекомендуем “Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.”
Оглавление темы “Неспецифический язвенный колит.”:
1. Неспецифический язвенный колит. Причины неспецифического язвенного колита.
2. Клиника язвенного колита. Признаки язвенного колита.
3. Виды язвенного колита. Течение язвенного колита.
4. Лечение неспецифического язвенного колита. Консервативное лечение язвенного колита.
5. Гормональная терапия неспецифического язвенного колита. Питание при язвенном колите.
6. Показания к операции при неспецифическом язвенном колите. Виды операций при язвенном колите.
7. Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.
8. Оставление прямой кишки при неспецифическом язвенном колите. Удаление прямой кишки при язвенном колите.
9. Одномоментная операция при неспецифическом язвенном колите. Этапная операция при язвенном колите.
10. Геморрой. Причины геморроя.
Источник
Острый колит – это острая воспалительная реакция слизистой толстой кишки в ответ на воздействие инфекционных, токсических, фармакологических или эндогенных факторов. Проявляется болями преимущественно в левой половине живота, жидким водянистым стулом с примесями слизи, крови и гноя, высокой температурой и симптомами дегидратации. Для диагностики проводят сбор жалоб и анамнеза, пальпацию толстого кишечника, колоноскопию, ректороманоскопию, общий анализ крови, клинический и микробиологический анализ кала. Для лечения острой формы колита назначаются антибактериальные средства, эубиотики, спазмолитики; осуществляется терапия, направленная на борьбу с обезвоживанием.
Общие сведения
Острый колит – это патология толстого кишечника, которая характеризуется развитием воспаления слизистой оболочки с нарушением ее функции. Данная нозологическая форма чаще всего встречается в возрасте от 15 до 40 лет. Второй пик заболеваемости приходится на 60-80 лет. При этом женщины и мужчины страдают колитом примерно с равной частотой. Ученые доказали, что представители белой расы болеют чаще, чем азиаты и афроамериканцы. На сегодняшний день ежегодно в Европе регистрируется более полумиллиона случаев заболевания острым колитом.
В этиологии заболевания основную роль играют инфекционные агенты, прием лекарственных препаратов и ишемия толстой кишки в результате мезентериального атеросклероза. В большинстве случае процесс заканчивается выздоровлением при условии правильно проведенного лечения. Однако иногда острое воспаление толстого кишечника может переходить в хроническое. Лечением патологии занимаются специалисты в таких областях медицины, как клиническая проктология и гастроэнтерология.
Острый колит
Причины
Острый колит может быть вызван различными причинами, основной из которых является попадание в организм инфекционных агентов. Заболевание провоцируется вирусами, бактериями, грибками и простейшими. Чаще всего причиной острого колита являются такие инфекционные болезни, как дизентерия, сальмонеллез и пищевые токсикоинфекции. Кроме того, в развитии этого патологического процесса определенную роль играют неспецифические возбудители, такие как стрептококки или стафилококки. Инфекционный агент попадает в организм с грязной водой или немытыми продуктами, например, фруктами или овощами. При попадании патогенных микроорганизмов на слизистую оболочку кишечника возникает местное воспаление, которое приводит к развитию колита. Также инфекционные возбудители вырабатывают токсины, которые проникают в системный кровоток и вызывают общую интоксикацию организма.
Кроме того, острый колит может провоцироваться приемом антибактериальных препаратов и других лекарственных средств, например, слабительных. У пожилых людей колит часто возникает на фоне атеросклероза мезентериальных сосудов, при котором развивается ишемия толстой кишки. Из редких причин развития заболевания можно отметить радиационное поражение, пищевую аллергию и отравление химическими веществами. В некоторых случаях точно установить причину возникновения острого колита не удается.
Классификация
Острый колит классифицируют в зависимости от этиологии и локализации воспалительного процесса. Соответственно, колит может быть бактериальным, паразитарным, вирусным, ишемическим, токсическим, радиационным, антибиотикоассоциированным и аутоиммунным. В зависимости от локализации патологического процесса острый колит разделяется на такие формы, как сигмоидит, трансверзит, левосторонний, правосторонний и тотальный колит.
Симптомы острого колита
Вне зависимости от причины развития заболевание сопровождается метеоризмом, спастическими болями по ходу толстого кишечника, тенезмами и выраженной диареей. Частота стула при этом может достигать 20-25 раз в день. В кале зачастую отмечаются примеси слизи, гноя и даже крови. На начальных этапах развития патологического процесса стул имеет зловонный характер. В последующем он становится водянистым за счет нарушения всасывания воды в кишечнике.
Кроме местных проявлений, острый колит сопровождается общей симптоматикой различной степени выраженности. У больных отмечается гипертермия, температура зачастую превышает 38 градусов. Связано это с попаданием токсинов в кровь. На фоне выраженной потери жидкости наблюдается сухость кожи, появляется серый налет на языке. Вследствие интоксикации у больных острым колитом прогрессирует общая слабость и потеря аппетита. Как правило, заболевание протекает быстро и при условии правильного лечения нормальное состояние восстанавливается в течение нескольких дней. При тяжелой форме течение болезни может принимать затяжной характер. Кроме того, в ряде случаев возможно развитие осложнений, таких как дегидратационный шок, подпеченочный абсцесс, перитонит, пиелит, сепсис.
Диагностика
На начальном этапе для диагностики острого колита врач-проктолог проводит сбор жалоб и анамнеза. Эти клинические методы позволяют заподозрить причину, которая могла бы вызвать заболевание. Кроме того, проводится пальпация живота в области толстого кишечника, при которой определяется болезненность и урчание преимущественно в левой половине, что свидетельствует в пользу колита.
В диагностике острого колита используются инструментальные и лабораторные методы. Из инструментальных методик наибольшую информативность имеет эндоскопия, в частности, колоноскопия и ректороманоскопия. При проведении этих исследований выявляется гиперемия и отек слизистой оболочки кишечника. В случае тяжелого течения заболевания во время эндоскопии на стенках толстого кишечника визуализируется гной, кровоизлияния, эрозии и даже язвы.
Из лабораторных методов проводится общий анализ крови, микробиологическое исследование кала. При остром колите в общем анализе крови отмечается повышение количества лейкоцитов, палочкоядерных форм и ускорение СОЭ. Это неспецифические признаки воспаления, которые позволяют оценить выраженность воспалительного процесса в толстой кишке. В анализе кала (копрограмме) обращает на себя внимание большое количество слизи и элементов крови. Стул зачастую имеет водянистый характер. При микроскопии кала может обнаруживаться обилие лейкоцитов, что свидетельствует о бактериальном характере воспаления. Для выявления конкретного возбудителя проводят микробиологическое исследование кала. Оно позволяет не только обнаружить возбудителя, но и определить его чувствительность к антибиотикам.
Лечение острого колита
Требуется соблюдать покой и голод несколько дней. Разрешается только теплое питье, например, чай или лимонный сок. Через несколько дней диета расширяется путем добавления в рацион каши, нежирного мяса и бульонов. В последующие две недели больным рекомендуют воздерживаться от острой, жирной или жареной пиши, а также от овощей и алкоголя, которые раздражают кишечник. Эта диета соответствует столу № 4. Если заболевание было вызвано употреблением пищи, зараженной патогенной микрофлорой или токсинами, проводят промывание желудка и толстой кишки при помощи теплого содового раствора параллельно с назначением слабительных препаратов.
При остром колите, который сопровождается сильной приступообразной болью в кишечнике, подкожно вводятся спазмолитики: платифиллин, папаверин или атропин. Назначение наркотических анальгетиков не рекомендуется. Помимо этого, для лечения острого колита используются сульфаниламидные препараты, антестезин и активированный уголь. С первых дней назначается эмпирическая антибиотикотерапия, которая после получения результатов бактериологического исследования кала корректируется с учетом чувствительности возбудителя. Параллельно с антибиотиками пациентам назначают эубиотики и пробиотики для нормализации кишечной микрофлоры.
В случае тяжелого течения заболевания эти лечебные мероприятия дополняют терапией, направленной на борьбу с дегидратацией и коллапсом. С этой целью больным острым колитом вводят кордиамин или бензоат натрия. При развитии сердечной недостаточности на фоне обезвоживания показаны сердечные гликозиды. Кроме того, параллельно проводится инфузионная терапия физиологическим раствором или 5% глюкозой в объеме до 2 литров в день. Если у больного острым колитом отмечается стойкая интенсивная рвота, то ему вводят метоклопрамид или хлорпромазин.
Прогноз и профилактика
Для профилактики острого колита необходимо строго соблюдать правила личной гигиены, которые предусматривают тщательное мытье рук перед употреблением пищи. Следует всегда мыть фрукты и овощи, принимаемые в пищу. Профилактика предусматривает термическую обработку мяса и рыбы, а также кипячение воды. Кроме того, рекомендованы профилактические мероприятия, направленные на борьбу с вирусными инфекциями, которые могут вызвать острый колит.
Прогноз при остром колите, как правило, благоприятный. При назначении своевременного правильного лечения симптомы заболевания обычно купируются в течение нескольких дней. При тяжелой форме острого колита и отсутствии адекватной терапии возможно более затяжное течение с развитием осложнений.
Источник
