Некротизирующий колит у детей
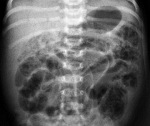
Язвенно-некротический энтероколит – это воспалительное заболевание кишечника у новорожденных, для которого характерен некроз стенки кишки и развитие сопутствующей симптоматики. Проявляется признаками кишечной непроходимости и перитонита, интоксикацией вплоть до септического состояния, а также развитием ДВС-синдрома. Течение циклическое, возможно повторное появление симптомов. Диагностика клиническая и рентгенологическая, также проводится комплекс лабораторных исследований. Лечение патогенетическое и симптоматическое, направлено на устранение кишечной непроходимости, коррекцию электролитных нарушений, ДВС-синдрома и других проявлений. При необходимости осуществляются хирургические вмешательства.
Общие сведения
Язвенно-некротический энтероколит является одним из самых опасных заболеваний периода новорожденности. Другое его название – некротизирующий энтероколит (НЭК). Общая распространенность составляет 2,4 случая на 1000 новорожденных. Развивается у детей на первой неделе жизни, с одинаковой частотой поражает девочек и мальчиков.
Язвенно-некротический энтероколит вносит весомый вклад в структуру общей неонатальной смертности. Несмотря на современные методы диагностики и лечения, летальность составляет 10-40%, при этом она коррелирует со сроком гестации, достигая максимальных значений в группе глубоко недоношенных детей. Кроме того, существует риск послеоперационных осложнений даже в случае успешной терапии. В частности, язвенно-некротический энтероколит является одной из основных причин развития синдрома короткой кишки.
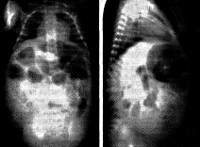
Язвенно-некротический энтероколит
Причины
Этиология заболевания в настоящее время продолжает изучаться специалистами в сфере педиатрии. Определенную роль играет генетический аспект, то есть частота язвенно-некротического энтероколита среди родственников достоверно выше. Повышает риск развития заболевания искусственное вскармливание смесями с высокой осмолярностью. Доказана связь патологии с патогенными микроорганизмами, однако данные о конкретном возбудителе отсутствуют. Часто при заболевании обнаруживаются кишечная палочка, клебсиелла, стафилококк и клостридии. Условно-патогенная микрофлора также может способствовать развитию симптоматики язвенно-некротического энтероколита. Микроорганизмы не только напрямую повреждают ворсинки кишечного эпителия, но и повышают его проницаемость.
Патогенез
В патогенезе заболевания большое значение придается снижению барьерной функции кишечника. Отчасти это связано с высокой концентрацией патогенной микрофлоры, также играет роль срок беременности на момент рождения малыша. Язвенно-некротический энтероколит в большинстве случаев развивается у недоношенных детей. Кроме того, любое гипоксическое повреждение вызывает перераспределение крови в организме ребенка с преимущественным кровенаполнением жизненно важных органов. Ишемия кишечника приводит к некрозу его стенки, что также является одним из основных звеньев патогенеза. Что касается гипоксии, то ее причинами могут быть внутриутробная инфекция, патологии плаценты и пуповины, пороки развития сердечно-сосудистой системы и т. д.
Симптомы
Язвенно-некротический энтероколит развивается стадийно. Сначала появляются симптомы непереваривания пищи в виде срыгивания и визуального увеличения живота из-за перерастяжения желудка и кишечника. Возможна рвота с примесью желчи, дыхательные расстройства, в том числе приступы апноэ. Ребенок становится вялым, температура может незначительно повышаться. Далее присоединяются симптомы кишечной непроходимости. Рвота учащается, в кале появляется примесь алой крови. Живот значительно вздут, температура повышена. Приступы апноэ также учащаются, сатурация (насыщение крови кислородом) существенно снижается.
При отсутствии лечения или стремительном течении язвенно-некротический энтероколит проявляется симптомами перитонита, поскольку происходит перфорация кишечника, которая обычно обнаруживается в терминальном отделе подвздошной кишки. Выявляется пневмоперитонеум и признаки сепсиса в виде интоксикации, критического падения артериального давления и др. Воспалительная реакция при язвенно-некротическом энтероколите носит системный характер, поэтому наблюдаются признаки полиорганной недостаточности. Для заболевания характерно циклическое течение, то есть после нормализации состояния возможны повторные приступы.
Диагностика
Первые признаки заболевания неспецифичны и характерны для многих нозологий, в частности, болезни Гиршпрунга и других аномалий развития кишечника. Кроме того, сама по себе недоношенность часто проявляется трудностями с энтеральным питанием вследствие недоразвития секреторной и моторной функции отделов ЖКТ. Заподозрить язвенно-некротический энтероколит на начальных стадиях педиатр может в случае, если ребенок родился недоношенным, либо на этапе внутриутробного развития или в родах имела место гипоксия.
Также проводится анализ кала на скрытую кровь, поскольку визуально прожилки алой крови еще не обнаруживаются, но клеточные элементы уже присутствуют из-за микроповреждений стенки кишечника. После развития признаков кишечной непроходимости диагноз становится более очевидным:
- На рентгенограмме органов брюшной полости заметны расширенные петли кишечника и пневматоз кишечной стенки. Рентгенография подтверждает развитие перитонита, заподозрить который можно по сильному вздутию живота при отсутствии газонаполнения кишечных петель.
- В кале обнаруживается кровь, хотя стул может отсутствовать вследствие пареза кишечника и непроходимости.
- При УЗИ органов брюшной полости можно выявить газ или жидкость в брюшной полости, обнаружить эхогенные точки (участки некроза кишечной стенки). Этот признак является одним из первых, позволяющих диагностировать язвенно-некротический энтероколит на ранних стадиях.
- Общий анализ крови выявляет признаки воспаления в виде лейкоцитоза со сдвигом влево. Значительно повышается уровень C-реактивного белка, именно этот показатель обычно отслеживается в динамике с целью контроля эффективности лечения. Для язвенно-некротического энтероколита характерны тяжелые электролитные нарушения в виде гипонатриемии и метаболического ацидоза, а также нарушения процессов свертываемости крови вплоть до ДВС-синдрома. Часто выявляется конкретный инфекционный агент, который далеко не всегда играет ключевую роль в развитии клиники заболевания, но служит важным моментом для выбора терапевтической тактики.
Лечение язвенно-некротического энтероколита
Консервативная терапия
Терапия заболевания должна начинаться на этапе первых подозрений на язвенно-некротический энтероколит. Сразу отменяется энтеральное питание, проводится декомпрессия желудка и кишечника. Возможно превентивное назначение антибиотиков широкого спектра действия. Ребенку необходима респираторная поддержка. Требуется кувезный режим в отделении интенсивной терапии, ИВЛ проводится по показаниям. Посиндромное лечение язвенно-некротического энтероколита заключается в коррекции электролитных нарушений и эксикоза, который неизбежен при кишечной непроходимости. Необходима профилактика ДВС-синдрома. В большинстве случаев своевременно начатая терапия позволяет ограничиться консервативными методами.
Хирургическое лечение
Оперативное лечение язвенно-некротического энтероколита показано в случае обнаружения клинических и рентгенологических признаков перитонита в результате перфорации кишечной стенки. Некротизированный участок кишечника необходимо удалить. Также операция показана при неэффективности проводимых терапевтических мероприятий, то есть при сохранении клинических симптомов, появлении признаков шока, отсутствии положительной динамики в анализах крови. Вопрос о времени возвращения к энтеральному питанию решается индивидуально.
Прогноз и профилактика
Прогноз заболевания сомнительный. Как правило, состояние пациента нормализуется после своевременной диагностики и лечения. Однако возможно стремительное течение язвенно-некротического энтероколита, особенно при наличии предрасполагающих факторов или глубокой недоношенности ребенка. Смертность, по разным данным, составляет от 10 до 40%. Кроме того, если проводилась операция, и резецированный участок был достаточно обширным, развивается синдром «короткой кишки». Статистика показывает, что именно язвенно-некротический энтероколит в большинстве случаев является причиной возникновения данного послеоперационного осложнения, которое значительно снижает качество жизни ребенка, а часто – и ее продолжительность, поскольку усвоение пищи значительно и необратимо ухудшается.
Источник
Некротический энтероколит или язвенно некротический энтероколит (НЭК) — серьёзное приобретённое заболевание желудочно-кишечного тракта, которое чаще развивается у недоношенных детей.
Частота встречаемости НЭК составляет 3:1000 новорождённых.
Чаще заболевание наблюдается у недоношенных детей. У доношенных новорождённых данное заболевание регистрируется в 10% случаев. Некротический энтероколит имеет тесную связь с сердечно-лёгочной патологией, именно поэтому чаще страдают недоношенные новорождённые. 90% детей, находящихся в отделении интенсивной терапии с массой тела 1500 г, страдают данным заболеванием, поэтому оно имеет другое название «болезнь выживших недоношенных».
Необходимо выделить факт: чем меньше масса тела ребёнка при рождении, тем выше риск развития заболевания. Обычно некротический энтероколит развивается в первые 2 недели жизни, но может появиться и через несколько месяцев. Срок возникновения заболевания зависит от массы тела новорождённого.
Причины возникновения некротического энтероколита
Как было уже отмечено, некротический энтероколит развивается у выживших новорождённых после тяжёлой болезни. Провоцирующими факторами для развития заболевания являются процессы, вызывающие ишемию кишечника: гипоксия, гипотония, асфиксия, респираторный дистресс-синдром, врождённые пороки сердца, внутричерепные кровоизлияния, заменные переливания крови. Все перечисленные состояния чаще встречаются у недоношенных детей.
Некоторые исследования показали, что в развитии некротического энтероколита важную роль могут играть бактериальные агенты, причём не один возбудитель, а их ассоциация. Причиной развития заболевания может стать употребление некоторых лекарственных средств, вредные привычки у матери (наркомания).
Физиологические особенности желудочно-кишечного тракта у недоношенных, такие как: незрелость моторики, недостаточное пищеварение, неполное расщепление белков, низкая активность лактазы, а также локальный иммунный ответ. Такие особенности ведут к развитию дисбактериоза и, следовательно, некротического энтероколита.
Механизм развития заболевания
Заболевания, которые переносят многие недоношенные новорожденные, вызывают ишемию слизистой оболочки кишечника, в результате централизации кровообращения, спазма сосудов, а иногда и микротромбоза сосудов поражённого органа. Некоторые состояния могут уже во внутриутробном периоде нарушать кровообращение кишечника. Это может быть наркомания у матери или плацентарная недостаточность. В результате патологических реакций местный иммунитет снижается и на неблагополучном фоне микроорганизмам легче поражать кишечную стенку.
На развитии заболевания сказывается характер питания ребёнка. Грудное молоко благоприятно влияет на желудочно-кишечный тракт новорождённого и на общее состояние ребёнка. Также при естественном вскармливании не нужно подсчитывать объём питания, при условии кормления малыша грудью. У недоношенных существует риск перегрузки кишечника, что также неблагоприятно влияет на заболевание.
Классификация НЭК
По распространённости патологического процесса:
- локализированная форма (поражение относительно небольшого участка желудочно-кишечного тракта);
- мультисегментарная (поражение нескольких участков кишки);
- паннекроз или тотальная форма (поражение всего кишечника).
По стадии:
- IA (подозрение на НЭК);
- IБ (предполагаемый НЭК);
- IIA (лёгкая, обратимая);
- IIБ (среднетяжёлая, необратимая);
- IIIA (тяжёлая, прогрессирующая);
- IIIБ (перфорация).
По течению:
- молниеносное;
- подострое;
- острое.
Клиническая картина некротического энтероколита
Чаще заболевание на первых этапах никак себя не проявляет, или наблюдаются неспецифические симптомы. Некротический энтероколит у новорождённых может начинаться с проявлений интоксикации (слабость, вялость, нарушение терморегуляции) или диареи. Ребёнок может выглядеть бледным, кожа с синеватым оттенком. При прогрессировании заболевания появляется вздутие живота, рвота, при осмотре отсутствие кишечных шумов.
У 80% новорождённых появляется кровь в стуле.
По мере поражения желудочно-кишечного тракта у ребёнка развивается артериальная гипотония, шок, ДВС-синдром. Последние стадии заболевания характеризуются прорывом кишки (перфорацией) и, как следствие, перитонитом.
Симптоматика некротического энтероколита меняется в соответствие с течением заболевания.
Молниеносное течение
Чаще развивается у доношенных новорождённых с большой массой тела, перенёсших тяжёлую родовую травму, а также детей с острой формой болезни Гиршпрунга, с гемолитической болезнью, которым неоднократно было выполнено заменное переливаете крови. Симптомы дискомфорта появляются на 3 — 5-е сутки жизни ребёнка. Заподозрить заболевание чрезвычайно трудно, так как ребёнок находится в тяжёлом состоянии. За пару суток при данном течении заболевания происходит перфорация кишки. Такие дети должны находиться под постоянным наблюдением, чтобы не пропустить изменения у ребёнка.
Острое течение
Наблюдается у недоношенных детей с массой тела менее 1500 г. Начинается заболевание с 2 — 4 недельного возраста. У ребёнка появляются симптомы, указывающие на неблагополучие в животе. Новорождённый отказывается от еды, наблюдаются срыгивания и вздутие живота. Далее присоединяются симптомы интоксикации, состояние ребёнка значительно ухудшается. Если адекватная терапия на данном этапе отсутствует, то следующая стадия становится необратимой и требует лишь хирургического вмешательства.
Подострое течение
Более актуально для новорождённых с экстремально низкой массой тела, то есть менее 1000 г. Заболевание проявляется позже всех, спустя 3 недели после рождения. Ребёнок срыгивает, отказывается от еды, появляется беспокойство, вздутие живота. Стул может быть частым с примесью крови и зелени или, напротив, быть редким, либо вовсе отсутствовать. Особенностью данного течение является то, что симптомы заболевания сменяются периодами мнимого благополучия.
Диагностика заболевания
Важнейшим мероприятием при некротическом энтероколите является регулярный осмотр новорождённого (каждые 6 часов), который должен включать в себя пальпацию живота и проведение рентгенологического исследования органов брюшной полости. Наблюдение проводят хирург и неонатолог.
Абсолютные рентгенологические признаки обратимой стадии некротического энтероколита
- неравномерное вздутие кишечных петель;
- локальный пневматоз кишки;
- отдельные уровни жидкости в кишечнике.
Абсолютные рентгенологические признаки некроза кишки
- не меняющаяся петля кишечника спустя 6 — 12 часов;
- обширный пневматоз кишечника;
- асцит;
- пневмоперитонеум;
- газ в воротной вене.
Ультразвуковое исследование органов брюшной полости информативно при наличии инфильтратов при прорыве кишки.
Лабораторное исследование
Проводят с целью определения состояния ребёнка. Тревожными сигналами являются следующие изменения: снижение количества тромбоцитов и гемоглобина, резкое повышение лейкоцитов с нейтрофилами.
Дифференциальная диагностика НЭК
Дифференциальный диагноз проводят с целым рядом заболеваний по интоксикационному синдрому (родовая черепно-спинальная травма, внутриутробные инфекции, сепсис, геморрагическая болезнь новорождённых), а также с гастроинтестинальными заболеваниями по одноимённому синдрому (заворот кишки, болезнь Гиршпрунга, инвагинация, тромбоэмболия пупочных артерий).
Лечение некротического энтероколита
Терапия при некротическом энтероколите может быть как консервативной, так и хирургической. Хорошие результаты даёт медикаментозное лечение при ранней диагностике заболевания.
Консервативное лечение
Оно подразумевает:
- переход на полное парентеральное питание с введением витаминов-минеральных комплексов (минуя желудочно-кишечный тракт) на 7 — 10 дней, затем с постепенным введением сцеженного материнского молока или, при его отсутствии, безлактозных смесей;
- декомпрессия желудка и кишечника осуществляется назогастральным зондом в постоянном режиме;
- антибактериальная терапия требует назначения по посеву крови, перитонеальной жидкости, стула. Эффективны при данном заболевании сочетания антибактериальных препаратов. Используются среди новорождённых — Ванкомицин, Метронидазол, Цефалоспорины 3 — 4-го поколения, Аминогликозиды, Карбопенемы. Курс лечения при I стадии составляет 3 — 5 дней, при IIA — 7 — 10 дней, при IIБ-III — 14 дней;
- иммунотерапия заключается во внутривенном введении иммуноглобулинов, как правило, используется препарат Пентаглобин в течение 3 дней;
- коррекция водно-электролитных нарушений и гиповолемии включает в себя переливание свежезамороженной плазмы, эритроцитарный массы, введение глюкозосолевых и коллоидных растворов. При недостаточности кровообращения применяют препараты, согласно нарушениям.
Хирургическое лечение НЭК
Проводится при пневмоперитонеуме (воздух в брюшной полости), при отсутствии эффекта от проводимой консервативной терапии в течение 24 — 48 часов.
Самое тяжёлое осложнение хирургического лечения НЭК — синдром короткой кишки.
При удалении некротизированных участков кишечника возрастает риск развития синдрома короткой кишки. Такое состояние опасно тем, что резко сокращается площадь всасывания питательных веществ, которые необходимы для роста и развития организма ребёнка.
Профилактика заболевания
Специфическая профилактика не разработана на сегодняшний день. Все меры по предупреждению заболевания должны быть направлены на пролонгирование беременности при возникновении угрозы преждевременных родов. Если произошло рождение недоношенного ребёнка, то существует необходимость в раннем выявление заболевания и своевременном переходе на полное парентеральное питание.
Заключение
Некротический энтероколит чаще регистрируется у недоношенных новорождённых. Причиной развития заболевания является совокупность неблагоприятных факторов. Летальность от данного заболевания остаётся очень высокой, особенно у детей с экстремально низкой массой тела. Примерно трети таких детей требуется хирургическое вмешательство. Но даже после проведённого комплексного лечения часто выявляются отсроченные осложнения.
После окончания медицинского ВУЗа я прошла подготовку в интернатуре по направлению: «Поликлиническая педиатрия». После прохождения обучения я работаю районным педиатром Холмогорской больницы села Холмогоры Архангельской области.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
