Название статьи по кори
Самарин Дмитрий Викторович, иммунолог, ДМН
Корь является заболеванием издавна известным людям. Так, впервые проявления кори были описаны более 2000 лет тому назад, однако её инфекционное происхождение было установлено всего лишь 150 лет тому назад. В довакцинальную эру каждые 2-5 лет отмечались эпидемические подъемы заболеваемости, продолжающиеся 3-4 месяца. Несмотря на такую большую продолжительность изучения, корь продолжает оставаться серьезной проблемой, так даже в экономически развитых странах летальность при этом заболевании может достигать 0,1%.
Возбудителем кори является РНК геномный вирус, относящийся к семейству парамиксовирусов. Возбудитель нестойкий в окружающей среде, он быстро погибает под действием кислот, протеолитических ферментов, ультрафиолетового излучения, высыхания. В то же время, он может сохраняться живым в течении нескольких часов в аэрозолях.
По своей эпидемиологии корь является типичной капельной инфекцией. Источником инфекции служат больные люди. Вирус кори вызывает заболевание только у людей, хотя в лабораторных условиях возможно заражение обезьян. Корь является одним из наиболее контагиозных инфекционных заболеваний. Наибольшую опасность в плане передачи инфекции представляют пациенты в катаральном периоде. После появления высыпаний выделение вируса прекращается в течении 48 часов. Инкубационный период при кори составляет чаще всего 10-14 дней. У лиц получивших препараты крови (цельная кровь, иммуноглобулин) он может быть несколько дольше, до 21 дня. Разобщение контактных по кори проводится с 5 по 21 день от последнего контакта. Изоляция переболевших лиц прекращается спустя 5 дней после начала высыпаний.
В начале кори доминирует поражение клеток эпителия дыхательных путей с развитием соответствующих клинических проявлений. В дальнейшем присоединяется реакция иммунной системы на возбудитель, приводящая к появлению высыпаний. Особенностью взаимодействия вируса кори и иммунной системы организма человека является развитее транзиторного вторичного иммунодефицита.
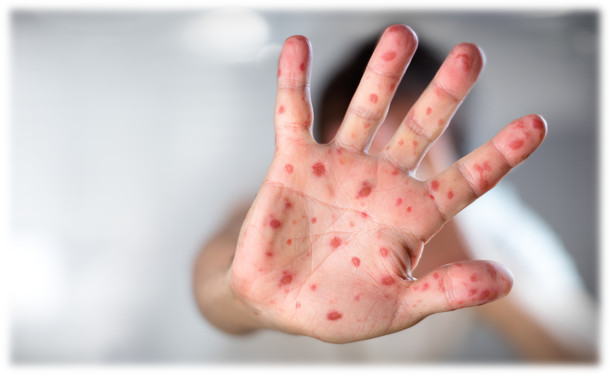
Первыми проявлениями кори (продромальная стадия) являются неспецифические симптомы: лихорадка, кашель, насморк, конъюнктивит. Поэтому часто в это время у пациентов диагностируется острое респираторное заболевание. В конце продромального периода на слизистой щек появляются пятна Коплика (Бельского-Филатова-Коплика), являющиеся специфичными для кори. Они имеют вид серо-белых крупинок окруженных гиперемией, расположенных на уровне вторых моляров. В тяжелых случаях высыпания могут быть обильными, распространяясь на всю слизистую оболочку ротоглотки. Эти элементы сыпи сохраняются в течении нескольких дней, они начинают исчезать при появлении высыпаний на коже. Для высыпаний при кори характерна этапность. В первый день сыпь появляется на голове и шее, во второй день она распространяется на туловище, в дальнейшем она охватывает конечности. Морфологически высыпания имеют эритематозный, пятнисто-папулезный вид. Сыпь сохраняется в течении примерно 5 дней, затем она угасает, оставляя после себя пигментации, исчезающие в течении недель. Одновременно с пигментацией появляется отрубевидное шелушение, наиболее выраженное на лице и туловище. Состояние пациента при кори, как правило, является наиболее тяжелым в течении первых двух дней после появления сыпи.
Основная опасность кори заключается не столько в самом течении заболевания, сколько в высокой частоте и тяжести осложнений. Особенно высокий риск осложнений отмечается у пациентов имеющих хроническую патологию, особенно заболевания поражающие клеточное звено иммунной системы. Особенностью кори является развитее вторичного иммунодефицита, что предполагает высокий риск возникновения тяжелых бактериальных инфекций, которые могут носить деструктивный характер. Наиболее частым осложнением кори является средний отит, встречающийся у 7-9% заболевших. У некоторых из них он носит некротический характер, в последующем он может вести к глухоте. Развитие пневмонии имеет место у 1-6% пациентов. Течение поражения легких на фоне кори является тяжелым, может приводить к летальности до 60%.
Поражения нервной системы при кори могут протекать в виде острых инфекционных и постинфекционных энцефалитов. Показано, что вирус кори проникает в ЦНС у многих пациентов, однако острые энцефалиты регистрируются с частотой 0,01-0,02%. Течение коревого энцефалита вариабельно, у части пациентов он приводит к гибели, также, у многих больных после перенесенной инфекции часто имеют место остаточные явления.
Вирус кори также может быть причиной подострого склерозирующего энцефалита (ПСЭ), являющегося фатальным хроническим дегенеративным поражением нервной системы. Частота ПСЭ составляет 1 на 11000 переболевших корью. Чаще всего данное заболевание развивается спустя, в среднем, 7 лет после перенесенной кори, особенно высокий риск развития данной патологии отмечается, если ребенок перенес корь до достижения возраста 2 лет. Массовая вакцинация против кори привела к существенному снижению количества ПСЭ. Хотя ПСЭ в большинстве случаев развивается после перенесенной кори, были описаны единичные случаи данного заболевания у детей, вакцинированных против кори, ранее не болевших корью. Считается, что эти дети перенесли корь в субклинической форме до вакцинации. При ПСЭ вирус кори персистирует в центральной нервной системе несмотря на активный иммунный ответ. Показано, что развитие ПСЭ является результатом взаимодействия измененных штаммов вируса и индивидуальных особенностей организма человека. Так, в клетках головного мозга (нейронах, астоцитах, олигодендроцитах, клетках эндотелия сосудов) пациентов погибших от ПСЭ определяются мутантные штаммы вируса кори, не способные самостоятельно размножаться. Также, предполагается, что люди, у которых развился ПСЭ, имеют нарушения в клеточном звене иммунитета.
Диагноз кори устанавливается на основании типичных клинических проявлений. Для подтверждения диагноза используется обнаружение специфических IgM методом ИФА.
К сожалению, в настоящий момент нет противовирусных препаратов, доказано эффективных при кори. Поэтому основу лечения составляют неспецифические меры, такие как обильное питье, использование жаропонижающих препаратов.
Исследования проведенные в странах Африки, Латинской Америки показали, что однократное применение витамина А в дозе 200000 МЕ (у детей в возрасте 6 мес – 1 год в дозе 100000 МЕ) внутрь уменьшает тяжесть проявлений кори, снижает вероятность бактериальных осложнений. Особенно эффективным данное вмешательство является у детей с предшествующим гиповитаминозом по витамину А, пациентов с синдромом мальабсорбции, гипотрофией, иммунодефицитом.
Развитие бактериальных суперинфекций требует начала активной антибактериальной терапии.
Основу профилактики кори составляет иммунизация (вакцинация) живым ослабленным возбудителем. Проведение иммунизации основывается на том, что после перенесенной кори а также после вакцинации формируется длительный иммунитет, сохраняющийся у большинства лиц пожизненно. У 5-15% вакцинированных могут иметь место повышение температуры, появление высыпаний. В то же время, что у менее 0,2% вакцинированных имеет место отсутствие формирования иммунитета в силу окончательно не изученных особенностей иммунной системы. Учитывая, что коревая вакцина является живым ослабленным возбудителем несоблюдение условий транспортировки, хранения вакцины могут существенно снижать её эффективность. Введение коревой вакцины противопоказано беременным женщинам, лицам имеющим иммунодефицит с выраженным поражением клеточного звена иммунной системы.
Не вакцинированным лицам в случае контакта с больным корью и при отсутствии противопоказаний рекомендовано проведение вакцинации в течении 72 часов после контакта. В случае невозможности вакцинации необходимо проведение пассивной иммунопрофилактики – внутримышечного введения нормального человеческого иммуноглобулина, его необходимо ввести в срок первых 6 дней после контакта.
Источник
Корь(лат.Morbilli) – крайне заразная вирусная инфекция, болеют которой только люди.
Заболеть может как ребенок, так и взрослый. Чаще корью болеют дети до 5 лет.
Для взрослых, не привитых против кори, также высок риск заражения, причем заболевание у них в большинстве случаев протекает в более тяжелой форме, чем у детей.
Младенцы до 1 года, как правило, сохраняют в крови материнские антитела (если сама мама защищена от кори), но к году их количество уменьшается, соответственно повышая риск развития заболевания.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире. Большинство смертельных случаев происходит из-за осложнений кори. Чаще всего осложнения развиваются у детей до 5 лет и у взрослых старше 20.
В 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
В 2013 году произошло 145 700 случаев смерти от кори. В 2014 зарегистрировано 114 900 случаев смерти от кори.
Корь – это острое инфекционное заболевание с высоким уровнем восприимчивости. Индекс контагиозности (заразительности) приближается к 100%. Заболевание характеризуется высокой температурой, воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
Как происходит заражение?
Возбудителем кори является вирус. Передается болезнь воздушно-капельным путем, источником инфекции является только человек, больной корью. Входные ворота инфекции – слизистые оболочки верхних дыхательных путей. Далее вирус разносится по кровяному руслу по всему организму. |
Течение кори происходит с последовательной сменой трех периодов: катарального, периода высыпаний, периода реконвалесценции.
Первые признаки заболевания появляются на 8-12 день после заражения и характеризуются лихорадкой, недомоганием, насморком, кашлем, воспалением слизистой глаз. В это время на слизистой оболочке щек появляются белые пятна, окруженные каймой (пятна Филатова-Коплика).
На 4-5 день болезни за ушами и на щеках появляются высыпания, которые распространяются на все лицо и шею. Сначала сыпь появляется на теле, а затем – на руках и ногах.
В период высыпания температура тела поднимается до 39 0С, нарастают симптомы интоксикации, усиливается насморк, кашель, светобоязнь, ухудшается сон. В течение 3-4-х дней сыпь исчезает в той же последовательности, как и появлялась.
Осложнения кори:
Слепота
Коревой энцефалит (приводящий к отеку головного мозга), происходит в 1 из 1000 случаев
Пневмония
Ларингиты и ларинготрахеиты, приводящие к развитию у детей ложного крупа
Корь может активизировать течение туберкулеза
Отит
Корь у беременных женщин ведет к потере плода.
1 ребенок из 300 получает осложнение кори в виде энцефалопатии.
Особенно тяжело корь протекает у часто болеющих, ослабленных детей.
Профилактика кори
Специфического лечения при кори нет, поэтому необходимо своевременно принять меры профилактики данного заболевания. Главным и наиболее эффективным средством профилактики кори является вакцинопрофилактика.
В Российской Федерации применяются вакцины, зарегистрированные на территории страны, которые по своим характеристикам соответствуют всем требованиям ВОЗ.
Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию всего населения.
Детям прививка делается в возрасте 1 года и в 6 лет.
Если вакцинация не была проведена вовремя или если отсутствуют сведения о прививках против кори, то она проводится взрослым также в 2 этапа с разницей в 3 месяца.
Вакцинация против кори показана взрослым до 35 лет (включительно), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори.
Помимо этого, вакцинацию против кори должны проходить взрослые от 36 до 55 лет (включительно), относящиеся к группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори.
После двукратного введения вакцины, так же, как и после переболевания корью, в 95% случаев формируется стойкий длительный иммунитет к этой инфекции.
Иммунизация по эпидемическим показаниям
Проводится лицам, имевшим контакт с больным корью (при подозрении на заболевание), не болевшим корью ранее, не привитым, привитым однократно – без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в первые 72 часа с момента контакта с больным.
Детям, имевшим контакт с заболевшим корью, которые не могут быть привиты против кори по той или иной причине (не достигшим прививочного возраста, не получившим прививки в связи с медицинскими противопоказаниями или отказом родителей от прививок), не позднее 5-го дня с момента контакта с больным вводится нормальный иммуноглобулин человека.
В некоторых случаях, после введения вакцины или человеческого иммуноглобулина, возникает митигированная корь – такая форма заболевания, которая протекает более легко, характеризуется отсутствием ряда симптомов, слабой интоксикацией.
Коревая вакцина является слабореактогенным препаратом, именно поэтому перечень противопоказаний к ее проведению весьма ограничен. К противопоказаниям относятся первичные и вторичные иммунодефицитные состояния, аллергические реакции на предшествующее введение вакцины, содержащей коревой и/или паротитный компоненты, системные аллергические реакции на антибиотики из группы аминогликозидов. При легких формах ОРВИ и кишечных инфекций вакцинацию можно проводить после нормализации температуры.
Аллергические заболевания не являются противопоказанием к вакцинации. Корь у аллергиков может протекать в тяжелой форме.
Если по каким-либо причинам Вы не привили своего ребенка против кори, сделайте это без промедления, ведь корь совсем не безобидная инфекция.
Источник
Корь – острое инфекционное вирусное заболевание с воздушно-капельным путем передачи.
Заболеваемость
За 2018 г. на территории Российской Федерации уровень заболеваемости корью вырос в 3,5 раза. За этот год было зафиксировано 2539 случаев кори , один из которых закончился летальным исходом.
Возбудитель
Возбудитель инфекции РНК-вирус рода морбилливирусов семейства парамиксовирусов. Неустойчив во внешней среде.
Источник инфекции
Инфицированный корью человек.
Пути передачи
Основной и, пожалуй, единственный путь передачи инфекции – воздушно-капельный (при чихании, кашле). Передача вируса через предметы обихода маловероятна в связи с низкой устойчивостью его во внешней среде.Группы риска
В группу риска по развитию кори входят дети до 5 лет, взрослые, беременные, а также лица с иммунодефицитными состояниями.
Взрослые, входящие в группы риска инфицирования корью:
работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы; лица, работающие вахтовым методом, и сотрудники государственных контрольных органов в пунктах пропуска через государственную границу Российской Федерации.
Инкубационный период
7-14 дней.
Период заразности
Заразившийся корью человек становится опасным для окружающих в плане передачи инфекции начиная с последних 2 дней инкубационного периода (за 2 дня до появления симптомов) и до 4 дня после высыпаний. (в целом – 8-10 дней).
Клиника
Основные симптомы кори: катаральные явления (кашель, насморк), конъюнктивит, проявления интоксикации (упадок сил, лихорадка, снижение аппетита) , белые пятна на слизистой щек (пятна Бельского-Филатова-Коплика), поэтапное высыпание пятнисто-папулезной сливной сыпи с 4 – 5 дня болезни (1 день – лицо, шея; 2 день – туловище; 3 день – ноги, руки) и пигментация.
Чем опасно заболевание
Инфицирование корью опасно развитием осложнений, в некоторых случаях приводящих к летальному исходу.
Осложнения кори: пневмония (частая причина смерти маленьких детей), отек мозга (энцефалит), синдром крупа, слепота.
Диагностика
Окончательный диагноз кори устанавливается на основании клинических проявлений, лабораторных данных и эпидемиологической связи с другими лабораторно подтвержденными случаями данного заболевания.
Лечение
Заболевшие корью, в случае тяжелого течения подлежат госпитализации. Лечение симптоматическое.
Профилактика
Наиболее безопасным и эффективным способом профилактики кори является вакцинация, проводимая одновременно с вакцинацией против краснухи и эпидемического паротита.
Схема вакцинации детей
Вакцинация – в 12 месяцев
Ревакцинация – в 6 лет
Вакцинация и ревакцинация против кори также проводится детям от 1 года до 18 лет (включительно) и взрослым до 35 лет (включительно), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори; взрослым от 36 до 55 лет (включительно), относящимся к группам риска, не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках.
Интервал между первой и второй прививками не менее 3 месяцев.
Вакцинация по эпидемическим показаниям проводится контактным лицам без ограничения возраста из очагов заболевания, ранее не болевшим, не привитым и не имеющим сведений о профилактических прививках против кори или однократно привитым.
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного.
Противопоказания к вакцинации
-тяжелая аллергическая реакция на аминогликозиды,
– сильная реакция на предыдущее введение вакцины (температура тела более 40* С, отек и покраснение в месте инъекции более 8 см в диаметре),
-анафилактическая реакция на яичный белок.
Реакция на введение вакцины
После прививки в некоторых случаях, спустя 5-12 дней, могут появиться незначительные катаральные явления (насморк, кашель), возможно повышение температуры до 38*С. В редких случаях возникает немногочисленная сыпь.
Неспецифическая профилактика
Неспецифическая профилактика кори заключается в исключении контактов с заболевшими корью, а также в соблюдении правил личной гигиены.
Источник
