Напряжение иммунитета к кори
В статье представлены результаты исследования, посвященного анализу напряженности популяционного иммунитета к вирусу кори, краснухи, эпидемического паротита и ветряной оспы у взрослых.
Введение
Антропонозные вирусные инфекции с аэрозольным механизмом передачи составляют большую группу заболеваний в инфекционной патологии. К ним относят такие инфекции, как корь, краснуха, эпидемический паротит и ветряная оспа. Издавна они считаются детскими инфекциями и инфекциями организованных коллективов. В настоящее время отмечается их «повзросление», они все чаще встречаются среди взрослого населения. Этими инфекциями болеют повсеместно на всей территории Российской Федерации и дети, и взрослые.
Начиная с 1994 г. наблюдалось снижение заболеваемости корью. В 2005–2012 гг. уровень заболеваемости корью на территории России не превышал 1 случай на 100 тыс. населения. Однако в 2012 г. отмечен подъем заболеваемости кори как в Европейском регионе, так и на территории Российской Федерации. Подъем заболеваемости достиг пика в 2014 г. (3,23 на 100 тыс. населения). К 2016 г. показатели заболеваемости снизились и составили 0,12 на 100 тыс. населения. В 2017 г. на территории Российской Федерации зарегистрировано 725 случаев кори. Заболеваемость совокупного населения корью в России в 2017 г. составила 0,50 на 100 тыс. населения. Заболеваемость детского населения до 17 лет составила 1,63 на 100 тыс. населения (в 2016 г. — 0,35 на 100 тыс.). Заболеваемость корью на территории России в 2018 г. возросла в 4,5 раза по сравнению с аналогичным периодом предыдущего года. Наиболее высокая заболеваемость отмечалась среди детей раннего возраста, в возрастной группе 1–2 года — 4,9 на 100 тыс. детей данного возраста (189 случаев) [1].
Ситуация по кори в мире и в странах Европы остается неблагополучной. В 2017 г. отмечен многократный рост заболеваемости в Европейском регионе. Так, в январе 2017 г. в европейских странах (Германия, Италия, Польша, Румыния, Франция, Швейцария) зарегистрировано 474 случая кори. Кроме того, крупные вспышки кори зарегистрированы в Италии и Румынии [1, 2]. Учитывая усилия, предпринимающиеся по ликвидации кори согласно программе ВОЗ, ситуацию нельзя считать благополучной. Одним из основных мероприятий по профилактике кори является вакцинация с применением живой коревой вакцины (первая вакцинация в возрасте 12 мес., ревакцинация в 6–7 лет). Подлежат вакцинации дети от 1 года до 18 лет (включительно) и взрослые до 35 лет (включительно), неболевшие, непривитые, привитые однократно, а также не имеющие сведений о прививках против кори. Лица, которые относятся к группам риска, подлежат вакцинации до 55 лет. По рекомендациям ВОЗ охват прививками населения должен составлять более 95% от вакциноуправляемых инфекций [3, 4].
Ветряная оспа — самая распространенная детская инфекция и по количеству случаев уступает лишь острым респираторным инфекциям. Ветряная оспа вызывается вирусом Varicella zoster (VZV), который относится к типу 3 вирусов герпеса и вызывает два заболевания: ветряную оспу и опоясывающий герпес. После перенесенной в детстве инфекции в ганглиях задних корешков спинного мозга формируется пожизненное носительство вируса в дремлющем состоянии. В момент ослабления клеточного звена иммунной системы под влиянием факторов внешней среды, психоэмоциональной перегрузки происходит реактивация вируса, которая клинически проявляется в виде опоясывающего герпеса. Кроме того, ветряная оспа может представлять опасность для лиц, составляющих группу риска (беременные, недоношенные и маловесные дети со стойкими иммунологическими дефектами, а также лица с ВИЧ-инфекцией). Дети с онкологическими заболеваниями наиболее предрасположены к заболеванию ветряной оспой [5, 6]. Показатель заболеваемости ветряной оспой на территории России в 2017 г. составил 585,21 на 100 тыс. населения (в 2016 г. — 544,59 на 100 тыс. населения). Среди детского населения в 2017 г. зарегистрировано 2831,61 случая на 100 тыс. населения (в 2016 г. — 2673,31 на 100 тыс.). Показатель заболеваемости ветряной оспой среди взрослого и детского населения в 2017 г. на территории России увеличился на 7,7% и 5,9% соответственно. За 2017 г. было зарегистрировано 4 случая смерти от ветряной оспы, из них 3 случая — дети [7].
Показатель заболеваемости эпидемическим паротитом в 2017 г. составил 3,03 на 100 тыс. населения. По сравнению с 2016 г. (0,76 на 100 тыс. населения) заболеваемость возросла в 4 раза. Среди детского населения (возраст до 17 лет) заболеваемость эпидемическим паротитом увеличилась в 3,3 раза. Эпидемический паротит распространен повсеместно. К данному заболеванию восприимчивы как дети, так и взрослые. Вирус поражает околоушные железы. По данным литературы, у 61,9% больных отмечается двустороннее поражение желез. Тяжелое течение заболевания может привести к таким осложнениям, как орхит, панкреатит и менингит. Кроме того, перенесенный в детстве паротит может вызвать развитие сахарного диабета [5, 8].
На данный период времени эпидемическая обстановка по краснухе благоприятная. В 2017 г. было зарегистрировано пять случаев краснухи среди совокупного населения России. Синдрома врожденной краснухи на территории России не зарегистрировано.
Единственным эффективным средством профилактики против кори, краснухи, эпидемического паротита и ветряной оспы является вакцинация как детей, так и взрослых. Вакцинация против кори, краснухи и эпидемического паротита внесена в национальный календарь профилактических прививок. В соответствии с приказом Минздрава России от 21 марта 2014 г. № 125н «Об утверждении национального календаря профилактических прививок и календаря прививок по эпидемическим показаниям» вакцинация против ветряной оспы проводится только по эпидемическим показаниям. В 2009 г. вакцинация против ветряной оспы внесена в региональный календарь прививок г. Москвы и Свердловской области.
Вирусные инфекции, особенно вовлекающие в патологический процесс кожу, могут послужить триггером для запуска или фактором обострения аллергопатологии, тогда как вовремя и правильно проведенная вакцинация живыми вирусными вакцинами практически не дает таких последствий [9].
Цель исследования: проанализировать напряженность популяционного иммунитета к вирусу кори, краснухи, эпидемического паротита и ветряной оспы на примере 93 здоровых взрослых в возрасте 18–30 лет.
Материал и методы
Материалом для исследования напряженности иммунитета против кори, краснухи, эпидемического паротита и ветряной оспы послужила сыворотка крови 93 случайно выбранных условно здоровых человек в возрасте 18–30 лет. Дополнительно у всех был собран прививочный анамнез.
Сведения о вакцинации получены из личных медицинских книжек. Так, у 61 человека не было сведений о прививках против кори, у 29 — такие сведения имелись, из них у 21 — прививка проводилась в возрасте 6–7 лет, у 4 — в возрасте 1 года. У 3 человек было лишь указано, что они привиты по возрасту от кори, но без указания даты вакцинации.
У 66 человек прививочный статус в отношении краснухи был неизвестен. У 27 человек такие сведения имелись, из них у 12 — о вакцинации в возрасте 11–12 лет, у 7 — о вакцинации по возрасту без указания даты.
У 65 обследованных прививочный статус относительно эпидемического паротита был неизвестен. У 28 человек такие сведения имелись, из них у 4 — сведения о первой прививке в возрасте 1 года, у 15 — в возрасте 6–7 лет и только у 7 — о прививках по возрасту без указания даты.
Относительно ветряной оспы у 83 человек прививочный статус был неизвестен. У 10 человек такие сведения имелись, из них у 5 — сведения о вакцинации в возрасте от 3 до 5 лет. Один человек привит в возрасте 14 лет, и 4 человека привиты по возрасту без указания даты вакцинации.
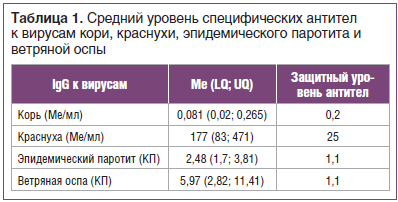
Забор крови осуществляли из локтевой вены в количестве 4 мл. Сыворотку крови, полученную для определения специфического иммунитета, разливали в пробирки типа «эппендорф», замораживали и хранили до использования при температуре -70 °С. Специфические иммуноглобулины класса G (IgG) к антигенам вирусов кори, краснухи, эпидемического паротита и ветряной оспы в сыворотке крови определяли методом иммуноферментного анализа (ИФА) с помощью тест-систем (Россия) в соответствии с прилагаемой инструкцией производителя. Защитным уровнем IgG для кори считали показатель 0,2 МЕ/мл, для краснухи — 25 МЕ/мл [10]. Для оценки уровня специфических антител к вирусам эпидемического паротита и ветряной оспы рассчитывали коэффициент позитивности, равный отношению полученного для каждой сыворотки значения в единицах оптической плотности к уровню cut off.
Полученные результаты были подвергнуты статистической обработке с вычислением медианы, первого и третьего квартиля (пакет статистических программ Microsoft Office Excel 2010).
Результаты и обсуждение
По результатам ИФА получили процентное выражение защищенности в зависимости от уровня специфических IgG к антигенам вирусов кори, краснухи, эпидемического паротита и ветряной оспы, которое представлено на рисунке 1.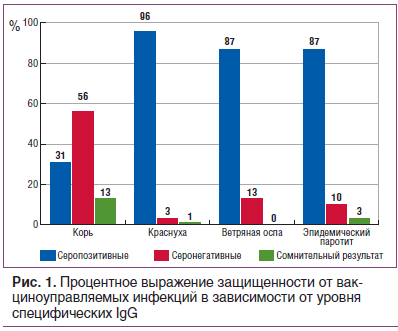
Специфические IgG к вирусу ветряной оспы были обнаружены у 87% обследованных, что может свидетельствовать о перенесенной инфекции в раннем возрасте. Кроме того, отмечен высокий уровень защиты против краснухи — 96% и эпидемического паротита — 87%, что свидетельствует о наличии специфического иммунитета в результате вакцинации или перенесенной инфекции. У 43% обследованных отмечены высокие уровни антител к вирусу краснухи, что может говорить о перенесенной ранее инфекции (у данных пациентов уровень антител был 300 Ме/мл и выше, что возникает именно в случае перенесенной инфекции). В таблице 1 представлены средние уровни противовирусных антител к вирусам рассматриваемых инфекций. Средний уровень антител к вирусу краснухи, эпидемического паротита и ветряной оспы в индикаторной группе (18–30 лет) превышает защитный уровень. Критерием эпидемиологического благополучия по краснухе считается выявление в обследованной группе не более 7% серонегативных лиц, для эпидемического паротита — 5%. Доля восприимчивых к инфекции краснухи составила 3%, к паротиту — 10%, что соответствует критериям эпидемиологического благополучия по данным инфекциям.
По полученным результатам можно сказать, что обследованная группа имеет низкую восприимчивость к вирусу краснухи и вирусу эпидемического паротита. Аналогичные результаты получены в отношении вируса ветряной оспы (13% серонегативных) преимущественно за счет перенесенного заболевания, т. к. только 10 человек из обследованной группы были привиты против ветряной оспы.
Другая ситуация складывается с корью: доля серонегативных составила 56% (52 человека) из 93 обследованных. Следы специфических антител (но ниже защитного уровня) имели 13% из обследованных. И лишь 31% имели защитные уровни в результате вакцинации. Один человек был выявлен с титром антител 2,10 МЕ/мл, что может свидетельствовать о перенесенной инфекции. Средний уровень противокоревых антител оказался ниже защитного уровня. Критерием эпидемического благополучия по кори считается выявление в обследуемой группе не более 7% серонегативных лиц. В нашем случае 69% обследованных оказались не защищенными от вируса кори. Таким образом, эти лица составляют группу высокого риска инфицирования и распространения инфекции кори.
При анализе прививочного статуса было выявлено, что у большинства обследованных отсутствовали сведения о прививках. Причины этого могут быть различными: небрежное оформление документов и утеря медицинских документов, отказ от прививок, медицинские отводы. Часть обследованных имеют сведения о вакцинации, но по результатам серологического мониторинга титр специфических антител IgG у них ниже защитного уровня. Причинами этого несоответствия могут быть нарушение «холодовой цепи» в пути транспортировки вакцины от изготовителя до вакцинируемого или нарушение сроков вакцинации. Такие люди считаются привитыми, но не имеют защитного титра.
Заключение
С 2011 г. отмечается рост заболеваемости корью в Российской Федерации, одна из причин ухудшения ситуации — накопление в популяции восприимчивых (неиммунных) лиц на фоне выраженной миграции населения. Одним из достоверных методов оценки иммунной прослойки населения является серомониторинг (определение IgG у здоровых лиц). Результаты серологических исследований показывают, был ли человек привит, или не привит, или перенес инфекцию ранее. Такой метод дает достоверный материал для анализа напряженности коллективного иммунитета на популяционном уровне, кроме того, позволяет прогнозировать дальнейшую эпидемическую ситуацию в стране [10, 11]. На сегодня растет количество отказов родителей от профилактических прививок. По данным проведенных исследований выявлено, что лишь 80% детей привиты в возрасте до 2 лет [3]. Правильно и вовремя сделанная прививка живыми вирусными вакцинами не вызывает обострения имеющейся аллергопатологии и не провоцирует формирование новой [9]. В то же время вирусные инфекции, вовлекающие в воспалительный процесс кожу и респираторный тракт, могут послужить как фактором обострения аллергопатологии, так и непосредственным триггером, запускающим аллергический процесс. Необходимо повышать информированность родителей по вопросам вакцинопрофилактики путем проведения разъяснительных работ, а медицинского персонала — путем образовательных семинаров и лекций.
Источник
Метод определения
Иммуноанализ.
Исследуемый материал
Сыворотка крови
Синонимы: IgG антитела к вирусу кори; Антитела класса G к вирусу кори; Иммуноглобулины класса G к Measles Virus; Ат к вирусу кори, IgG.
Measles Virus Specific IgG; MV Antibodies, IgG; Anti-Measles Virus IgG; Measles IgG.
Краткое описание исследования «Антитела класса IgG к вирусу кори, количественный тест»
Вирус кори относится к роду Morbillivirus семейства парамиксовирусов. Корь – высококонтагиозное заболевание. Передача вируса происходит воздушно-капельным путем.
Антитела класса IgG к вирусу кори появляются вслед за антителами класса IgM примерно через две недели после инфицирования. В ходе дальнейшего развития иммунного ответа их концентрация быстро растет. Специфические антитела в крови можно выявить практически у всех больных корью уже ко второму дню появления сыпи. Антитела класса IgG сохраняются после перенесенного заболевания обычно пожизненно. IgG против вируса кори выявляются также и после вакцинации. По их присутствию в крови можно судить о наличии иммунитета к этому заболеванию. В крови новорожденных до 6-7 месячного возраста могут выявляться материнские IgG антитела, полученные через плаценту из крови матери в период беременности (IgM антитела через плаценту не проходят). При повторном контакте с вирусом у иммунных лиц наблюдается быстрый рост титров высокоспецифичных IgG, что обеспечивает защиту от инфекции (клинических проявлений и выделения вируса при этом не наблюдается).
Антитела класса IgG к вирусу кори служат показателем иммунного ответа, указывающий на имевшую место в прошлом или текущую инфекцию, или вакцинацию против кори. У переболевших корью людей развивается пожизненный иммунитет. Вакцинация живой противокоревой вакциной также обеспечивает стойкий иммунитет, инактивированной – на 6-18 месяцев. В зрелом возрасте иммунитет против кори (вследствие перенесенного заболевания или вакцинации) имеют практически все.
Корь у беременных встречается редко, но, возникнув, может вызвать преждевременные роды, самопроизвольный аборт, мертворождение. К порокам развития плода не приводит.
Новорожденные дети у матерей, имеющих иммунитет против кори, защищены от инфекции материнскими антителами, прошедшими в их кровь через плаценту, вплоть до 6-7-месячного возраста после рождения. Начиная со второго полугодия жизни, восприимчивость детей к заболеванию растет.
С какой целью выполняют анализ крови для определения антител класса IgG к вирусу кори и дополнительные тесты
Исследование направленно на выявление специфических антител класса IgG к вирусу кори, которые являются маркером перенесенной либо текущей инфекции.
В случае затруднений в диагностике по клинической картине заболевания целесообразно использование серологическох тестов – исследование уровня в крови IgM (тест
№ 251
) и IgG антител к вирусу кори. Неспецифическим лабораторным признаком кори является лейкопения со снижением абсолютного количества нейтрофилов и выраженным снижением числа лимфоцитов в продромальном периоде и периоде высыпаний (тесты № 5,
№ 119
).
Чувствительность определения: 0,07 МЕ/мл.
Линейный диапазон: 0,15-5 МЕ/мл.
Литература
Основная литература
- Инфекционные болезни у детей. Ред. Д.Марри. М. Практика, 2006.928 с.
- Материалы фирмы – производителя реагентов.
Источник
Код 28.157.
Венозная кровь
- Состав комплекса
- Приём, исследование биоматериала
- Описание
Что входит в комплекс
- Краснуха IgG (кол)
- Корь IgG (п/кол)
- Паротит IgG (кол)
Приём и исследование биоматериала
Приём материала
- Можно сдать в отделении Гемотест
- Можно сдать анализ дома
Подробное описание исследования
Корь
Корь – острое вирусное заболевание, которое передается воздушно-капельным путем. Для болезни характерны:
- высокая температура (до 40 градусов);
- симптомы общей интоксикации (мышечная слабость, отсутствие аппетита, головная боль);
- воспаление слизистой оболочки глаз и светобоязнь;
- специфическая сыпь (красные пятна разных размеров с тенденцией к слиянию) на голове и по всему телу, на месте которой остаются пигментные пятна.
Вирус поражает преимущественно клетки, выстилающие дыхательные пути. Это приводит к воспалению носоглотки, гортани, трахеи, бронхов. Позже поражаются слизистая оболочка ротовой полости, тонкий и толстый кишечник. Осложнением инфекции могут стать воспаление легких, энцефалит.
Вирус способен сохраняться в помещениях, которые посетил больной человек, например, в лифтах; легко переносится воздушными потоками через системы вентиляции. Для человека, который не болел корью или не был привит от нее, вероятность заражения при контакте с возбудителем близка к 100%.
Эпидемический паротит
Эпидемический паротит, или свинку, вызывает вирус, который передается контактно-бытовым и воздушно-капельным путями. Вероятность передачи инфекции от заболевшего человека здоровому и не иммунизированному составляет 70–85%.
Характерные симптомы:
- резкое повышение температуры (при тяжелой форме паротита температура 38–40 градусов может сохраняться до двух недель);
- воспаление и болезненность в области околоушной слюнной железы;
- сухость во рту;
- боль в области ушей, которая усиливается во время разговора или при жевании.
Вирус паротита может поражать не только слюнные железы, но и поджелудочную, предстательную, половые железы. При неблагоприятном исходе паротит может привести к атрофии яичек, бесплодию, хроническому панкреатиту. Заболевание поражает мужчин в полтора раза чаще, чем женщин.
Краснуха
Краснуха – это острое инфекционное заболевание, которое вызывает Rubella virus. Болезнь передается воздушно-капельным и контактно-бытовым путями. В детском возрасте краснуха обычно протекает легко и без осложнений, в половине случаев заболевания – бессимптомно.
Взрослые переносят болезнь тяжелее. Как правило, краснуха сопровождается значительным повышением температуры, выраженной болезненностью суставов. Наиболее характерные симптомы:
- увеличение и болезненность лимфоузлов на голове и шее;
- покраснение неба, точечные кровоизлияния;
- появление сыпи сначала за ушами, затем на лице, в течение суток – распространение по всему телу.
Наиболее частое осложнение заболевания – артрит, также возможно развитие энцефалита. Особенно опасно заражение краснухой во время беременности: оно может привести к мертворождению, самопроизвольному выкидышу, рождению ребенка с различными пороками развития. По этой причине краснуха входит в число TORCH-инфекций.
Использованная литература
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным корью. ФГБУ НИИДИ ФМБА России, 2015 г.
- Эпидемический паротит. Современные представления о возбудителе, клиника, диагностика, профилактика. / Под ред. А.П.Агафонова. – Новосибирск: ЗАО «Медико-биологический Союз», 2007 г.
- Руководство по эпидемиологическому надзору за корью, краснухой и синдромом врожденной краснухи в Европейском регионе ВОЗ. Обновленное издание, декабрь 2012 г.
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным краснухой. ФГБУ НИИДИ ФМБА России, 2015 г.
Подготовка к исследованию
Рекомендуется сдавать кровь с 8 до 11 часов утра, натощак (12–14 часов после приема пищи, пить можно только негазированную воду).
Ужин накануне исследования – легкий, без жирной пищи.
В течение 24 часов перед исследованием отказаться от алкоголя, интенсивных физических нагрузок, лекарственных препаратов (по согласованию с лечащим врачом).
За 1–2 часа до сдачи крови воздержаться от курения.
Перед исследованием исключить физическое напряжение (бег, быстрый подъем по лестнице), эмоциональное возбуждение. За 15 минут до сдачи крови рекомендуется отдохнуть, успокоиться.
Не следует сдавать кровь сразу после физиотерапевтических процедур, инструментального обследования, рентгенологического и ультразвукового исследований, массажа и других медицинских процедур.
Источник
