Морфологические особенности возбудителей кандидозов
Кандидо́з (моло́чница) —
одна из разновидностей грибковой
инфекции,
вызывается микроскопическими
дрожжеподобными грибами рода Candida (Candida
albicans).
Всех представителей данного рода относят
к условно-патогенным[1].
Микроорганизмы рода
Кандида входят в состав нормальной
микрофлоры рта, влагалища и толстой
кишки большинства
здоровых людей. Заболевание обусловлено
не просто наличием грибов рода Candida,
а их размножением в большом количестве,
и/или попаданием более патогенных штаммов гриба.
Чаще всего кандидоз возникает при
снижении общего и местного иммунитета.
Этиология[править | править
исходный текст]
Дрожжеподобные
грибы рода Candida относятся к несовершенным
грибам — дейтеромицетам (анаскоспоровым).
Наиболее распространенные виды среди
больных C.albicans и C.tropicalis.
Дрожжеподобные
грибы вида C.albicans одноклеточные
микроорганизмы овальной или круглой
формы. Образуют псевдомицелий (нити из
удлинённых клеток), бластоспоры (клетки
почки, сидящие на перетяжках псевдомицелия)
и некоторые хламидоспоры — споры с
двойной оболочкой. Главными признаками,
отличающими грибы рода Candida от истинных
дрожжей являются следующие:
наличие псевдомицелия
отсутствие аскоспор (спор
в сумках внутри клеток)характерные
культуральные особенности
Эпидемиология[править | править
исходный текст]
Большинство
людей сталкиваются с грибами Candida в
первый год жизни, а по ряду данных
внутриутробно[2].
Возможность инфицирования плода
подтверждается обнаружением грибов в
околоплодной жидкости, плаценте,
оболочках пуповины. В дальнейшем контакт
новорожденных с грибами Candida может
происходить в период прохождения родовых
путей, со слизистой оболочкой рта, с
кожей соска при кормлении, кожей рук
при уходе, а также с пищей или с предметами
домашнего обихода. Выявлено значительное
обсеменение этими грибами сырого мяса,
молочных продуктов, а также овощей и
фруктов. Источником, помимо носителей,
может являться молодняк домашних
животных (телята, щенки, жеребята), а
также домашняя птица.
Проявление
кандидоза упоминается как частый
побочный эффект, возникающий при
употреблении мощных антибиотиков
широкого спектра действия, активных в
отношении многих грамположительных и
грамотрицательных микроорганизмов.[3][4]
Патогенез[править | править
исходный текст]
К
факторам патогенности у грибов рода
Candida относится секреция протеолитических
ферментов и гемолизинов, дерматонекротическая
активность и адгезивность (способность
прикрепляться к клеткам эпителия). Все
активизации вирулентности у
условно-патогенных грибов рода Candida
можно разделить на три группы:
Экзогенные
факторы, способствующие проникновению
грибов в организм (температурные
условия, влажность, профессиональные
вредности)Эндогенные
факторы, вызывающие снижение
сопротивляемости макроорганизма
(эндокринные нарушения, болезни обмена
веществ, применение гормональных
контрацептивов, курсы лечения
кортикостероидными гормонами,
цитостатическими препаратами)Вирулентные свойства,
обеспечивающие патогенность возбудителя.
Клиническая
картина[править | править
исходный текст]
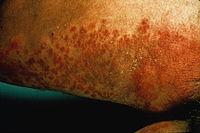
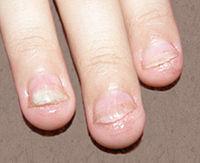
Кандидоз
кожи

Кандидоз
ногтей
Проявления
кандидоза зависят от локализации
процесса.
Существует
деление на поверхностные и системные
(висцеральные) кандидозы.
Кандидозы
поверхностные[править | править
исходный текст]
Поверхностные
кандидозы включают поражение гладкой
кожи, слизистых оболочек, кандидозные
онихии и паронихии.
Дрожжевые
паронихии и онихии[править | править
исходный текст]
Паронихии
характеризуются отеком, инфильтрацией,
гиперемией валиков ногтя, отсутствием
надногтевой кожицы (эпонихиум).
Околоногтевой валик при этом несколько
надвигается на поверхность ногтя. Часто
паронихии и онихии существуют одновременно.
Кандидамикиды[править | править
исходный текст]
Кандидамикиды —
вторичные аллергические высыпания,
свидетельствующие о значительной
степени сенсибилизации к возбудителю
и продуктам его жизнедеятельности.
Полиморфны, обычно в виде
эритематозно-сквамозных отечных пятен,
но возможны также уртикарные и болезные
высыпания. Появлению кандидамикидов
сопутствуют субфебрилитет, усиление
основных воспалительных явлений в
основных очагах.
Кандидоз
слизистой оболочки рта
(молочница)[править | править
исходный текст]
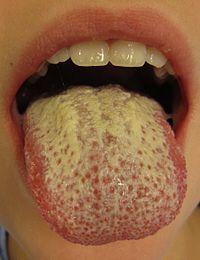
Оральный
кандидоз.
Эта
форма чаще встречается у новорожденных
(но может быть в любом возрасте). Слизистая
щёк, а также язык и зев покрываются
белесым налетом, напоминающим хлопья
снега (ещё их сравнивают с творогом, то
есть слизистая выглядит так, как будто
ребенок только что поел творог или попил
кефир). В случае, если у матери на фоне
беременности или до неё были похожие
проявления во влагалище, или же она
испытывала неприятные ощущения (зуд) в
области половых органов (кандидоз
влагалища), можно быть уверенным, что
это кандидоз. В большинстве случаев
кандидоз полости рта не представляет
опасности при условии своевременного
и правильного лечения. И только в случае,
если применение местных средств не
оказывает эффекта, необходимо всерьёз
заняться выяснением вопроса о природе
этого процесса.
Кандидоз
кишечника[править | править
исходный текст]
Кандидоз
кишечника является одной из разновидностей
тяжёлого дисбактериоза.
В ситуациях, когда в кишечнике создаются
условия, непригодные для жизни нормальных
микробов, в нём размножаются кандиды.
Это проявляется поносом,
избыточным газообразованием в кишечнике,
в стуле имеется примесь белых хлопьев.
Для детей раннего возраста эта форма
кандидоза опасна тем, что они начинают
отставать в весе и росте, теряют при
поносе витамины и
другие полезные вещества, необходимые
для нормального роста и развития.
Кандидозный
вульвовагинит, баланит и
баланопостит[править | править
исходный текст]
При
кандидозе половых органов наблюдаются
обильные белого цвета творожистые
выделения, характерен зуд.
Для кандидоза влагалища так же, как и
для других форм, характерно нарушение
баланса нормальной микрофлоры,
которая обитает на слизистой оболочке.
При лечении кандидоза влагалища надо
учитывать, что лечить надо, как правило,
и полового партнера, так как возможно
повторное инфицирование грибком.
Симптомы
кандидоза у женщин[править | править
исходный текст]
Жжение
и зуд в области наружных половых органов.Белые
творожистые выделения из влагалища.Боль
при половом акте.Боль
при мочеиспускании.
Симптомы
кандидоза (молочницы) у мужчин[править | править
исходный текст]
Жжение
и зуд в
области головки полового члена и крайней
плоти.Покраснение
головки полового члена и крайней плоти.Белый
налет на головке полового члена и
крайней плоти.Боль при
половом акте.Боль
при мочеиспускании.Выделения
белого цвета при мочеиспускании, похожие
на сперму
Хронический,
генерализованный (гранулематозный)
кандидоз[править | править
исходный текст]
Этот Вы |
Кандидоз
висцеральный (системный)[править | править
исходный текст]
Этот Вы |
Случаи
распространения комбинированных
кандидозов с поражением внутренних
органов и развитием кандидозного сепсиса
регистрируются во всех странах.
Лабораторная
диагностика вагинальных
кандидозов[править | править
исходный текст]
Культуральное
исследование должно включать не только
выделение и видовую идентификацию
возбудителя вагинального кандидоза,
но и определение чувствительности
выделеных штаммов к противогрибковым
препаратам. Посев целесообразно
производить по следующей схеме: —
пользуясь постоянно стандартной
методикой посева, вращая тампон, засеять
материал на чашку с хромогенной
средой «CANDICHROM
II»,
при просмотре результатов посева
необходимо подсчитать число КОЕ грибов
различных видов (количественный анализ).
Использование хромогенной селективной
среды «CANDICHROM
II» для
первичного посева позволяет проводить
прямую идентификацию основного
возбудителя C.
albicans и
выделять другие виды дрожжевых грибов
(рост бактерий ингибируется смесью
антибиотиков). Другие виды грибов
рода Candida,
а также болезнетворные дрожжевые грибы
других родов возможно достоверно
идентифицировать до вида с помощью
тест-системы«Elichrom
FUNGI». Для
определения чувствительности к
распространенным противогрибковым
препаратам (флуконазол,
итраконазол, амфотерицин В, вориконазол,
флуцитозин (5-флюороцитозин)) целесообразно
использовать тест-систему «FUNGIFAST
AFG».
С учетом вероятности развития вторичной
устойчивости к азоловым препаратам у
грибов рода Candida,
важно проводить тестирование
чувствительности у выделенных штаммов
и перед повторным назначением лечения.
Лечение
кандидоза[править | править
исходный текст]
Существует
множество препаратов для лечения этого
заболевания. Одни из них применяют
местно (крем, вагинальные таблетки или
свечи), другие — внутрь (таблетки или
капсулы для приёма внутрь). Препараты
для лечения кандидоза:
Миконазол
Натамицин
Флуконазол
Клотримазол
Сертаконазол
Нистатин —
один из ранних антимикотиков тетраеновой
группы, хуже всасывается в кровь из
желудочно-кишечного тракта, чем более
современные препараты[5].Полижинакс
Изоконазол
Циклопирокс
Каприловая
к-таФентиконазол
Микосист
Бутоконазол
(Гинофорт)
Из
наружных средств лечения также эффективны
5—10 % раствор натрия
тетрабората в глицерине местно.
При поражении слизистых оболочек рта
у взрослых 20 % раствор натрия
тетрабората в глицерине местно.
В
ряде случаев назначают лечение,
дополняющее противогрибковые препараты
(иммунотерапия,
общеукрепляющие препараты, физиотерапия и
т. д.), бактериальные
препараты конкурирующих
микроорганизмов (молочнокислые
бактерии, лактобактерин, колибактерин).
Также
советуют применять пребиотики,
содержащие лактулозу: Лактусан,
Бон-Санте (карамель содержащая
лактулозу), Дюфалак, Нормазе и
пребиотик инулин:Кандинорм.
Лечение
кандидоза у мужчин[править | править
исходный текст]
При
кандидозном баланопостите (поражение
головки полового члена и крайней плоти)
достаточно местного лечения: фентиконазол (Ломексин
2 %) — 1-2 аппликации крема в день на
пораженные участки, курс 8-10 дней.
Лечение
кандидоза должно быть комплексным,
поэтапным, включать не только избавление
от грибка, но и ликвидацию предрасполагающих
факторов и лечение сопутствующих
заболеваний.
Лечение
вагинального кандидоза у
женщин[править | править
исходный текст]
При
лёгком течении заболевания рекомендуются
препараты для местного лечения, например,
Ломексин (фентиконазол)
капс. 1000 мг однократно интравагинально.
Например, при лёгком течении
кандидозного вульвовагинита (поражение
влагалища и наружных половых органов)
иногда достаточно местного лечения. В
более сложных случаях, при рецидивах
вагинального кандидоза, требуется
комбинированная терапия системных и
местных антимикотиков: приём флуконазола,
150 мг внутрь, и Ломексин (фентиконазол)
1000 мг однократно интравагинально.
Учитывая, что во время активации грибов
рода Кандида во влагалище усиливается
рост и анаэробных бактерий, рекомендуется
также применять местные препараты
широкого спектра действия, в составе
которых помимо противогрибкового
составляющего включены нитроимидазолы
и др. антимикробные составляющие
(Неотризол).
Если
рецидивы грибковой инфекции возникают
у женщины регулярно, это серьёзный повод
для обследования на эндокринные и другие
хронические заболевания. Важно учитывать
тот факт, что при хронических генитальных
кандидозах обычно поражаются близлежащие
органы и системы организма — мочевой
пузырь, кишечник.
Поэтому
для достижения полного излечения и
предупреждения повторного заражения
необходимо принимать противогрибковые
препараты не только местно, но и внутрь.
Лечение больных с хроническими формами
представляет значительные трудности.
Неэффективность лечения может быть
связана с недостаточной дозировкой и
длительностью, а также с индивидуальной
нечувствительностью к той или другой
группе противогрибковых препаратов.
Поэтому необходимо проводить
бактериологические исследования
(посевы) с определением чувствительности
к противогрибковым препаратам. Следует
учитывать, что грибы обладают способностью
быстро приспосабливаться и формировать
устойчивость к применяемым лекарственным
средствам.
При
рецидивирующем кандидозе (более 4
обострений в течение года) необходимо
тщательное обследование на предмет
сопутствующих инфекций и в последующем
возможны следующие варианты лечения:
Вагинальные
таблетки Неотризол или Полижинакс по
1 табл. 1 раз в сутки на ночь 8-16 дней
(особенно при подтвержденном факте
наличия во влагалище не только грибов
рода Кандида)Вагинальные
капсулы с фентиконазолом («Ломексин»)
600 мг — на 1 и 4 день (две капсулы).Флуконазол (Дифлюкан,
Микосист, Флюкостат)- по 150 мг внутрь
на 1, 4, 7 день, далее по 1 капсуле в неделю
в течение 6 мес.Коррекция
состояний, провоцирующих развитие
кандидоза (сахарный диабет, иммунодефицит,
заболевания, требующие лечения
гормональными препаратами)
Кандидоз
влагалища лечится под наблюдением
врача. При склонности к рецидивам,
особенно при наличии предрасполагающих
факторов необходимо дополнительное
обследование и наблюдение у врача.
Профилактика
кандидоза[править | править
исходный текст]
Хорошим
средством для предотвращения роста
грибов является употребление йогуртов,
содержащих живые молочнокислые
культуры,
а также употребление натуральных
продуктов, обладающих хорошим
противогрибковым действием, таких, как
чеснок, прополис, острый красный перец,
ягоды и листья брусники,
сок и семенагрейпфрута,
листья ореха, масло чайного дерева.
Есть
ряд рекомендаций для предупреждения
кандидоза (особенно кандидоза влагалища):
Избегать
случайных половых связей.Нормализовать
вес — употреблять больше фруктов,
овощей, кисломолочных
продуктов.
Максимально ограничить употребление сахара и
других рафинированныхуглеводов,
поскольку они создают питательную
среду для грибов.[6] При
чувствительности к дрожжеподобным или
плесневым грибкам лучше избегать
содержащие их продукты: хлеб, сладкую
дрожжевую выпечку и плесневые сыры[6].Использовать
хлопчатобумажное нижнее белье.
Синтетические ткани не обеспечивают
достаточного доступа воздуха к коже.
Вследствие повышения температуры и
затрудненного испарения пота появляются
условия для возникновения инфекции,
включая кандидоз влагалища.Лечиться
антибиотиками только по назначению
врача, при этом заранее предупреждать
врача о склонности к кандидозу, поскольку
антибиотики непосредственно стимулируют
развитие дрожжеподобных грибов.[7]Если
человек пользуется лубрикантами при
половом акте, то применять только
водорастворимые виды.При
аллергической реакции
на презервативы из латекса прибегать
к изделиям из полиуретана.
При этом нелишне посетить врача и сдать
анализы, чтобы удостовериться, что это
аллергия, а не другое заболевание.Не
делать спринцевания без надобности,
это поможет избежать вымывания здоровой
флоры.
На
полторы сотни известных видов Candida приходится
около 20 видов возбудителей кандидоза.
Из них наиболее часто у больных выделяют
восемь видов, лидируют четыре — C.albicans,
C.tropicalis, C.parapsilosia, C.glabrata.
Кандидоз
полости рта (код МКБ-10: В37.0) в большинстве
случаев вызывает C.albicans.
Этот вид возбудителя обнаруживается в
полости рта у около 60% здоровых взрослых,
чаще у женщин и курящих мужчин. Другие
виды кандид составляют от 10 до 20% всех
случаев орального кандидоносительства.
На втором месте находится C.glabrata,
особенно у пожилых пациентов. Реже
встречаются C.tropicalis, C.parapsilosis (последняя
выявляется у почти 50% грудных
детей-кандидоносителей). При кандидозе
полости рта у ВИЧ-инфицированных, больных
сахарным диабетом и онкологических
больных чаще появляются редкие виды
кандид — C.sake,
C.rugosa и
др.
Общая характеристика возбудителей кандидоза
Candida
spp. растут
быстро, в среднем за 48 ч, и дают типичные
гладкие, светлые дрожжевые колонии.
При
изучении первичной культуры под
микроскопом установить вид выделенного
возбудителя трудно. Все виды Candida
— это
дрожжевые грибы, существующие
преимущественно в форме почкующихся
клеток. При этом многие образуют
псевдомицелий — вытянутые, а не округлые
видоизмененные дрожжевые клетки. От
настоящего мицелия они отличаются тем,
что не имеют истинных перегородок —
септ. В месте перегородки псевдогрибы
сужены, здесь же обычно имеются скопления
почкующихся клеток. С.
albicans — единственный
в роде Candida вид,
способный к образованию истинного
мицелия и хламидоконидий. Часть
видов Candida не
образует и псевдомицелия, а только
почкующиеся клетки (например, С.
glabrata).
Особенности
метаболизма разных видов кандидшироко
используются в диагностике кандидоза.
Виды идентифицируют по спектру усваиваемых
(ауксанограмма) и сбраживаемых (зимограмма)
сахаров.
Факторы патогенности Candida
C.
albicans — это
наиболее изученный возбудитель микозов.
По наличию факторов патогенности С.
albicans превосходит
всепрочие виды Candida. Факторы
патогенности С.
albicans можно
условно разделить на 3 группы: изменчивость
и значительная лабильность
морфофизиологических свойств клетки,
рецепторы адгезии и литические ферменты.
Изменчивость обеспечивается многими
генетическими и регуляторными механизмами
и позволяет выживать в разных условиях
(температура, кислотность, содержание
кислорода, питательных веществ). С.
albicans — единственный
среди возбудителей микозов вид,
существующий в диплоидном состоянии.
В зависимости от условий среды С.
albicans переходит
от дрожжевой формы к плесневой и обратно
(полиморфизм), меняет общий фенотип
(феномен переключения) или структуру
поверхности, т.е. рецепторы и антигены.
Среди
рецепторов C.
albicans имеются
факторы адгезии к фибриногену, ламинину,
факторам системы комплемента. Это
обеспечивает возможность быстрого
прикрепления и инвазии, «антигенную
мимикрию», т.е. предоставление этих
рецепторов факторам иммунитета человека.
Среди
факторов патогенности выделяют и такие
свойства, как устойчивость к противогрибковым
средствам: способность к их ускоренному
выведению, изменению или амплификации
внутриклеточной мишени.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
