Молочницы урогенитального кандидоза у

Кандидоз (син. кандидамикоз, монилиаз) — заболевание кожи, слизистых оболочек и внутренних органов, обусловленное патогенным воздействием дрожжеподобных грибов рода Candida.
Урогенитальный кандидоз – это очень тяжёлая форма заболевания, которая проявляется наиболее часто в виде кандидозного баланита или вульвовагинита (хронического или острого). Урогенитальный кандидоз протекает вместе с мучительным зудом и крошковатыми выделениями из влагалища. Кандидозный баланопостит проявляется мацерацией ограниченных участков головки полового члена и внутреннего листка крайней плоти с последующим отторжением набухшего рогового слоя, после этого остаются небольшие очаги сухой блестящей гиперемированной кожи или эрозии. Субъективно отмечается сильный зуд.
Грибковое поражение нижнего отдела гениталий, в настоящее время, является самой частой половой инфекцией в мире и занимает более и 25% % в структуре инфекций влагалища и вульвы. Примерно у 70-80 % больных в течение жизни происходит хотя бы 1 эпизод урогенитального кандидоза, у 25 % женщин заболевание повторяется. У 15-20 % женщин урогенитальный кандидоз перетекает в хронический и рецидивирующий, с частотой рецидивов 5 и больше раз в год. Важно помнить, что грибы рода Candida являются признаком нормальной микрофлоры влагалища. Около 25 % женщин являются кандидоносителями. У этой группы женщин нет жалоб и клинических проявлений заболевания, дрожжеподобные грибы выявляются редко. Под воздействием некоторых факторов, таких как антибактериальная терапия, беременность, особенно третий триместр, обострение хронического инфекционного или неинфекционного заболевания, иммунодефицитные состояния, кандидоносительство может переходить в выраженную клиническую форму и приводить к возникновению заболевания. Грибы рода Candida могут быть катализатором целого ряда инфекционных поражений – от местного поражения кожи и слизистых оболочек до распространенных инфекционных процессов, угрожающих жизни, протекающих с поражением внутренних органов и систем и требующих проведения интенсивной терапии (часто такие состояния развиваются на фоне выраженного иммунодефицита, при заболеваниях крови, после тяжелых хирургических операций, при ВИЧ-инфекции, трансплантации органов).

Виды урогенитального кандидоза:
Формы урогенитального кандидоза и их проявления В настоящее время различают 3 клинические формы болезни:
- кандидоносительство;
- острый урогенитальный кандидоз;
- хронический;
Для кандидоносительства, чаще всего характерны отсутствие у больных жалоб и выраженной картины заболевания. Однако при микробиологическом исследовании во влагалище могут быть обнаружены в небольшом количестве грибы. Следует помнить, что кандидоносительство при определенных условиях может перетекать в выраженную форму заболевания. Также нельзя исключать возможность передачи грибов от матери к плоду и инфицирования полового партнера.
Урогенитальный кандидоз в острой формк характеризуется ярко выраженной воспалительной картиной: зудом, высыпаниями на коже и слизистых оболочках вульвы и влагалища, покраснением, отеком. Длительность острой формой кандидоза не больше 2 месяцев. При хронической форма длительность заболевания более 3 месяцев.
Диагностика урогенитального кандидоза
К клиническим симптомам заболевания относят творожистые выделения из половых органов и зуд в наружных половых органах. Выделения могут быть как густыми, так и жидкими, с крошковатыми включениями, беловато зеленого цвета. Также характерен зуд при поражениях вульвы, который может усиливаться в ночные часы, приводя к бессонице. Помимо этого, при урогенитальном кандидозе может наблюдаться острая боль или резь во время мочеиспускания. При визуальном осмотре наблюдается отечность слизистой и виден налет в области поражения. При тяжелом течении заболевания слизистая может кровоточить. При хроническом кандидозе половых органов все симптомы, перечисленные выше, выражены менее ярко.
Ведущую роль в постановке диагноза играет лабораторная диагностика. Простым методом определения является микроскопия вагинального мазка, или его ещё называют «мазок на флору». Она позволяет определить общее количество микробов и степень выраженности воспалительной реакции слизистой влагалища. В последние время в клинической практике успехом пользуются методы ДНК (ПЦР) – диагностики, позволяющие с высокой точностью выявить наличие гриба и наличие «скрытых инфекций» – хламидий, уреаплазм, микоплазм и других возбудителей. Неэффективность лечения может быть связана с недостаточной длительностью и дозировкой, а также при индивидуальной нечувствительности к той или иной группе противогрибковых препаратов. Поэтому необходимо при диагностике урогенитального кандидоза проводить бактериологические исследования (посевы), которые помогут определить чувствительность к противогрибковым препаратам.
Важно помнить, что грибы обладают способностью быстро приспосабливаться и становиться устойчивыми к применяемым лекарственным препаратам. Культуральное исследование является методом выбора и при контроле эффективности лечения. Параллельно врач должен провести микроскопию мазка, что позволит оценить сопутствующую грибам микрофлору, от которой и будет зависеть выбор рациональной терапии.
Таким образом, диагностика урогенитального кандидоза должна быть комплексной, клинико-микробиологической, а предпочтение среди лабораторных методов отдается комплексу сразу, состоящему сразу из трех методик – ДНК (ПЦР), микроскопии мазка и культуральной диагностике (посеву влагалищного отделяемого). Обнаружение грибов при отсутствии симптомов не является показанием к назначению лечения, т.к. они могут периодически возникать и у здоровых людей. Около у 70-80% женщин в течение жизни происходил хотя бы один эпизод урогенитального кандидоза.
Симптомы урогенитального кандидоза
Симптомы женского урогенитального кандидоза
Первым симптомом наличие заболевания у женщин является жжение и зуд в районе половых органов. Происходит отек и покраснение слизистой оболочки половых органов и через некоторое время на ней появляются белые налеты. С начало они напоминают белые крупинки, которые могут отделяться от слизистой. Если это пленку содрать, то под ней может быть кровоточащая поверхность. Это эрозии и язвы. Возможны также слизистые и слизисто-гнойные выделения. Выделения могут быть хлопьевидными, серозными, густыми сливкообразными или творожистыми.
Часто заболевание протекает с кандидозом мочевой системы. Важно помнить, что кандидоз мочеполовых органов у беременных женщин встречается в 3 раза чаще, чем у небеременных. В период беременности развитию кандидоза способствует изменение кислотности влагалищного отделяемого в кислую сторону, а также гормональные изменения в организме.
Симптомы мужского урогенитального кандидоза
У мужчин симптомы болезни проявляются в виде баланита, баланопостита или уретрита, который характеризуется эритематозными очагами с беловато-серым налетом. Необходимо отметить следующие симптомы кандидоза:
- субъективные ощущения в виде зуда, жжения;
- раздражения в области наружных половых органов;
- усиление зуда во время сна или после водных процедур и полового акта;
- неприятный запах, усиливающийся после половых контактов;
У мужчин кандидоз нередко проявляется в виде поражения головки полового члена и крайней плоти. При этом может возникнуть белый творожистый налет и покраснение, а также сильный зуд, жжение и нарушение мочеиспускания.

Важно! Дефекты в системе иммунной защиты от грибков у человека – главный фактор возникновения кандидоза.
Причины урогенитального кандидоза
Урогенитальный кандидоз начинает развиваться после контакта с носителем грибка, но только тогда, когда наблюдается снижение неспецифической резистентности вашего организма. А потому этот вид кандидоза развивается на фоне нарушения обмена веществ, нехватки витаминов, гормонального дисбаланса, при хронических заболеваниях как генитальной, так не генитальной сферы. Также фактором, приводящим к возникновению генитального кандидоза, служит прием антибиотиков, беременность, длительное применение оральных контрацептивов.
При попадании в благоприятные условия, кандиды присасываются к эпителию, внедряются и вызывают воспаление, которое приводит к шелушению верхнего слоя эпителия. Редко кандиды могут даже проникнуть в мышечную оболочку и развиваться во всем организме. Чаще, из-за особенностей анатомии, урогенитальный кандидоз поражает женщин, но также может развиваться и у мужчин.
Факторы, которые способствуют развитию кандидоза:
- Прием антибиотиков широкого спектра действия, кортикостероидов, иммунодепрессантов;
- Использование оральных и внутриматочных контрацептивов;
- Последние три месяца беременности;
- Ослабление иммунитета (эмоциональные стрессы, изменение проживания климатических зон);
- ВИЧ-инфекция, заболевание сахарным диабетом;
- Ношение тесного нижнего белья, несоблюдение правил гигиены;
- Незащищенные половые акты с партнером, страдающим кандидозом;
- Незащищенные анальные и оральные контакты;
- Недавно перенесенная химиотерапия, лучевая терапия, гормональное лечение;
- Авитаминозы и нарушение обмена веществ;
- Наличие заболеваний, которые передаются половым путем (трихомониаз, гонорея, хламидиоз, микоплазмоз, уреаплазмоз и др.);
Важно! Слизистая оболочка полости рта, половые органы женщины, крайняя плоть и головка полового члена – основные места поражения при молочнице.
Лечение урогенитального кандидоза
Лечение болезни с хроническими и рецидивирующими формами представляет значительные трудности. Первым делом проводится противогрибковое лечение урогенитального кандидоза с учетом бактериологических посевов. На втором этапе необходимо повысить общий и местный иммунитет. Для этого назначаются так называемые пробиотики – бактериальные препараты, содержащие живые культуры полезных бактерий, которые будут препятствовать размножению грибов иросту патогенной микрофлоры. Далее назначаются препараты, способствующие восстановлению нормальной кислотности влагалища у женщин. Проводится восстановление микрофлоры кишечника. Обязательным условием также является лечение полового партнера. Длительность курса лечения и дозировки препаратов подбираются строго индивидуально, исходя из многочисленных факторов здоровья женщины.
При рецидивирующем (хроническом) урогенитальном кандидозе в сосвокупности с местным лечением применяется один из препаратов общего действия:
- Препараты Эконазола нитрата: Гино-Певарил 50% вагинальный крем и вагинальные суппозитории по 50 мг в течение 2 недель; Гино-Певарил 150 мг – по 1 вагинальной суппозитории 1 раз в день в течение 3 суток;
- Препараты Флуконазола: Дифлюкан (капсулы 0,05 г, 0,1 г, 0,15 г), Флюмикон (капсулы 0,15 мг), Микосист (капсулы 0,15 г), Микомакс (0,05 г, 0,1 г, 0,15 г) – однократно перорально в дозе 150 мг. Препараты Клотримазола: канестин (вагинальные таблетки 0,1 г) по 2 таблетке в течение 8 дней, клотримазол (2%-ный вагинальный крем) 1 раз в день 7-10 дней;
- Препараты Миконазола: Гино-дактарин 0,1 г (вагинальные свечи) – в задний свод влагалища на ночь однократно 7-10 дней;
- Препараты Кетоконазола: Низорал, Ороназол (таблетки 0,2 г): 1 таблетка 2 раза в сутки перорально во приёма пищи в течении 5 дней. Суппозитории «Ливарол» по 1 свече в день (400 мг кетоконазола) 3-5 дней;
- Препараты Натамицина: Пимафуцин – таблетки (100 мг Натамицина); вагинальные свечи 0,1 г; 2%-ный крем в тубах 30 г (1 г крема – 0,02 г натамицина). Крем для пораженной поверхности 2-4 раза в сутки в течение 7-10 дней. Таблетки – по 1 таблетке 4 раза в сутки 10-20 дней; суппозитории – по 1 шт. ежедневно 3-6 дней;
- Препараты Изоконазола: Гино-травоген 0,6 г (вагинальные шарики): шарик – в задний свод влагалища, в положении лежа на спине, на ночь однократно; Травоген 0,01 г (крем): на пораженные участки 1 раз в сутки до исчезновения симптомов;
При лечении беременных: предпочтительно использовать вагинальные суппозитории – препараты Клотримазола, Изоконазола, Натамицина, Миконазола, свечи «Йодоксид» (в 1-м триместре беременности). Препараты рекомендуется назначать на срок не более 1 недели.
При лечении болезни у детей: Пимафуцин (раствор для местного применения во флаконах 20 мл; 1 мл содержит 0,025 мг Натамицина). При вагинитах – 0,5-1,0 мл препарата 1 раз в сутки до исчезновения симптомов. Пероральные формы – 1/2 таблетки 3-4 раза в сутки.
Низорал, Ороназол (таблетки 0,2 г): перорально во время еды 2 раза в сутки из расчета 4-8 мг/кг массы тела (при массе тела свыше 30 кг назначают в тех же дозах, что и взрослым). Дифлюкан назначается старше 1 года при расчете 1-2 мг/кг массы тела в сутки.
В процессе лечения, а также в дальнейшем, необходимо соблюдать диету, ограничить потребление сахара, углеводов, молока, дрожжевого хлеба, пива и обеспечивать достаточное поступление белков, витаминов и минералов. При лечении острых форм заболевания чаще всего применяется местное лечение.
Важно! Прием антибиотиков широкого спектра действия – самая частая причина развития дисбактериоза кишечника и возникновения тяжелых системных кандидозов.
Препараты для лечения урогенитального кандидоза
-
 Клотримазол — противогрибковое лекарственное средство широкого спектра действия для наружного применения.
Клотримазол — противогрибковое лекарственное средство широкого спектра действия для наружного применения.
Фото урогенитального кандидоза

Профилактика урогенитального кандидоза
Направленность мер защиты от кандидоза включает в себя соблюдение правил личной гигиены, отсутствие контактов с инфицированными кандидозом пациентами. Актуальными также будут меры по повышению защитных сил организма: отказ от вредных привычек, регулярные занятия спортом, здоровый сон и правильное питание.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кандидоз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida. Оно обусловлено активным размножением грибка на слизистых оболочках полости рта, половых и внутренних органов и на коже.
Все представители рода Candida относятся к условно-патогенным микроорганизмам, то есть они постоянно присутствуют в составе нормальной микрофлоры. Но при снижении иммунитета, изменении гормонального фона и по ряду других причин эти грибки могут начать активно колонизировать слизистые оболочки и кожу.
Наиболее распространенные представители рода – Candida albicans и C. tropicalis. В 90-95% случаев урогенитального кандидоза именно C. albicans является доминирующим возбудителем.
![shutterstock_714362212 [преобразованный].jpg shutterstock_714362212 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/d29/d29b49ccfe770f215bf7b01b406a2d2f.jpg)
Первый контакт с грибками рода Candida происходит во время прохождения ребенка по родовым путям. Однако в медицинской литературе описаны случаи обнаружения этих микроорганизмов в околоплодных водах, что свидетельствует о возможности вертикального (трансплацентарного) пути передачи. Также встречается передача грибка рода Candida при грудном вскармливании, кожном контакте ребенка с матерью, бытовым и пищевым путями.
Эти микроорганизмы вырабатывают эндотоксины и ферменты, вызывающие гибель клеток и некроз тканей, что способствует усилению адгезивной (прикрепление к клеткам слизистых оболочек или кожи) способности грибка и обеспечивает проникновение в ткани.
Гиперпродукция этих и ряда других веществ обуславливает патогенность представителей семейства Candida.
Причины возникновения кандидоза
- Экзогенные (внешние) факторы, способствующие проникновению грибков в организм:
- профессиональные вредности, приводящие к частым повреждениям кожи;
- длительное пребывание в теплой и влажной среде;
- нарушение целостности слизистых оболочек.
- Факторы, приводящие к снижению сопротивляемости организма:
- наличие хронических заболеваний;
- длительный прием препаратов, способствующих нарушению естественной микрофлоры;
- несбалансированное питание;
- частые стрессы, нарушения режима сна и отдыха.
Факторы риска развития кандидоза
- Нарушения обмена веществ (гиповитаминозы), заболевания иммунной системы (ВИЧ-инфекция), эндокринные патологии (сахарный диабет и пр.).
- Длительный прием некоторых препаратов: гормональных контрацептивов, системных глюкокортикостероидов, антибиотиков широкого спектра действия, цитостатиков.
- Длительное пребывание или проживание в местности с повышенной влажностью и температурой, комфортными для циркуляции спор грибков в окружающей среде.
Классификация заболевания
По локализации процесса выделяют:
- Урогенитальный кандидоз.
- Кандидоз слизистой оболочки полости рта.
- Поверхностный кандидоз.
- Межпальцевый кандидоз.
- Кандидоз околоногтевых валиков и ногтей.
- Кандидоз желудочно-кишечного тракта.
Симптомы кандидоза
Урогенитальный кандидоз (УГК) – широко распространенное заболевание: по данным медицинской статистики, около 75% женщин репродуктивного возраста хотя бы единожды регистрировали у себя симптомы УГК.
Выделяют острую и хроническую форму урогенитального кандидоза, кандидоз вульвы, вагины и других урогенитальных локализаций. В ряде случаев при диагностике используют уточнение: осложненный или неосложненный УГК, что отражает количество обострений в год и степень выраженности заболевания.
Симптомы женского урогенитального кандидоза
- Появление бело-желтых творожистых или сливкообразных выделений из половых путей. Интенсивность выделений может усиливаться перед менструацией, что связано с изменением гормонального фона.
- Неприятные ощущения, зуд в области гениталий, зачастую усиливающиеся при половом контакте или мочеиспускании.
- Покраснение и отечность слизистой вульвы и влагалища, наличие повреждений на коже половых органов (трещины, микротравмы).
- При хроническом течении УГК развивается сухость слизистых оболочек половых путей.
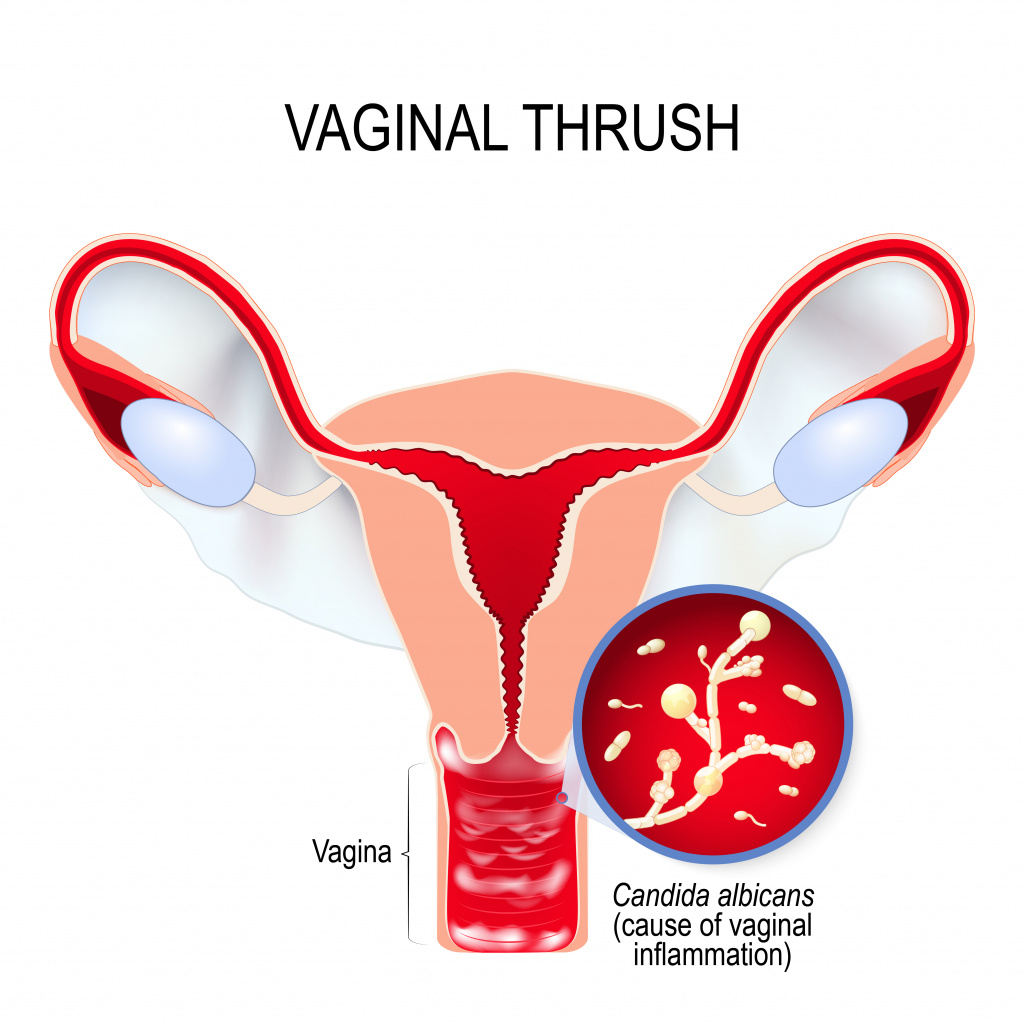
Симптомы мужского урогенитального кандидоза
- Покраснение, отечность, неприятные ощущения в области половых органов.
- Беловатые выделения творожистой структуры из половых путей.
- Боль и жжение при половом контакте и при мочеиспускании.
Поверхностный кандидоз может быть эритематозным (основной симптом –покрасневшие участки кожи с мокнущей поверхностью) и везикулярным (образование на пораженном участке папул, везикул и пустул – воспалительных элементов, расположенных в поверхностных слоях кожи). Поражение начинается с крупных складок кожи, постепенно распространяясь на другие участки тела. В глубине складок возникает мокнутие (отделение серозного экссудата через мельчайшие дефекты эпидермиса), нарушение целостности кожного покрова способствует присоединению вторичной инфекции.
Межпальцевый кандидоз локализуется в пространстве между пальцами. При этом отмечается покраснение участков кожи с последующим появлением пузырьков в прозрачным содержимым. Заболевание быстро распространяется в тесных коллективах (в детских садах, школах и т. д.).
Кандидоз слизистой оболочки полости рта (КСОПР)
Кандидоз полости рта вызывает неприятные ощущения, особенно при приеме пищи – жжение, боль, сухость. В зависимости от локализации процесса выделяют несколько форм кандидоза полости рта.
Часто КСОПР и желудочно-кишечного тракта сопровождает иммунодефицитные состояния: ВИЧ-инфекцию, синдром приобретенного иммунодефицита человека (СПИД) или врожденный иммунодефицит (например, при патологии Т-лимфоцитов). При наличии этих заболеваний кандидоз протекает с максимально выраженными симптомами, с трудом поддается лечению, носит агрессивный характер.
Самое частое проявление КСОПР – кандидозный стоматит, поражающий в основном грудных детей и взрослых с ослабленным иммунитетом.
При этой патологии слизистая оболочка полости рта краснеет, отекает, на ней появляются белесоватые пленки, имеющие творожистую консистенцию. На начальных стадиях болезни налет легко снимается. С течением заболевания пленки становятся плотнее, отделяются с трудом, при снятии обнажается кровоточащая слизистая оболочка.
![shutterstock_1111315238 [преобразованный].jpg shutterstock_1111315238 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/26a/26aef3dec307717b4ca5183ddc40e23d.jpg)
При кандидозном стоматите возможно поражение языка, что проявляется покраснением спинки языка, появлением налета и слущиванием эпителия. Эти симптомы сопровождаются сильными болевыми ощущениями пораженной области при разговоре, приеме пищи и при пальпации (прощупывании) языка. 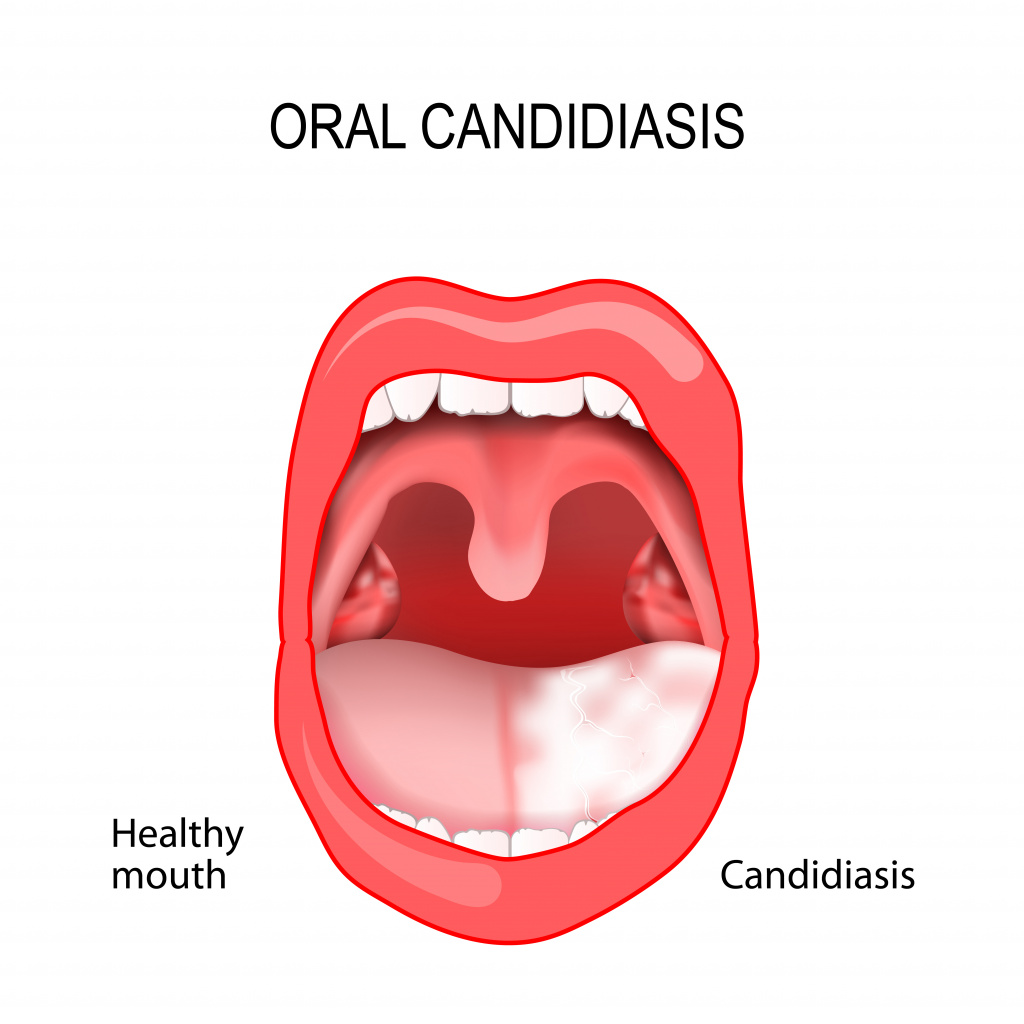
У курильщиков чаще других видов КСОПР развивается хронический гиперпластический кандидоз, сопровождаемый образованием белых, сливающихся между собой бляшек, которые возвышаются над поверхностью гиперемированной слизистой.
При этой патологии изменяется консистенция слюны: она становится вязкой и пенящейся; появляются неприятный запах изо рта, налет на слизистой серого или белого цвета. В 10-40% случаев эта клиническая форма кандидоза малигнизируется (т. е. приобретает злокачественный характер).
У пожилых людей чаще всего развивается хроническая атрофическая форма кандидоза полости рта. Слизистая оболочка при этом краснеет и отекает. Поражение часто локализуется под зубными протезами, что вызывает болевые ощущения.
Кандидозный хейлит и кандидоз углов рта в основном встречаются у детей и пожилых. Поражение обычно двустороннее, при этом образуются красные болезненные трещины в углах рта, покрытые легко снимающимся белым налетом или чешуйками. При длительном течении заболевания возможно присоединение бактериальной инфекции.
Диагностика кандидоза
Алгоритм диагностического поиска при кандидозе любой локализации включает в себя взятие материала с пораженной области с последующей его микроскопией, посевом для определения вида грибка и его чувствительности к антимикотическим (противогрибковым) препаратам.
В целях диагностики состояний, приведших к снижению иммунитета, используется общий анализ крови;
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
тесты для выявления ВИЧ-инфекции;
Антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo)
Синонимы: Антитела к ВИЧ 1, 2, антитела к вирусу иммунодефицита человека, ВИЧ-1 p24, ВИЧ-1-антиген, p24-антиген.
Anti-HIV, HIV antibodies, human immunodeficiency virus antibodies, HIV-1 p24, HIV-1 Ag, p24-antigen.
Внимание! При положительных и сомнительных реакциях, срок выдачи…
490 руб
для определения содержания в организме необходимых микроэлементов и витаминов (в частности, витамина С).
Диагностика урогенитального кандидоза базируется на микроскопическом исследовании соскобов с пораженной области с выявлением мицелия грибка,
посеве биоматериала на питательную среду для получения культуры возбудителя с целью выявления в соскобах кожи, в моче, в секрете простаты и эякуляте ДНК грибков рода Candida.
Кандида, определение ДНК (Candida albicans, DNA) в моче
Определение ДНК Кандида (Candida albicans) в моче методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Кандиды выявляются на слизистых оболочках полости рта и желудочно-кишечного тракта у 30-50% здоровых людей и на слизистых оболочках гениталий у 20-3…
395 руб
Кандидоз различных локализаций часто развивается на фоне патологий эндокринной системы (например, при сахарном диабете). Для определения уровня глюкозы в крови выполняют глюкозотолерантный тест, определение гликированного гемоглобина, рекомендована консультация
врача-эндокринолога
.
Глюкоза (в крови) (Glucose)
Синонимы: глюкоза в крови, анализ глюкозы в крови натощак, анализ сахара в крови. Fasting blood glucose, FBG, fasting plasma glucose, blood glucose, blood sugar, fasting blood sugar, FBS.
Краткая характеристика определяемого вещества Глюкоза
Основной экзо- и эндогенный субстрат энергетиче…
280 руб
Гликированный гемоглобин (HbA1С, Glycated Hemoglobin)
Соединение гемоглобина с глюкозой, позволяющее оценивать уровень гликемии за 1 – 3 месяца, предшествующие исследованию.
Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, содержащемуся в эритроцитах.
Гликированный (употребляется также т…
695 руб
К каким врачам обращаться
Диагностировать кандидоз полости рта и желудочно-кишечного тракта могут
врач-терапевт
,
гастроэнтеролог
и стоматолог. Для подтверждения диагноза урогенитального кандидоза нужно посетить
уролога
или
гинеколога
. При диагностировании сахарного диабета необходимо обратиться к
эндокринологу
, а при иммунодефицитных состояниях – к иммунологу и инфекционисту.
Лечение кандидоза
С учетом того, что 10-20% женщин являются бессимптомными носителями грибков рода Candida, лечения требуют лишь случаи лабораторно доказанного урогенитального кандидоза, сопровождаемого клиническими проявлениями. Для лечения широко применяются препараты местного действия (вагинальные свечи, мази), в случае их неэффективности назначают антимикотические препараты системного действия (таблетированные формы).
Антимикотические (противогрибковые) лекарственные средства имеют широкий спектр противопоказаний, их прием требует тщательного мониторирования функций печени и почек, в связи с чем определять тактику лечения, необходимость и длительность приема этих препаратов может только врач.
Осложнения кандидоза
Урогенитальный кандидоз может осложниться присоединением вторичной инфекции, развитием воспалительного процесса (в том числе хронического) в репродуктивной системе, что может стать причиной вторичного бесплодия из-за образования спаек, нарушающих проходимость половых путей.
Для кандидозов прочей локализации также актуально присоединение бактериальной инфекции.
Профилактика кандидоза
Профилактика кандидоза в основном сводится к уменьшению количества рецидивов заболевания, что достигается путем:
- выявления и лечения больных с кандидозом любой локализации;
- обоснованного применения антибиотиков;
- восстановления нормальной микрофлоры после терапии антибактериальными препаратами;
- соблюдения личной гигиены;
- лечения хронических заболеваний (например, сахарного диабета);
- предупреждения возникновения микротравм в полости рта, кожи (особенно у маленьких детей и людей с хроническими заболеваниями или иммунодефицитными состояниями).
Источники:
- Федеральные клинические рекомендации по ведению больных урогенитальным кандидозом // Российское общество дерматовенерологов и косметологов. – Москва, 2013. – 16 с.
- Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин // Российское общество акушеров – гинекологов, 2019.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Цистит
Цистит – это воспаление слизистой оболочки мочевого пузыря, встречающееся, по данным медицинской статистики, у 35% лиц в возрасте до 45 лет. Чаще заболевание диагностируется у женщин, чем у мужчин, что объясняется анатомическими особенностями строения мочеполовой системы.
Вросший ноготь
Вросший ноготь: причины появления, симптомы, диагностика и способы лечения.
Катаракта
Катаракта: причины появления, классификация, симптомы, диагностика и способы лечения.
Источник
