Механизм передачи возбудителя краснухи аспирационный
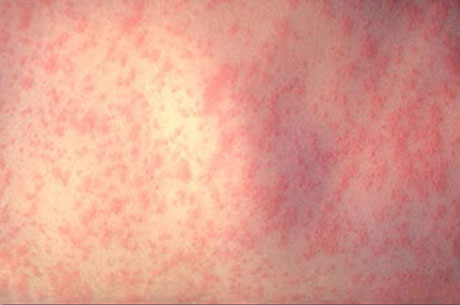
Краснуха — острая вирусная антропонозная болезнь с аспирационным механизмом передачи возбудителя, характеризуется мелкопятнистой сыпью, полиаденопатией и доброкачественным течением.
История и распространение
Краснуха длительное время «смешивалась» с другими болезнями, протекавшими с экзантемой, в частности с корью и скарлатиной. Только в 1881 г. на международном конгрессе педиатров она была выделена в самостоятельную нозоформу. В 1941 г. австралийский офтальмолог Н.Грегг установил связь между краснухой у беременных и пороками развития плода, что привлекло внимание исследователей к этой болезни. Вирус краснухи выделен в 1961 г.
Болезнь имеет убиквитарное распространение, однако в связи с возможным бессимптомным течением инфекционного процесса, легкостью течения болезни она регистрируется в виде отдельных случаев и небольших вспышек. К 20 годам у 80—95 % людей имеются антитела к вирусу краснухи. Особую опасность представляет краснуха для беременных, поскольку она является одной из частых причин поражений плода.
Этиология краснухи
Вирус краснухи относится к семейству тогавирусов, роду Rubivirus. Содержит РНК. В окружающей среде неустойчив. Мгновенно погибает при кипячении, при комнатной температуре сохраняется несколько часов. Вирус имеет сферическую форму, диаметр 60—70 нм, содержит нейраминидазу.
Эпидемиология
Источником возбудителя краснухи являются больные с клинически выраженными формами болезни и переносящие бессимптомную инфекцию. Среди взрослых бессимптомная инфекция встречается в 6 раз чаще, чем клинически выраженная. Существенная эпидемиологическая роль принадлежит детям с врожденной краснухой, так как они могут выделять вирус до возраста 1,5 лет и более.
Больные заразны с 7—8-го дня инкубационного периода и до 1—4-го дня после появления сыпи. Основной механизм передачи возбудителя — аспирационный, путь — воздушно-капельный. Возбудитель выделяется из организма больного с секретом слизистой оболочки верхних дыхательных путей наиболее интенсивно за сутки до начала болезни. Заражение плода происходит в I триместре беременности.
Восприимчивость к краснухе высокая. Чаще всего болеют дети 3—6 лет. В странах, в которых не проводится плановая вакцинация, характерны колебания заболеваемости с периодичностью 10 лет. Краснухе свойственна сезонность с пиком заболеваемости в апреле—мае. После перенесенной болезни формируется пожизненный иммунитет.
Патогенез краснухи
При приобретенной краснухе вирус внедряется через слизистую оболочку верхних дыхательных путей. Где происходит первичная репликация вируса, неизвестно, но уже в инкубационном периоде развивается вирусемия и вирус начинает выявляться в окружающей среде с отделяемым дыхательных путей, испражнениями и мочой. В дальнейшем его размножение происходит в лимфатических узлах, эпителии кожи, он проникает через гематоэнцефалический барьер в ЦНС.
В результате активации продукции интерферонов, формирования клеточного и гуморального иммунитета циркуляция вируса прекращается, однако он может длительно персистировать в организме, о чем свидетельствует ряд фактов: заразительность детей с врожденной краснухой, выделяющих вирус до 31-го месяца, возможность инфицирования плода женщинами, перенесшими краснуху за 6 мес до беременности и при повторной беременности в течение года, если они перенесли краснуху во время предыдущей беременности, развитие через несколько лет после болезни медленной инфекции ЦНС — прогрессирующего краснушного панэнцефалита.
Вирус краснухи способен проникать через плаценту в I триместре беременности и вызывать тяжелые поражения ворсинок хориона и эндотелия сосудов плаценты. Затем он попадает в кровоток плода. В основе формирования аномалий развития плода лежит способность вируса подавлять деление клеток и в меньшей степени его прямое цитопатическое действие. Наиболее характерными признаками врожденной краснухи являются врожденные пороки сердца, поражение глаз, микроцефалия, умственная отсталость, глухота. Возможны и другие проявления: тромбоцитопеническая пурпура, гепатоспленомегалия, задержка внутриутробного развития, миокардит, поражение костей в области метафиза.
Патоморфология приобретенной краснухи не изучена, поскольку летальные исходы возможны только при осложнении энцефалитом в поздние сроки.
Клиническая картина краснухи
Инкубационный период от 11 до 24 дней. Выделяют продромальный период болезни, период высыпания и реконвалесценции. Продромальный период длится 1 — 3 дня. Болезнь начинается с легких катаральных явлений, которые проявляются сухим кашлем, першением в горле, заложенностью носа. На мягком небе возможно появление энантемы в виде красных пятен (пятна Форхгеймера). Отмечается слабовыраженный конъюнктивит. Типичным проявлением болезни служит полиаденопатия, которая может предшествовать катаральным явлениям. Особенно характерно увеличение и болезненность затылочных и заднешейных лимфатических узлов, в меньшей степени — узлов других групп. Возможно увеличение селезенки.
Температура тела повышается в пределах от субфебрильной до 39 °С, лихорадка длится от 2 до 4 дней и сопровождается незначительной интоксикацией.
Симптомы продромального периода могут быть слабовыражены, тогда первым симптомом, обращающим на себя внимание, служит сыпь. Сыпь появляется на 1—3-й день болезни. Первые элементы появляются за ушами, на лице, волосистой части головы. В течение 12—36 ч сыпь распространяется на туловище и конечности, где она более обильна, чем на лице. Элементы сыпи расположены на фоне бледной кожи. Обильней и ярче всего сыпь на спине, ягодицах, разгибательных поверхностях конечностей.
Элементы сыпи представляют собой пятна розового цвета, округлой формы, диаметром 2—5 мм, не возвышающиеся над поверхностью кожи, иногда они могут сливаться между собой. Сыпь может сопровождаться легким зудом. Она исчезает через 2—4 дня, не оставляя пигментации. Полиаденопатия сохраняется в периоде реконвалесценции, в котором возможны редкие, но характерные осложнения краснухи. Картина крови при краснухе характеризуется лейкопенией, лимфоцитозом, частым наличием плазматических клеток.
Помимо описанной типичной формы болезни, возможны атипичная форма — без сыпи и инаппарантная (бессимптомная) инфекция, которая, по-видимому, встречается чаще, чем клинически выраженные формы. Она выявляется лишь на основании появления в крови lgМ-антител к вирусу краснухи.
У подростков и взрослых краснуха отличается более удлиненной и выраженной лихорадкой, обильной сыпью, которая может напоминать коревую, частым увеличением селезенки, большей частотой осложнений.
Осложнения краснухи
Наиболее часто наблюдается полиартрит, особенно у взрослых. Он развивается через 4—7 дней после появления сыпи. Поражаются преимущественно пястно-фаланговые и проксимальные межфаланговые суставы, реже — коленные и локтевые. Наблюдаются отечность, гиперемия и болезненность суставов. Течение полиартрита доброкачественное, через 5—15 дней воспалительные явления полностью регрессируют. Изредка развивается тромбоцитопеническая пурпура.
Наиболее грозным осложнением является краснушный энцефалит, который сопровождается высокой летальностью. Обычно он развивается после угасания сыпи, характеризуется новым подъемом температуры тела, головной болью, бурным нарастанием общемозговой симптоматики, генерализованными судорогами, нарушениями мышечного тонуса, гиперкинезами, появлением в цереброспинальной жидкости лимфоцитарного плеоцитоза, повышением содержания белка. При развитии энцефалита нередко появляется петехиальная сыпь на лице и туловище.
Врожденная краснуха характеризуется наличием «классического синдрома краснухи»: катаракты, пороков сердца и глухоты. Возможны и другие пороки развития, которые носят сочетанный и множественный характер.
Диагноз и дифференциальный диагноз
Диагноз краснухи ставят на основании характерной клинической картины (полиаденопатия, особенно поражение затылочных лимфатических узлов, сыпь, катаральные явления), отсутствия в анамнезе краснухи и сведений о вакцинации против нес, в ряде случаев контакта с больным. Вирусологические методы используют в научных целях. Для серологической диагностики используют РСК, РН, ТРГА, ИФА, РИФ в парных сыворотках, взятых с интервалом 10—4 дней, при этом выявляют нарастание нс менее чем в 4 раза титра антител. Более информативно обнаружение lgМ-антител.
Серологические методы используют для обследования беременных, имевших контакт с больными краснухой. Исследование проводят как можно раньше после контакта и через 28 дней. Обнаружение lgМ-антител или появление антител при повторном исследовании указывает на инфицирование вирусом краснухи.
Дифференциальный диагноз проводят с корью, скарлатиной, энтеровирусной и аденовирусной инфекцией, инфекционным мононуклеозом, иерсиниозом, медикаментозным дерматитом.
Краснуха отличается от кори слабой выраженностью катаральных явлений, лихорадки, интоксикации, увеличением затылочных лимфатических узлов, отсутствием пятен Филатова—Коплика, ранним появлением сыпи, отсутствием этапности высыпаний, правильной формой элементов сыпи, мелкопятнистым ее характером, отсутствием пигментации после сыпи. При скарлатине наблюдаются высокая лихорадка, интоксикация с 1-го дня болезни. Сыпь появляется в 1-й день преимущественно на сгибательных поверхностях конечностей на фоне гиперемированной кожи, наблюдаются ангина, подчелюстной и переднешейный лимфаденит, в крови — нейтрофильный лейкоцитоз со сдвигом формулы влево.
При энтеровирусной инфекции сыпь бывает непостоянно, появляется позднее — на 3—4-й день, увеличения затылочных и заднешейных лимфатических узлов нет, в то же время имеются другие проявления болезни, не свойственные краснухе (диарея, герпангина, менингит, миалгия). При аденовирусной инфекции на первом плане — лихорадка, фарингит, конъюнктивит, полиаденопатия без преимущественного поражения затылочных лимфатических узлов.
При инфекционном мононуклеозе сыпь может иметь сходный характер, но она появляется на фоне выраженной лихорадки, часто после приема ампициллина, эфемерная. Поражаются преимущественно латеральные шейные лимфатические узлы, часто отмечают ангину, в крови — лейкоцитоз, в большом количестве обнаруживают атипические мононуклеары. При иерсиниозах характерно появление сыпи на фоне выраженной лихорадки (в более поздние сроки). По своей морфологии и локализации сыпь существенно отличается — она более грубая, яркая, преимущественно на конечностях вблизи суставов. Характерен полиморфизм клинических синдромов (диспепсический, катаральный, артралгический).
При медикаментозном дерматите сыпь грубая, обильная, возвышенная, часто локализуется в области ягодиц, суставов, на лице. Она сливная, сопровождается зудом, более стойкая. Полиаденопатия малохарактерна.
Лечение
Больные неосложненной краснухой не нуждаются в госпитализации и лечении. Рекомендуется домашний режим. При полиартрите применяют нестероидные противовоспалительные препараты. При первых признаках поражения ЦНС больные подлежат экстренной госпитализации в специализированные отделения нейроинфекции. Лечение проводят с использованием кортикостероидов, противосудорожных препаратов.
Прогноз при приобретенной неосложненной краснухе благоприятный. При энцефалите летальность достигает 20—50 %, но, по полученным нами данным, может быть минимальной. При врожденной краснухе прогноз тяжелый. Помимо дефектов развития, возможны прижизненные поражения, в частности глухота.
Профилактика
Больных изолируют на 4 дня от начала болезни, беременных от больных — на 10 дней, контактных детей не допускают в закрытые детские учреждения в течение 21 дня от момента разобщения с больным. При заражении женщин в первые 16 нед беременности им рекомендуют ее прерывание. Наиболее эффективным мероприятием является активная иммунизация живой ослабленной краснушной вакциной. Иммунизацию проводят однократно, подкожным введением вакцины. Ревакцинацию осуществляют у детей в возрасте 6 лет. Иммунитет формируется более чем у 95 % вакцинированных.
Ющук Н.Д., Венгеров Ю.Я.
Опубликовал Константин Моканов
Источник
Краснуха (приобретённая) — острое антропонозное вирусное инфекционное заболевание с воздушно-капельным механизмом передачи возбудителя, характеризующиеся в типичной манифестной форме умеренно выраженными интоксикацией и катаральными проявлениями со стороны верхних дыхательных путей, регионарной лимфоаденопатией, экзантемой.
- Причины и возбудитель
- Эпидемиология
- Профилактика краснухи
- Патогенез приобретенной краснухи
- Патогенез врождённой краснухи
Причины и возбудитель
Вирус краснухи — РНК-содержащий вирус, являющийся единственным представителем рода Rubivirus, относящегося к семейству Togaviridae. Вирион имеет сферическую форму, диаметр около 60-70 нм. Вирус содержит комплекс внутренних и наружных антигенов. Геном представлен однонитчатой, линейной, не фрагментированной инфекционной (плюс-нить) РНК. Геном вируса длиной 9960 нуклеотидов кодирует 5 белков, включая 2 неструктурных белка NS1, NS2 и 3 вирионных белка: два оболочечных гликопротеина – Е1 и Е2, и негликолизированный капсидный С-белок. В структурном белке Е2 выделяют Е2а и Е2б формы, различающиеся по степени гликозилирования.
Суперкапсид вириона состоит из липидного слоя плазматической мембраны клетки-мишени, модифицированной вирусными гликопротеидами Е1 и Е2 в виде “шипов” — пепломеров длиной 6-8 нм. Гликопротеид Е1 является гемагглютинином, индуцирует образование гемагглютинирующих и вируснейтрализующих антител. Гликопротеид Е2 выполняет функцию рецептора при взаимодействии с клеткой-мишенью и выявляется в реакции нейтрализации. На гликопротеид Е2 также вырабатываются вируснейтрализующие антитела, но белок Е1 является более сильным иммуногеном. Выработка противовирусных антител происходит в основном именно на этот полипептид.
Внутри оболочки содержится нуклеокапсид, содержащий РНК и связанные с ней многократно повторяющиеся молекулы структурного нуклеопротеина — капсидного С-белка. Капсидный антиген-С выявляется в РСК.
Молекулярная масса вириона составляет 3500 кД. Вирус обладает слабо выраженной гемагглютинирующей, гемолитической и нейраминидазной активностью, что обуславливает его рецепцию к эпителиальным клеткам.
Вирус краснухи тропен к эпителию слизистых и синовиальных оболочек, кожи, эмбриональных тканей. Внедрение вируса в клетку-мишень происходит путем рецепторного эндоцитоза. Синтез вирионных белков и сборка нуклеокапсида происходит на рибосомах цитоплазматических мембран. Сборка и почкование вирионов путем экзоцитоза происходит на цитоплазматической мембране зараженных клеток.
Культивация вируса возможна в различных клеточных культурах, где он не проявляет выраженного цитопатического действия. В то же время, в первичных культурах клеток из тканей человеческого эмбриона репродукция вируса сопровождается выраженным цитопатическим эффектом. Цикл репродукции вируса при этом составляет всего 12-15 часов.
Цитопатическое действие вируса в пролиферирующих, наиболее метаболически активных тканях плода (период закладки органов), объясняет тератогенную активность вируса преимущественно в первом триместре беременности, которая и приводит к развитию врожденной краснухи (патологии развития плода), нередко к формированию синдрома врождённой краснухи (СВК).
Антигенная структура вируса достаточно стабильна. В настоящее время идентифицированы 2 основные генетические линии вируса краснухи – клайд 1 и 2, включающие 10 генотипов вируса.
Характерной особенностью вируса краснухи является высокая степень антигенного сродства между штаммами вируса, выделяемых в различных регионах. Антигенные различия между отдельными штаммами вируса не превышают 1%, что дает основание условно рассматривать все штаммы вируса краснухи как единый серотип.
Вирус краснухи сравнительно нестоек во внешней среде, быстро погибает при обработке эфиром, хлороформом или ацетоном; под воздействием ультрафиолета полностью погибает через 40 секунд, при кипячении — через 2 минуты. Хорошо переносит замораживание, может сохраняться при комнатной температуре насколько часов.
Эпидемиология
В большинстве случаев приобретённой краснухи реализуется аэрозольный механизм заражения.
Источником и резервуаром инфекции при приобретённой краснухе является больной человек с клинически выраженной или бессимптомно протекающей инфекцией, выделяющий вирус с секретом слизистой оболочки ВДП на протяжении заболевания. Новорожденные с синдромом врождённой краснухи выделяют вирус со слизью носоглотки и мочой на протяжении 1 -2 лет. Источник инфекции не всегда удается установить — более половины числа случаев заболевания приобретённой краснухой протекает в бессимптомной или стёртой форме.
При врождённой краснухе действует вертикальный (трансплацентарный) механизм передачи. Реплицирующийся в эпителитоцитах вирус выявляется в секрете верхних дыхательных путей за 2 дня до и в течение 5-7 дней после появления на коже больного сыпи. В результате больной краснухой контагиозен с последних дней инкубационного периода и до 7 дня с момента появления высыпаний на коже.
Поскольку катаральные явления при краснухе слабо выражены, вирус менее интенсивно выделяется во внешнюю среду. В результате этого краснуха менее контагиозна, чем корь и ветряная оспа и для заражения ею требуется более длительный и тесный контакт.
В связи с малой устойчивостью вируса во внешней среде распространение инфекции контактно-бытовым путем, через предметы обихода и третьих лиц не имеет эпидемического значения. Для краснухи характерна зимне-весенняя сезонность. В крупных городах каждые 3-5 лет отмечаются умеренные, а каждые 10-12 лет значительные подъёмы заболеваемости, что связано с увеличением не иммунной прослойки населения.
Восприимчиво к краснухе все неиммунное население независимо от возраста. В частности, среди женщин детородного возраста выявляется 10-20% серонегативных, неиммунных лиц. Перенесенное заболевание оставляет стойкий пожизненный иммунитет.
Применявшиеся ранее в целях профилактики и снижения заболеваемости краснухой населения меры карантинного порядка оказались мало эффективными. Формирование невосприимчивости населения к возбудителю достигается вакцинопрофилактикой.
Профилактика краснухи
Профилактические мероприятия среди иммунных контактных лиц (переболевшие или привитые живой противокраснушной вакциной) не проводят. Разобщение контактных неиммунных лиц осуществляется с 7 по 17 день с момента контакта с больным краснухой. Больной краснухой изолируется от окружающих до 7 дня с момента появления сыпи, при наличии осложнениий — до десятого дня.
Специфическая вакцинация против краснухи осуществляется живой атенуированной вакциной. Согласно календарю прививок РФ вакцинация проводится в 12-месяцев и 6 лет. При несоблюдении календаря прививок девочек прививают в возрасте 13 лет.
В РФ зарегистрированы и рекомендованы к применению следующие вакцины:
- Паротитно-коревая-краснушная вакцина (MMR-2)(CШA);
- Паротитно- краснушная вакцина MR- УАХ-2);
- Краснушная вакцина (MERUVAX -2) (США);
- Краснушная вакцина (RUDIVAX) (Франция).
Патогенез приобретенной краснухи
Инкубационный период длится от 11 до 24 дней. Инфицирование вирусом краснухи эпителиоцитов слизистой оболочки носо- и ротоглотки (входные ворота инфекции), его репликация в них. Выделение вируса в просвет верхних дыхательных путей — “горизонтальное” распространение инфекции в области входных ворот, слизистой оболочке трахеи.
Транспортировка вируса дендритными клетками (ДК) и макрофагами в регионарные лимфоузлы. Инициация формирования противовирусного иммунитета. Начало пролиферации специфических клонов иммуноцитов в лимфоидных фолликулах, сопровождающейся гиперплазией лимфоидной ткани в области входных ворот – постепенное увеличение в размерах заушных, заднешейный и затылочных лимфоузлов. Виремия.
Лимфогенная и гематогенная диссеминация вируса краснухи с образованием множественных вторичных очагов его репликации как в области входных ворот инфекции, так и за их пределами – в эпителиоцитах кожи, слизистых и синовиальных оболочек, желёз внешней и внутренней секреции, лимфоидной ткани. Выделение вируса в окружающую среду из верхних дыхательных путей.
Начальный (продромальный, катаральный) период может длиться от нескольких часов до 2 – 3 суток. Наблюдается преимущественно у взрослых, у детей чаще отсутствует.
Продолжение процессов репликации и диссеминации вируса в организме больного. Виремия. Действия факторов неспецифического противовирусного иммунитета: интерферонов, нормальных киллеров, провоспалительных цитокинов. Клинически наблюдаются умеренно выраженные: катаральное воспаление в области входных ворот (легкий насморк, реже – конъюнктивит, трахеит); интоксикация; регионарный лимфаденит. Выделение вируса в окружающую среду.
Разгар заболевания (период экзантемы) — от 3 до 5-7 дней. Появление вируснейтрализующие антител, иммуноопосредованный цитолиз инфицированных эпителиоцитов (антителозависимая клеточная цитотоксичность (АЗКЦТ), действие Т-эффекторов (CD-8, CD-4) во вторичных очагах репликации вируса — появление экзантемы и энантемы. Уменьшение репликации вируса, виремии и выделения возбудителя в окружающую среду (снижение контагиозности больного). Сохранение интоксикационного синдрома, генерализованной лимфаденопатии.

Период реконвалесценции — с момента нормализации температуры и исчезновения сыпи. Дальнейшее формирование иммунитета, элиминация возбудителя, прекращение виремии и выделения вируса во внешнюю среду.
Исход заболевания — выздоровление. Стабильность антигенной структуры вируса краснухи, его высокая иммуногенность, отсутствие интегративного механизма воспроизводства определяют острое циклическое течение приобретенной краснухи с последующим самовыздоровлением и формированием стойкого пожизненного иммунитета у лиц с нормальной иммунной реактивностью.
Патогенез врождённой краснухи
Врождённая краснуха наблюдается в случае заражения эмбриона в первом триместре беременности. Вирус легко проникает через плаценту, находящуюся на ранней стадии своего формирования и поражает клетки эмбриональных тканей плода, пребывающие в состоянии высокой митотической активности в процессе закладки всех основных систем и органов плода.
В процессе активной репликации в эмбриональных тканях вирус краснухи оказывает выраженное цитопатическое действие на инфицированные клетки-мишени, вызывает избирательное подавление их митоза, повреждение генетического аппарата. При заражении краснухой в течение первого месяца беременности более чем в 80% случаев происходит формирование врождённых пороков развития плода. Часто формируются пороки развития сердца (незаращение Боталова протока, стеноз легочного ствола, дефекты межжелудочковой перегородки), поражение глаз (помутнение роговицы, катаракта, хориоретинит, микроофтальмия), ЦНС (микроцефалия, умственная отсталость, глухота). Классический синдром врождённой краснухи (СВК) предполагает наличие у пациента триады пороков развития — катаракты, врожденных пороков сердца и глухоты.
Самое частое и тяжёлое из проявлений врождённой краснухи — тромбоцитопеническая пурпура новорожденных, которая клинически характеризуется наличием на их коже обильной красно-фиолетовой пятнистой сыпи. Экзантеме обычно сопутствуют: низкий вес плода при рождении, гепатоспленомегалия, гемолитическая анемия, возможно гепатит, повышение внутричерепного давления (менингизм, серозный менингит), интерстициальная пневмония, миокардит, поражение костей в области метафиза.
Врождённая краснуха значительно повышает риск развития инсулинозависимого сахарного диабета. У многих больных с врождённой краснухой даже в отсутствие сахарного диабета обнаруживаются цитотоксические антитела к островковым клеткам поджелудочной железы и антитела к поверхностным белкам этих клеток. Это говорит о возможном внутриутробном поражении вирусом клеток поджелудочной железы, что может играть важную роль в патогенезе инсулинозависимого сахарного диабета у генетически предрасположенных к нему лиц. Недавно была описана связь врождённой краснухи и тиреоидита.
Внутриутробное инфицирование приводит к формированию иммунологической толерантности, длительной персистенции вируса краснухи в организме ребенка, родившегося с синдромом врожденной краснухи. Очень высока угроза развития в дальнейшем у таких детей прогрессирующего краснушного панэнцефалита (ПКПЭ).
Источник
