Лечит ли колит проктолог
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Кто такой проктолог и чем он занимается? Проктология – ветвь медицины, занимающаяся изучением заболеваний толстого кишечника (прямой и ободочной кишки) и заднего прохода.
Проктолог – это врач, занимающийся профилактикой, диагностикой и лечением патологий толстого кишечника. К таким заболеваниям можно отнести геморрой, зуд в заднем проходе, трещины заднего прохода, язвы, выпадение прямой кишки, проктит, парапроктит, недержание кала, запоры, перианальные боли и другие проблемы. Так как заболевания этой сферы достаточно интимные, то и обращаются за помощью к врачу в случае крайней необходимости, часто в запущенной стадии заболевания.
Причин возникновения проктологических заболеваний достаточно много, это и злоупотребление некоторыми видами медикаментов (слабительного, оральных контрацептивов), неподвижный образ жизни, малая подвижность, нарушение гигиены питания, проблемы с алкоголем, анальный секс, беременность. Все перечисленные факторы приводят к нарушению кровообращения и застою крови в малом тазу, и, как следствие – нарушение кровообращения в прямой кишке. А при условии нескольких факторов риска вероятность развития патологий толстого кишечника и прямой кишки возрастает в несколько раз.
[1]
Когда следует обращаться к проктологу?
Когда следует обращаться к проктологу, чтобы избежать серьезных осложнений? В первую очередь, нужно обращать внимание на первые сигналы, свидетельствующие о проблемах толстого кишечника. Проблема в том, что симптомы на ранних стадиях заболевания практически не выражены. Появляются признаки кишечного дискомфорта: учащение дефекации или наоборот, запоры, неприятные ощущения внизу живота – тянущие боли, вздутие живота, чувство инородного тела в прямой кишке, ощущение давления на живот ремня. Это первые признаки развивающегося патологического процесса в толстом кишечнике. Позже симптомы дополняются постоянными болями внизу живота, поносом или продолжительным запором, выделением слизи, крови или гнойного экссудата, зудом анального прохода, жжением, повышением температуры тела, истощением, симптомами интоксикации.
Немедленно обратиться за квалифицированной помощью нужно при появлении таких симптомов:
- боль в животе и в заднем проходе;
- выделения слизи или гноя из заднего прохода;
- кровотечение или прожилки крови на поверхности кала;
- запоры;
- непроходимость толстой кишки;
- вздутие живота;
- ложные позывы к дефекации;
- понос;
- недержание кала и газов;
- кровотечение или прожилки крови на поверхности кала;
- боль или дискомфорт при дефекации;
- запоры.
Какие анализы нужно сдать при обращении к проктологу?
Какие анализы нужно сдать при обращении к проктологу зависит от того, какой предварительный анализ будет установлен. Ведь своевременная диагностика и выявление патологии толстого кишечника является залогом эффективного лечения.
При геморрое назначают общий клинический анализ крови, чтобы определить наличие анемии, возникающей при частых кровотечениях.
Анализ кала на скрытую кровь. Анализ необходим, чтобы выявить кровоточащие зоны в вышерасположенных отделах кишечника.
При подозрении на дисбактериоз, синдром раздраженной кишки и другие болезни, врач-проктолог назначает особый анализ – посев кала на питательную среду, чтобы определить наличие патогенной микрофлоры в кишечнике и определить чувствительность к антибактериальным препаратам и бактериофагам.
При подозрении на гельминтоз назначают анализ кала на яйца глист.
При подозрении на грибковые заболевания перианальной зоны или аногенитальный герпес назначают мазок с перианальной области.
При подозрении на полипы кишечника, проводят ДНК-диагностику, чтобы определить наличие мутаций в генах. Наличие полипов является предопределяющим фактором развития рака толстой кишки, поэтому своевременная диагностика и лечение может предупредить это заболевание.
Какие методы диагностики использует проктолог?
Какие методы диагностики использует проктолог, зависит от предварительного диагноза. Прием у проктолога длится в среднем от 30 до 60 минут, за этот период времени врач может провести диагностику, включающую методы аноскопии, ректороманоскопии, ректального пальцевого обследования, ультразвуковой диагностики (УЗИ) брюшной полости, онкологические и другие обследования.
Кроме того, врач-проктолог может назначить дополнительные методы диагностики:
- ректоскопия;
- колоноскопия;
- ирригоскопия;
- гистологическое исследование;
- онкообследование.
Также, врач проктолог может применять для лечения проктологических заболеваний следующую методику и подход:
- щадящий, безоперационный метод лечения геморроя;
- полная безболезненная диагностика заболеваний прямой кишки;
- удаление геморроидальных узлов без операции, без боли, без изменения привычного образа жизни;
- высокоэффективное лечение трещин прямой кишки;
- удаление полипов;
- лечение выпадения прямой кишки;
- оперативное лечение.
Важно помнить, что своевременное обращение к врачу и отказ от самолечения поможет предотвратить развитие тяжелых осложнений и ускорит период полного восстановления организма.
Чем занимается проктолог?
Чем занимается проктолог и какова область его специализации? Врач-проктолог занимается мерами профилактики, диагностики и лечения болезней толстой и прямой кишки. Среди распространенных заболеваний в этой сфере можно выделить геморрой, проктит, парапроктит, зуд анального отверстия, трещины заднего прохода, свищи, полипы, язвы, выпадение прямой кишки, недержание каловых масс.
Большая часть указанных заболеваний начинается с расстройства дефекации – возникает понос или запор, появляются выделения из анального отверстия (гнойные, кровянистые), опорожнение болезненное, в положении сидя также беспокоят болезненные ощущения внизу живота. По причине интимности возникших проблем, больные оттягивают визит к врачу, а в итоге заболевания приобретают достаточно тяжелую форму.
Чтобы не смущать пациента, врач может провести прием у пациента на дому, такая обстановка не будет смущать пациента, а врач сможет собрать анамнез, провести обследование и выдвинуть версию диагноза, а при необходимости уточнения первичного диагноза назначить дополнительные исследования. Плюс, некоторые из инструментальных методов исследования можно провести даже дома – современные технологии позволяют использовать портативную аппаратуру в любых условиях.
Какие заболевания лечит проктолог?
Какие заболевания лечит проктолог? Проктолог (колопроктолог) специализируется на диагностике, профилактике патологий прямой кишки, ободочной кишки и заднего прохода. Раньше в специализицию проктолога входили заболевания только прямой кишки, а колопроктолог занимается патологиями двух отделов толстого кишечника (прямой и ободочной).
В 1997 году отрасль медицины «проктология» была официально переименована в «колопроктологию», поэтому, по сути, проктология и колопроктология являются одной сферой. Разделяют два раздела проктологии – хирургический и терапевтический.
Хирургическая проктология специализируется на неотложных состояниях прямой кишки – кровотечение из разорванного геморроидального узла и др.
Терапевтическая проктология специализируется на лечении кишечных интоксикаций, паразитарных инфекций, колитов.
Заболевания, профилактикой, диагностикой и лечением которых занимается проктолог:
- полипы;
- травмы;
- инородные тела;
- опухоли;
- анальные трещины;
- выпадение кишки;
- глистные инвазии;
- проктит;
- парапроктит;
- колит;
- эпителиальный копчиковый ход;
- папиллит;
- полипы прямой кишки;
- дивертикулы толстого кишечника;
- анокопчиковый болевой синдром.
Советы врача проктолога
Советы врача проктолога сводятся к профилактике заболеваний толстого кишечника и прямой кишки и отказу от самолечения при появлении первых признаков нарушения функции кишечника.
Профилактика появления геморроя:
- лечение запора и диареи (поноса), нормализация работы пищеварительного тракта, регулярное и сбалансированное питание.
- полный или частичный отказ от употребления спиртного, сильно острой, копченой и соленой пищи.
- соблюдение личной гигиены после посещения туалета. Тщательное соблюдение чистоты анальной области после каждой дефекации. В случае необходимости – отказ от использования туалетной бумаги и переход на обмывание водой комнатной температуры с мылом после посещения туалета, в целях профилактики обострений следует делать прохладные марганцевые ванночки (бледно-розовый раствор) по 1,5-2 минуты после каждого стула.
- при появлении начальных признаков геморроя необходимо отказаться от любых физических нагрузок.
- беременным, чтобы уменьшить венозный застой в органах малого таза рекомендуют ежедневную гимнастику, прогулки пешком, диету с большим количеством послабляющих продуктов, запрет на ношение тугих поясов.
- тем, кто ведет сидячий образ жизни, необходимо заниматься гимнастикой, плаванием, больше гулять пешком.
Профилактика рака прямой кишки в первую очередь касается больных из группы риска – с полипами прямой кишки, хроническими воспалениями капсулы прямой кишки, трещинами анального отверстия. Больные с диагностированными патологиями фиксируются на учете у проктолога и обязаны посещать врача не менее одного раза в год. При посещении врача больному назначают анализ кала на скрытую кровь, ректосигмоскопию, колоноскопию или ирригоскопию.
Профилактика запоров проходит в несколько этапов:
- Нормализация питания. Из меню необходимо исключить продукты, тормозящие перистальтику кишечника – мясные продукты, сахар, сладкое, яйца, белый хлеб, различная выпечка, шоколад. Нужно как можно чаще употреблять фрукты, овощи, каши, пищу, богатую клетчаткой. Клетчатка стимулирует работу кишечника, облегчает акт дефекации.
- Также нужно выпивать необходимое количество жидкости – порядка 2-х литров от общей массы тела.
- Употребление в пищу большого количества овощей и фруктов в сыром виде, отварном, тушеном, на пару.
- Есть дробно, небольшими порциями, чтобы не допустить переедания.
- Не терпеть, не сдерживать акт дефекации.
- Пользоваться слабительными и антибактериальными препаратами с особой осторожностью, в случае крайней необходимости.
- Также, важный аспект профилактики запоров – поддержание физической активности, например, регулярно ходить пешком – это поможет держать кишечник и весь организм в тонусе.
Профилактика полипов толстого кишечника заключается в следующем:
- Своевременном обращении к врачу, ранней диагностике и лечении хронического колита, запоров, дисбактериоза.
- Диагностике и лечении болезней желудочно-кишечного тракта.
- Соблюдении диеты, богатой клетчаткой и кисломолочными продуктами. Ограничении приема жирного, острого, консерв, мяса, жареных блюд.
- Приеме витаминных комплексов, богатых бета-каротином (провитамином А).
- Приеме специальных препаратов после перенесенных онкологических заболеваний – фотостима, пролонгина.
- Ежегодном иммунохимическом тестировании больных старше 40 лет на скрытую кровь в кале.
- Эндоскопическом обследовании толстой кишки (сигмоидоскопии, колоноскопии).
Профилактика анальных трещин не требует соблюдения сложных правил, достаточно:
- Питаться преимущественно теми продуктами, которые содержат больше клетчатки, чтобы избежать запоров.
- Не терпеть, не препятствовать дефекации.
- Обмывать область заднего прохода прохладной водой после посещения туалета.
- Поддерживать тонус организма, вести подвижный образ жизни.
Профилактику проктита, воспаления слизистой оболочки прямой кишки, можно свести к соблюдению нескольких простейших правил:
- Соблюдение здорового образа жизни, это включает сбалансированное питание, физическую активность, отказ от вредных привычек.
- Отказ от сомнительных половых связей.
- Соблюдение личной гигиены.
- При случайных, непроверенных половых контактах следует пользоваться презервативом.
Профилактика образования свищей прямой кишки заключается лишь в скорейшей диагностике и грамотном лечении парапроктита, исключении травматизации прямой кишки.
Также, важно помнить, что при появлении первых признаков дисфункции толстого кишечника, нужно незамедлительно обращаться за квалифицированной помощью к врачу проктологу и не заниматься самолечением.
[2], [3]
Источник
Что такое язвенный колит?
В основе язвенного колита лежит хронический рецидивирующий воспалительный процесс, поражающий слизистую оболочку толстого кишечника. Особенность патологии — образование на слизистой многочисленных глубоких язв на отдельных сегментах или по всей внутренней поверхности толстой кишки (рис. 1). Локализация поражения определяет характер течения болезни.
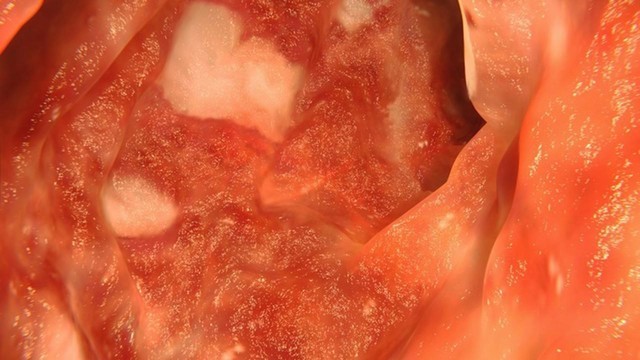 Рисунок 1. Язвенный колит. На фотографии видны белые язвы на слизистой кишечника. Источник: selvanegra
Рисунок 1. Язвенный колит. На фотографии видны белые язвы на слизистой кишечника. Источник: selvanegra
Патологический процесс обычно начинается с области прямой кишки, и в 20-30% случаев ограничивается ей. В половине наблюдений воспаление переходит на сигмовидную, нисходящую ободочную и поперечную ободочную кишку, а в остальных — охватывает весь толстый кишечник.
Из чего состоит толстый кишечник человека
Толстый кишечник имеет длину около двух метров. Именно здесь происходит окончательное всасывание питательных веществ из пищи и формирование каловых масс. Толстый кишечник разделяют на 5 отделов: слепую кишку (она соединяется с подвздошной кишкой тонкого кишечника) и аппендикс, ободочную кишку (ее делят на 4 части — восходящую, поперечную, нисходящую и сигмовидную), прямую кишку и заднепроходный канал, заканчивающийся анальным отверстием (рис. 2).
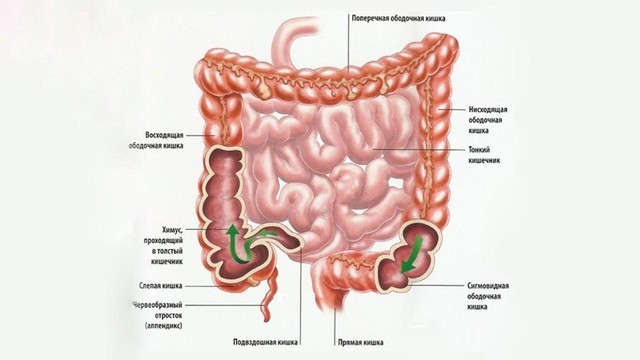 Рисунок 2. Строение толстого кишечника. Источник: СС0 Public Domain
Рисунок 2. Строение толстого кишечника. Источник: СС0 Public Domain
Язвенным колитом чаще болеют молодые мужчины, не достигшие 40-летнего возраста, но тенденция последних лет — увеличение числа заболевших среди детей и пожилых людей. Интересны географические особенности распространенности патологии: в Австралии, США и Канаде отмечается 100-150 случаев на 100 тыс. населения, тогда как в Европе этот показатель не превышает 15. Жители стран Африки и Азии язвенным колитом практически не болеют. В Москве и Московской области число заболеваний на 100 тыс. населения фиксируется на уровне 22-23 случая на 100 тыс. населения.
Причины
Несмотря на долгую историю изучения причин заболевания, они до сих пор до конца не выяснены, и определение этиологии язвенного колита считается одной из самых сложных проблем гастроэнтерологии. Существует несколько теорий патогенеза болезни, в основе которых лежат факторы разной природы:
- Генетические. В результате длительных клинических исследований установлено, что язвенным колитом чаще болеют люди, у которых один из родителей также страдал от этого заболевания. Генетическая теория основана на предположении о мутации некоторых генов.
- Инфекционные. Воспалительный процесс в толстом кишечнике могут вызывать определенные виды патогенной микрофлоры. Кроме этого, язвенный колит может являться следствием чрезмерной иммунной реакции на антигены определенных непатогенных бактерий, присутствующих в кишечнике.
- Аутоиммунные. По мнению некоторых исследователей причина язвенного колита — разрушение клеток эпителия толстого кишечника в результате формирования антител против собственных антигенов.
Предрасполагающие факторы возникновения язвенного колита:
- неправильное питание с избытком в рационе животного белка и недостатком пищевых волокон;
- нервное перенапряжение;
- различные вирусные инфекции;
- недостаток в организме витамина D;
- малоподвижный образ жизни, курение, злоупотребление алкоголем.
В возникновении патологии может сыграть роль и пищевая аллергия, например, непереносимость орехов, молока, меда и других продуктов.
Классификация
Для определения правильной тактики лечения язвенного колита необходимо правильно классифицировать заболевание. Классификация проводится по разным основаниям.
| Тип колита | Характеристика |
| Проктит (дистальный колит) | Воспаление в пределах 18 мм от анального канала, затрагивающее только прямую кишку |
| Левосторонний колит | Затрагивает зону от сигмовидной кишки до левого изгиба прямой кишки |
| Тотальный (паколит) | Включает субтотальный колит с воспалением левого изгиба толстой кишки |
По тяжести заболевания выделяют тяжелое, среднетяжелое и легкое течение в зависимости от выраженности симптомов в период обострения, наличия осложнений, отклика на лекарственную терапию.
При сверхтяжелом или крайне тяжелом язвенном колите диарея наблюдается более 10-15 раз в сутки, гемоглобин заметно понижен, а температура тела поднимается выше 38 °С.
Классифицируют язвенный колит также по наличию кишечных осложнений и внекишечных проявлений, активности и по некоторым специальным индексам. По характеру течения различают острый и хронический колит.
Проявления острой стадии язвенного колита чрезвычайно болезненны: частый стул, примеси гноя и крови в каловых массах, повышение температуры, тошнота, слабость, сильная боль в животе. Тяжелое состояние может усугубиться перитонитом (из-за прободения кишки) и обильным кровотечением.
Хронический язвенный колит
Если колит длится более полугода, его считают хроническим. Различают 2 вида хронического язвенного колита:
- Хронический с непрерывным течением — заболевание протекает без периодов ремиссии. Такая форма колита характеризуется функциональными нарушениями работы кишечника, появлением лимфатических инфильтратов в слизистой и изменениями в метаболических процессах.
- Хронический рецидивирующий — периоды обострения сменяются длительной ремиссией. При этом во время ремиссий симптомы пропадают, а в период обострения — возвращаются. Во время активной фазы температура тела повышается, а в стуле обнаруживают кровь.
В чем опасность язвенного колита
Опасность язвенного колита связана с серьезными осложнениями, некоторые из которых могут привести к летальному исходу.
В худшем случае развивается каловый перитонит, т.е. острое воспаление брюшины из-за обсеменения брюшной полости микрофлорой фекалий.
Признаки перитонита — сильная боль в животе, тошнота, рвота, длительный запор, бледность кожных покровов. Больному трудно пошевелиться, у него заостряются черты лица.
Перитонит требует неотложного хирургического вмешательства. После подтверждения диагноза с помощью УЗИ или рентгеноскопии вскрывают брюшную полость, выполняют ее санацию и ушивают дефект стенки толстой кишки.
Важно! Успех лечения перитонита напрямую зависит от времени обращения за медицинской помощью. При сильных болях в животе нужно сразу вызывать скорую помощь и не пытаться решить проблему при помощи обезболивающих препаратов.
Осложнения
Другие опасные осложнения язвенного колита:
- сильное кровотечение из толстой кишки, развитие анемии и шока из-за значительной кровопотери;
- появление злокачественных новообразований на месте изъязвлений (малигнизация);
- поражение воспаленной слизистой патогенной кишечной микрофлорой;
- гнойные воспаления близлежащих тканей.
Большинство осложнений язвенного колита лечится только хирургическим путем. Решение об операции принимает лечащий врач на основе данных всестороннего обследования.
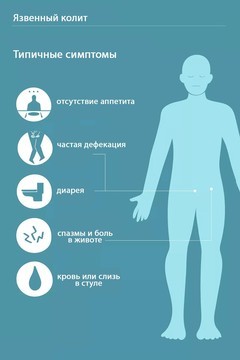
Симптомы язвенного колита
Язвенный колит характеризуется тремя ведущими синдромами, обусловленными воспалительным процессом в толстой кишке (рис. 3):
- проблемы со стулом: диарея, посещение туалета до 20 раз в сутки;
- примеси крови и слизи в каловых массах;
- сильные режущие тянущие боли в животе и в области прямой кишки без выделения кала.
 Рисунок 3. Основные симптомы язвенного колита. Фото: verywell
Рисунок 3. Основные симптомы язвенного колита. Фото: verywell
Иногда в начале заболевания язвенный колит проявляется запорами, периодическими болями в животе и незначительными примесями крови в каловых массах. Такие симптомы не вызывают у человека тревоги, и он не спешит обращаться к врачу, принимая недомогание за обычное расстройство кишечника.
Выраженность симптомов зависит от тяжести и формы заболевания. В острой фазе к локальным симптомам добавляется высокая температура, слабость, ломота в мышцах и суставах, потеря веса, отсутствие аппетита, (примерно в 1% наблюдений) язвенный колит сопровождается офтальмологическими проявлениями — конъюнктивитом, передним увеитом, эписклеритом.
Диагностика
В диагностике язвенного колита важно отличить его от других воспалительных заболеваний со схожими симптомами. В диагностический комплекс входит ряд обязательных мероприятий, включающих различные лабораторные и инструментальные исследования.
К какому врачу обратиться
Первый этап обследования — беседа с врачом-гастроэнтерологом. Сбор анамнеза включает выяснение наследственной предрасположенности к заболеванию, определение характера жалоб, цвета крови, содержащейся в кале, ее количества, локализации болей и т.д.
Во время осмотра определяют состояние слизистой оболочки глаз и выполняют пальпацию живота. Эта процедура позволяет определить области повышенной чувствительности и возможное увеличение размеров толстой кишки.
Лабораторные исследования
Лабораторные исследования включают:
- Общий анализ крови. Особое внимание обращается на уровень гемоглобина, количество лейкоцитов и эритроцитов.
- Биохимический анализ крови, который позволяет выявить воспалительный процесс (реактивный белок), уровень гаммаглобулинов для оценки количества антител.
- Иммунологический анализ для определения иммунной реакции на антитела.
- Анализ кала на наличие бактерий, слизи и крови.
Для определения характера воспалительного процесса и его локализации назначают:
- Эндоскопию толстого кишечника. Процедура требует физиологической и психологической подготовки пациента, так как сопровождается дискомфортом и неприятными ощущениями. Эндоскопия позволяет выявить отек и покраснение слизистой, ее структуру и кровоточивость, наличие крови или гноя в толстом кишечнике. Исследование сигмовидной кишки проводят методом ректосигмоидоскопии.
- Колоноскопия — исследование толстого кишечника для оценки распространенности патологического процесса и исключения других заболеваний, в частности, злокачественных опухолей.
- Рентгенография — для выявления возможных осложнений, например, перфорации стенки кишки, а также для оценки состояния слизистой, наличия эрозий и псевдополипов.
- Ирригография — исследование с помощью контраста для уточнения диагноза.
По результатам комплексного исследования врач назначает индивидуальную схему терапии. В тяжелых случаях пациенту может помочь только экстренное хирургическое вмешательство.
Лечение
Трудности в лечении язвенного колита связаны с неясной этиологией заболевания, поэтому основная цель терапевтических мероприятий — снятие симптомов, достижение стойкой ремиссии, профилактика рецидивов, повышение качества жизни и облегчение физического и психологического состояния человека.
Схема лечения разрабатывается строго индивидуально в зависимости от фазы и характера течения болезни, состояния толстой кишки, длительности заболевания, выраженности симптомов, реакции на предшествующее лечение, аллергического статуса, риска развития осложнений и ряда других факторов.
Комплекс терапии включает:
- медикаментозное лечение;
- строгое соблюдение диеты;
- психологическую поддержку;
- хирургическое лечение при осложнениях и отсутствии эффекта от других методов.
Лекарственные препараты
Лекарственная терапия включает четыре основных группы препаратов:
- глюкокортикостероиды;
- нестероидные противовоспалительные средства на основе 5-аминосалициловой кислоты;
- иммуносупрессоры;
- генно-инженерные биопрепараты (ГИБП).
Кроме того, назначают симптоматические лекарственные средства: противодиарейные, обезболивающие, препараты для восполнения железа в организме, витамины группы В и С и некоторые другие.
Форма и длительность приема каждого вида лекарственных средств подбирается строго индивидуально.
Важно! Язвенный колит — опасное воспалительное заболевание, самолечение абсолютно недопустимо. Неконтролируемый прием лекарственных препаратов может привести к серьезным осложнениям и значительно усугубить ситуацию.
Диета
Диета играет определяющую роль в лечении язвенного колита. В острой фазе при ярко выраженных симптомах может быть рекомендовано полное голодание с разрешением пить только чистую воду. Запрет на прием пищи переносится больными без проблем, так как во время обострения они теряют аппетит по естественным причинам. В особо тяжелых случаях назначают парентеральное питание (внутривенное введение раствора с питательными веществами).
Диета при язвенном колите направлена на нормализацию состояния слизистой оболочки кишечника и прекращение диареи. Сильнее всего раздражают слизистую острые, кислые продукты, блюда в маринаде, большое количество клетчатки и грубой пищи, любые алкогольные напитки.
При воспалении кишечника рекомендуют продукты с высоким содержанием белка животного и растительного происхождения. Количество белка в дневном рационе рассчитывается исходя из нормы в 1,5-2 грамма на килограмм веса. Основные источники белка — это нежирное мясо, вареная и запеченная рыба, яйца, бобовые. Продукты не рекомендуют жарить, так как приготовленные таким способом блюда сильно раздражают слизистую желудка и толстой кишки.
Рекомендация
В период обострения у многих людей развивается непереносимость молока, поэтому молочные продукты и блюда на их основе желательно исключить.
Оптимальное меню при язвенном колите соответствует диетическому столу №4. В рацион включаются супы на рыбном бульоне или на основе постного мяса, приготовленные на пару блюда из фарша, каши на воде, протертые яблоки, вареные яйца, сливочное масло (не больше 5 грамм в день), зеленый чай, отвар шиповника и некоторые другие блюда и напитки.
Важно! Любое нарушение диеты при язвенном колите грозит обострением заболевания!
Народные средства
Народные средства лечения не могут являться основными, это лишь способ облегчить состояние больного, но не замена терапии. Тем не менее, после консультации с врачом для снятия симптомов колита можно принимать отвары лекарственных растений, обладающие противовоспалительным эффектом и нормализующие стул. Например, для снятия симптомов воспаления широко применяют отвар аптечной ромашки, настой коры ивы, сироп лакричного корня, а для прекращения диареи — настои и отвары коры дуба, зверобоя, плоды и семена айвы, корки граната.
Хирургическое лечение
Хирургическое лечение показано при отсутствии эффекта от строгой диеты и приема лекарственных средств. Неотложная операция показана при подозрении на массированное кровотечение, перитонит и при развитии других осложнений.
В ходе операции обычно выполняют резекцию толстого кишечника и соединение свободного конца подвздошной кишки с анальным каналом. Если позволяет ситуация, резекцию выполняют частично с сохранением неповрежденных участков толстой кишки. Хирургическое лечение показано примерно 20% пациентов.
Прогноз
Прогноз при язвенном колите зависит от тяжести течения, наличия осложнений и сопутствующих заболеваний. При нетяжелой форме патологии и поддерживающей противовоспалительной терапии более 80% больных в течение года не сталкиваются с рецидивами. Риск развития злокачественных новообразований ограничен 3-10%.
Профилактика
Основной метод профилактики любых проблем с желудочно-кишечным трактом — привычка к здоровому образу жизни. Зная о наследственной предрасположенности к язвенному колиту, необходимо правильно питаться, избегая продуктов, раздражающих кишечник. Следует полностью отказаться от алкоголя и сигарет, следить за весом, нормализовать режим труда и отдыха, заниматься спортом, избегать стрессов и эмоционального перенапряжения.
Необходимо внимательно следить за состоянием организма, не игнорировать любые желудочно-кишечные недомогания и регулярно проходить обследование.
Заключение
Язвенный колит — воспалительное заболевание неясной этиологии, поражающее прямую кишку. Патология опасна развитием серьезных осложнений с высоким риском летального исхода. Нормализовать состояние и повысить качество жизни возможно при своевременном обращении к врачу и строгом соблюдении всех рекомендаций.
Источники
- Клинические рекомендации Российской гастроэнтерологической ассоциации и ассоциации колопроктологов России по диагностике и лечению язвенного колита. 2017.
- Дуброва С.Э. Раннее выявление, дифференциальная диагностика и возможности предупреждения развития осложнений хронических воспалительных заболеваний кишечника // Consilium medicum, 2019.-N 8.-С.84-87.
Источник
