Лечение после лучевого колита

Лучевой колит – это воспалительный процесс эпителия кишчника, развивающийся вследствии воздействия на него ионизирующего изулучения. Чаще всего возникает из-за проводимой лучевой терапии при онкологических заболеваниях органов малого таза. Обнаружение патологии происходит во время самого лечения либо по прошествию некоторого времени.
Причина и особенности лучевого колита
При применении лучевой терапии для лечения онкопатологий органов малого таза неизбежно происходит облучение кишечника. При превышения максимальной дозировки облучения, которая варьируется от 35 до 45 г для разных участков кишечника, в 10-15% случаев у пациентов развивается лучевые повреждения на ранних или более поздних сроках терапии. Они имеют довольно четкую симптоматическую картину. Течение и исход заболевания зависят от многих факторов и в первую очередь от полученной дозы облучения.
Встречается лучевой колит в основном у больных, которые проходят лучевую терапию для предотвращения дальнейшего роста и развития опухолей в органах малого таза мочевого пузыря, цервикального канала, прямой кишки, предстательной железы, матки, яичников, яичек) и регионарных лимфоузлов.
 Лучевая терапия – основная причина лучевого колита
Лучевая терапия – основная причина лучевого колита
Тонкая кишка, по сравнению с толстой, более чувствительна к лучевому ионизированию, однако она менее подвержена риску радиационного поражения. Эта особенность связана с подвижностью тонкой кишки, что становится минусом фиксированных отделов кишечника. Из-за фиксированного положения и близости к облучаемым органам больше всего уязвима для поражения прямая кишка. Часто патология имеет сегментарный характер, то есть поражает сигмовидную или прямую кишку, часть тонкой кишки.
Классификация патологии
Лучевой колит подразделяется на разные виды. Классификация патологии может быть разной и зависит от многих факторов.
В зависимости от времени проявления симптомов лучевой колит делится на:
- Раннее поражение. Выражается в остром лучевом энтероколите или гастрите.
- Позднее поражение. Проявляется в хроническом энтероколите или гастрите.
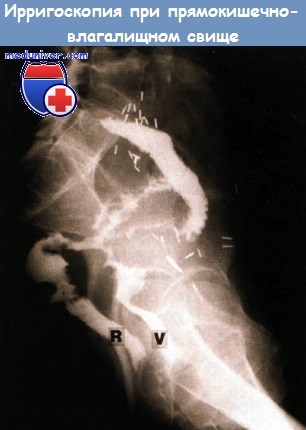
Также можно выделить классификацию повреждений в результате лучевой терапии по срокам: ранние и поздние; по месту расположения: энтероколиты, ректиты, ректосигмоидиты; по характеру течения патологического процесса: эрозивно-десквамативные, катаральные, инфильтративно-язвенные, некротические процессы стенок кишечника; по появлению осложненных форм: ректовезикальный и ректовагинальные свищи, стенозы рубцового характера кишечника.
При лечении рака шейки матки могут возникать следующие радиационные поражения кишечника:
- ранние;
- поздние;
- свойственные (внутренние) – они ограничены стенками кишечника и являются следствием прямого воздействия облучения, в результате чего эпителиальная поверхность становится зернистой, эрозированной, кровоточащей. Иногда именно кровоточивость эпителия является основным показателем развившегося радиационного поражения;
- несвойственные (внешние) – при этом обнаруживается генерализованный тромбоз сосудов малого таза, в результате развивается хроническая грануляционная реакция и фиброз.
Кроме того, классификация лучевого колита может быть следующей:
- острое поражение – стадия развития менее 6 недель, поэтому многие изменения обратимы;
- подострое поражение – длительность развития от 1,5 до 6 месяцев;
- хроническое поражение – длительность от полугода до 20 лет, большинство изменений необратимо.
Симптомы проявления лучевого колита
Клиническая картина лучевого колита может напоминать одновременно ишемический и язвенный колит. Течение патологии имеет острый характер. Чувствительные к радиационному излучению слизистые оболочки претерпевают различные изменения, в результате чего происходит потеря сосудистого рисунка, а также деструктивные атрофические изменения. Структура имеет глубокие язвы и рубцовые сужения.
Возникновение воспалительных процессов становится возможным при самом минимальном превышении максимально допустимого облучения – 35-40 г.
Данной патологии свойственна следующая клиническая картина:
- болевые ощущения, которые локализуются в левой подвздошной и аноректальной областях;
- диспепсические проявления расстройства пищеварения (тошнота, рвота, диарея);
- ложные позывы к процессу дефекации;
- кровянистые выделения из анального отверстия;
- резкая потеря веса.
 Тошнота, рвота – симптомы лучевого колита
Тошнота, рвота – симптомы лучевого колита
При тяжелом течении патологии возможно добавление ко всему прочему обезвоживание организма.
Многие симптомы возникают из нарушения процесса всасывания.
Тяжелые последствия и течение заболевания возможны только в результате острой лучевой болезни, которая вызвана мощнейшим внешним облучением или массивным проникновением радиоактивных веществ в пищеварительную систему. В таких случаях резко развивается диарея с нарушением всасывания и экссудативной энтеропатией.
Диагностика
Симптоматика патологии не всегда проявляется в самом начале развития. Иногда она возникает спустя несколько лет, что затрудняет диагностирование и выявление причин отклонений и нарушений.
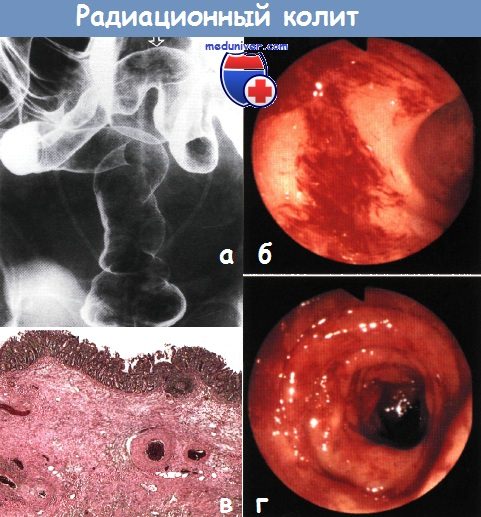
Изначально необходимо направление больного на эндоскопию, благодаря которой выявляется гиперемия слизистых оболочек кишечника, отечность тканей, контактная кровоточивость. Кроме того, отмечаются поверхностные петехиальные геморрагии, которые свойственны лучевой форме колита.
Для того, чтобы определить наличие или отсутствие свищей и рубцов используется рентгенологическое обследование с применением контрастного вещества.
Диагностирование лучевого колита при достижения современной медицины не представляет сложностей, так как в основном обращения к специалисту происходят после курса проведенной лучевой терапии. Лечащий врач производит сбор анамнеза, физикальное обследование. Далее назначает лабораторные и инструментальные методы обследования.
Эрозивно-десквамативные изменения можно обнаружить по нарушениям поверхностной целостности слизистых оболочек. При переходе патологических процессов в более глубокие слои наблюдается возникновение язв гнойно-некрозного характера.
Самым главным методом обследования пациента с лучевым колитом является эндоскопия. Для ее проведения необходимо провести предварительную подготовку. Для этого необходимо произвести полное очищение кишечника от каловых масс. Данная процедура требуется для более полного получения информации и объективного исследования.
За двое суток до обследования пациенту необходимо отказаться от следующих продуктов: каш, ягод, яиц, сырых фруктов и овощей, зелени, мучных изделий, грибов, бобовых, молочных продуктов, газированных напитков. Разрешено употребление в малом нежирной белой рыбы в отварном виде, мясо птицы без шкурки, прозрачных бульонов из овощей, киселей, несдобных печений, негазированных напитков, слабо заваренный чай. В день самой процедуры можно употрбелять только жидки продукты: вода, бульон, чай. Не стоит принимать при подготовке железосодержащие препараты и активированный уголь.
Кроме специальной диеты предусмотрено дополнительное очищение кишечника с помощью клизмы с касторовым маслом. Однако у данного метода есть масса недостатков, в первую очередь – неполная очистка кишечника, а также неудобство самостоятельного применения. Поэтому чаще всего специалисты, проводящие обследования, рекомендуют применять специальные лекарственные средства, направление которых как раз рассчитано на очищение кишечника от каловых масс.
Способы лечения
Для лечения лучевого колита используется медикаментозная терапия, однако она должна носить долгосрочный, а не временный характер. Для этого применяют глюкокортикостероиды и препараты, содержащие 5-аминосалициловую кислоту. При среднетяжелых и тяжелых течениях патологии в большинстве случаев применяются глюкокортикостероиды. Механизм их деятельности направлен на высвобождение арахидоновой кислоты из фосфолипидов, блокировки разрастания клеток Т-хелперов, понижение количества моноцитов и как следствие – уменьшение макрофагов в тканях. Также широко используются Метилпреднизолон и Преднизолон в качестве средств выбора.
В начальной стадии назначается максимальная доза средства: Преднизолон – 20-30 мг, Метилпреднизолон – 28 г. Далее дозировку постепенно снижают. Если такая необходимость есть, то первоначально препраты вводятся внутривенно, после чего переходят на пероральный прием. В качестве поддерживающей терапии или при легком течении патологии предпочтительнее применять препараты 5-аминосалициловой кислоты. Они влияют на процесс высвобождения арахидоновой кислоты несколько иначе, с помощью ингибирования липооксигеназного и циклооксигеназного путей.
Наиболее безопасным, но при этом максимально эффективным средством для лечения данной патологии является месалазин (Пентаса, Салофальк). Оно выпускается в таблетированном виде, покрытие оболочки не разрушается при воздействии на нее желудочного сока. Высвобождение действующего вещества происходит в толстой кишке под действием азоредуктаз находящихся там бактерий.
В период обострения месалазин применяется в максимальной дозировке – 1,5-2 г в сутки. При полном выздоровлении в качестве профилактического средства от рецидива используется в меньшем количестве – 0,5-1 г.
При распространенных формах колита радиационного происхождения рекомендуется сочетать пероральный прием месалазина с глюкостероидами местного назначения (супозиториев и микроклизм). Также используется в дополнение облепиховое или шиповниковое масло, применяя по 1 столовой ложке трижды в сутки за 1,5-2 часа до еды.
Если у пациента присутствуют постоянные поносы, то назначается лечение из нетрадиционной терапии – отвар гранатовых корок, кисели из плодов черники и черемухи. Также возможно назначение аптечных лекарственных препаратов: Лопедиум, Смекта, Энтеросгель и другие обволакивающие и вяжущие средства.
В качестве заживляющих средств для язв и эрозий в кишечнике и желудке назначаются гистаминовые блокаторы Н2-рецепторов (Квамател, Фамотидин др.) или ингибиторы протонной помпы (Омитокс, Пантопразол, Омепразол и др.) по индивидуальным схемам.
 Кваметел – препарат для лечения лучевого колита
Кваметел – препарат для лечения лучевого колита
Для улучшения процессов пищеварения пациентам назначаются ферментативные препараты: Панзинорм, Мезим, Креон, Пензитал и др. Для корректировки дисбаланса в кишечнике применяются бактерии содержащие средства – Бифиформ, Линекс, Бактисубтил, Хилак-форте, Флайс и др.
В настоящее время не разработана стандартная терапия при лучевом колите. Выбор терапии основывается на индивидуальных показателях, наличие осложнений и других факторах.
Не менее важным методом лечения является полное парентеральное питание. В особенности это касается синдрома короткой кишки и протяженной стриктуры. При лечении колита это оказывает дополнительный восстанавливающий эффект.
При внутренних кровотечения они устраняются наиболее эффективно с помощью аргоноплазменной коагуляции.
Хирургическое лечение также проводится в случае лучевого колита, но в более редких случаях, что связано с обширным спаечным процессом в брюшной полости.
Возможные осложнения
При язвенно-некротической форме патологии довольно много крови теряется вместе с каловыми массами, в результате чего возможно развитие железодефицитной анемии. В некоторых случаях возникают профузные кровотечения, что угрожает жизни пациента. Кроме того, при лучевом колите может происходить некроз нескольких слоев тканей кишечника, в результате возникает перфорация и развитие местного и общего перитонита.
При хронической форме заболевания в кишечнике образуются рубцовые ткани, которые препятствуют его нормальной работе. При нарушении всасываемости питательных веществ и витаминов возникает авитаминоз, и как следствие – периферическая полинейропатия. Недостаток витамина В12 вызывает нарушения зрения, “куриную слепоту”, сухость слизистых и кожных покровов.
Прогноз
При своевременном диагностировании патологии и катаральной форме заболевания можно с уверенностью говорить о благополучном исходе лечения.
Однако запущенный лучевой колит дает множество осложнений. Это усугубляет положение дел и осложняет терапевтические действия.
Одним из самых неблагоприятных исходов является кишечная непроходимость. В этом случае необходимо обязательное хирургическое вмешательство. Также неблагоприятным исходом обладает язвенно-некротическая форма патологии, которая влечет за собой полную потерю трудоспособности.
Однако в 80% случаев при лучевом колите удается достичь длительной ремиссии. В оставшихся 20% случаев возникают осложнения, которые ведут сильному ухудшению здоровья.
Профилактика патологии
Профилактических мероприятий как таковых нет, кроме использования указанных дозировок облучения при онкологических заболеваниях или полном отказе от данного метода лечения.
Источник
Воспаление кишки после лучевой терапии – лучевой проктит и энтеритОстрые и хронические побочные эффекты возникают после облучения таза, как правило, по поводу рака предстательной железы или женских половых органов. Обычные дозы: рак простаты – 64-74 Гр, рак шейки матки – 45 Гр, рак эндометрия – 45-50 Гр, рак прямой кишки – 25-50,4 Гр, рак мочевого пузыря – 64 Гр. Очаговое поражение прямой кишки может являться результатом брахитерапии: имплантации радиактивных зерен или внутриполостного облучения. Лучевое поражение может возникать в областях, располагающихся за пределами полей облучения: например, рассеянное облучение может привести к диффузному лучевому энтериту! Повреждения зависят от общей дозы (обычно > 40 Гр), энергии пучка и очаговой дозы, размера фракции и поля, времени подведения, пролиферации и оксигенации тканей. В развитии лучевых повреждений выделяют две фазы: Роль превентивных препаратов (балсалазид, мизопростол, сукральфат и т.д.) при назначении лучевой терапии остается спорной.
а) Эпидемиология: б) Симптомы воспаления кишки после лучевой терапии: • Острый проктит: диарея, отхождение слизи и крови со стулом, императивные позывы/инконтиненция, тенезмы, боль, перианальный дерматит. Системные явления нетипичны и чаще связаны с общими побочными эффектами лечения: анемия, анорексия, истощение/потеря веса. Острые симптомы разрешаются через 6-12 недель. • Хронический лучевой проктит: кровотечение (изъязвление, телеангиэктазии), диарея, отхождение слизи со стулом, императивные позывы/инконтиненция (уменьшение резервуарной функции и адаптационной способности прямой кишки), тенезмы, перианальный дерматит. Осложнения: кровотечение, обструкция (формирование стриктуры), образование свища (например, ректовагинального), инконтиненция (повреждение нервов, сфинктера, утрата резервуарной функции). Увеличение риска развития вторичных опухолей.
в) Дифференциальный диагноз: г) Патоморфология лучевого проктита и энтерита Макроскопическое исследование: Микроскопическое исследование: д) Обследование при воспалении кишки после лучевой терапии Дополнительные исследования (необязательные):
е) Классификация: ж) Лечение без операции воспаления кишки после лучевой терапии: – Острый лучевой проктит: временные меры (регуляция стула, антидиарейные препараты, уход за перианальной кожей) и терпение; местные лекарственные препараты (сукральфат, стероиды или клизмы с ацетилсалициловой кислотой), отключение кишки при тяжелом, плохо переносимом заболевании. – Хронические лучевые повреждения: лечение отсутствует, плохое состояние тканей => симптоматическая терапия: з) Операция при лучевом проктите и энтерите Показания: Хирургический подход: и) Результаты лечения воспаления кишки после лучевой терапии: к) Наблюдение. Частые визиты до тех пор, пока сохраняется симптоматика. В дальнейшем – обычное наблюдение. – Также рекомендуем “Ишемический колит – причины, признаки, лечение” Оглавление темы “Болезни толстой кишки”:
|
Источник