Краснуха возбудитель инкубационный период

Краснуха всем известна как детский недуг, но заболеть можно и уже в зрелом возрасте. У взрослых патология протекает намного тяжелее и часто сопровождается осложнениями. Особенно опасно во время беременности заражение краснухой. Инкубационный период продолжается около 3 недель. Вирус успевает за это время проникнуть в организм и спровоцировать резкое ухудшение самочувствия.
Общая информация
Краснуха — это заболевание вирусной этиологии, которое в 1881 году было выделено в отдельную нозологическую группу. Ее возбудителем считается РНК-геномный инфекционный агент из семейства тогавирусов. Он обладает тератогенной активностью, т. е. может нарушать полноценный процесс развития эмбриона. Вирус хорошо переносит замораживание и сохраняет агрессивность при комнатной температуре. Однако воздействие ультрафиолета, нагревание или применение дезинфицирующих средств приводят к его гибели.

Патологический процесс проявляется мелкопятнистой сыпью и катаральными явлениями. Диагностировать его можно только по специфическим признакам. Однако первоочередное значение отводится анализу на краснуху. Специфические антитела начинают активно синтезироваться в организме через 4 недели после инфицирования. Это указывает на формирование стойкого иммунитета, который ослабевает через 20 лет.
Пути передачи
Источником заражения обычно выступает больной человек. Инфекционный агент начинает выделяться во внешнюю среду за неделю до появления высыпаний на коже и на протяжении 5-6 дней с момента возникновения пустул. С эпидемиологической точки зрения, наиболее опасными признаются дети с врожденной формой краснухи. В этом случае возбудитель выделяется в среду вместе с фекалиями или мочой.
Существует несколько путей передачи инфекции:
- воздушно-капельный;
- трансплацентарный;
- контактно-бытовой.
Особенно восприимчивы к вирусу краснухи женщины репродуктивного возраста. До начала массовой профилактической вакцинации случаи заболевания регистрировались практически повсеместно. В настоящее время среди всех вспышек недуга примерно 83% фиксируется в странах постсоветского пространства. Данная тенденция обусловлена отсутствием программы иммунизации населения.
Инкубационный период краснухи
Инкубация — это период от момента попадания вируса в организм до появления первых клинических проявлений заражения. В случае краснухи он составляет 10-24 дня. За этот временной отрезок инфекционный агент успевает внедриться через слизистую горла и попасть в кровь, где начинается его активное размножение.
Именно в инкубационный период краснухи у малышей, посещающих сады, происходит заражение здорового от больного ребенка. В это время специфические признаки недуга еще отсутствуют. Примерно за неделю до начала высыпаний на кожных покровах больной становится заразным для окружающих.
Симптомы заболевания у детей
В детском возрасте достаточно легко протекает краснуха. Фото малышей доказывают, что даже с этой болезнью они могут играть и заниматься обычными делами. На начальном этапе развития патологического процесса ребенок может отказываться от еды, капризничать и постоянно просыпаться ночью. Это связано с тем, что вирус выделяет токсически воздействующие на ЦНС вещества.
По мере прогрессирования появляются признаки, напоминающие простудное заболевание: сухой кашель, гиперемия горла, заложенность носа, незначительное повышение температуры. Буквально через 2-3 дня ситуация может резко измениться. По всему телу ребенка появляется мелкопятнистая сыпь без зуда. Розовые пятна не возвышаются над поверхностью кожи. Излюбленным местом их локализации признается сгибательная поверхность ног и рук, область паха и ягодиц. Клиническая картина часто дополняется увеличением затылочных лимфоузлов.
При этом заболевании меняется и картина крови. В общем анализе прослеживается стойкое увеличение лимфоцитов на фоне падения лейкоцитов. СОЭ при этом остается в пределах нормы. Четырехкратное увеличение показателей специфических антител к краснухе указывает на начальный или острый период течения.
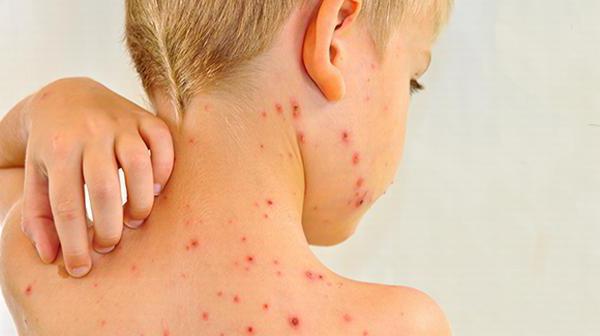
Особенности патологического процесса у взрослых
В зрелом возрасте симптомы заболевания более выражены. Как правило, организм очень бурно реагирует на проникновение вируса. Если ребенок спокойно переносит краснуху «на ногах», то взрослому человеку требуется постельный режим на протяжении недели.
Среди основных жалоб, с которыми пациенты обращаются к врачу, можно выделить повышение температуры до 39 градусов, боли в суставах и нарастающую слабость. Начальная стадия краснухи часто сопровождается увеличением в размерах селезенки и печени, что обнаруживается при пальпации. Аускультация сердца часто выявляет приглушение его тонов.
Появляются светобоязнь и слезотечение. Характерные краснушные пятна отличаются тенденцией сливаться воедино. При этом четкие границы у папул отсутствуют. Обычно они появляются на обширных участках — в области спины и ягодиц. При отсутствии лечения недуг грозит поражением суставов рук и даже энцефалитом.
Синдром врожденной краснухи
Для беременных женщин данное заболевание весьма опасно. Вирус отличается способностью преодолевать плацентарный барьер и может вызывать пороки развития у плода. Особенно опасна ситуация, если речь идет о заражении в I триместре.
В первую очередь мишенью становится ЦНС. Второе место принадлежит органам зрения и слуха, а третье — сердцу. У ребенка с синдромом врожденной краснухи часто диагностируют диабет, нарушение работы щитовидки и даже аутизм. При этом он является переносчиком инфекции и может быть потенциально заразным на протяжении 1-2 лет.
На более поздних сроках беременности (примерно с 13 недели) вероятность появления врожденных пороков намного ниже, но все же существует. Другим неприятным последствием недуга выступает мертворождение. Например, у каждой третьей беременной в инкубационный период краснухи случается самопроизвольный выкидыш. У одной дамы из 10 рождается мертвый малыш.
Методы диагностики
Выявление заболевания у детей обычно не сопровождается трудностями. Опытному врачу достаточно осмотреть маленького пациента, изучить клиническую картину и его анамнез. После этого назначается соответствующее лечение.
Чтобы диагностировать недуг у взрослых, в том числе беременных женщин, потребуется более серьезное обследование. Оно включает в себя следующие мероприятия:
- Серологический анализ. Диагностический тест на иммуноглобулины M и G может о многом рассказать. Например, увеличение этих титров свидетельствует о развитии патологического процесса. IgM проверяют примерно через 10-12 дней с момента заражения. Когда титр увеличивается в 4 раза и более, диагностируют краснуху. В профилактических целях такой анализ назначают беременным и контактировавшим с больными людьми. Когда IgG определяется сразу, в организме присутствуют антитела к вирусу. IgG сохраняются на всю жизнь.
- Вирусологическое исследование. Позволяет выявить наличие инфекционного агента в организме. Анализ обладает информативностью только до появления начальных высыпаний. В качестве исследуемого материала подходит не только кровь, но также выделения из носа и околоплодные воды.
- Метод ПЦР. Посредством полимеразной цепной реакции можно выявить геном краснухи.
Чтобы исключить другие патологии, обладающие схожей клинической картиной, проводят сравнительную диагностику. Инфекцию дифференцируют с корью, скарлатиной, мононуклеозом и аллергией.
Особенности терапии
При краснухе стационарное лечение не требуется. Госпитализации подлежат пациенты с тяжелой формой недуга, при наличии сопутствующих патологий или подозрений на осложнения. Специфическая терапия также не осуществляется.
Лечебный комплекс включает в себя соблюдение специальной диеты с преобладанием в рационе белковой пищи. Лучше выбирать нежирные виды мяса. Питание должно быть дробным и небольшими порциями. В обязательном порядке необходимо следить за питьевым режимом и употреблять около 2 л обычной воды в сутки.
Симптоматическая терапия включает в себя прием жаропонижающих («Парацетамол», «Нурофен») и антигистаминных средств («Супрастин», «Тавегил»). При развитии осложнений прибегают к помощи антибактериальных препаратов. Их назначают в индивидуальном порядке и обязательно с учетом состояния больного.

Последствия для организма
Краснуха редко вызывает осложнения, особенно у маленьких пациентов. Если иммунитет слабый, после перенесенной инфекции возникают воспалительные процессы в коленно-локтевых и фаланговых суставах. Продромальные признаки могут способствовать развитию пневмонии, отита или ангины.
Вне зависимости от стадии краснухи и своевременности обращения к врачу, у беременных женщин практически всегда проявляются осложнения. Затрагивают они не саму будущую мать, а ребенка внутри утробы. Это могут быть умственно-физические аномалии, выкидыш или замирание беременности.
Способы предупреждения болезни
Профилактика краснухи подразумевает под собой своевременную вакцинацию. Это инфекционное заболевание легко предупредить. В медицинской практике сегодня применяют различные вакцины, в том числе импортного производства. Прививку делают маленьким детям с 15 по 18 месяцы жизни. Затем ее повторяют в пубертатном периоде. Иммунитет после введения препарата сохраняется на протяжении 20 лет.
Беременным дамам вакцинация противопоказана. Также не рекомендуется планировать зачатие в течение трех месяцев после прививки. В это время сохраняется повышенная вероятность заражения плода.
Если вы не знаете, как выглядят пациенты с диагнозом «краснуха», фото из данной статьи помогут разобраться в вопросе. При появлении высыпаний следует немедленно показать больного врачу, а после обязательно его изолировать до полного выздоровления. В комнате, где находится инфицированный человек, необходимо постоянно проводить влажную уборку и проветривать помещение.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Краснуха: причины появления, симптомы, диагностика и способы лечения.
Определение
Краснуха – острое инфекционное заболевание, передающееся воздушно-капельным путем. Местом внедрения (входными воротами) вируса краснухи (Rubella virus) является слизистая оболочка верхних дыхательных путей. Человек – единственный известный носитель этого вируса.
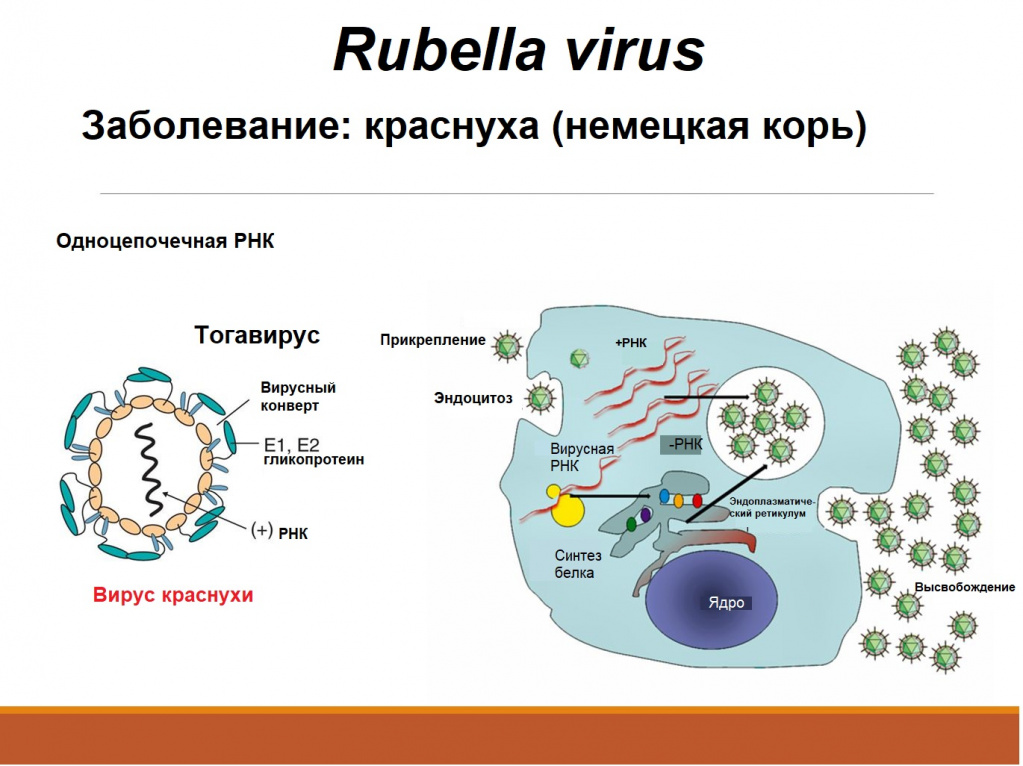
У детей болезнь протекает, как правило, легко, с симптомами, включающими сыпь, повышенную температуру (<39°C), рвоту и легкий конъюнктивит. Сыпь, которая появляется в 50-80% случаев, обычно сначала выступает на лице и шее, затем опускается ниже по телу и длится 1-3 дня. Опухшие лимфатические узлы за ушами и на шее являются наиболее характерным клиническим признаком. У инфицированных взрослых людей, чаще у женщин, может развиться артрит с болями в суставах, который длится обычно 3-10 дней.
Причины появления краснухи
Источником инфекции могут быть больные, у которых краснуха протекает в острой форме, а также те, у кого заболевание проходит в стертой и атипичной форме. У 30-50% инфицированных детей краснуха протекает бессимптомно. Восприимчивость к краснухе всеобщая, но считается наиболее высокой у детей в возрасте от 3 до 4 лет. Для возникновения заболевания однократного контакта с больным недостаточно – к заражению приводит длительный и тесный контакт. Инфекция не передается через предметы и третьих лиц вследствие малой устойчивости вируса во внешней среде.
Классификация заболевания
Кодирование по МКБ-10
В 06. Краснуха (немецкая корь).
В 06.0. Краснуха с неврологическими осложнениями:
- энцефалит (G05.1),
- менингит (G02.0),
- менингоэнцефалит (G05.1).
В 06.8. Краснуха с другими осложнениями:
- артрит (M01.4),
- пневмония (J17.1).
В 06.9. Краснуха без осложнений
Клиническая классификация краснухи:
По типу:
- типичная;
- атипичная:
- с изолированным синдромом экзантемы,
- с изолированным синдромом лимфоаденопатии,
- стертая,
- бессимптомная.
По тяжести:
- легкой степени тяжести,
- средней степени тяжести,
- тяжелая.
По течению:
- гладкое;
- негладкое:
- с осложнениями,
- с наслоением вторичной инфекции,
- с обострением хронических заболеваний.
Симптомы краснухи
Интоксикационный синдром: недомогание, небольшая слабость, умеренная головная боль, иногда боль в мышцах и суставах. Температура субфебрильная или нормальная, иногда повышается до фебрильных значений, держится 1-3 дня.
Синдром поражения респираторного тракта (катаральный синдром) выражен слабо. Отмечается незначительная гиперемия зева, конъюнктивит, сыпь в виде мелких бледно-розовых пятнышек на мягком небе (пятна Форхгеймера). Иногда отмечается гиперемия, зернистость слизистой ротовой полости, точечные кровоизлияния на язычке и мягком небе. Ринит, сухой кашель обычно наблюдаются у детей старшего возраста.
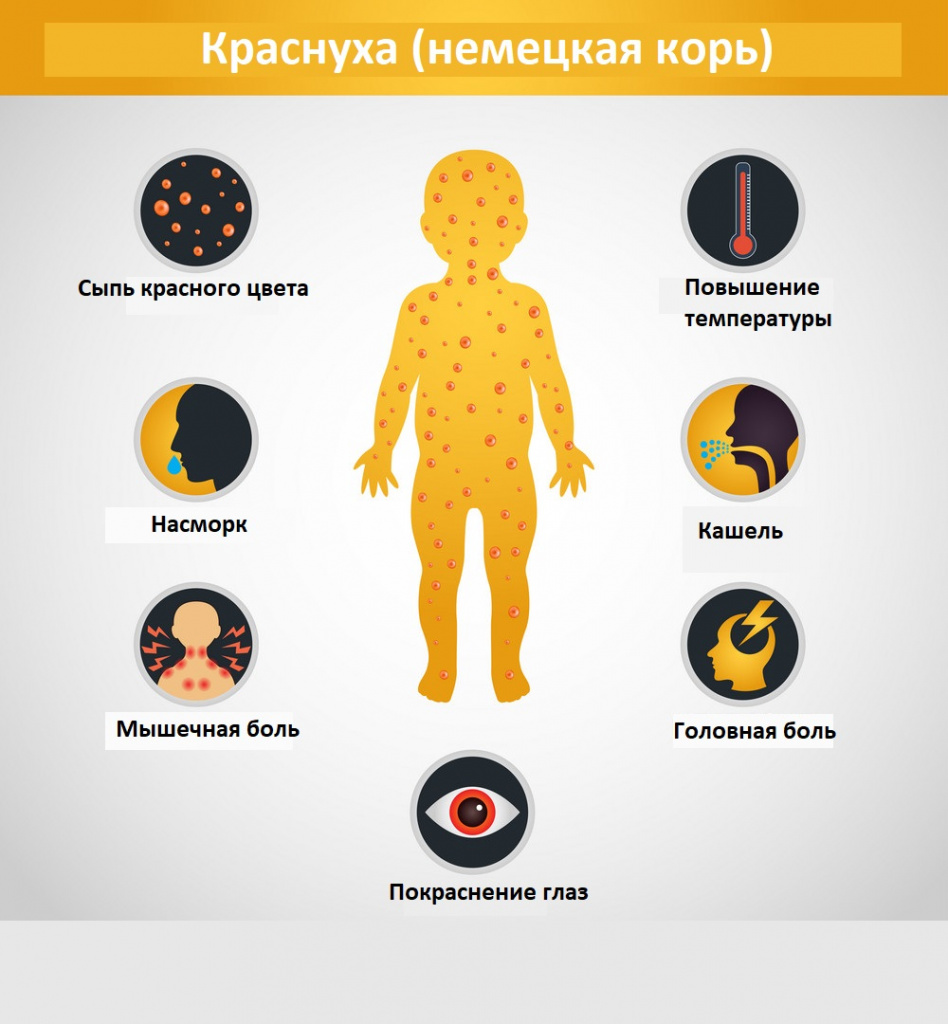 Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром экзантемы относится к числу постоянных признаков краснухи. Сыпь сначала появляется на лице, за ушами, на волосистой поверхности головы, в течение суток распространяется с лица на туловище и на конечности. Ввиду быстрого распространения экзантемы создается впечатление одномоментности высыпания. Сыпь более выражена на разгибательных поверхностях конечностей, на спине, пояснице, ягодицах. У 75% больных сыпь мелкопятнистая (диаметром 5-7 мм), в отдельных случаях (у 5% пациентов) она может быть крупнопятнистой (диаметром 10 мм и более), реже – пятнистопапулезной. На ладонях и подошвах экзантема отсутствует.
Диагностика краснухи
Диагностика краснухи производится путем сбора анамнеза, клинического осмотра, лабораторных и специальных методов обследования и направлена на определение нозологии и клинической формы, тяжести состояния, выявление осложнений и показаний к лечению.
Клинический анализ крови в остром периоде болезни необходимо проводить всем пациентам для определения уровня лейкоцитов, числа плазматических клеток, тромбоцитов, СОЭ.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Серологический метод (ИФА) назначают пациентам с клиническими симптомами краснухи для подтверждения диагноза. Исследование крови проводят с целью выявления специфических антител, относящихся к иммуноглобулинам класса M (IgM) и класса G (IgG). Исследование группы репродуктивно значимых инфекций проводят беременным женщинам для выявления предрасположенности к заболеванию, при этом положительная реакция возможна только в случае ранее перенесенного заболевания.
Anti-Rubella-IgM (Антитела класса IgM к вирусу краснухи)
Антитела класса IgМ к вирусу краснухи.
Определение IgM антител к вирусу краснухи используют в целях диагностики первичной инфекции вирусом краснухи (Rubella). Они могут быть обнаружены уже через 1 – 3 дня после появления клинических симптомов, и в большинстве случаев их концентрация быстро снижае…
790 руб
Anti-Rubella-IgG (Антитела класса IgG к вирусу краснухи)
Индикатор наличия иммунитета к вирусу краснухи.
Антитела класса IgG к вирусу краснухи начинают вырабатываться через 3 – 4 недели с момента инфицирования и выявляются после окончания острого заболевания пожизненно, обеспечивая защиту от повторной инфекции. Выявление аnti-Rubella-IgG в концентр…
610 руб
Авидность IgG-антител к вирусу краснухи (Avidity anti-Rubella IgG)
Краснуха (Rubella) входит в группу репродуктивно значимых инфекций, обозначаемых как TORCH-комплекс (название образовано начальными буквами в латинских наименованиях – Toxoplasma, Rubella, Cytomegalovirus, Herpes); первичное инфицирование данными возбудителями, либо обострение уже имеющей…
925 руб
Вирусологическое исследование направлено на раннее выявление вируса краснухи в организме человека (первые 72 часа после появления сыпи). Исследование проводится из любых смывов – крови, слюны, мочи и др. Применяется в отдельных случаях как специальное исследование.
Молекулярно-биологический метод – полимеразная цепная реакция (ПЦР) применяется в целях определения генотипа возбудителя краснухи, мониторинга персистенции вируса у детей с синдромом врожденной краснухи, в качестве дополнительного метода исследования у беременных женщин.
Вирус краснухи, определение РНК (Rubella virus, RNA) в сыворотке крови
Определение РНК вируса краснухи (Rubella virus) в сыворотке крови методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Краснуха, широко распространенное острое инфекционное заболевание, характеризующееся кожной сыпью и увеличением лимфатических узло…
755 руб
Окончательный диагноз выставляется с учетом всех проведенных исследований и указанием следующих данных:
- эпидемиологических (контакт с больным краснухой в пределах инкубационного периода, наличие вакцинации),
- клинических (увеличение периферических лимфатических узлов, наличие сыпи, ее характер и локализация, выраженность интоксикации и лихорадки, синдром поражения респираторного тракта),
- лабораторных (лейкопения, тромбоцитопения, СОЭ; выявление антител к вирусу краснухи классов IgM, IgG или низкоавидных IgG, выделение вируса в различных биологических жидкостях).
К каким врачам обращаться
При первых симптомах краснухи следует обратиться к врачу общей практики (семейному врачу) или
терапевту
. Детей осматривает
врач-педиатр
. Специализированная медицинская помощь, в том числе в условиях стационара, оказывается врачами-инфекционистами и другими специалистами и включает профилактику, диагностику, лечение заболеваний и состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию.
Лечение краснухи
Принципы лечения больных краснухой предусматривают решение следующих задач:
- предупреждение развития осложнений со стороны органов и систем;
- предупреждение формирования остаточных явлений.
Больному требуется постельный режим и изоляция в течение всего острого периода. Лечение больных с диагнозом «краснуха» легкой и средней степени тяжести осуществляется в амбулаторных условиях, при тяжелом течении заболевания – в условиях стационара. Госпитализация также показана при наличии факторов риска, к которым относятся ранний возраст ребенка; пороки развития сердца, органов слуха и зрения; энцефалопатия; иммунодефицитные состояния. Показаниями для госпитализации в отделение реанимации и интенсивной терапии являются тяжелые формы краснухи с выраженными неврологическими нарушениями, дыхательной и сердечно-сосудистой недостаточностью.
Выбор методов лечения краснухи зависит от клинической картины, симптомов, и может включать назначение лекарственных препаратов и немедикаментозных методов терапии. При неосложненном течении заболевания применяется симптоматическая терапия.
Методы медикаментозного лечения:
- средства этиотропной терапии (препараты рекомбинантного интерферона);
- патогенетическая терапия;
- средства симптоматической терапии, в том числе, антибиотики;
- средства иммунотерапии и иммунокоррекции.
Методы немедикаментозного лечения:
- физические методы снижения температуры (обтирание, прикладывание льда, прохладная клизма, обильное питье, жаропонижающие средства;
- витаминные комплексы;
- санация ротоглотки;
- проветривание помещения;
- гигиенические мероприятия.
Осложнения
Осложнения после краснухе возникают редко. К ним относят артриты, которые чаще развиваются у взрослых (30% – у мужчин, 5-6% – у женщин). Припухлость и болезненность суставов появляются через 1-2 дня после угасания сыпи и исчезают в течение 1-2 недель без остаточных явлений. Обычно поражаются мелкие суставы кистей рук, реже – коленные и локтевые.
Краснушный энцефалит характеризуется выраженной неврологической симптоматикой. Больные отмечают усиление головной боли, ухудшение общего самочувствия, в дальнейшем могут возникать судороги, коматозное состояние. Возможно развитие менингоэнцефалита, энцефаломиелита. Крайне редко отмечается развитие невритов, полиневритов, пневмоний, синуситов, отитов, нефритов, тромбоцитопенической пурпуры, поражения поджелудочной железы с развитием сахарного диабета 1-го типа.
Изредка краснуха осложняется геморрагическим синдромом – кровоизлияниями в кожу и слизистые оболочки, гематурией, носовыми, кишечными кровотечениями.
Инфицирование женщины в период беременности, особенно в первом триместре, может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК).
Профилактика краснухи
Применение вакцины против краснухи обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования. Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ). Для иммунизации применяются медицинские иммунобиологические препараты, зарегистрированные и разрешенные к применению на территории Российской Федерации в установленном законодательством порядке согласно инструкциям по их применению. Иммунизация против краснухи проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям.
Неблагоприятные реакции на вакцинацию обычно бывают легкими и включают боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Каждый случай краснухи подлежит регистрации и учету в «Журнале учета инфекционных заболеваний» по месту их выявления в медицинских и иных организациях (детских, подростковых, оздоровительных и др.), а также территориальными органами, осуществляющими государственный санитарно-эпидемиологический надзор. Профилактические мероприятия направлены на раннюю и активную диагностику, лечение, изоляцию больных.
Источники:
- Постановление Главного государственного врача РФ «Об утверждении Программы «Профилактика кори и краснухи в период верификации их элиминации в Российской Федерации (2013-2015 гг.)» и плана ее реализации». Зарегистрировано в Минюсте РФ 30 августа 2013 г. № 29831.
- Санитарно-эпидемиологические правила «Профилактика кори, краснухи и эпидемического паротита» СП 3.1.2952-11. Зарегистрировано в Минюсте РФ 24 ноября 2011 г. № 22379.
- Руководство по эпидемиологическому надзору за корью, краснухой и синдромом врожденной краснухи в Европейском регионе ВОЗ. Обновленное издание, декабрь 2012 г.
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным краснухой. ФГБУ НИИДИ ФМБА России. 2015.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Узловатая эритема
Узловатая эритема: причины появления, симптомы, диагностика и способы лечения.
Хламидиоз
Хламидиоз: причины появления, симптомы, диагностика и способы лечения.
Бруцеллез
Бруцеллез: причины появления, симптомы, диагностика и способы лечения.
Дерматиты
Дерматиты: причины появления, симптомы, диагностика и способы лечения.
Ревматоидный артрит
Ревматоидный артрит: причины появления, симптомы, диагностика и способы лечения.
Источник
