Краснуха памятка для родителей

Краснуха – острое инфекционное заболевание вирусной природы, с инкубационным периодом до 24 дней.
Основные симптомы: интоксикация при этой инфекции слабо выражена, ухудшение общего состояния незначительное. Температура субфебрильная (37,2-37,5°С), иногда до 38 градусов. Отмечаются вялость, недомогание, головная боль. Почти всегда увеличиваются заднешейные и затылочные лимфатические узлы, появляется сыпь. Сыпь вначале появляется на лице, затем в течение нескольких часов распространяется по всему телу. Преимущественно она локализуется на разгибательных поверхностях рук и ног, вокруг суставов, на спине и ягодицах. Сыпь розового цвета, часто не обильная, имеет пятнистый характер, появляется на 1-3 день заболевания, держится 2-3 дня, затем быстро исчезает, не оставляя пигментации и шелушения. Катаральные явления со стороны верхних дыхательных путей в виде небольшого насморка и кашля появляются обычно одновременно с высыпанием. Иногда отмечаются боли в суставах.
Кто болеет: раньше краснуху называли «детской» болезнью, так как в основном ею болели дети. Сейчас, когда проводятся профилактические прививки против краснухи, эта инфекция «повзрослела», больше болеют не привитые подростки и взрослые молодого возраста. Течение болезни у них нередко протекает в тяжелой форме. Наблюдаются артралгии или артриты, в крайне редких случаях (1 на 100 000 случаев) возможны осложнения в виде серозного менингита, энцефалита, тромбоцитопенической пурпуры.
Особенно опасна краснуха для беременных, так как заболевание в первые 3 месяца беременности может быть причиной врожденных пороков развития и уродств у ребенка. При внутриутробном заражении плода возможны мертворождение, слепота, глухота, пороки сердца и др.
Госпитализация больного осуществляется по клиническим и эпидемиологическим показаниям: тяжелые формы заболевания, а также больные из детских учреждений с постоянным пребыванием детей, общежитий, проживающих в неблагоприятных бытовых условиях.
Лечение краснухи – симптоматическое (жаропонижающие средства, витамины, противоаллергические средства, обильное питье).
Источник инфекции: больной человек. Заражение происходит при разговоре, кашле, чихании.
Больной считается заразным за 7 дней до появления клинических симптомов болезни и в течение 7 дней от начала высыпания, поэтому больные изолируются на срок не менее 7 дней с момента появления сыпи.
Заболевают краснухой через 2-3 недели после общения с больным. Восприимчивость – 100%, но часть случаев протекает бессимптомно.
Повторно краснухой не болеют – иммунитет после заболевания пожизненный.
Профилактика: единственный способ защиты от инфекции вакцинация.
В соответствии с Национальным календарем профилактических прививок прививки против краснухи проводятся детям двукратно – вакцинация в 1 год и ревакцинация в 6 лет. Кроме того, двукратной вакцинации против краснухи подлежат девушки и женщины с 18 до 25 лет.
Противоэпидемические мероприятия: карантин во взрослых коллективах не накладывается. В организованных детских дошкольных коллективах и школах при выявлении больного с подозрением на краснуху контактные лица наблюдаются в течение 21 дня с момента выявления первого случая заболевания в очаге. Запрещается проведение массовых мероприятий. Осуществляется частое проветривание помещений и влажная уборка.
Беременные, находящиеся в очагах краснушной инфекции подлежат медицинскому наблюдению и серологическому обследованию для выявления врожденной патологии плода.
Если Вы или Ваш ребенок заболели краснухой, необходимо:
– срочно обратиться за медицинской помощью (вызвать врача из поликлиники по месту жительства);
– не посещать поликлинику самостоятельно, а дождаться врача;
– до прихода врача свести контакты с родственниками, знакомыми и другими людьми до минимума;
– не заниматься самолечением!
Источник
ПАМЯТКА ДЛЯ РОДИТЕЛЕЙ
Осторожно,Краснуха!
Детские инфекции не случайно выделены в необыкновенную группу – во-первых, этими инфекционными болезнями болеют, обычно детки раннего и дошкольного возраста, во-вторых, все они являются очень заразными, потому заболевают фактически все контактировавшие с больным ребенком, а в-третьих, после перенесенной детской инфекции формируется стойкий пожизненный иммунитет. Существует мнение, что всем детям нужно переболеть этими болезнями, чтоб не заболеть в более старшем возрасте. Так ли это?
В группу детских инфекций входят такие болезни как корь, краснуха, ветряная оспа, эпидемический паротит (свинка), скарлатина.
Обычно, детки первого года жизни детскими инфекциями не болеют. Происходит это по той причине, что во время беременности мама передает антитела к возбудителям через плаценту. Эти антитела несут информацию о микроорганизме, вызвавшем инфекционный процесс у мамы. После рождения ребенок начинает получать материнское молозиво, которое также содержит иммуноглобулины (антитела) ко всем инфекциям, с которыми «познакомилась» мать до пришествия беременности. Таким образом, ребенок получает своеобразную прививку от почти всех заразных болезней. К огорчению, отмечаются случаи (очень редкие), когда находящийся на естественном вскармливании ребенок оказывается восприимчив к микроорганизмам, вызывающим ветряную оспу, краснуху, эпидемический паротит либо корь даже в том случае, когда его мать имеет иммунитет к ним.
Когда заканчивается период грудного вскармливания, ребенок вступает в период раннего детства. Вслед за сиим расширяется круг его общения. Полностью закономерно, что сразу резко растет риск возникновения всех инфекционных болезней, в том числе и детских инфекций.

Краснуха – это также вирусная инфекция, распространяющаяся воздушно-капельным методом. Контагиозность краснухи меньше, чем кори и ветряной оспы. Обычно, заболевают детки, длительно находящиеся в в одном помещении с ребенком, являющимся источником инфекции Краснуха по своим проявлениям похожа на корь, однако протекает существенно легче. Инкубационный период (период от контакта до появления первых признаков заболевания) продолжается от 14 до 21 дня. Начинается краснуха с роста затылочных лимфоузлов и () повышения температуры тела до 38градусовС. Чуток позднее присоединяется насморк, время от времени и кашель. Через 2 – 3 дня опосля начала болезни возникает сыпь. Для краснухи характерна сыпь мелкоточечная розовая, которая начинается с высыпаний на лице и распространяется по всему телу. Сыпь при краснухе, в отличии от кори, никогда не соединяется, может наблюдаться маленький зуд. Период высыпаний может быть от нескольких часов, в течение которых от сыпи не остается и следа, до 2 дней. В связи с сиим может быть затруднена диагностика – если период высыпаний пришелся на ночные часы, и остался незамеченным родителями, краснуха может быть расценена как рядовая вирусная инфекция.
Исцеление краснухи заключается в облегчении главных симптомов – борьбу с лихорадкой, если она есть, исцеление насморка, отхаркивающие средства.
Осложнения исключительно редки. Опасна краснуха лишь в том случае, если ею заболела беременная женщина, особенно в первые месяцы. Болезнь может стать причиной тяжелых пороков развития плода.
После перенесенной краснухи также развивается иммунитет, повторное инфицирование происходит очень редко.
Вакцинация от краснухи входит в календарь прививок. В России наиболее часто применяется тривакцина корь-краснуха-паротит. Вакцину вводят подкожно или внутримышечно в 12 -15 месяцев и повторно в 6 лет. Специфический иммунитет развивается через 15-20 дней почти у 100% привитых и сохраняется более 20 лет.

Список использованной литературы.
1. Курс лекций для матерей. (Глава «Детские заразные болезни») – М.: Медгиз, 1958. – 412 с.
2. Педиатрия. – М.: изд-во «Профит-Стайл», 2006. – 724 с.
3. Педиатрия, детские болезни, диагностика, лечение. //pediatr.boxmail.biz
4. Nedug. Ru – Инфекции у детей. // www.nedug.ru
Источник
Краснуха – это острая инфекционная болезнь.
Основные симптомы – интоксикация при этой инфекции слабо выражена, ухудшение общего состояния незначительное. Температура субфебрильная (37,2-37,5), иногда до 38 градусов. Отмечаются вялость, недомогание, головная боль. Почти всегда увеличиваются заднешейные и затылочные лимфатические узлы, появляется сыпь. Сыпь вначале появляется на лице, затем в течение нескольких часов распространяется по всему телу. Преимущественно она локализуется на разгибательных поверхностях рук и ног, вокруг суставов, на спине и ягодицах. Сыпь розового цвета, часто не обильная, имеет пятнистый характер, появляется на 1-3 день заболевания, держится 2-3 дня, затем быстро исчезает, не оставляя пигментации и шелушения. Катаральные явления со стороны верхних дыхательных путей в виде небольшого насморка и кашля появляются обычно одновременно с высыпанием. Иногда отмечаются боли в суставах.
Кто болеет – раньше краснуху называли «детской» болезнью, так как в основном ею болели дети. Сейчас, когда проводятся профилактические прививки против краснухи, эта инфекция «повзрослела», больше болеют не привитые подростки и взрослые молодого возраста. Течение болезни у них нередко протекает в тяжелой форме. Наблюдаются артралгии или артриты, в крайне редких случаях (1 на 100 000 случаев) возможны осложнения в виде серозного менингита, энцефалита, тромбоцитопенической пурпуры.
Особенно опасна краснуха для беременных, так как заболевание в первые 3 месяца беременности может быть причиной врожденных пороков развития и уродств у ребенка. При внутриутробном заражении плода возможны мертворождение, слепота, глухота, пороки сердца и др.
Госпитализация больного осуществляется по клиническим и эпидемиологическим показаниям: тяжелые формы заболевания, а также больные из детских учреждений с постоянным пребыванием детей, общежитий, проживающих в неблагоприятных бытовых условиях.
Лечение краснухи – симптоматическое (жаропонижающие средства, витамины, противоаллергические средства, обильное питье).
Источником инфекции при краснухе является больной человек, заражение происходит при разговоре, кашле, чихании.
Больной считается заразным за 7 дней до появления клинических симптомов болезни и в течение 7 дней от начала высыпания, поэтому больные изолируются на срок не менее 7 дней с момента появления сыпи.
Заболевают краснухой через 2-3 недели после общения с больным. Восприимчивость – 100%, но часть случаев протекает бессимптомно.
Повторно краснухой не болеют – иммунитет после заболевания пожизненный.
Профилактика – единственный способ защиты от инфекции вакцинация, в соответствии с Национальным календарем профилактических прививок прививки против краснухи проводятся детям двукратно – вакцинация в 1 год и ревакцинация в 6 лет. Кроме того, двукратной вакцинации против краснухи подлежат девушки и женщины с 18 до 25 лет.
Противоэпидемические мероприятия – карантин во взрослых коллективах не накладывается.
В организованных детских дошкольных коллективах и школах при выявлении больного с подозрением на краснуху контактные лица наблюдаются в течение 21 дня с момента выявления первого случая заболевания в очаге. Запрещается проведение массовых мероприятий. Осуществляется частое проветривание помещений и влажная уборка.
Беременные, находящиеся в очагах краснушной инфекции подлежат медицинскому наблюдению и серологическому обследованию для выявления врожденной патологии плода.
Если Вы или Ваш ребенок заболели краснухой, необходимо:
– срочно обратиться за медицинской помощью (вызвать врача из поликлиники по месту жительства);
– не посещать поликлинику самостоятельно, а дождаться врача;
– до прихода врача свести контакты с родственниками, знакомыми и другими людьми до минимума;
– не заниматься самолечением!
Источник


Редактор
Юлия Волобуева
Краснуха – вирусная болезнь, которая вызывает повышение температуры и сыпь на коже. Ее также называют немецкой корью, но, несмотря на такое название, эти заболевания вызваны совершенно разными вирусами
Это одно из самых заразных заболеваний, с которыми сталкиваются дети. Передается оно воздушно-капельным путем, а лучшей профилактикой является прививка от краснухи.
У младенцев и детей, переболевших краснухой, болезнь обычно протекает в легкой форме с умеренными высыпаниями и респираторными симптомами. Но краснуха крайне опасна для ребенка, находящегося в утробе матери. Это заболевание может привести к выкидышу или врожденным порокам у малыша.
Что такое краснуха?
Краснуха вызвана вирусом Rubella virus, который передается от человека к человеку. Он без труда может преодолевать плацентарный барьер, попадая при этом от матери к ребенку.
Инкубационный период краснухи
Вспышки краснухи медики фиксируют чаще всего в конце зимы и ранней весной. После контакта с носителем заболевания и до появления первых признаков болезни может пройти 2-3 недели.
Симптомы краснухи у ребенка
Реакция организма на вирус может отличаться, но чаще всего первыми признаками болезни являются:
- Плохое настроение,
- Повышение температуры тела,
- Заложенность носа,
- Диарея.
Эти симптомы могут длиться от 1 до 5 дней.
- Затем появляется сыпь.
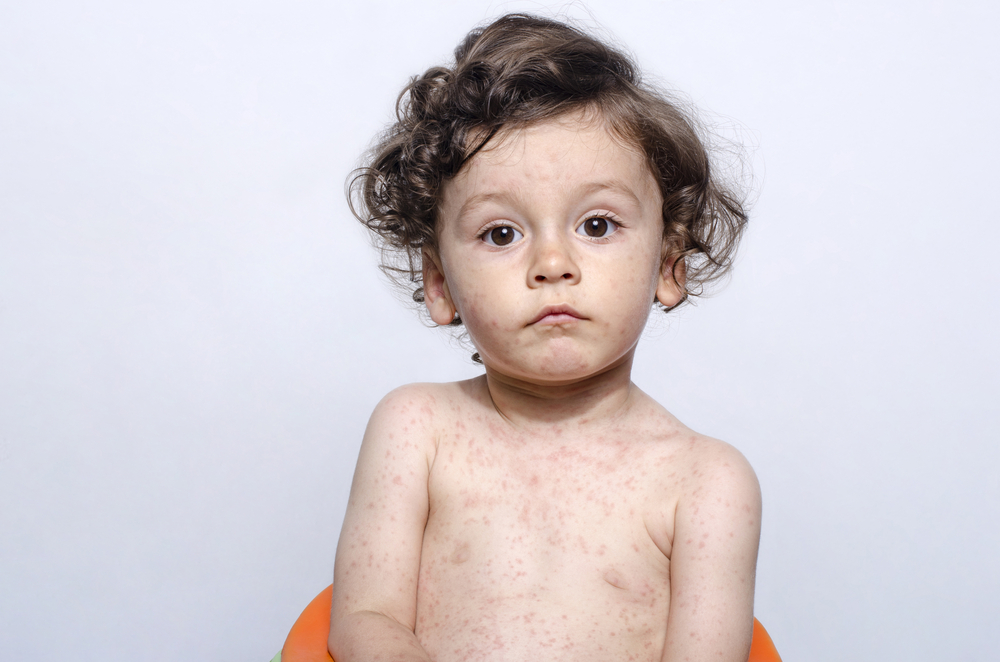
Сыпь при краснухе у ребенка
Сыпь розового цвета сначала появляется на лице. Затем она распространяется на руки, ноги и туловище. Высыпания обычно прекращаются через 3-7 дней после начала заболевания. У ребенка также увеличиваются шейные лимфатические узлы и могут воспалиться суставы.
Краснуха у детей: когда ребенок наиболее заразен?
Ребенок наиболее заразен в период появления сыпи, но заразить окружающих он может в течение недели до ее появления и еще 5-7 дней после начала высыпаний.
Лечение краснухи у детей
Лечение этого инфекционного заболевания симптоматическое. Главная цель – облегчить самочувствие больного.
- Длительный сон и отдых,
- Увеличение количества выпитой жидкости,
- Жаропонижающее при высокой температуре.
Осложнения краснухи у ребенка
Наиболее опасна краснуха для ребенка в утробе матери. Последствия краснухи могут включать:
- Глухоту,
- Проблемы со зрением,
- Заболевания сердца,
- Задержку роста и развития,
- Увеличенную печень и селезенку,
- Поражения кожи,
- Проблемы с кровью.

Профилактика краснухи: как уберечь малыша?
Предотвратить краснуху можно с помощью вакцины КПК. Вакцинацию проводят в год и в 6 лет ребенка. Девочкам перед достижением детородного возраста лучше сдать анализ крови на антитела и вместе со своим лечащим врачом принять решение о дополнительной иммунизации.
Когда надо обратиться к врачу?
После появления сыпи надо вызвать врача на дом, а затем следовать его рекомендациям. Если интенсивность заболевания не спадает или появляются новые симптомы надо обязательно уведомить об этом лечащего специалиста.
Читай также: Корь у ребенка: первые симптомы и правильное лечение
фото: shutterstock
Источник
Что надо знать родителям о кори, краснухе, паротитной инфекции
Многолетний опыт убедил нас в том, что попытки родителей самим ставить диагноз, самим лечить ребенка или же корригировать назначения врача почти всегда ведут к печальным последствиям. Но плохо и другое: когда папы и мамы ничего не знают о детских инфекциях, в частности о первых их признаках, а значит, вовремя не вызывают врача, не умеют оказать своему ребенку самой элементарной помощи.
Мы расскажем вам, уважаемые родители, о наиболее распространенных детских инфекциях.
Корь
Это, пожалуй, одно из самых заразных заболеваний, к нему восприимчивы буквально все, именно поэтому в пору, когда не было профилактических прививок, подавляющее большинство людей успевало переболеть корью еще в детстве. Невосприимчивы к кори, как правило, только дети до трех месяцев, так как у них еще сохраняется пассивный иммунитет, полученный от матери. Но, если мать не болела корью, то ее ребенок может, заразившись, заболеть уже в первые дни жизни.
Источник инфекции – больной человек. Для того чтобы заразиться, необязательно быть в контакте с ним: вирус распространяется с током воздуха в соседние комнаты, через коридоры и лестничные площадки в другие квартиры и даже с нижнего этажа на верхний – по вентиляционной системе.
Инкубационный период, то есть период от заражения до начала заболевания, в среднем продолжается 8-10 дней, но может удлиняться до 17 дней, а если ребенку с профилактической целью ввели гамма-глобулин, то даже и до 21 дня.
Начинается корь с повышения температуры до 38,5-39°, насморка, сухого, навязчивого кашля, покраснения слизистой оболочки век. Ребенок становится беспокойным, плаксивым, у него появляются рвота, боль в животе, иногда жидкий стул. В это время можно обнаружить на слизистой оболочке щек, у коренных зубов, или на слизистой губ и десен серовато-белые пятнышки величиной с маковое зерно, окруженные красным венчиком. Это ранний симптом кори, позволяющий врачу поставить диагноз еще до возникновения самого характерного ее признака – сыпи.
Период высыпания обычно начинается только на 4-5-й день болезни. Сыпь в виде мелких розовых пятен появляется за ушами, на спинке носа. В течение суток она распространяется на лицо, шею, грудь, верхнюю часть спины. На следующие сутки сыпью покрываются все туловище и руки, а на третьи – и ноги. Сыпь может быть очень обильной, сливной, или, наоборот, редкой, но последовательность высыпания при кори (сверху вниз) неизменна. И пока идет высыпание, температура остается повышенной. Затем состояние ребенка улучшается, температура снижается до нормы, сыпь теряет яркость, буреет.
Таково типичное течение кори. Как и каждое заболевание, она может протекать и тяжелее, и легче. Легко протекает корь у детей, которым в инкубационном периоде вводили гамма-глобулин.
Сама по себе корь не опасна, но, резко снижая защитные силы ребенка, она проторяет путь для вторичных инфекций, подчас очень тяжелых. Это ларинго-трахеобронхит, пневмония, отит, стоматит, энтероколит, а иногда даже энцефалит.
Что можно сделать для предупреждения осложнений? Прежде всего поддерживать чистоту в комнате, где лежит больной ребенок, почаще проветривать ее, уборку проводить влажным способом: там где пыль, там и микробы, а к ним больной ребенок особенно чувствителен.
Несколько раз в день промывайте ему глаза теплой кипяченой водой или слабым раствором пищевой соды. Если на веках образовались гнойные корки, удалите их ватными тампончиками, смоченными кипяченой водой, в глаза закапывайте 30%-ный раствор сульфацил-натрия – по 1-2 капли 3-4 раза в день. Сухие, потрескавшиеся губы смазывайте борным вазелином или каким-либо жиром. Нос прочищайте ватными тампонами, смоченными теплым вазелиновым или растительным маслом.
Для предупреждения стоматита полезно после еды каждый раз полоскать рот кипяченой водой, а если ребенок еще не умеет этого делать, просто давайте ему запивать еду.
В первые дни болезни при высокой температуре ребенок обычно не хочет есть. С отсутствием аппетита надо считаться, важно лишь, чтобы он получил достаточно жидкости- пил чай, фруктовые соки, компот, морс. Полезно давать аскорбиновую кислоту в таблетках (дозу определит врач).
Постельный режим ребенку необходим не только когда у него высокая температура, но и 2-3 дня после ее снижения. Затем можно постепенно переводить ребенка на привычный режим. Надо только учитывать, что перенесенная корь ослабляет организм, сказывается на нервной системе. Ребенок становится капризным, раздражительным, быстро утомляется. Школьника надо постараться на 2-3 недели освободить от перегрузок, ребенку дошкольного возраста продлить сон, прогулки на свежем воздухе.
Напомним, что сегодня медицина располагает надежным средством предупреждения кори. Это профилактическая вакцинация. Первую прививку против кори делают в год, вторую (ревакцинация) в 7 лет.
Краснуха
Восприимчивость к этой инфекции высокая, хотя и несколько меньше, чем к кори. Источник инфекции – больной человек. Есть данные, подтверждающие, что вирус краснухи может быть обнаружен в носоглотке уже за несколько дней до появления признаков заболевания и продолжает выделяться в течение двух недель и более. Однако, как правило, больной бывает заразен короткий период – от первого дня заболевания и в течение пяти дней после появления сыпи. Инкубационный период – от 15 до 24 дней, но чаще 16-18 дней.
Краснуха обычно начинается с появления на лице пятнистой розовой сыпи, которая в течение нескольких часов распространяется по всему телу, особенно вокруг суставов, на спине, ягодицах, на руках и ногах. Одновременно у ребенка начинается легкий насморк, кашель.
Еще один характерный симптом краснухи- увеличение лимфатических узлов, особенно затылочных и заднешейных.
Общее состояние нарушается мало, ребенок жалуется лишь на небольшое недомогание, температура редко подымается выше 38°. Сыпь исчезает через 2-3 дня, не оставляя никаких следов- ни пигментации, ни шелушения; температура возвращается к норме, катаральные явления проходят. Осложнений при краснухе, как правило, не бывает.
Дети старшего возраста и взрослые переносят это заболевание тяжелее: с высокой температурой, резкой головной болью, значительным увеличением лимфатических узлов.
Опасна эта инфекция только для женщины в первые три месяца беременности, вернее, для ее ребенка. Дело в том, что вирус краснухи способен избирательно поражать эмбриональную ткань, повреждая формирующиеся органы плода и вызывая тяжелые пороки развития.
Беременность, совпавшую в первые месяцы с краснухой, лучше прервать. А как быть беременной женщине, если она была в контакте с больным краснухой – например, заболел ее старший ребенок? В том случае, когда она твердо знает, что в детстве перенесла краснуху, можно быть спокойной: эта инфекция дает стойкий иммунитет и не повторяется.
Но если не болела, надо посоветоваться с акушером-гинекологом женской консультации. Возможно, и в этой ситуации беременность лучше прервать, так как краснуха может протекать стерто, незаметно для матери, но угроза для плода при этом сохраняется.
Паротитная инфекция
У этого заболевания есть и другие, более знакомые родителям названия – свинка, вирусный паротит. Паротитная инфекция менее заразительна, чем корь, индекс контагиозности, то есть вероятность заболевания при контакте, не превышает 50%.
Заражение происходит воздушно-капельным путем, главным образом в тех случаях, когда здоровый человек оказывается в одном помещении с больным. Попадая в организм через слизистую оболочку носа, рта, глотки, вирус паротитной инфекции поражает преимущественно центральную нервную систему и железистые органы – слюнные железы, поджелудочную железу, у мальчиков – яички.
Инкубационный период – от 11 до 21 дня и лишь очень редко – до 26 дней. Поэтому в детских учреждениях при выявлении случаев паротитной инфекции устанавливается карантин на 21 день.
Заболевание обычно начинается остро, с повышения температуры до 38-39°, головной боли. Если в процесс вовлечены околоушные слюнные железы, а это бывает чаще всего, ребенок жалуется на то, что ему больно жевать и глотать. Впереди уха, вдоль восходящей ветви нижней челюсти, под мочкой и позади ушной раковины появляется опухоль, обычно сначала с одной, а через 1-2 дня и с другой стороны.
У мальчиков-подростков при паротитной инфекции нередко развивается еще и орхит- воспаление яичка. В этих случаях не сразу, а к концу первой недели заболевания снова повышается снизившаяся было температура, возникает головная боль, боль в мошонке, иррадиирующая в паховую область, яичко увеличивается в размерах, мошонка растягивается, отекает, становится болезненной.
Естественно, что у подростка и юноши это вызывает тревогу. Надо успокоить его, сказать, что через 5-7 дней все пройдет. Так оно в большинстве случаев и бывает. Однако родителям не следует забывать, что тяжело протекающий орхит, особенно двусторонний, может привести в будущем к бесплодию. Консультация врачей – педиатра и хирурга обязательна, и если будет назначено профилактическое лечение гормонами, надо аккуратно провести весь курс. Иногда прибегают к хирургическому вмешательству.
Типично для паротитной инфекции и воспаление поджелудочной железы, которое дает о себе знать схваткообразной, иногда опоясывающей болью в животе, тошнотой, рвотой, резким снижением аппетита.
И, наконец, нередки при этом заболевании серозные менингиты. Это осложнение проявляется новым скачком температуры на 3-6-й день болезни, головной болью, рвотой. Ребенок становится вялым, сонливым, иногда у него возникают галлюцинации, судорожные подергивания, может быть потеря сознания.
Но как ни тяжелы эти явления, длятся они недолго, и заканчивается серозный менингит вполне благополучно, не отражаясь на последующем развитии ребенка.
Детей, больных паротитной инфекцией, как правило, лечат дома. По назначению врача можно давать жаропонижающие и обезболивающие средства, например, анальгин, на распухшие слюнные железы положить на 3-4 часа сухой согревающий компресс. При орхите, наоборот, кладут на тот же срок на воспаленное яичко салфетки, смоченные холодной водой, сменяя их по мере согревания. Рекомендуется также до тех пор, пока не стихнут воспалительные явления, носить суспензорий (его можно купить в аптеке). Если орхит протекает тяжело, показано стационарное лечение.
При серозном менингите ребенку требуется постоянное медицинское наблюдение, лучше всего в стационаре. В таких случаях с диагностической и лечебной целью нередко делают спинномозговую пункцию. Этой процедуры не бойтесь! Она не так болезненна, как многим кажется, и для ребенка просто благотворна, потому что сразу же облегчает головную боль и улучшает общее состояние.
Для профилактики паротитной инфекции до недавнего времени существовало только одно средство – избегать контакта с больным. Сейчас проводится профилактическая вакцинация. Прививку делают в 14 месяцев. Особенно важна она для мальчика, ибо орхит, как уже говорилось, может иметь весьма тяжелые последствия.
Источник
