Краснуха и воспаленные лимфоузлы

Из этой статьи вы узнаете, где находятся лимфоузлы на поверхности тела, и внутри, человека.
Лимфоузлы ограждают наш организм от инфекций и вирусов, и отвечают за иммунитет и здоровье. Как они выглядят? Чем заполнены? Сколько их? В каких местах расположены? Узнаем в этой статье.
Что такое лимфоузлы?
Наш организм, подобно корневой системе дерева, окутан тонкими сосудиками с узелками на них, по которым движется лимфа — жидкое вещество. Это и есть лимфатическая система. Место скопления нескольких сосудов называется лимфоузлом.
Рядом с лимфатической расположена кровеносная система. Она замкнутая. В лимфатической системе, в отличие от кровеносной, лимфа движется только в одном направлении: от конечностей к центру, а затем соединяется с центральными венами, куда и «отгружает» отработанную лимфу.
Лимфоузел – это продолговатое упругое образование под кожей или внутри организма, имеющее диаметр 2-5 мм в спокойном состоянии, если ничего не болит. Если началось какое-то заболевание, лимфоузел увеличивается до 1-2 см, но может и до 5 см.
В разрезе лимфоузел состоит из секций, в которых находятся лимфоциты. Если организм атаковало много инфекций, то лимфоциты в лимфоузлах начинают усиленно вырабатываться. Сюда же, в секции, просачивается и лимфа из лимфатических каналов, загоняя вредную микробу. В лимфоузле, с помощью лимфы, инфекция разбирается на куски, и лимфоциты ее изучают, чтобы потом искать по всему организму, и уничтожать подобные ей микробы.
Всего у человека насчитывается лимфоузлов 420-500 шт., и расположены они как внутри нашего тела, так и недалеко от поверхности кожи.
Основные наружные и внутренние лимфоузлы человека
Где расположены внутренние лимфоузлы?
Внутренние лимфоузлы делятся:
Глоточные лимфоузлы или миндалины. Расположены во рту на небе, в глотке, на языке. Обезвреживают инфекции, попадающие через нос и рот.
Основные глоточные лимфоузлы
Лимфоузлы вокруг легких, внутрилегочные, возле трахей. Эта группа лимфоузлов в теле человека самая многочисленная. Борется с инфекциями, попадающими в легкие и бронхи.
Основные лимфоузлы грудной клетки
Околобрюшные лимфоузлы расположены возле селезенки, желудка, печени, кишок, и уничтожают вредные бактерии из этих органов.
Основные лимфоузлы, находящиеся в брюшной полости
Внимание. Внутренние лимфоузлы мы не видим, и посмотреть их можно только, если врач вам назначает УЗИ.
Где расположены внешние лимфоузлы?
Внешние лимфоузлы рас положены недалеко от поверхности тела, под кожей. Их можно пощупать и узнать, увеличились они или нет.
Внешние лимфоузлы повсюду:
- За ушами
- На затылке
- Под нижней челюстью с двух сторон
- На лице
- На шее
- Под мышками
- На ключицах
- Вдоль всей руки (левой и правой)
- На пояснице
- В паху (у мужчин и женщин одинаковые)
- Под коленками
Основные группы внешних лимфоузловОсновные лимфоузлы и лимфатические сосуды на рукахОсновные лимфоузлы и лимфатические сосуды на ногах
К каким заболеваниям чаще всего чувствительны лимфоузлы?
Лимфоузлы реагируют увеличением на следующие заболевания:
- Простудные вирусные заболевания
- Аутоиммунные
- Венерические
- Наличие в организме паразитов
- Краснуха
- Туберкулез
- Онкологические
- ВИЧ-заболевания
- Лимфаденит (воспаление лимфоузлов)
- Вредные привычки (курение, употребление много алкоголя)
- Плохая экология
Если у вас есть одно из вышеперечисленных заболеваний, это не значит, что все лимфоузлы увеличатся, а только те, которые находятся ближе к больному органу.
Как лечить лимфоузлы при лимфадените?
Лимфоузлы тоже могут воспалиться и заболеть. Эта болезнь называется лимфаденит. Он сам по себе не бывает. Ему могут предшествовать следующие не леченые заболевания:
- Долго не заживающие инфицированные раны
- Наличие больших фурункулов или других гнойных воспалений на теле
Чтобы не воспалились все лимфоузлы, нужно вовремя реагировать на небольшие увеличения лимфоузлов, лечить болезни, на которые указывают воспаленные лимфоузлы.
Лимфоузлы нам необходимы в организме, но если они увеличились и продолжают болеть, и не уменьшаются (а так бывает при лимфадените), в современной медицине их лечат:
- Терапией (таблетками)
- Комбинированной терапией
- Вырезанием
- Химиотерапией
- Лучевой терапией
Увеличенный лимфоузел — лимфаденит
Какие причины могут спровоцировать лимфаденит?
Если лимфоузлы немного увеличились, значит, наш организм посетила инфекция. Но не стоит сразу паниковать – организм может справиться с ней и сам. Беспокоиться нужно и идти к врачу, если долго наблюдаются следующие симптомы:
- Лимфоузлы увеличены больше 1 недели, имеется покраснение над ними, и болят при надавливании
- Общее недомогание и повысилась температура тела
- Нет аппетита
- Нарушен сон
- Болит голова
Какие лимфоузлы воспаляются при заболевании туберкулезом?
Если человек заболел туберкулезом, то возбудитель этого заболевания – палочка Коха, попадает сначала во внутренние лимфоузлы вокруг легких, а затем и во внешние: шейные, иногда – под мышками и паховые, отчего они увеличиваются. Если болезнь не лечить, приповерхностные лимфоузлы могут спаяться с кожей, и образуются нагноения, свищи.
Внимание. Признак заболевания туберкулезом: на фоне общего недомогания, кашля продолжительное время, вырабатывается большое количество лимфоцитов.
Еще один признак заболевания туберкулезом — увеличились лимфоузлы
Какие лимфоузлы воспаляются при венерических заболеваниях?
Если человек заразился сифилисом (а им болеют из всех живых существ только люди), возбудителем является инфекция бледная трепонема. Вначале на нее реагируют те лимфоузлы, близ которых расположен твердый шанкр (очаг сифилиса). Это могут быть паховые, поясничные, лицевые, шейные лимфоузлы. Уже через несколько дней после заражения они увеличиваются до величины с грецкий орех.
Какие лимфоузлы воспаляются при краснухе?
При краснухе сначала вирус попадает в носоглотку, а потом в кровь, и на этом этапе начинают реагировать увеличением шейные лимфоузлы, а также на затылке и за ушами, а потом уже появляются высыпания по всему телу.
Какие лимфоузлы воспаляются при ВИЧ заболевании?
Заболевание ВИЧ может долго ничем себя не выказывать, а только лишь увеличиваются все лимфоузлы человека, но не сразу, а постепенно. Сначала воспаляются лимфоузлы под мышками, на шее, груди, пояснице. А когда увеличены все лимфоузлы, тогда можно говорить о том, что заболевание уже не вылечивается.
Внимание. Если воспалены несколько групп лимфоузлов длительное время (около 1 месяца), стоит проверить свою кровь на ВИЧ.
Какие лимфоузлы воспаляются при онкологических заболеваниях?
Онкологические заболевания долго не дают о себе знать. Но когда лимфоциты «заметят» раковые клетки, увеличится тот лимфоузел или несколько лимфоузлов, ближе к которому рак находится.
Какие лимфоузлы воспаляются при аутоиммунных заболеваниях?
Аутоиммунными называют заболевания (болезни щитовидной железы, сахарный диабет 1 типа, рассеянный склероз, псориаз, красная волчанка), когда происходит сбой иммунной системы, и она борется со здоровыми клетками одного или нескольких органов в своем же организме, считая их чужеродными.
Причины аутоиммунных заболеваний могут быть как внутренние (после тяжелых инфекционных заболеваний), так и внешние (радиация, промышленные загрязнения воздуха и воды). Все эти заболевания тяжелые, и подсказать, что они появились у вас, могут увеличенные лимфоузлы близ того органа, который заболел.
Как уберечь лимфоузлы здоровыми?
Чтобы не допустить лимфаденита, нужно сразу реагировать на увеличение лимфоузла и придерживаться нескольких нехитрых правил:
- Перестать есть вредную еду
- Не курить и не пить алкогольные напитки
- Не переохлаждаться
- Не находиться на сквозняке
Лимфоузлы воспаленные и в нормальном состоянии
Итак, лимфоузлы в организме борются с различными инфекциями, и если вы замечаете у себя увеличенный лимфоузел несколько дней подряд, не нужно на него накладывать примочки, а идти к врачу, чтобы лечить настоящую болезнь, на которую указывает заболевший лимфоузел.
Видео: Лимфатические узлы — невидимая самооборона
Источник
Инфекции у детей, в большинстве своём протекающие легко, опасны осложнениями. К таким коварным инфекциям относится и краснуха – при определённых условиях последствия заражения вирусом краснухи могут быть очень серьёзны. Поэтому необходимо знать, как отличить болезнь от других детских недугов, а также основные признаки и симптомы заболевания, чтобы своевременно обратиться к специалисту. Ведь ранняя диагностика краснухи позволяет минимизировать последствия и избежать осложнений.
Что такое краснуха
Краснуха — это острая вирусная инфекция, которой преимущественно болеют дети — как новорождённые, так и подростки. Своё название заболевание получило из-за характерного признака — красной мелкопятнистой сыпи. Вирус краснухи относится к Рубивирусам, передаётся от больного человека здоровому воздушно-капельным путём, а также трансплацентарно — от инфицированной матери плоду. Возбудитель не так опасен развитием самого заболевания, как своими осложнениями и действием на ребёнка, если заболевание случилось во время беременности. Краснуха очень заразна, а у переболевших вырабатывается стойкий пожизненный иммунитет.

Краснуха — детская инфекция, проявляется характерной сыпью и незначительными катаральными явлениями
Коварство краснухи в длительном инкубационном периоде (2–3 недели), поэтому больной человек может заразить контактирующих с ним ещё до того, как у него проявятся симптомы заболевания.
Видеоролик о заболевании
Симптомы различных форм болезни
Врачи определяют два типа краснухи:
- приобретённая;
- врождённая.
Приобретённая краснуха может протекать в трёх основных формах:
- типичная (лёгкая, средняя, тяжёлая)
- атипичная — без сыпи
- инаппарантная — без проявлений.
Первый тип заболевания протекает с классическими симптомами, врождённая краснуха гораздо опаснее, так как может привести к последствиям в виде порока сердца, нарушений центральной нервной системы, осложнений на зрение и слух.
Общие симптомы краснухи:
- недомогание, слабость;
- головные боли;
- артралгия и миалгия (боли в суставах и мышцах);
- отсутствие или снижение аппетита;
- повышение температуры;
- катаральные явления (кашель, насморк и т. д.);
- мелкопятнистые высыпания на коже;
- увеличение лимфатических узлов на шее и затылке.
В течении заболевания выделяют несколько периодов:
- Инкубационный (начальный).
- Продромальный.
- Период высыпаний.
- Реконвалесценции.
Инкубационный период длительный — от 10 до 25 дней. В этот период вирус активно размножается в организме. Симптомов заболевания нет, но человек уже становится заразным. Выделение вируса начинается за 5 дней до высыпаний. Стоит отметить, что катаральный период может отсутствовать или проявиться уже вместе с сыпью. Тогда высыпания появляется внезапно у внешне здорового человека. Такое течение краснухи опаснее всего, так как при этом от больного может заразиться большое количество людей.

Повышенная температура тела и общее недомогание — первые симптомы краснухи
Продромальный период недолог: от нескольких часов до 2 суток. Выражается он такими симптомами, как:
- повышение температуры тела до 38 °C;
- безболезненное или умеренно болезненное увеличение лимфоузлов — затылочных и заднешейных;
- общее недомогание;
- суставные и мышечные боли;
- катаральные явления: отёк слизистой носа, насморк, сухой приступообразный кашель, чувство першения в горле, гиперемия зева, конъюнктивит, слезотечение.
Следующий период — высыпаний — длится в среднем 3–4 суток. До высыпаний на коже часто появляется энантема (сыпь на слизистых оболочках), расположенная на мягком нёбе в виде розовых пятнышек (пятна Форхгеймера). Затем пятнышки сливаются, распространяются на твёрдое нёбо и дужки.

Сыпь при краснухе представляет собой мелкие пятна красного или розового цвета, которые появляются на всём теле
Высыпания на коже появляются по всему телу, более всего на лице, ягодицах, спине и на сгибательных поверхностях конечностей. На ступнях и ладонях сыпи не бывает. Высыпания выглядят, как красные или розовые элементы в виде мелких пятнышек, 2–5 мм в диаметре, с чёткими границами, которые не сливаются между собой. Через 1–3 дня, максимум 5–6 дней, сыпь бледнеет и исчезает, не оставляя ни пигментации, ни шелушения.
С исчезновением сыпи начинается период реконвалесценции, когда симптомы постепенно исчезают, и наступает выздоровление. Однако больной всё ещё опасен для окружающих.
Атипичная форма краснухи протекает в лёгкой форме, без высыпаний. Для неё характерны незначительные катаральные изменения верхних дыхательных путей и небольшое увеличение заднешейных лимфоузлов.
Бессимптомные формы краснухи встречаются гораздо чаще типичной формы, поэтому их выявление является сложной задачей. Единственно возможный вариант — лабораторное исследование.
Признаки заболевания у детей
Наиболее подвержены заболеванию малыши от 2 до 9 лет. Новорождённые крайне редко болеют краснухой, так как им передаются мамины антитела (если мама переболела краснухой до беременности, и у неё имеется иммунитет). Если же у матери была только прививка от краснухи, и она не переносила заболевание, риск заражения у ребёнка возрастает.
Ребёнок до года может заболеть краснухой в двух случаях:
- Мама не переболела краснухой и прививку от краснухи не делала.
- Ребёнок находится на искусственном вскармливании.
Малыши могут болеть и врождённой, и приобретённой краснухой.
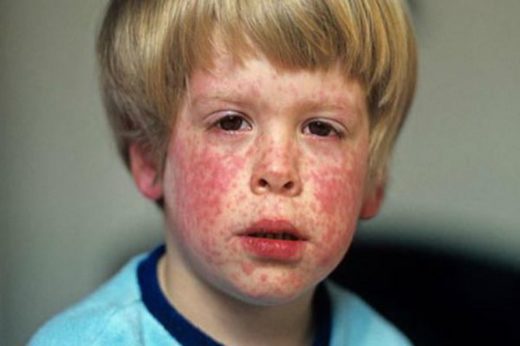
Главный симптом краснухи у детей — характерная сыпь
Приобретённая краснуха
Основным симптомом краснухи у детей является характерная сыпь и предшествующее ей значительное увеличение лимфоузлов. Сыпь представляет собой отдельные элементы, которые никогда не сливаются, могут чесаться. Катаральные явления могут как присутствовать, так и отсутствовать.
Типичное течение может быть в лёгкой, среднетяжелой и тяжёлой форме. Чаще всего у детей краснуха протекает легко.
Симптомы разных форм приобретённой краснухи у детей — таблица
| Лёгкая форма типичной краснухи | Среднетяжелая форма типичной краснухи | Тяжёлая форма типичной краснухи | Атипичная форма | Стёртая форма | |
| Симптомы |
|
|
Высыпания проходят через 4–5 суток, часто возникают осложнения. |
|
|
Краснуха у грудничка имеет свои особенности, к которым относятся:
- молниеносная динамика развития заболевания;
- возможные судороги;
- поражение внутренних органов и нервной системы.
Высыпания могут появляться на коже на очень короткий срок, иногда не более 2 часов. Если этот период пришёлся на ночное время и прошёл незамеченным, то краснуху диагностировать будет очень сложно, так как сыпь не оставляет после себя никаких следов.
Врождённая краснуха
Врождённая краснуха, которая возникла по причине заражения матери во время беременности, всегда протекает очень тяжело. Малыш с такой патологией является распространителем вируса длительное время.

Если женщина заболела краснухой во время беременности, то ребёнок родится с врождённой формой заболевания
Синдром краснухи у ребёнка проявляется классической триадой Грегга (эмбриопатией), к которой относятся:
- Пороки сердца.
- Поражения глаз (катаракта, глаукома, миопатия, ретинопатия, недоразвитие век).
- Глухота.
У малыша, который заразился краснухой внутриутробно, наблюдаются нарушения развития:
- дистрофия;
- ДЦП;
- микроцефалия;
- задержка умственного развития;
- гепатит;
- поражение вестибулярного аппарата;
- пороки развития мочеполовой системы;
- нарушения развития скелета.
Характерными признаками врождённой краснухи является тромбоцитопеническая пурпура (склонность к кровоточивости) и гемолитическая анемия. Синдром краснухи включает в себя следующий симптомокомплекс:
- низкая масса тела при рождении;
- миокардит;
- энцефалит;
- пневмония;
- гемолитическая анемия;
- лимфаденопатия;
- желтуха и расщелина нёба.
Клиническая картина у взрослых
Краснуха у взрослых протекает тяжелее, чем у детей. Продромальный период у взрослых ярко выражен и проявляется высокой температурой (до 40 градусов), катаральными явлениями:
- сильным насморком;
- гиперемией зева;
- болью в горле;
- приступообразным кашлем;
- конъюнктивитом;
- слезотечением, светобоязнью.
Заболеванию у взрослых часто сопутствует выраженная болезненность в мышцах и суставах, может развиться полиартрит. Интоксикация нередко сопровождается сильным недомоганием, анорексией (тошнотой и отсутствием аппетита) и мигренеподобными головными болями.
Лимфаденопатия (увеличение и некоторая болезненность лимфоузлов) может быть выражена слабо или вовсе отсутствовать. При тяжёлом течении заболевания, напротив, лимфоузлы значительно увеличиваются и довольно болезненны, при этом не только шейные, но и подмышечные, паховые.

Мелкопятнистая красная сыпь по всему телу характерна для краснухи
Отличительной чертой заболевания у взрослых является обильная сыпь, пятна часто сливаются между собой и образуют участки покраснений, даже с небольшой отёчностью. Это иногда затрудняет постановку верного диагноза.
Клинические проявления краснухи у беременных такие же, как вне беременности. Вирус опасен не столько для будущей матери, сколько для плода. Чаще всего инфицирование в этот период приводит к самопроизвольному аборту или внутриутробной гибели плода. Даже если ребёнок выживает, нарушается его нормальный рост и развитие и проявляются различные симптомы врождённой краснухи.
Диагностика заболевания
В постановке диагноза врачи руководствуются:
- клинической картиной;
- эпидемиологическими данными (вспышка заболевания в коллективе, был ли контакт с больным краснухой);
- лабораторными исследованиями.
Лабораторное обследование больного
Лабораторные анализы включают в себя:
- Клинический анализ крови:
СОЭ (скорость оседания эритроцитов) повышена;
количество лейкоцитов понижено;
процентное содержание лимфоцитов увеличено.
- Серологическое исследование (определение в крови антител к вирусу краснухи): двукратно забирается сыворотка крови с интервалом в 10 дней. Если за этот период число антител увеличивается в два раза, то диагноз подтверждается.
- Иммуноферментный анализ (определение антител к краснухе).
- Вирусологический метод (посевы мазков из носоглотки на клеточные культуры): не используется в повседневной практике.

Значение результатов иммуноферментного анализа на антитела к вирусу краснухи
Наиболее значимым в постановке диагноза является иммуноферментный анализ с определением авидности IgG. Это исследование крови на содержание антител (иммуноглобулинов) к краснухе.
Иммуноглобулины — это особые белки, которые вырабатывают клетки крови. При попадании в организм инфекционного возбудителя иммуноглобулины образуют с ним комплекс (связываются) для того, чтобы нейтрализовать. Кровь разносит иммуноглобулины по всему организму, благодаря чему они могут настигать и обезвреживать «агрессоров» в любом органе.
Для постановки правильного диагноза важно определение в крови иммуноглобулинов М (IgM) и иммуноглобулинов G (IgG). IgM в организме вырабатываются на раннем сроке заболевания, через 2–3 недели их количество достигает максимума, а через 1–2 месяца они исчезают. Присутствие в крови этих иммуноглобулинов говорит о том, что больной в острой фазе заболевания. IgG начинают вырабатываться позже на 2–3 дня, максимум их приходится на конец месяца после начала заболевания. Эти иммуноглобулины не исчезают и остаются в крови очень долго, чаще всего на всю жизнь, тем самым обеспечивая иммунитет к данной инфекции.
Авидность IgG к вирусу краснухи — это определение способности иммуноглобулинов связываться с вирусом, чтобы его уничтожить. В начале заболевания антитела слабо связываются с возбудителем (низкая авидность), затем авидность увеличивается.
Авидность антител менее 50% говорит об острой инфекции, о том, что заражение произошло недавно (2–3 месяца назад, не позже). Индекс авидности более 70% говорит о том, что есть иммунитет и заражение краснухой было более 5 месяцев назад. Пограничный результат — 50–70% означает, что заболевание в угасающей стадии. Такой результат часто считают недостоверным и рекомендуют провести повторное обследование через 10–14 дней. Если факт заражения краснухой был, то авидность должна увеличиться.
Беременным женщинам рекомендуется сдавать кровь на исследование как можно раньше. Положительные результаты по определению иммуноглобулинов М говорят о присутствии инфекции в организме и требуют дальнейших обследований и принятия решения о сохранении или прерывании беременности, исходя из того, какой вред нанесён плоду.
Расшифровка иммуноферментного анализа — таблица
| IgM | IgG | Значение результатов |
| – | – | Иммунитета нет, то есть краснухи нет и не было никогда. При планировании беременности нужно сделать прививку от краснухи. Если анализ был сделан на ранних сроках беременности, то его необходимо сделать повторно во втором триместре (до 20 недели) |
| – | + | Иммунитет имеется, то есть краснухой переболели ранее или делали прививку. После прививки иммунитет сохраняется в течение 5 лет. |
| + | – | Краснуха в острой форме — начало заболевания. Беременеть противопоказано минимум 3 месяца. |
| + | + | Краснуха — середина или конец заболевания. |
Дифференциальная диагностика

Наглядное изображение локализации сыпи на теле больного при различных детских инфекциях
Расшифровка анализов позволяет врачу сделать вывод о наличии или отсутствии заболевания. Однако необходимо знать, как отличаются другие патологии, похожие на краснуху по клиническим проявлениям.
Дифференциальная диагностика заболеваний с сыпью — таблица
| Симптомы | Краснуха | Корь | Скарлатина | Ветряная оспа | Аллергия (крапивница) | Розеола (внезапная экзантема) | Потница |
| Возбудитель | Вирус | Вирус | Бета-гемолитический стрептококк | Вирус | Причина:
| Вирус | Причина:
|
| Путь передачи | Воздушно-капельный | Воздушно-капельный | Воздушно-капельный | Воздушно-капельный | Не передаётся | Воздушно-капельный | Не передаётся |
| Заразность | 2 дня перед высыпаниями и 5 дней после них. | Последние 2 дня инкубационного периода — 4 сутки с начала высыпаний. | До 24 часов после начала антибиотикотерапии. | 2 суток перед высыпаниями и 7 дней после. | Нет | Не очень заразна. | Нет |
| Инкубационный период | 2–3 недели. | 1–2 недели. | 2–5 дней. | 2–3 недели. | Нет | 9–10 суток. | Нет |
| Температура | У взрослых может повышаться до 38 °C. | Субфебрильная — 37–38 °C. | Повышается до 39 °C. | До 40 °C. | Возможна субфебрильная 37–38 °C. | Повышается до 39–40 °C и выше, держится 3 дня, трудно сбивается. | Нет |
| Сыпь (локализация, пигментация) |
|
|
|
|
|
|
|
| Катаральные явления | Часто отсутствуют. У взрослых возможны катаральные явления со стороны дыхательных путей. | Присутствуют симптомы ОРВИ:
|
| Почти всегда отсутствуют. | Возможны:
|
| Нет |
| Характерные симптомы | Перед высыпаниями происходит увеличение заднешейных и затылочных лимфоузлов. | Пятна Бельского-Филатова-Коплика на слизистой щёк. | Носогубный треугольник свободен от высыпаний, бледный на фоне ярко-красных от сыпи щёк, ангина, малиновый язык. | Сыпь | Характерная сыпь в виде мелких или больших сливных пятен, которые могут перемещаться на разные участки кожи. | Поражает детей до 3 лет, включая новорождённых, высокая температура, которую трудно сбить в течении 3 суток. | Сыпь, покраснение кожи. |
| Осложнения | При врождённой краснухе — синдром Грега. При приобретённой:
|
|
|
| Отёк Квинке, бронхиальная астма. | Бывают редко. | Дерматит, вторичные инфекции |
| Лабораторные обследования |
|
|
| Не применяются. |
|
| Не применяются |
При отсутствии осложнений краснуха не представляет угрозы для человека. Однако заболевание чрезвычайно опасно воздействием на плод. Поэтому необходимо своевременное проведение лабораторного исследования на вирус краснухи перед беременностью и во время неё. Благодаря своевременной диагностике можно избежать тяжёлых последствий, вызываемых данной инфекцией.
- Автор: Елена Ялынич
- Распечатать
Имею среднее медицинское образование. Занимаюсь фрилансом около пяти лет.
Оцените статью:
Источник
