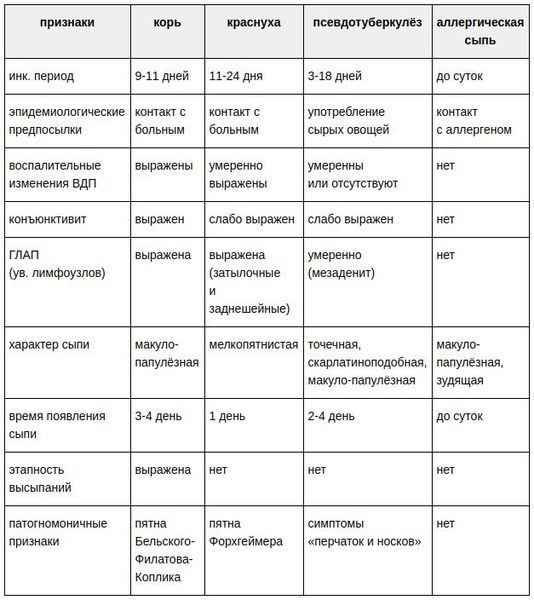
Краснуха и ее питание
Общее описание болезни
Краснуха — это инфекционное вирусное заболевание со скрытым инкубационным
периодом и проявляем симптомов через двадцать дней после инфицирования.
Причины заболевания
Болезнь передается воздушно-капельным путем от вирусоносителя
или больного краснухой, который может быть источником болезни в
период от двух недель до проявления симптомов краснухи и трех недель
после. Особенно, опасность заразиться повышается в закрытых, не
проветриваемых помещениях при длительном контакте с больным. Наиболее
подвержены заболеванию дети в период от 2 до 7 лет.
Симптомы и последствия краснухи
После инкубационного периода болезнь проявляется такими симптомами:
небольшая температура, фарингит, головная боль, коньюктивит, увеличенные
затылочные лимфоузлы. Самым приметным симптомом является пятнистая
сыпь не только на лице, но и по всему телу, которая исчезает, самое
большее, через семь дней без шелушения и пигментации. Для детей
болезнь протекает более в мягкой форме. Самые опасные последствия
краснуха представляет для беременных на первом триместре беременности,
так как может стать причиной развития у плода синдрома «большого
количества пороков», поражая органы слуха, глаза и сердечнососудистую
систему ребенка.
Особенности питания при краснухе
Рацион питания больных краснухой особо не отличается от обычного
режима, необходимо только включить в него больше растительной пищи
и молочных продуктов, повысить количество витаминов. При краснухе
у детей следует поддерживать уровень полноценного и качественного
питания, ведь даже небольшое его ухудшении может повлечь за собой
снижение иммунитета и затяжное течение инфекционного процесса. Меню
ребенка должно строиться на основе учета его возраста, тяжести и
периода болезни, наличия аппетита, характера стула и прочего. Блюда
должны быть легкоусвояемые, при щадящей термической обработке, не
слишком горячие. Необходимо, также обеспечить достаточное количество
жидкости (например: рисовый и морковный отвар, кипяченую воду, витаминные
чай).
Полезные продукты при краснухе
- продукты с витамином
С, которые повышают иммунитет организма и помогают бороться
с болезнью (шиповник, земляника, черная смородина, перец
сладкий, облепиха, жимолость, капуста брюссельская, черемша,
капуста брокколи,
калина, киви, капуста цветная, капуста краснокочанная, апельсин,
хрен,
чеснок перо, шпинат, лимон, помидор, малина, гуайява, мускусная
дыня); - продукты с витамином
Р (белая кожура и междольковые части цитрусовых, голубика,
ежевика, черноплодная рябина, черешня, виноград, абрикосы, петрушка,
укроп, кинза, стручковый перец, зелёный салат, гречка, зеленый
чай, вишня,
слива, яблоки, черника,
арония, свекла, листья салата, щавель и чеснок); - молочные продукты (ряженка, сливки, натуральное мороженное,
сливочное масло, брынза,
кефир, йогурт, творог, сметана, нежирные сорта сыра, сыр плавленый).
Народные средства при краснухе
- настой зверобоя,
листьев и ягод брусники (по три столовых ложки каждого измельченного
компонента залить полулитром кипятка, кипятить на небольшом огне
в течении десяти минут, настаивать час) принимать четырежды в
день по 50 мл; - настой чистотела
(четыре столовых ложки травы и цветков чистотела измельчить, залить
шестью стаканами кипятка, настаивать час) обмывать кожу и добавлять
в ванную; - настой смеси трав: тысячелистника, полыни,
череды, цвета клевера,
берёзовых почек, корня
одуванчика и ольховых шишек (1 столовую ложку травяной смеси
запарить стаканом кипятка и настоять в термосе в течении 10 часов)
принимать перед едой по 70-100 мл; - витаминные чаи: 1) плоды шиповника,
ягоды черной смородины (1:1), 2) листья крапивы, плоды шиповника,
ягоды брусники (3:3:1), 3) плоды шиповника, ягоды брусники (1:1); - отвар мать-и-мачехи,
шиповника, василька, календулы и ромашки; - отвар валерианы,
эдельвейса, пустырника
(заварить и настоять в термосе в течении 10 часов), принимать
детям от 1 года до 3 лет по 1 чайной ложке на пол-литра жидкости,
от 3 лет до 10 – по одной столовой ложке, детям старше десяти
лет и взрослым – две столовые ложки; - готовые травяные сборы, которые продаются в аптеке (например:
почки березы, череда, цветки клевера, корень одуванчика, трава
полыньи, тысячелистник
заварить кипятком) принимать по одной трети трижды в день;
Опасные и вредные продукты при краснухе
чипсы, газированная вода, продукты из фастфуда, колбасы, сосиски,
пельмени, шпикачки, орешки, сухарики, шоколадно-ореховые батончики,
чебуреки, беляши, шаурма, картошка фри, копченая рыба и мясо, продукты
с консервантами, маргарин,
магазинные сладости (торты с кремом, пирожные, изделия из слоеного
теста), кофе, энергетические напитки, искусственное мороженое, пастила
в яркой упаковке, жевательные конфеты, чупа-чупс, майонез.
Внимание!
Администрация не несет ответственности за попытку применения представленной
информации, и не гарантирует, что она не навредит лично Вам. Материалы не могут
быть использованы для назначения лечения и постановки диагноза. Всегда консультируйтесь с профильным врачом!
Достоверность информации
0
Питание при других заболеваниях:
Источник

Среди детских инфекций – краснуха у детей наиболее коварная. Вирус краснухи обладает свойством поражать клетки поджелудочной железы. В данной статье вы узнаете основные сведения о краснухе: симптомы, профилактика и лечение, а как же получите советы по диетическому питанию инфицированного ребенка.
Краснуха у детей
Краснухой называют заразную болезнь, которая характеризуется небольшой сыпью и припуханием периферических лимфатических желез при слабом развитии катаральных симптомов, лихорадки и небольшом расстройстве общего состояния.
«Катаральные симптомы — это воспаление слизистой оболочки верхних дыхательных путей под действием вируса. Все проявления этого процесса человек ощущает уже через сутки-двое, наряду с общетоксическими симптомами.»
Заражение происходит большего частью от человека к человеку воздушно-капельным путем, обыкновенно только при тесном общении, и лишь в исключительных случаях через здоровых третьих лиц или через предметы.
Обыкновенно болезнь появляется большей частью весной в виде местных эпидемий, длящихся несколько месяцев и не достигающих большой интенсивности. Но если болезнь появляется в каких-либо закрытых учреждениях, школах, яслях и т. д., то обыкновенно заболевает половина или даже большее число детей.
Наибольшей восприимчивостью к краснухе отличаются дети между 3 и 12 годами, особенно школьный возраст. Нередко краснуха поражает детей старшего грудного возраста. Болезнь может быть даже врожденной, передаваясь ребенку от больной матери.
Наблюдаются заболевания и у взрослых в молодом возрасте, особенно у врачей. Двукратное заболевание является исключением.
Заразна краснуха уже в конце инкубационного периода, в начале высыпания она наиболее сильна и исчезает вскоре после исчезновения сыпи. Жизнеспособность вируса очень незначительна.
Инкубационный период продолжается обыкновенно 17-21 день, только изредка 14 дней.
Инкубационный период — отрезок времени от момента попадания микробного агента в организм до проявления симптомов болезни.
Симптомы краснухи у детей
Предвестников краснухи обыкновенно не бывает. Иногда в продолжение небольшого количества времени наблюдается недомогание, боль при глотании, легкое покраснение глаз, насморк и небольшое повышение температуры.
Но все эти явления обычно настолько незначительны, что врач узнает о них только тогда, когда его приглашают к больному по поводу появившейся сыпи.
Читайте также:
Бронхиальная астма у детей: симптомы и лечение
Гастроэнтерит у детей: симптомы и лечение
Аллергический ринит у детей: причины и лечение
Ротавирусная инфекция у детей: симптомы и лечение
Признаки краснухи у детей
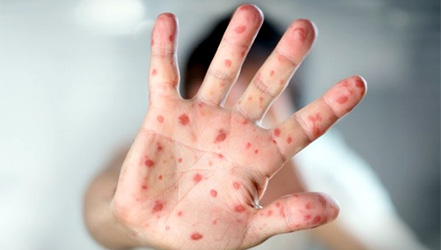
Обыкновенно первым бросающимися в глаза признаком заболевания краснухой является кожная сыпь. Прежде всего, она появляется на спинке носа, вокруг ушей, на лбу, щеках на волосистой части головы и быстро, часто уже в течение дня, распространяется на все тело.
Она состоит из плоских или слегка приподнятых, бледно-красных пятнышек величиной с булавочную головку, которые скоро увеличиваются до чечевицы и остаются хорошо отграниченными.
Большей частью они имеют кругловатые или овальные очертания, не так зазубрены и неправильны, как коревые пятна, а также не такого красного цвета чем последние.
В противоположность кори отдельные пятнышки караснухи приблизительно одинаковой величины, распределены равномерно, обычно не сливаются, отделены друг от друга большими пространствами нормальной кожи.
На теле сыпь часто резче всего выражена на тех местах, которые трутся и сдавливаются одеждой. Очень сильно поражаются лицо, спина и разгибательные поверхности конечностей.

Редко сыпь краснухи у детей находится в состоянии одинакового развития на всем теле, большей частью она высыпает как бы толчками, так что, например, на голове она уже бледнеет, когда поражается туловище, и бледнеет на туловище, когда происходит высыпание на нижних конечностях.
Часто на больших поверхностях кожи сыпи совсем не бывает. В состоянии полного цветения на одном месте сыпь остается обыкновенно только 1-2 дня, затем она быстро подвергается обратному развитию и через 2-4 дня исчезает.
Поражения слизистых оболочек незначительны. В начале периода высыпания встречаются небольшое покраснение глаз, зева и миндалин, легкий насморк. Но все эти симптомы очень непостоянны и диагностического значения не имеют.
Самым важным и постоянным симптомом краснухи у детей является припухание периферических лимфатических желез, результат работы иммунной системы. Затылочные и шейные припухают обыкновенно еще до высыпания, так что взрослые и старшие дети уже за 2-3 дня до появления сыпи жалуются на боль в этих областях.
Железы достигают величины боба или лесного ореха, иногда чувствительны при давлении и исчезают через 8-14 дней. Часто увеличены также подмышечные, подколенные и паховые железы.
Температура часто во все время болезни повышена лишь в незначительной степени. Но иногда в продромальном периоде она достигает 38-38,5°, а на первый день высыпания даже 39°, редко больше. После этого она быстро спадает, даже если высыпание экзантемы еще продолжается. Многие случаи протекают совершенно без температуры.
«Продромальный период (греч. πρόδρομος — бегущий впереди, предвестник) — период заболевания, который протекает между инкубационным периодом и собственно болезнью. Симптомы продромального периода дают понять пациенту и его врачу о начале болезни до того, как появятся клинические признаки конкретного заболевания.»
Общее состояние у детей заболевших краснухой обыкновенно или совсем не расстраивается или нарушается лишь в незначительной степени, так что единственным симптомом является сыпь. Лишь редко бывает высокая лихорадка, резкая ангина и бронхит, но это чаще у взрослых, чем у детей
Последствия краснухи у детей
Легкие, сердце, мозг и его оболочка в болезненном процессе не участвуют. Изредка наблюдались симптомы раздражения почек, редко опухание селезенки, что может создать сходство с железистой лихорадкой.
Вирус краснухи обладает свойством поражать клетки поджелудочной железы. И не только те что отвечают за выработку пищеварительных ферментов, но и секреторный аппарат этого органа выделяющий гормон инсулин, который регулирует углеводный обмен и поддерживает уровень глюкозы в крови.
У детей, переболевших краснухой возрастает риск сахарного диабета. Чтобы уменьшить риск его развития и разгрузить поджелудочную железу во время краснухи и в течение месяца после нее переведите ребенка на особую диету.
Сыпь при краснухе это капиллярный рефлекс, вирус поражает стенки капилляров. Вот почему краснуха так опасна для беременных женщин. Поражаются капилляры плаценты и возникают всевозможные нарушения. В этом самое опасное коварство данного вируса.
 Вирус краснухи
Вирус краснухи
Питание детей при краснухе
Питание ребенка при краснухе и после заболевания всегда диетическое.
- Варите супчик на втором или даже на третьем бульоне – первый слишком крепок, его нужно сливать.
- Ограничьте сладкое.
- Каша для ребенка больного краснухой должна быть более жидкой чем обычно. Овощное пюре – тщательно протертым. Мясные блюда – очень нежными, в виде пюре или суфле.
- Особое внимание — составу продуктов. Под запретом все что может вызвать аллергию. Аллергенная еда тоже наносит удар по поджелудочной железе. Яйца, кстати очень неблагонадежны в этом отношении, особенно белок. Кормить ребенка при краснухе лучше сваренным вкрутую желтком.
- Свежий хлеб не давайте. Пусть немного подсохнет. А черный вообще нельзя из-за грубой клетчатки.
- Не вводите в рацион ребенка больного краснухой новые блюда.
- Для детей больных краснухой приветствуется молочно-растительная диета. Творожная запеканка, мусс с кусочками банана или персика (но без орехов) – именно то что нужно ребенку восстанавливающемуся после краснухи. Только не перекармливайте дитя свежими фруктами и овощами. Сильное сокогонное действие сырых растительных продуктов не на пользу поджелудочной железе.
- Банан, персик, сладкое спелое яблоко, очищенное от кожуры, не повредят детскому организму больному краснухой, но кислые плоды категорически противопоказаны. Зато печеными, отварными или приготовленными на пару овощами и фруктами лакомиться крохе не возбраняется.
- Кормите ребенка по аппетиту и пока ограничитесь небольшими порциями.
- Ребенок больной краснухой должен побольше пить. Жидкость нужна железе чтобы промыть воспаленные ткани и удалить токсины, а так же для производства желудочного сока. Предлагайте ребену жидкий кисель, некрепкий компот или чай, слабощелочную минеральную воду без газа («Ессентуки» №4, 17) а так же сок разведенный кипяченой водой.
Как диагностируется краснуха у детей
Распознавание краснухи у детей облегчается своеобразной сыпью, типическим припуханием желез, отсутствием сильного поражения дыхательных органов и более или менее нормальным общим состоянием.
Но, как и при всех сыпных болезнях, на основании одной только сыпи диагноза ставить нельзя, всегда следует принимать во внимание остальные симптомы и взвешивать другие обстоятельства.
Наибольшее сходство краснуха имеет с легкой корью, и поэтому часто с ней смешивается. Когда-то врачи рассматривали краснуху у детей как ослабленную корь.
Но сыпь при кори обыкновенно много обильнее, более красного цвета, больше приподнимается над поверхностью кожи, вообще выражена резче.
Часто встречаются сомнительные случаи, где различить обе болезни можно только по характеру эпидемии, хотя странным образом эпидемии кори и краснухи у детей часто следуют друг за другом.
Часто помогает определение продолжительности инкубационного периода, который для краснухи составляет, по крайней мере, 14 дней, а для кори 10-11. Отсутствие продромальных явлений говорит в пользу краснухи, а также то обстоятельство, что у данного ребенка корь уже была раньше.
Профилактика краснухи у детей
Единственной профилактикой краснухи у детей является прививка от этого заболевания.
Если девочка не переболела краснухой в детстве и не получила прививку от краснухи, то в дальнейшем заражение краснухой во время беременности чревато не рождением ребенка или рождением больного ребенка.
К сведению противников прививок:
Когда вирус краснухи уже был известен, но прививка не была распространена, в Америке в 60-е годы 50 тысяч детей родились с тяжелейшими пороками развития от матерей, заболевших краснухой во время беременности.
Заболевание краснухой женщины о время беременности, в первый триместр, является прямым показанием к медицинскому аборту. К сожалению, риски патологии развития ребенка таковы, что они могут быть не совместимы с жизнью.
Человеческий организм имеет свойства запоминать образ вируса на всю жизнь, и потом поддерживать «армию» специальных клеток – антител, которые в дальнейшем, при встрече, блокируют вирус краснухи. К счастью с вирус краснухи не мутировал за все время, вот почему человек переболевший один раз краснухой не может заболеть второй раз. Суть вакцинации аналогична — организм запоминает не живой вирус, а кусочек белка этого вируса. И когда лимфоциты встречаются с живым вирусом — они его уничтожают.
Лечение краснухи у детей
Специального лечения болезнь не требует. Лечение только симптоматическое. При температуре и расстройстве общего состояния рекомендуется постельный режим и жаропонижающее, диетическое питание. Старших детей не следует пускать в школу в течение 8-10 дней. При хорошем самочувствии и благоприятной погоде они в это время могут выходить на воздух.
Теперь вы узнали что краснуха у детей и особенно у беременных женщин не такое безобидное заболевание как считается. Мамы девочек должны быть особенно внимательны к их здоровью, и к здоровью своих будущих внуков. Не играйте с судьбой, поставьте ребенку прививку от краснухи.
Источник
Над статьей доктора
Александрова Павла Андреевича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 11 апреля 2018Обновлено 20 июля 2019
Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдромом общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Этиология
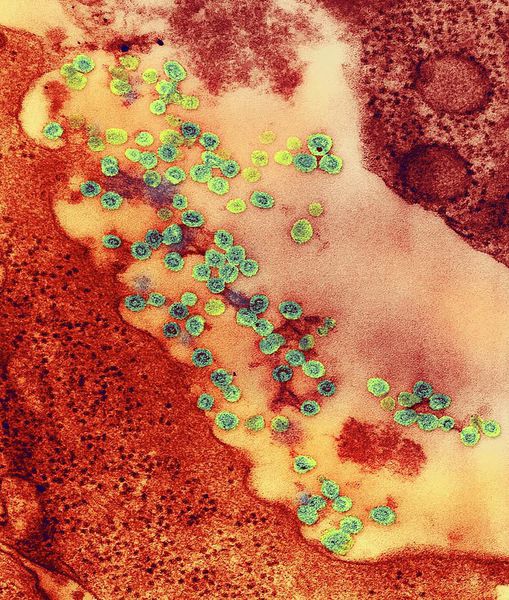
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Togaviridae
Род — Rubivirus
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
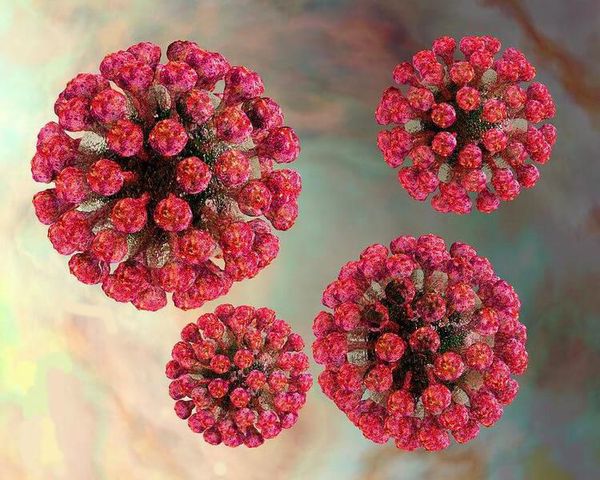
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток.[4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
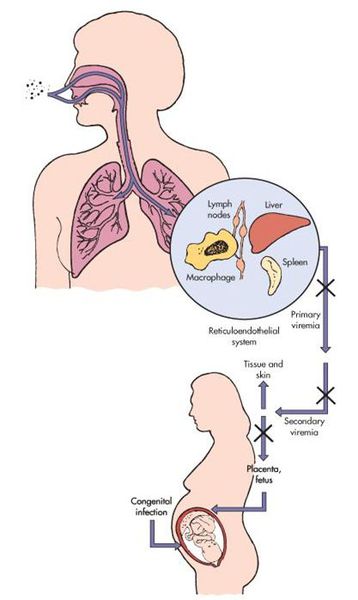
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
В последние десятилетия ввиду масштабной кампании по вакцинации краснуха и СВК фактически устранены в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции). В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых, протекает оно значительно тяжелее и, в основном, атипично. Причина тому — отказ большинства людей от профилактической вакцинации.
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой).[5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы краснухи
Период инкубации: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшениями аппетита. Температура тела зачастую субфебрильная (37,1-38°C). Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
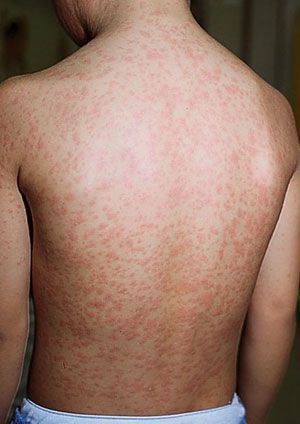
Во время осмотра обнаруживаются небольшие пятнышки, появляющиеся повсеместно (кроме подошв и ладоней). У взрослых пациентов они могут быть макуло-папулёзными. Бледно-розовую сыпь со сгущением в области лица в виде «бабочки» и в плечевом поясе, иногда в районе локтевых сгибов называют симптом Пастиа (при этом цвет кожи остаётся неизменным). Часто человек, больной краснухой имеет вид «ошпаренного кипятком». Угасание сыпи происходит за 3-4 дня без шелушения и пигментации.
Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Различают следующие случаи краснухи:
- «Подозрительный» — острое заболевание с одним или несколькими типичными клиническими признаками инфекции;
- «Вероятный» — острое заболевание с клиническими признаками краснухи, эпидемиологически связанное с иным эпизодом данной инфекции (подозрительным или подтверждённым);
- «Подтвержденный» — лабораторно доказанное заболевание, классифицированное ранее как «подозрительный» или «вероятный» случай. Данный лабораторно подтверждённый случай может иметь стёртую, атипичную форму.
Бывает так, что лабораторное исследование невозможно. Тогда «вероятная» краснуха классифицируется как «подтверждённая».
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).

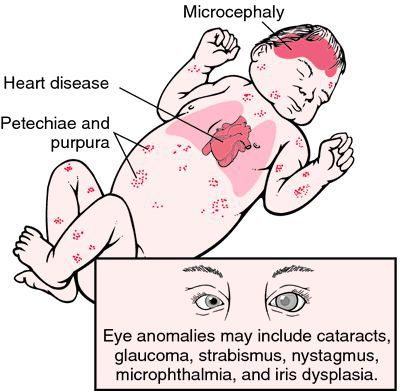
Достаточно редкой разновидностью краснухи в настоящее время является врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития.[3][6]
Патогенез краснухи
Входными воротами для вируса краснухи служит эпителий верхних дыхательных путей. Так он внедряется в человеческий организм и локализуется, накапливается и размножается в регионарных лимфоузлах. После вирус прорывается в кровь — появляется вирусемия (распространение вируса по телу). Благодаря эпителиотропным свойствам вируса краснухи, возникают высыпания, персистенция (длительное прибывание микроорганизмов) в лимфоузлах вызывает их гиперплазию, возможно поражение тромбоцитов.
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией).[4][7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания краснуха бывает:
1. Приобретённой:
- типичная;
- атипичная (без высыпаний);
- инаппарантной (субклинические формы, в основном только по выявлению антител);
2. Врождённой:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
- лёгкая;
- средняя;
- тяжёлая.
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
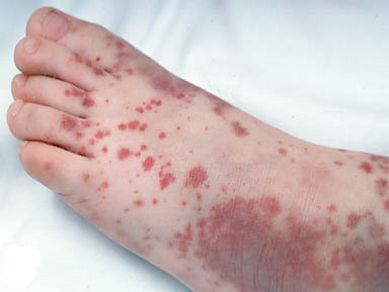
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит.[4][5]
Диагностика краснухи
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Отдельному рассмотрению подлежит лабораторное исследование беременных женщин (в особенности тех, кто не был вакцинирован и не болел краснухой), поскольку для них заболевание наиболее опасно. Согласно Санитарным правилам, женщинам «в положении», находившимся в очаге инфекции, необходимо обратиться к врачу для наблюдения за состоянием здоровья и пройти динамическое серологическое обследование (определить наличие IgM и IgG антител).[7]
| Результаты I обследования | Назначения | ||
|---|---|---|---|
| После I обследования | После II обследования | После III обследования | |
| IgG обнаруженыIgM отсутствуют | повторный анализ спустя 10-14 суток* | риска СВК нет, наблюдение прекращается | — |
| IgG и IgM антитела не обнаружены | исключение контакта с инфицированным, повторный анализ спустя 10-14 суток | если результат тот же — повторный анализ спустя 10-14 суток | если результат не изменился — наблюдение прекращается |
| если присутствуют IgM и отсутствуют IgG — повторный анализ спустя 10-14 суток | если антитела IgG и IgM выявлены — возможен риск СВК | ||
| антитела IgG и IgM выявлены | возможен риск СВК, повторный анализ спустя 10-14 суток** | подтверждается диагноз СВК***, женщинам предлагают самостоятельно решить, будут ли они прерывать беременность | — |
Источник
