Корь легкая форма симптомы
Представляет собой острое респираторное вирусное заболевание, которое выражается в ухудшении общего состояния, этапной пятнисто-папулезной сыпи, поражении конъюнктив глаз и верхних дыхательных путей.
Распространенность заболевания
Корь распространена повсеместно и через различные временные промежутки регистрируется во всех странах мира. До настоящего времени в России распространенность кори занимает одно из первых мест среди острых детских инфекций, при этом наибольшую опасность она представляет для детей до 2-х лет.
Причины развития
Возбудителем данного заболевания является фильтрующийся вирус, относящийся к миксовирусам.
Вирусные частицы имеют форму овальных телец с диаметром от 120 до 250 ммк. Возбудитель кори обладает очень малой стойкостью во внешней среде, при попадании в которую быстро инактивируется и гибнет. Разрушающее действие на коревой вирус оказывают высокие температуры, высокие показатели относительной влажности воздуха, прямое солнечное облучение, рассеянный свет.
Источник инфекции
Источником инфекции при данном заболевании является больной человек, который активно распространяет вирус кори в последние дни инкубационного периода, катаральном периоде заболевания и в первые дни высыпания. Заразность с 3-го дня высыпания резко снижается, а после 4-го дня больной перестает представлять эпидемическую опасность для окружающих. Больные с осложнениями, особенно с пневмонией, становятся безопасны для других через более длительное время, лишь после 10-го дня с момента высыпания.
Больные с митигированной формой кори также могут стать источником инфекции, однако их контагиозность значительно снижена. Возможность здорового вирусоносительства при кори отсутствует.
Из организма больного в окружающую среду возбудитель кори попадает с выделениями слизистых оболочек носа, носоглотки, верхних дыхательных путей.
Пути передачи инфекции
Основным механизмом передачи инфекции является воздушно-капельный путь при кашле, чиханье. Даже мимолетное общение восприимчивого к этой инфекции лица с источником возбудителя часто приводит к заражению. Вирус кори рассеивается током воздуха, и его передача происходит на относительно значительные расстояния (например, через общий коридор в соседние квартиры).
Через зараженные предметы и третьих лиц инфекция, как правило, не распространяется, что связано с малой стойкостью возбудителя кори. Однако в отдельных случаях зарегистрировано заражение по механизму непосредственного контакта, когда возбудитель заболевания переносится к здоровому восприимчивому ребенку в течение очень короткого промежутка времени.
Восприимчивость к инфекции
Местом проникновения инфекции при данном заболевании служат слизистые оболочки дыхательных путей и, по мнению некоторых клиницистов, конъюнктивы глаз.
Восприимчивость населения к кори очень высока и зависит от тесноты и длительности общения с источником инфекции. Индекс восприимчивости к данному заболеванию равен 0,96.
После перенесения кори создается стойкая пожизненная невосприимчивость к этому заболеванию. Повторная корь встречается лишь в отдельных случаях. Дети в возрасте до 3-х месяцев никогда не заражаются корью при встрече с источником этой инфекции, в то время как у детей от 3-х месяцев до 6—8 месяцев определяется относительная невосприимчивость к этому заболеванию.
Условия внешней среды, способствующие подъему заболеваемости
Распространенность кори напрямую зависит от социально-бытовых условий, благоприятствующих тесному общению детей, таких как теснота, скученность, неблагоусгроенность жилищ. Наблюдаются сезонные пики заболеваемости корью, которые приходятся на весенне-летние месяцы.
Патогенез
Вирус кори попадает в организм человека, где и фиксируется на слизистой оболочке дыхательного тракта, проникает в регионарные лимфатические узлы и там размножается. При этом на коже появляется реакция в виде сыпи и поражаются практически все органы и ткани с наиболее значительными изменениями в легких, мозге, пищеварительном тракте.
Клиника
Инкубационный период заболевания составляет в среднем 9—10 дней. Временной промежуток, истекающий с момента заражения и до начала высыпания, довольно постоянен — 13 дней.
Иногда инкубационный период может затягиваться до 17 дней, что характерно для сочетания кори с другими инфекциями (скарлатиной, туберкулезным менингитом и пр.), и даже до 21 дня, что связано с проведением ранее серопрофилактики у заболевших или переливанием крови.
Течение заболевания условно можно разделить на 3 периода:
— катаральный период;
— период высыпания;
— период реконвалесценции.
Катаральный период нередко назы-у вают периодом предвестников заболевания, что, по нашему мнению, не соответствует истине в связи с ярко выраженными клиническими симптомами и нередко тяжелым течением болезни в это время.
Катаральный период продолжается в среднем 3—4 дня, изредка укорачивается на день или затягивается до 5—7 дней.
В этот период появляются общее недомогание, разбитость, слабость, снижение аппетита, нарушение сна, повышается температура до 38—39 °С, отмечаются головная боль, насморк, кашель. Через день температура начинает снижаться, однако отмечается тенденция к усилению насморка, сухого кашля, чиханья, появляются чувство саднения в дыхательных путях, иногда охриплость голоса. У больного возникают покраснение глаз, слезотечение, светобоязнь, что в ряде случаев может привести к непроизвольному судорожному смыканию век больного. Внешний вид больного при кори меняется: лицо становится одутловатым, наблюдается покраснение и припухание век.
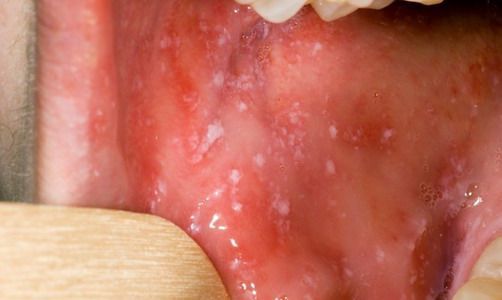
При осмотре ротовой полости за 1—2 дня до кожного высыпания на слизистой оболочке мягкого и твердого неба обнаруживаются красные пятна неправильной формы, размер которых колеблется от величины булавочной головки до чечевицы. Эти пятна называются коревой энантемой и являются ранним диагностическим признаком заболевания. Энантему можно обнаружить в течение 2—3-х суток, после чего пятна сливаются и теряются на общем фоне воспаленной слизистой оболочки.
Кроме того, практически одновременно с корневой энантемой, реже чуть раньше нее, на слизистой оболочке щек против малых коренных зубов (иногда на слизистой оболочке губ, десен или конъюнктиве глаз) появляются пятна Вельского—Филатова. Эти пятна являются характерным симптомом заболевания и обнаруживаются только при кори, что дает возможность распознавать инфекцию задолго до появления кожной сыпи. Каждое из этих пятнышек представляет собой белесоватую папулу размером с маковое зернышко, по периферии которой формируется узкая кайма покраснения. Пятнышки прочно прикреплены к окружающим тканям и не снимаются тампоном. Они располагаются группами и не сливаются между собой. Пятна Вельского—Филатова угасают в течение 2—3-х дней, однако довольно часто их еще можно обнаружить на 1—2-й день высыпания. После исчезновения симптома Вельского—Филатова на месте пятен слизистая оболочка остается покрасневшей, бархатистой.
Часто при кори в катаральном периоде встречается еще один симптом, который можно обнаружить при осмотре ротовой полости: беловатые отложения на деснах.
Период высыпания начинается с нового повышения температуры, которая достигает пика на 2—3-й день, после чего снижается скачками почти до нормы к 5—7-му дню высыпания.
Лихорадка сопровождается появлением коревой сыпи за ушами и в центре лица. Сыпь имеет тенденцию к распространению и в течение суток выступает на лице, включая кожу носогубного треугольника, шеи и частично на верхней части груди.
Для борьбы с распространением возбудителя кори важным является то, что первый день появления сыпи у заболевшего считается четвертым днем инкубации для лиц, контактировавших с ним с первого дня болезни.
На следующий день сыпь распространяется на туловище и верхние отделы конечностей, а на третий день — на весь кожный покров, включая конечности. В некоторых случаях этапность высыпания, характерная для кори, может не соблюдаться: появление сыпи сначала на туловище и пр.
Коревая сыпь вначале представлена в виде розовых папул мягкой консистенции, величиной с просяное или гречневое зерно. Уже через несколько часов по периферии каждой папулы появляется яркая зона покраснения. Затем папулы сливаются между собой с образованием большого пятна неправильной формы, в центре которого можно различить начальные элементы поражения. Такие пятна также имеют склонность к дальнейшему слиянию между собой. В одних случаях очаги поражения сплошь покрывают кожные покровы больного, оставляя пятнистый характер сыпи лишь на некоторых областях, чаще на груди и животе. В других случаях, наоборот, у больного обнаруживают только единичные элементы сыпи, не сливающиеся между собой. Иногда коревая сыпь приобретает темно-багровый окрас за счет появления мелких капиллярных кровоизлияний в местах папулезных элементов, что само по себе не является признаком неблагоприятности прогноза заболевания.
Сыпь держится в течение 3 суток и начинает исчезать на 4-й день, при этом элементы кожного поражения угасают в том же порядке, в котором они появлялись.
Начало пигментации сыпи свидетельствует об окончании периода заразности источника возбудителя инфекции.
Высыпания становятся менее выпуклыми, приобретают синюшный оттенок, постепенно бледнеют и превращаются в светло-коричневые пятна. Такая пятнистая пигментация продолжается 1—2 недели и заканчивается, не оставляя следа. Реже коревая сыпь угасает на фоне мелкого отрубевидного шелушения кожи лица и туловища, которое обычно держится в течение 5—7 дней.
Период высыпания характеризуется нарастанием явлений нарушения общего самочувствия, что проявляется заторможенностью, усилением головной боли, отсутствием аппетита, бессонницей, иногда бредом в ночное время. Также в этот период усиливаются насморк, кашель, слезотечение, светобоязнь, которые исчезают по мере угасания коревой сыпи.
В стадии высыпания возможны приглушение сердечных тонов и появление аритмии, определяются умеренное снижение артериального давления и учащение пульса, которые исчезают параллельно с улучшением состояния больного.
Период реконвалесценции характеризуется восстановлением нормального функционирования организма, которое даже при полном исчезновении клинических проявлений болезни при коревой инфекции затягивается на несколько дней и даже недель. Это проявляется повышенной утомляемостью, вялостью, раздражительностью и выраженной возбудимостью ребенка, снижением сопротивляемости организма к различным инфекциям, иногда определяется временное ослабление памяти.
Кроме того, перенесенная коревая инфекция снижает ранее приобретенный прививочный иммунитет против дифтерии и полиомиелита.
По тяжести течения заболевания различают три формы кори: легкую, среднетяжелую и тяжелую. Также существуют атипичные варианты заболевания, к которым относят корь со злокачественным течением, а также абортивную (рудиментарную) и митигированную (ослабленную) ее формы.
Легкая форма кори
Эта клиническая форма кори проявляется скудностью сыпи, представленной в виде отдельных редких элементов, не сливающихся между собой. Общее самочувствие при этом страдает незначительно, температура повышается кратковременно до субфебрильных цифр.
Среднетяжелая форма кори
При этой клинической форме заболевания коревое высыпание носит пятнистый характер, отмечается общее недомогание в виде вялости, плаксивости ребенка, снижения аппетита, нарушения сна, умеренно повышается температура.
Тяжелая форма кори
Для этой клинической формы заболевания характерна обильная и выраженная коревая сыпь, сопровождающаяся значительным ухудшением общего самочувствия. У больного определяются лихорадка (вплоть до 39 °С), отсутствие аппетита, нарушение сна, вялость и адинамия, явления расстройства сознания и острой сер-дечно-сосудистой слабости.
Корь со злокачественным течением
Такая форма заболевания часто встречается у ослабленных детей и детей, страдающих тяжелой дистрофией. Заболевание может протекать со скудной коревой сыпью и слабой выраженностью некоторых других симптомов, однако, несмотря на это, болезнь протекает тяжело, часто сопровождается развитием осложнений и может привести к летальному исходу.
Абортивная, или рудиментарная, форма кори
Эта клиническая форма заболевания, как правило, встречается у привитых детей (в результате неполноценности приобретенного иммунитета). Отмечается кратковременный подъем температуры, которая нормализуется в начале высыпания. В других случаях определяется субфебрильная температура. Коревая сыпь может совсем отсутствовать или быть очень скудной. Насморк, кашель, светобоязнь и слезотечение выражены незначительно или могут отсутствовать.
Иногда абортивное течение заболевания наблюдается у детей, ранее леченных антибиотиками (например, пенициллином или лево-мицетином). В таких случаях болезнь может протекать при субфебрильной температуре с нарушением этапности высыпания, а иногда и с выпадением некоторых симптомов: насморка и кашля, предшествующих высыпанию, пятен Вельского—Филатова и пр.
Источник
Корь (Morbilli) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Paramyxoviridae
Род — Morbillivirus
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
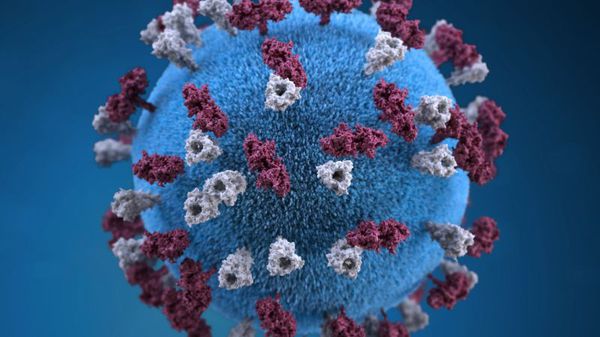
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости).[2][5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Привитая (переболевшая) и имеющая иммунитет мать передаёт его своему ребёнку (до 3-х месяцев), то есть у таких детей имеется врожденный иммунитет, который постепенно снижается и к 10 месяцам исчезает – дети становятся восприимчивыми к заболеванию. Болеют преимущественно дети (переносящие заболевание относительно благоприятно), однако в последнее время всё чаще поступают сообщения о развитии кори у взрослых, у которых заболевание протекает крайне тяжело (причины — массовый отказ от профилактических прививок).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори.[1][3]
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
Синдромы кори:
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
Характерные жалобы больных: нарастающие слабость, вялость, снижение аппетита, нарушения сна, «песок в глазах», отёчность нижних век, иногда насморк, повышенная температура тела (до 39°С). Далее присоединяется першение в горле, появляется сухой кашель, одышка, могут быть боли в животе, диарея (наслоение вторичной флоры), появляется сыпь (с её появлением усиливаются синдромы общей инфекционной интоксикации и поражения респираторного тракта).
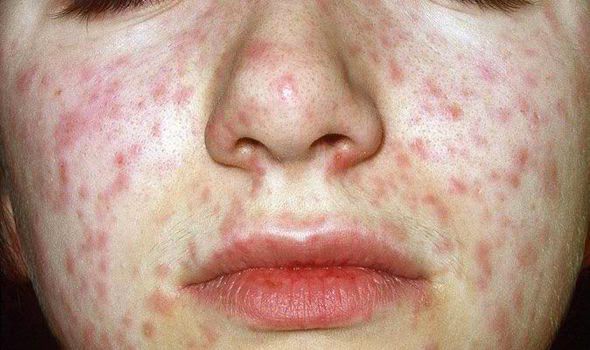
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).

При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4][5]
Дифференциальный диагноз
| признаки | корь | краснуха | псевдотуберкулёз | аллергическая сыпь |
|---|---|---|---|---|
| инк. период | 9-11 дней | 11-24 дня | 3-18 дней | до суток |
| эпидемиологические предпосылки | контакт с больным | контакт с больным | употребление сырых овощей | контакт с аллергеном |
| воспалительные изменения ВДП | выражены | умеренно выражены | умеренны или отсутствуют | нет |
| конъюнктивит | выражен | слабо выражен | слабо выражен | нет |
| ГЛАП (ув. лимфоузлов) | выражена | выражена (затылочные и заднешейные) | умеренно (мезаденит) | нет |
| характер сыпи | макуло-папулёзная | мелкопятнистая | точечная, скарлатиноподобная, макуло-папулёзная | макуло-папулёзная, зудящая |
| время появления сыпи | 3-4 день | 1 день | 2-4 день | до суток |
| этапность высыпаний | выражена | нет | нет | нет |
| патогномоничные признаки | пятна Бельского- Филатова-Коплика | пятна Форхгеймера | симптомы «перчаток и носков» | нет |
Источник
