Корь краснуха и коклюш симптомы

Корь, краснуху и коклюш традиционно относят к так называемым детским инфекциям, но и взрослым они могут доставить неприятности, особенно если в анамнезе таких заболеваний не было. Зато у первых двух есть своеобразный бонус: повторно они не поражают организм, ибо в нем после этих болезней остаются антитела, непробиваемая иммунная броня. А вот про коклюш такого сказать нельзя, он может снова нагрянуть в любом возрасте, хотя протекать будет, скорее всего, намного легче.
Корь: особенности заболевания
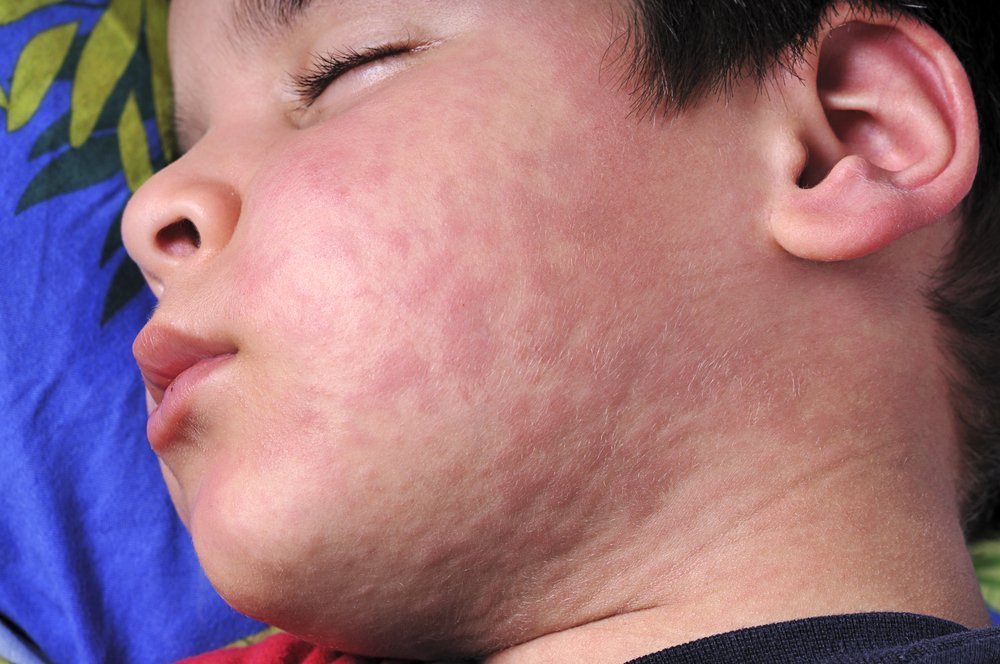
Корь — инфекция вирусная, поэтому передается по воздуху, и ею очень легко заразиться. Характерно, что во взрослом возрасте ее переносить несколько тяжелее, чем в детском. Заболевание можно распознать по мелким белесоватым пятнышкам на поверхности слизистой щек, затем возникает заушная сыпь и постепенно она распространяется по всему телу. Кожные высыпания сопровождаются насморком, кашлем и высокой температурой.
Инкубационный период длится чуть больше недели, а затем резко поднимается температура до 38-39°С, возникает ощущение слабости, разбитости, падает аппетит, голос становится сиплым. Появляются насморк и узнаваемый лающий кашель, слизистые оболочки глаз воспаляются, что нередко переходит в конъюнктивит (порой с гнойным отделяемым). На внутренней поверхности щек назревают мелкие пятна, которые похожи на отруби или манную крупу. В первый же день болезни можно увидеть кожные высыпания: сначала на лице, шее, постепенно они опускаются вниз. На 3-4 день сыпь принимает бледный окрас, начинает сходить и оставлять после себя пятна бурого цвета. Некоторые больные жалуются на жидкий стул и боли в животе.
Корь — заболевание не совсем безобидное, например, смертность от нее составляет от одного до трех летальных исходов на 1000 случаев заражения: чаще всего умирают от воспаления легких. Поэтому самолечение не допускается: необходимо обратиться к врачу, и он подскажет, требуется ли госпитализация или можно пройти лечение в домашних условиях. Последнее возможно при условии, что форма болезни нетяжелая и нет осложнений, связанных с дыхательной системой, желудочно-кишечным трактом или центральной нервной системой.
Обязателен постельный режим, полоскание рта, неяркий свет, обильное теплое питье, противоаллергические препараты, отхаркивающие средства (при сухом сильном кашле).
Медики настаивают на обязательной вакцинации, поскольку корь наносит ощутимый удар по здоровью, и нередко провоцирует пневмонию, отит, энцефалит и панэнцефалит, который развивается подспудно через несколько лет после перенесенной болезни и приводит к смертельному исходу.
Краснуха: осложнения и последствия
Краснуха, как и корь, вызывается вирусом и тоже передается воздушно-капельным путем. Зараженный человек практически сразу становится источником инфекции, и выделяет вирусы еще одну-две недели после того, как симптомы заболевания уйдут окончательно.
Болезнь стартует с насморка и конъюнктивита, но температура при этом держится в обычных пределах или чуть повышена, может наблюдаться боль в горле. На первом этапе краснуху легко принять за ОРВИ, и только по розовой сыпи, которая появляется на второй-третий день, можно понять, что это не простуда. Высыпания розоватого цвета вначале покрывают лицо, а затем стремительно распространяются по телу (в отличие от коревой сыпи, которой требуется три дня, чтобы покрыть тело с ног до головы). Впрочем, проходит сыпь так же быстро: когда она покрывает нижние конечности, на лице не остается следов. Также у заболевших отмечается увеличение лимфоузлов на шее, за ушами и на затылке: держится воспаление примерно неделю.
При атипичной форме краснухи высыпаний нет, только присутствует температура и боль в горле. Тем не менее, организм все равно правильно срабатывает на инфекцию выработкой антител, которые будут ограждать человека всю оставшуюся жизнь от повторного заражения краснухой.
Осложнения крайне редки, и среди них обычно пурпура, энцефалит, иногда могут болеть суставы непродолжительное время.
Краснуха чревата серьезными последствиями для беременных женщин: вирус проникает через плаценту и порядка 40% детей рождаются с физическими или умственными отклонениями.
Источник
Существует ряд инфекционных заболеваний, которые принято называть детскими, так как болеют ими в основном в детском возрасте. Как правило, ребенок заболевает детскими инфекциями только один раз, затем у него вырабатывается стойки иммунитет на всю жизнь. Детские инфекции – это корь, краснуха, скарлатина, ветрянка (ветряная оспа), свинка (эпидемический паротит) и коклюш.

Симптомы и лечение ветрянки у детей (ветряной оспы)
Если после непродолжительного повышения температуры тела, насморка и покраснения глаз/горла на теле ребенка появились высыпания, то любая мама поймет, что это ветрянка. Симптомы и лечение ветрянки у детей должны знать все родители, потому что важно не только вовремя диагностировать инфекцию, но и провести грамотное лечение.
Первым признаком ветрянки считается характерная сыпь – небольшие, красновато-розовые узелки с неровными краями, которые чаще всего появляются на лице и верхних конечностях. Через несколько часов на поверхности узелка образуется мелкий пузырек, который наполнен полупрозрачной желтоватой жидкостью. Через 8-12 часов пузырьки самостоятельно вскрываются, сыпь покрывается плотной корочкой, которая постепенно исчезает.
Инкубационный период ветрянки составляет 3-5 дней, на этом этапе выявить болезнь не представляется возможным. Родители должны при появлении первых симптомов ветряной оспы обратиться к врачу (вызвать его на дом), но какого-то специфического лечения назначено не будет. При ветрянке рекомендуется проводить симптоматическую терапию – например, ребенку могут понадобиться жаропонижающие средства, препараты, снимающие зуд кожи. Крайне редко врачи назначают Циклоферон, который способен препятствовать развитию гнойной бактериальной инфекции на фоне ветрянки, что значительно облегчает течение болезни.
Инфекция ветрянки в детском саду подразумевает его закрытие на карантин.
Симптомы и лечение скарлатины у детей
Скарлатина – это острое инфекционное заболевание, которое характеризуется интоксикацией, лихорадкой и обильной точечной сыпью. Источник инфекции – это больной ребенок, либо здоровый носитель стрептококков – именно этот патогенный микроорганизм провоцирует развитие скарлатины.
Симптомы и лечение скарлатины у детей хорошо известны врачам, поэтому проблем с диагностикой не будет. Данное заболевание всегда начинается остро, с резкого подъема температуры, вплоть до 39 градусов. Ребенок предъявляет жалобы на головную боль и тошноту, отмечается боль при глотании. Уже в конце первых суток заболевания появляется мелкая и зудящая сыпь, которая стремительно покрывает все тело. На ощупь кожные покровы становится чрезмерно сухими, напоминают наждачную бумагу.
Лечение скарлатины осуществляется на дому, только в случае тяжелого течения болезни ребенка могут поместить в стационар. Для подавления стрептококка назначают антибактериальную терапию, горло обязательно полощут раствором фурацилина или настоями ромашки/календулы. В обязательном порядке в рамках лечения скарлатины назначаются антигистаминные средства и витамины.
Симптомы и лечение коклюша у детей
Чаще всего коклюшем заражаются дети в возрасте до 5 лет, которые не были привиты. Принято считать, что наиболее опасен коклюш детям первого года жизни, в более старшем возрасте заболевание протекает легче.
Знать симптомы и лечение коклюша у детей нужно всем родителям, ведь эта болезнь инфекционная и больной ребенок может заразить всех окружающих детей. Как правило, болезнь начинается с небольшого повышения температуры, общей слабости и легкого кашля. Затем, через несколько дней, ребенка начинает беспокоить специфический кашель с надрывами и спазмами, услышав который, педиатр сразу же заподозрит коклюш. Примечательно, что до появления этого коклюшного кашля родители считают своего ребенка здоровым, но слегка простывшим – он может даже посещать дошкольное учреждение, что приводит к распространению инфекции.
Лечение назначает врач, предварительно сделав анализ на коклюш – бактериальный посев на биоматериал из глотки больного ребенка. Это, во-первых, дает возможность уточнить диагноз, а во-вторых, помогает выявить истинного возбудителя инфекции и подобрать грамотное/эффективное лечение.
Как правило, лечение проводится с помощью антибактериальных препаратов, назначаются также антигистаминные и противокашлевые средства.
Свинка, корь и краснуха
Эти заболевания также считаются инфекционными и опасными. Например, симптомы свинки у детей будут следующими:
- повышение температуры до 40 градусов;
- боль в области уха;
- повышенное слюноотделение;
- боль при жевании и глотании;
- припухлость щеки со стороны пораженной околоушной железы.
Крайне редко, но может произойти поражение вирусом мозговых оболочек (разовьется менингит), почек, поджелудочной железы (прогрессирует панкреатит). У мальчиков эпидемический паротит чаще всего вызывает бесплодие, хотя и бывают исключения.
Среди детских инфекций есть два заболевания, которые имеют схожий признак – сыпь при кори и краснухе выглядит как скопление зерен манной крупы. Покраснение кожи в местах высыпаний будут характерными и для кори, и для краснухи. Считается отличным признаком, если девочка переболела краснухой в детстве – антитела к краснухе вырабатываются в организме на всю жизнь, и во время беременности это инфекционное заболевание не грозит. Если женщина перенесла краснуху во время беременности, то это чревато выкидышем, смертью плода или рождением ребенка с грубыми нарушениями в развитии. Женщине на этапе планирования беременности может быть сделана прививка от краснухи, что обезопасит ее и ее будущего малыша от проблем в будущем.
Профилактика детских инфекций
Сразу оговоримся, что профилактика – это вакцинация ребенка. Стоит знать, что прививки от ветрянки не существует, а корь, краснуху и скарлатину можно предупредить. Такая специфическая прививка переносится детьми хорошо, крайне редко после введения вакцины у малыша может подняться температура тела.
Многие родители отказываются от прививок, но профилактика краснухи и скарлатины по-другому просто невозможна, а последствия перенесенных инфекционных заболеваний могут быть действительно страшными, вплоть до полной инвалидизации.
По материалам сайта dobrobut.com
Источник
Корь— острое высоко-контагиозное инфекционное заболевание детей, характеризующееся катаральным воспалением слизистых оболочек верхних дыхательных путей, конъюнктивы и пятнисто-папулезной сыпью кожных покровов. Дети моложе 3 лет и взрослые болеют корью редко.
Этиология и патогенез. Возбудитель кори — РНК-содержащий вирус, относится к миксовирусам, размером 150 нм, культивируется в культуре тканей человека и обезьяны, где развиваются типичные гигантские клетки, обнаруживающиеся у больного в секрете зева, верхних дыхательных путей, в крови и моче.
ПП: воздушно-капельным путем. Вирус попадает в верхние дыхательные пути и в конъюнктиву глаз. В эпителии слизистых оболочек вирус вызывает дистрофические изменения и проникает в кровь, что сопровождается кратковременной вирусемией, следствием которой является расселение вируса в лимфоидную ткань, вызывающее в ней иммунную перестройку. Вирусемия становится более выраженной и длительной, появляется сыпь. С окончанием высыпаний на коже вирус исчезает из организма. Длительность заболевания — 2—3 нед. Коревой вирус обладает способностью снижать барьерную функцию эпителия, фагоцитарную активность. Это состояние анергии резко повышает склонность больных к вторичному инфицированию или обострению существующего хронического процесса, например туберкулеза.
Макро: В слизистой оболочке зева, трахеи, бронхов, конъюнктиве развивается катаральное воспаление. Слизистая оболочка набухшая, полнокровная, секреция слизи резко повышена. В тяжелых случаях могут возникать некрозы, слизистая оболочка становится тусклой, серовато-желтого цвета, на поверхности ее видны мелкие комочки. Отек и некрозы слизистой оболочки гортани могут вызвать рефлекторный спазм ее мускулатуры с развитием асфиксии —ложный круп.
Микро: в слизистых оболочках наблюдаются гиперемия, отек, вакуольная дистрофия эпителия, вплоть до его некроза и слущивания, усиленная продукция слизи слизистыми железами и небольшая лимфогистиоцитарная инфильтрация.
Энантема определяется на слизистой оболочке щек соответственно малым нижним коренным зубам в виде беловатых пятен, названных пятнами Бильшовского—Филатова—Коплика.
Экзантема в виде крупнопятнистой папулезной сыпи появляется на коже сначала за ушами, на лице, шее, туловище, затем на разгибательных поверхностях конечностей.
При стихании воспалительных изменений нарастающий нормальный эпителий вызывает отторжение неправильно ороговевших и некротических фокусов, что сопровождается очаговым (отрубевидным) шелушением, В лимфатических узлах, селезенке, лимфоэпителиальных органах пищеварительного тракта наблюдаются пролиферация с плазматизацией В-зависимых зон и увеличение центров размножения фолликулов. В миндалинах, червеобразном отростке и лимфатических узлах обнаруживаются гигантские многоядерные макрофаги.
При неосложненной кори в межальвеолярных перегородках легких образуются милиарные и субмилиарные фокусы пролиферации лимфоидных, гистиоцитарных и плазматических клеток. Возможно развитие интерстициальной пневмонии, при которой в стенках альвеол образуются причудливые гигантские клетки — гигантоклеточная коревая пневмония. Однако этиологическая связь такой пневмонии только с коревым вирусом пока не доказана.
Осложнения. Среди осложнений центральное место занимают поражения бронхов и легких, связанные с присоединением вторичной вирусной и бактериальной инфекции.
При современных методах лечения подобные легочные осложнения встречаются крайне редко. Исчезла также наблюдающаяся раньше при осложненной кори влажная гангрена мягких тканей лица — нома.
Смерть больных корью связана с легочными осложнениями, а также с асфиксией при ложном крупе.
Ветряная оспа —острое инфекционное заболевание детей, характеризующееся пятнисто-везикулярной сыпью на коже и слизистых оболочках. Болеют дети преимущественно дошкольного и раннего школьного возраста.
Этиология и патогенез. Возбудителем является ДНК-содержащий вирус, относящийся к группе вирусов герпеса (поксвирус). Элементарные тельца (тельца Араго) имеют коккоподобный вид, размеры 160—120 нм. Вирус ветряной оспы идентичен возбудителю опоясывающего лишая, поскольку наблюдаются перекрестное заражение и иммунизация. Источник заражения — больной человек, передача осуществляется воздушно-капельным путем. В редких случаях встречается трансплацентарная передача с развитием поздней фетопатии или врожденной ветряной оспы.
Вирус попадает в дыхательные пути, проникает в кровяное русло, где в период инкубации размножается. В силу эктодермотропности вирус сосредотачивается в эпидермисе кожи, а также в эпителии слизистых оболочек.
Макро: изменения кожи начинаются с появления красноватых, слегка приподнятых зудящих пятнышек, в центре которых быстро формируется везикула с прозрачным содержимым. Когда везикула подсыхает, центр ее западает и покрывается буроватой или черноватой корочкой. Везикулы располагаются преимущественно на туловище и волосистой части головы, на лице и конечностях число их скудное.
Микро: процесс образования везикул кожи начинается с баллонной дистрофии шиповатого слоя эпидермиса, здесь же наблюдается возникновение гигантских многоядерных клеток.
Гибель эпидермиса приводит к формированию мелких полостей, которые, сливаясь, образуют везикулы, заполненные серозной жидкостью. Дно везикулы представлено герминативным слоем эпидермиса, крыша — приподнятым роговым слоем. В дерме наблюдаются отек, умеренная гиперемия. Эрозии слизистых оболочек представляют собой дефект эпителия, соединительная ткань слизистой и подслизистой оболочек отечна, сосуды полнокровны, могут наблюдаться лимфогистиоцитарные инфильтраты. При ветряной оспе с генерализованными поражениями внутренних органов очаги некроза и эрозии наблюдаются в легких, печени, почках, селезенке, поджелудочной железе, надпочечниках, в слизистой оболочке пищеварительного, дыхательного и мочеполового трактов.
Осложнения представлены вторичным инфицированием кожных высыпаний, чаще стафилококком. У маленьких детей легко может развиться стафилококковый сепсис.
Смертельный исход зависит от присоединившегося стафилококкового сепсиса или в редких случаях от генерализованных поражений внутренних органов.
Коклюш— острое инфекционное заболевание детей, характеризующееся поражением дыхательных путей с развитием типичных приступов спастического кашля. Заболевание изредка наблюдается у взрослых.
Этиология и патогенез. Заражение происходит воздушно-капельным путем. Входными воротами инфекции является слизистая оболочка верхних дыхательных путей, где происходит размножение микроба. Продукты распада возбудителя (эндотоксин) вызывают раздражение нервных рецепторов гортани, возникают импульсы, идущие в ЦНС и приводящие к образованию в ней стойкого очага раздражения. Развивается «невроз респираторного тракта», который клинически проявляется следующими друг за другом толчкообразными выдохами, сменяющимися судорожным глубоким вдохом, многократно повторяющимися и заканчивающимися выделениями вязкой мокроты или рвотой. Приступы спастического кашля вызывают застой в системе верхней полой вены, усиливающий расстройства кровообращения центрального происхождения, и приводят к гипоксии. Коклюш у грудных детей протекает особенно тяжело, у них спастических приступов кашля не бывает, их эквивалентом являются приступы апноэ с потерей сознания и асфиксией.
Патологическая анатомия. во время приступа лицо одутловатое, отмечаются акроцианоз, геморрагии на конъюнктивах, коже лица, слизистой оболочке полости рта, на плевральных листках и перикарде.
Слизистая оболочка дыхательных путей полнокровна, покрыта слизью. Легкие эмфизематозно вздуты, под плеврой определяются идущие цепочкой воздушные пузырьки — интерстициальная эмфизема. В редких случаях развивается спонтанный пневмоторакс. На разрезе легкие полнокровны, с западающими участками ателектазов.
Микроскопически в слизистой оболочке гортани, трахеи, бронхов – явления серозного катара: вакуолизация эпителия, повышение секреции слизи, полнокровие, отек, умеренная лимфогистиоцитарная инфильтрация.
В головном мозге наблюдаются отек, полнокровие, мелкие экстравазаты, редко — обширные кровоизлияния в оболочках и ткани мозга. Особенно выражены циркуляторные изменения в ретикулярной формации, ядрах блуждающего нерва продолговатого мозга. Они ведут к гибели нейронов.
Осложнения зависят от присоединения вторичной инфекции. При этом развиваются панбронхит и перибронхиальная пневмония, сходная с таковой при кори.
Смертельный исход в настоящее время встречается редко, преимущественно у грудных детей от асфиксии, пневмонии, в редких случаях от спонтанного пневмоторакса.
Краснуха – антропонозная вирусная инфекция с генерализованной лимфаденопатией и мелкопятнистой экзантемой.
Этиология: Возбудитель – РНК-геномный вирус рода Rubivirus семейства Togaviridae. Он проявляет тератогенную активность.
Резервуар и источник инфекции – человек с клинически выраженной или стёртой формой краснухи. Больной выделяет вирус во внешнюю среду за 1 нед до появления сыпи и в течение 5-7 дней после появления высыпаний. Путь передачи – воздушно-капельный. Существует вертикальный путь передачи (трансплацентарная передача вируса), особенно в первые 3 мес беременности.
Патогенез: Заражение происходит через слизистые оболочки верхних дыхательных путей, возможно заражение через кожу. Вслед за этим вирус проникает в регионарные лимфатические узлы, где репродуцируется и накапливается, что сопровождается развитием лимфаденопатии. Последующая вирусемия с гематогенным диссеминированием по всему организму возникает ещё в инкубационный период. Возбудитель, обладая тропностью к эпителию кожных покровов и лимфатической ткани, оседает на эпителии кожи и в лимфатических узлах. Вирусемия обычно завершается с появлением экзантемы. Элементы сыпи представляют собой круглые или овальные розовые или красные мелкие пятна с ровными краями. Они располагаются на неизменённой коже и не возвышаются над её поверхностью. У взрослых высыпания склонны к слиянию, у детей сливаются редко. Иногда появлению сыпи предшествует кожный зуд. Сначала (но не всегда) элементы сыпи появляются на лице и шее, за ушами и на волосистой части головы.В крови больных в это время уже обнаруживают вируснейтрализующие антитела; в последующем их концентрация нарастает, и формирующиеся иммунные реакции приводят к элиминации возбудителя из организма и выздоровлению. После перенесённого заболевания антитела сохраняются пожизненно, что обеспечивает стойкость постинфекционного иммунитета.
При развитии краснухи у беременных в период вирусемии возбудитель с кровью беременной легко преодолевает плацентарный барьер и поражает плод. Триада Грега: слепота, глухота, пороки сердца.
Источник
