Корь и коклюш что это
Корь, краснуху и коклюш традиционно относят к так называемым детским инфекциям, но и взрослым они могут доставить неприятности, особенно если в анамнезе таких заболеваний не было. Зато у первых двух есть своеобразный бонус: повторно они не поражают организм, ибо в нем после этих болезней остаются антитела, непробиваемая иммунная броня. А вот про коклюш такого сказать нельзя, он может снова нагрянуть в любом возрасте, хотя протекать будет, скорее всего, намного легче.
Корь: особенности заболевания

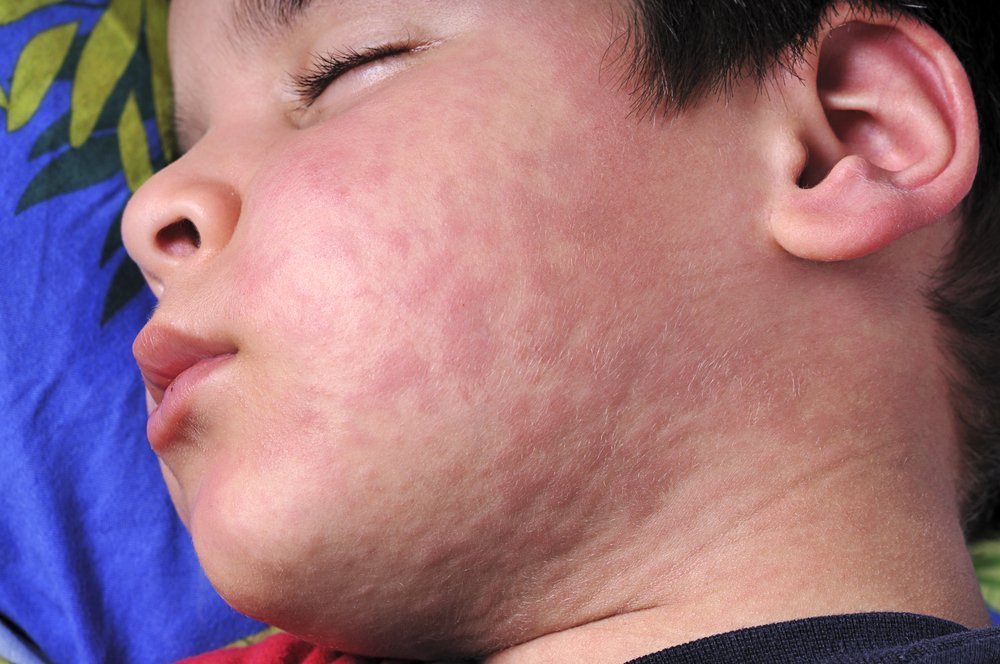
Корь — инфекция вирусная, поэтому передается по воздуху, и ею очень легко заразиться. Характерно, что во взрослом возрасте ее переносить несколько тяжелее, чем в детском. Заболевание можно распознать по мелким белесоватым пятнышкам на поверхности слизистой щек, затем возникает заушная сыпь и постепенно она распространяется по всему телу. Кожные высыпания сопровождаются насморком, кашлем и высокой температурой.
Инкубационный период длится чуть больше недели, а затем резко поднимается температура до 38-39°С, возникает ощущение слабости, разбитости, падает аппетит, голос становится сиплым. Появляются насморк и узнаваемый лающий кашель, слизистые оболочки глаз воспаляются, что нередко переходит в конъюнктивит (порой с гнойным отделяемым). На внутренней поверхности щек назревают мелкие пятна, которые похожи на отруби или манную крупу. В первый же день болезни можно увидеть кожные высыпания: сначала на лице, шее, постепенно они опускаются вниз. На 3-4 день сыпь принимает бледный окрас, начинает сходить и оставлять после себя пятна бурого цвета. Некоторые больные жалуются на жидкий стул и боли в животе.
Корь — заболевание не совсем безобидное, например, смертность от нее составляет от одного до трех летальных исходов на 1000 случаев заражения: чаще всего умирают от воспаления легких. Поэтому самолечение не допускается: необходимо обратиться к врачу, и он подскажет, требуется ли госпитализация или можно пройти лечение в домашних условиях. Последнее возможно при условии, что форма болезни нетяжелая и нет осложнений, связанных с дыхательной системой, желудочно-кишечным трактом или центральной нервной системой.
Обязателен постельный режим, полоскание рта, неяркий свет, обильное теплое питье, противоаллергические препараты, отхаркивающие средства (при сухом сильном кашле).
Медики настаивают на обязательной вакцинации, поскольку корь наносит ощутимый удар по здоровью, и нередко провоцирует пневмонию, отит, энцефалит и панэнцефалит, который развивается подспудно через несколько лет после перенесенной болезни и приводит к смертельному исходу.
Краснуха: осложнения и последствия
Краснуха, как и корь, вызывается вирусом и тоже передается воздушно-капельным путем. Зараженный человек практически сразу становится источником инфекции, и выделяет вирусы еще одну-две недели после того, как симптомы заболевания уйдут окончательно.
Болезнь стартует с насморка и конъюнктивита, но температура при этом держится в обычных пределах или чуть повышена, может наблюдаться боль в горле. На первом этапе краснуху легко принять за ОРВИ, и только по розовой сыпи, которая появляется на второй-третий день, можно понять, что это не простуда. Высыпания розоватого цвета вначале покрывают лицо, а затем стремительно распространяются по телу (в отличие от коревой сыпи, которой требуется три дня, чтобы покрыть тело с ног до головы). Впрочем, проходит сыпь так же быстро: когда она покрывает нижние конечности, на лице не остается следов. Также у заболевших отмечается увеличение лимфоузлов на шее, за ушами и на затылке: держится воспаление примерно неделю.
При атипичной форме краснухи высыпаний нет, только присутствует температура и боль в горле. Тем не менее, организм все равно правильно срабатывает на инфекцию выработкой антител, которые будут ограждать человека всю оставшуюся жизнь от повторного заражения краснухой.
Осложнения крайне редки, и среди них обычно пурпура, энцефалит, иногда могут болеть суставы непродолжительное время.
Краснуха чревата серьезными последствиями для беременных женщин: вирус проникает через плаценту и порядка 40% детей рождаются с физическими или умственными отклонениями.
Источник
Родители мечтают, чтобы их дети росли здоровыми. Конечно, уберечь от всех напастей вряд ли удастся, но избежать встречи с наиболее опасными заболеваниями можно.
Речь пойдет о старых, но далеко не добрых болезнях, про которые слышали многие – мамы, папы, бабушки и дедушки.
Иногда кажется, что типично “детская” болезнь будет протекать легко, однако это большое заблуждение. Коварство многих недугов заключается в том, что они дают серьезные осложнения, способные привести к инвалидности или летальному исходу.
Елена Тихоновская, главный врач московской поликлиники №36, рассказывает об инфекциях, которые гораздо страшнее и опаснее, чем кажутся.
Полиомиелит
Инфекция чаще всего попадает в организм детей в возрасте до пяти лет и передается воздушно-капельным или фекально-оральным путем. Вирус размножается в кишечнике, всасывается и попадает в нервную систему, поражая ее.
Порядка 30-40% детей, которые переносят полиомиелит, обретают инвалидность.
Естественная восприимчивость человека к вирусу полиомиелита не очень высокая: из 200 человек, контактирующих с вирусом, заболеет один. Но – заболеет.
Температура тела поднимается – до 38 градусов, головная боль, рвота, выраженная слабость во всем теле, особенно – слабость и напряженность мышц шеи и спины и затрудненное глотание. После того, как ребенок 2-3 недели переболеет, все симптомы проходят.
Очень важно! В момент заражения и болезни человек является основным источником этого вируса – он выделяет его во внешнюю среду.
До изобретения вакцины полиомиелит был настоящим бичом многих стран. Американский президент Франклин Рузвельт переболел полиомиелитом и передвигался на инвалидной коляске. По статистике, с 1950 по 1955 от этой болезни пострадало 50 (!) тысяч человек, и это очень высокий показатель заражения.
В настоящее время, по данным ВОЗ, от 10 до 20 миллионов жителей земли страдают от последствий полиомиелита.
Хотя на данный момент эта инфекция считается побежденной – при условии выполнения всего плана вакцинации. Грудничков прививают в первую очередь инактивированной вакциной (с умершим вирусом) – делают укол. Затем – живой (капли в рот). Когда делается прививка живой вакциной, человек является переносчиком вируса полиомиелита. То есть, если один ребенок в семье не привит, а второму сделали прививку против полиомиелита, шанс заразить непривитого человека очень высок.
В чем коварство этой болезни?
Осложнения:
1. Вялый паралич, признаком которого является слабость в конечностях. Ребенок перестает бегать, прыгать и самостоятельно двигаться. Это своего рода “красный флажок” и важный клинический симптом для любого врача или фельдшера.
Чем раньше происходит лечение, тем выше шансы сохранить неповрежденные нейроны центральной нервной системы ребенка. Это однозначно тот самый случай, когда нельзя сидеть и ждать, что проблема сама собой пройдет.
2. Паралич дыхательной мускулатуры. Не секрет, что наше дыхание связано с тем, что сигналы из головного мозга идут в спинной. Этот импульс проходит по нейрону в мышцы, благодаря которым грудная клетка расширяется, и человек делает вдох. Когда поражаются нервные волокна, и из-за паралича нет импульса, ребенок перестает дышать. И эта ситуация, к сожалению, не является временной: если лечение не начато своевременно, ребенок до конца жизни будет находиться на респираторной поддержке – то есть дышать с помощью дыхательного аппарата.
Данное осложнение встречается в 5-10%, а это значит, что на 100 заболевших детей 10 могут иметь столь тяжелые последствия.
Корь
Еще один опасный возбудитель детских болезней, статистика заболеваемости тут неутешительная: из 100 детей, не имеющих против кори иммунитета, заболеют все – восприимчивость к вирусу 100%.
Корь передается воздушно-капельным путем: вирус довольно легкий и летучий, поэтому быстро переносится с потоками воздуха на большие расстояния.
Инфекция попадает через верхние дыхательные пути и также затрагивает центральную нервную систему. Так называемый продромальный период длится от 8 до 10 дней (время с момента заражения и до проявления активных симптомов), и в этот момент человек является источником распространения вируса.
Вначале корь очень напоминает ОРВИ: болезнь начинается с высокой температуры, головной боли и кашля. Очень типично – повреждение глаз, слезотечение, может развиться конъюнктивит. Но затем появляется сыпь. Розовые пятнышки покрывают тело заболевшего сверху вниз, начиная с головы.
Какой бы “забавной” корь ни казалась, эта болезнь является смертельно опасной.
До изобретения вакцины, смертность была довольно высокой – до 3%. Вакцинация проводится очень ослабленным вирусом, и дарит ребенку иммунитет против данного заболевание. Риск повторного заражение очень невелик – до 1%.
В чем коварство этой болезни?
Вирус кори очень сильно снижает иммунитет, и разрушаются в организме витамины группы А и С – надежные защитники нашего здоровья. И на фоне этой инфекции довольно часто присоединяется бактериальная. И вместе – вирусная и бактериальная инфекции – дают клиническую картину, которую очень трудно лечить у ребенка.
Коклюш
Крайне распространенная детская инфекция, которая передается воздушно-капельным путем. Самое страшное – заболеть может даже новорожденный.
Возбудителем данного заболевания является коклюшная палочка, и этот микроб довольно легко проникает в организм при общении с больным. При этом на расстояние более трех метров микроб не распространяется.
Основным симптомом коклюша является приступообразный кашель.
Он трудно поддается терапии, его трудно корректировать, поэтому коклюш страшен именно своими проявлениями. И даже после успешного подавления микробов, у человека может сохраняться рефлекторный кашель.
Помимо нарастающего кашля выделяют такие симптомы, как небольшой насморк и температуру – болезнь маскируется под обычное ОРВИ. При такой симптоматике дети могут оставаться довольно подвижными и, контактируя с окружающими, заражают их инфекцией.
Первое, что нужно сделать, когда ребенок заболел – ограничить контакты с другими людьми и провести антибактериальную терапию – строго по назначению врача.
Детям обязательно дают противокашлевые средства, чтобы приступы не доходили до того, о чем мы рассказали выше. Аллергены, пыль, резкие запахи, холодный воздух и физические нагрузки – все то, что может спровоцировать кашель, необходимо исключить. Чем суше воздух – тем гуще мокрота, а она должна вспениваться и выходить, то есть воздух должен быть увлажненным. Не стоит также забывать о том, что к этой болезни может присоединиться еще какая-то инфекция.
Предотвратить развитие коклюша можно, если провести плановую вакцинацию, благодаря чему у ребенка появится иммунитет к данному заболеванию.
В чем коварство этой болезни?
Самое страшное – это спазмастический кашель, когда ребенок буквально задыхается. У этого кашля есть множество вариаций: может проходить со свистом, со рвотой и т.д.
Коклюш может вызывать спазм гортани – голосовых связок. Во время приступа кашля лицо может посинеть или, наоборот, стать багровым. Характерно, что кашель доходит до рвоты.
Автор: Елена Тихоновская, главный врач поликлиники №36.
Источник
Инфекционные детские болезни, такие как корь, коклюш, ветряная оспа, свинка, скарлатина и т. д., не представляют значительной опасности для детей.
Известно, что грудные дети, питающиеся материнским молоком, реже болеют такими инфекциями. Например, грудной ребенок не заболеет корью, если мама когда-то перенесла корь, но может заболеть коклюшем, даже если эта болезнь была у его матери в детстве. Поэтому грудничков надо тщательно оберегать от контакта с лицами, страдающими инфекционными заболеваниями. Для этого нужно знать способы распространения инфекции и меры профилактики заражения.
Как распространяются инфекционные болезни?
Причиной развития инфекционного заболевания являются бактерии или более мелкие микроорганизмы — вирусы. Обычно вирусная инфекция передается непосредственно при контакте с инфицированным человеком. Но не только человек может стать разносчиком заболевания, часто его переносят мухи, тараканы и другие насекомые. Таким образом вирусы распространяются не только в воздухе, но и на одежде и других предметах пользования инфицированного человека. Заражение может произойти не только путем непосредственного контакта с больным при разговоре, но и при соприкосновении с его вещами, а также если находиться в одной комнате с зараженным. Стоит опасаться не только личного общения с инфицированным, но стараться избегать заходить в квартиру больного, особенно это касается мам, имеющих малышей. Что же родители должны предпринять, чтобы уберечь дитя от заболевания? Прежде всего, больного следует изолировать и исключить всякий контакт его с грудным ребенком. Мама малыша тоже не должна общаться с больным, иначе непроизвольно становится передатчиком болезни.
Родителям грудного ребенка не стоит делать визиты в дома, зная, что там кто-то из членов семьи болеет инфекционным заболеванием. Эти же рекомендации следует применять и при посещении общественных учреждений, например, поликлиники, магазина и т. п., особенно в периоды эпидемических вспышек заболевания.
Корь — инфекционная болезнь, вызываемая вирусом, которая является достаточно распространенной среди детей начиная с годовалого возраста. Вспышки заболевания корью наиболее часто отмечаются весной или во время эпидемий.
Первые симптомы кори обычно появляются через 10-15 дней после заражения. Сначала корь протекает, как простуда в тяжелой форме, постепенно усиливающаяся. В это время появляется насморк, сильный сухой и частый кашель, охриплость голоса, воспаляется слизистая оболочка полости рта, температура поднимается до высоких цифр. Воспаление слизистой оболочки глаз проявляется их покраснением и слезотечением. Если оттянуть веко, то можно увидеть, что внутри оно интенсивного красного цвета. Такие симптомы, особенно во время эпидемии, дают основание думать, что это корь.
Сыпь появляется через 3-4 дня после начала заболевания. Сначала появляются неопределенные розовые пятна за ушами, в области лица, на конечностях, а затем распространяются по всему телу, становясь больше и темнее. За день до сыпи можно наблюдать в глубине рта, со стороны щек около места нижних коренных зубов появление крошечных белых пятен, окруженных краснотой. Сыпь обычно проявляется в течение 1-2 дней, при этом температура держится очень высокая. А малыш тем временем продолжает сильно кашлять и, несмотря на лекарства, чувствует себя очень плохо. Если корь проходит без осложнений, то через 2 дня после появления сыпи температура начинает снижаться, через 4-5 дней сыпь постепенно проходит; затем выздоровление наступает быстро.
Если после некоторого снижения температура поднимается вновь, а малыш чувствует себя все хуже и хуже, значит, корь дала осложнение. После нее часто бывают ушные абсцессы, бронхит, воспаление легких, хотя в настоящее время такие последствия наблюдаются редко. Но, тем не менее, они возможны, особенно у ослабленных детей.
Пока держится температура, малыш почти ничего не ест. Не отказывается только от жидкой пищи. Поэтому ему нужно больше давать питья, теплого чая, молока, овощных и фруктовых соков, богатых витаминами.
Во время болезни, особенно при высокой температуре, больному ребенку назначается исключительно пастельный режим, но уже спустя два дня после стойкого понижения температуры ему можно вставать. Вполне безопасным будет разрешить малышу и поиграть с детьми уже через неделю после появления сыпи, при условии, что кашель и другие симптомы болезни прошли.
Ребенок заразен в основном до появления у него сыпи, поэтому при первых признаках заболевания ребенка необходимо изолировать от других детей. Существуют высокоэффективные противокоревые прививки, которые начинают делать ребятишкам в 12-14-месячном возрасте. Почему не раньше? Потому что в первые месяцы жизни дети обычно не болеют корью, так как материнские антитела предохраняют их от заболевания. Введение вакцины, причем достаточно одной инъекции, обеспечивает профилактику заболевания на протяжении длительного времени, хотя сама прививка может вызвать некоторое повышение температуры тела. Вакцинация не является обязательной, однако она рекомендуется, особенно ослабленным детям, подверженным респираторным заболеваниям.
Предохранительная прививка быстро обеспечивает защиту организма. Если вакцина введена в течение 5 дней после контакта с больным корью, она способна предотвратить заболевание, поскольку действует значительно быстрее вируса кори.
С целью предупреждения развития кори применяется гамма-глобулин, при своевременном введении которого заболевание или не развивается, или протекает очень легко.
Коклюш. Благодаря вакцинации коклюш в настоящее время встречается редко, но не исчез окончательно. Он по-прежнему является длительно протекающим заболеванием, изнурительным для ребенка.
Непосредственно после контакта с бациллоносителем коклюша начинается инкубационный период, который длится примерно 8-10 дней, как правило, без каких-либо симптомов начала заболевания. По истечении этого срока у ребенка появляется небольшое покашливание, усиливающееся с каждым днем. На фоне кашля повышается температура тела. К концу 2-й недели кашель становится длительнее, тяжелее, приобретает приступообразный характер. Во время приступа лицо малыша краснеет, на глазах выступают слезы. От постоянного напряжения, вызванного кашлем, возможны кровоизлияния в белочную оболочку глаз. Приступ кашля заканчивается глубоким свистящим вдохом, отхождением вязкой мокроты и нередко рвотой.
Такие приступы могут повторяться от 5 до 30 и более раз в сутки. Их длительность и частота определяют степень тяжести заболевания, которое развивается в течение 2-3 недель. Постепенно кашель ослабевает, приступы становятся реже. Коклюш — болезнь длительная, тянется от 5 до 12 недель. Повышение температуры во время коклюша может свидетельствовать об осложнении в виде воспаление легких, возможны носовые кровотечения.
Коклюш трудно поддается лечению антибиотиками. Обычно врачи назначают лишь симптоматическое лечение, направленное на устранение приступов кашля, назначаются и успокоительные средства. В режим питания ребенка следует внести изменения, связанные с приступами кашля, который может начаться в любой момент. Малыша рекомендуется кормить часто и маленькими порциями, лучше после приступа кашля или рвоты.
Возникновение коклюша до 18 месяцев особенно серьезно для ребенка. В этом возрасте приступы кашля, длящиеся до 2-3 мин, могут привести к остановке дыхания. Во избежание риска асфиксии маленького ребенка следует госпитализировать, по крайней мере на некоторое время.
Противококлюшная прививка не является обязательной, однако вакцинация обычно проводится начиная с 3-4-месячного возраста; с этой целью применяется вакцина АКДС (адсорбированная коклюшно-дифтерийно-столбнячная вакцина). Как правило, противококлюшную прививку не делают детям, склонным к судорогам.
После контакта с больным коклюшем до появления приступов кашля назначение гамма-глобулина может предотвратить заболевание или, по меньшей мере, ослабить его проявления в случае возникновения. Карантин, как правило, длится 30 дней от начала заболевания, так как на протяжении этого срока ребенок считается заразным. Эти же меры применяются и для братьев и сестер малыша.
Скарлатина вызывается гемолитическим стрептококком. К счастью, в настоящее время частота скарлатины значительно снизилась и протекает эта болезнь гораздо легче, чем раньше. Обычно ею болеют дети от 2 до 8 лет. Инкубационный период заболевания в среднем составляет 4-5 дней. Первые симптомы появляются внезапно, болезнь поначалу больше напоминает ангину с резким повышением температуры, увеличением- шейных лимфатических узлов, часто с общим недомоганием и рвотой, иногда многократной.
Очень быстро, через 1-2 дня, появляется сыпь в виде сплошной красной пелены, состоящей из бляшек и пятен, не имеющих четких границ и постепенно сливающихся между собой. Сыпь особенно обильна на сгибательных поверхностях рук, в складках шеи, на боках и внизу живота, т. е. сначала в теплых местах, влажных участках кожи.
Она быстро распространяется по всему телу, захватывая лицо, не затрагивая лишь кожу вокруг глаз и в области рта. Если малыш откроет рот, то можно увидеть, что вся ротовая полость «залита» красным, а через некоторое время краснеет и язык, начиная с краев. Окраска языка похожа цветом на клубнику.
При отсутствии осложнений скарлатина длится несколько дней; температура понижается, сыпь постепенно исчезает. Но шелушение кожи проходит иногда лишь к концу 2-й или 3-й недели и остается особенно заметным на руках и ногах, на которых во время болезни кожа отслаивается в виде больших лохмотьев.
Осложнения в виде нарушения функции почек и заболевания суставов, которые раньше наблюдались при скарлатине, стали в наши дни редкими благодаря лечению антибиотиками, оказывающими сильное действие на стрептококк. Тем не менее, по-прежнему при скарлатине необходимо систематически проверять наличие белка в моче.
В настоящее время редко отмечаются тяжелые случаи скарлатины. В большинстве случаев эта болезнь протекает в приглушенной, стертой форме и может ограничиваться возникновением сыпи, которую сразу нелегко соотнести с высыпаниями при скарлатине в связи с меньшей интенсивностью и продолжительностью. Но, учитывая предшествующую ей ангину, наличие гемолитического стрептококка в мазке из зева, шелушение кожи на конечностях, удается поставить точный диагноз.
До сравнительно недавнего времени скарлатина была заразной в течение всего периода заболевания; теперь же через несколько дней лечения антибиотиками она уже не представляет опасности для окружающих. И если раньше заболевшего скарлатиной ребенка изолировали от других детей на срок 40 дней с момента заболевания, то сегодня он остается на карантине только 2 недели, по истечении которых при отсутствии стрептококка в мазке из зева он считается здоровым.
Свинка (паротит) также является инфекционным заболеванием, которым наиболее часто болеют весной и зимой. Паротит — заболевание слюнных желез, обычно околоушных, находящихся во впадине позади мочки уха. При этом сначала железа заполняет впадину, а потом опухает вся сторона лица, одновременно с этим опухоль смещает мочку уха наверх. Свинка редко возникает у ребенка до 1 года. Заболеть паротитом можно только один раз в жизни. Кстати, если мама когда-то перенесла свинку, новорожденный имеет иммунитет к этому заболеванию, сохраняющийся в течение 6-7 месяцев.
Инкубационный период заболевания длится в среднем около 3 недель, а больной становится заразным уже за несколько дней до появления характерных симптомов и далее около 10 дней.
Основным признаком заболевания является припухлость околоушной слюнной железы, причем у большинства детей сначала опухает одна сторона шеи, а через 1-2 дня опухоль появляется и с другой стороны.
Ребенку трудно глотать, жевать, иногда даже просто раскрывать рот, потому что воспаленная железа очень болезненна, особенно при прикосновении. Припухлость достигает своего максимума через 3 дня и держится 2-3 дня, затем постепенно спадает. Как правило, в начале болезни температура невысока, но повышается уже на 2-3-й день и держится в течение всей болезни. Нередко опухоль проходит через 3-4 дня, но может держаться 7-10 дней. Из-за высокой температуры и постоянного чувства боли, появляется беспокойство, раздражительность, слабость. В особо тяжелых случаях возможны рвота и боли в животе. Поэтому во время болезни рекомендуется постельный режим, который необходимо соблюдать до тех пор, пока температура остается повышенной. Особое внимание в этом случае следует уделить и питанию: исключить из рациона кислую и соленую пищу, раздражающие слюнные железы; а также необходимо избегать пищи, требующей пережевывания.
Нередко, когда у ребенка опухоль располагается по бокам шеи, врачи подозревают заболевание околоушной железы или обычное воспаление лимфатических узлов. Кстати, воспаление лимфозулов характерно и для ангины, хотя в этом случае опухоль не пересекает челюсти. Поэтому при первых симптомах болезни необходимо сразу вызывать врача, так как только он может установить точный диагноз и назначить правильное лечение болезни. Например, обычное воспаление лимфатических узлов требует совершенно другого лечения.
Дифтерия считается одним из самых опасных заболеваний, которое, однако, можно предупредить. Если ребенок получил три инъекции против дифтерии в первый год жизни, дополнительные прививки в один год и затем каждые 3 года, он практически застрахован от этой болезни. Таким образом, благодаря вакцинации это инфекционное заболевание, ранее внушавшее серьезные опасения, в настоящее время стало редким. Тем не менее, оно еще наблюдается в тех случаях, когда детям не были сделаны прививки.
Обычно дифтерия по своим проявлениям напоминает тяжелую форму ангины и начинается с общего недомогания, красноты в горле, высокой температуры. Со временем на слизистой оболочке зева, гортани образуются плотные пленки, дыхание становится затрудненным. Иногда дифтерия начинается с гортани, при этом появляются хрипота и лающий кашель, дыхание затрудняется. Заболевание сопровождается интоксикацией всего организма; отмечаются слабость, бледность, учащенный пульс, при этом температура может оставаться невысокой.
Если профилактические прививки не проводились или вакцинация была неполной (без необходимого повтора), заболевание ребенка ангиной должно вызвать подозрение на дифтерию. В этом случае необходимо вызвать врача, который при подозрении на дифтерию немедленно введет ребенку сыворотку и другие лекарства, а также возьмет мазок из зева с целью выявления дифтерийной палочки.
Обновлено: 2019-07-09 22:42:37
- Ветрянка — заразная детская болезнь вирусного происхождения, характеризующаяся высыпанием на коже красных пятнышек, на которых впоследствии появляются пузырьки.
- Даже тем людям, которые редко болеют, необходимо иметь под рукой домашнюю аптечку, так как даже при идеальном здоровье
- Вероятно, огурцы являются наилучшим мочегонным средством. Однако огурцы обладают и другими ценными свойствами, такими как улучшение роста волос
- Диета № 9, 9аПо набору продуктов и кулинарной обработке они мало чем отличаются от диеты № 8, так как
- Наиболее опасны для жизни отравления растениями, воздействующими преимущественно на нервную систему, такими, как, например, вех ядовитый
- Не следует злоупотреблять сильнодействующими средствами, такими, как минеральные воды ( внутренне или наружно ). Самое умеренное — самое
Источник
