Корь диспансерное наблюдение кори
Диспансерное наблюдение при кори осуществляется педиатром. Частота осмотров, объем обследования зависят от перенесенного осложнения и осуществляется участковым врачом педиатром 2 – 3 раза в течение 3 мес., при коревом энцефалите до 2 лет.
Общие подходы к профилактике.
Корь – высоко контагиозное заболевание. Профилактические мероприятия направлены на раннюю и активную диагностику, лечение, изоляцию больных в организованных коллективах.
Выявление больных корью, лиц с подозрением на это заболевание проводится медицинскими работниками организаций, осуществляющих медицинскую деятельность, и иных организаций, а также лицами, имеющими право на занятие частной медицинской практикой и получившими лицензию на осуществление медицинской деятельности в установленном законодательством порядке, при:
– оказании всех видов медицинской помощи;
– проведении медицинских осмотров;
– проведении предварительных и периодических профилактических медицинских осмотров населения;
– диспансеризации населения;
– медицинском наблюдении за лицами, бывшими в контакте с больными корью;
– проведении подворных (поквартирных) обходов;
– проведении лабораторных исследований биологических материалов от людей;
– осуществлении активного эпидемиологического надзора за корью с обязательным лабораторным исследованием биологического материала от лиц с лихорадкой и пятнисто-папулезной сыпью независимо от первичного диагноза.
В случае выявления больного корью или лиц с подозрением на это заболевание медицинские работники организаций и частнопрактикующие медицинские работники обязаны в течение 2 часов сообщить об этом по телефону и в течение 12 часов направить экстренное извещение установленной формы (N 058/у) в орган, осуществляющий государственный санитарно-эпидемиологический надзор на территории, где выявлен случай заболевания. Медицинская организация, изменившая или уточнившая диагноз, в течение 12 часов подает новое экстренное извещение на этого больного в территориальный орган, осуществляющий государственный санитарно-эпидемиологический надзор, указав измененный (уточненный) диагноз, дату его установления, результаты лабораторного исследования и первоначальный диагноз. Территориальные органы, осуществляющие государственный санитарно-эпидемиологический надзор, при получении извещения об измененном (уточненном) диагнозе информируют об этом медицинскую организацию по месту выявления больного, подавшую первоначальное экстренное извещение.
Каждый случай кори подлежит регистрации и учету в “Журнале учета инфекционных заболеваний” (форма N 060/у) по месту их выявления в медицинских и иных организациях (детских, подростковых, оздоровительных и других организациях), а также территориальными органами, осуществляющими государственный санитарно-эпидемиологический надзор. При получении экстренного извещения (форма N 058/у) о случае кори специалист территориального органа, осуществляющего государственный санитарно-эпидемиологический надзор, в течение 24 часов проводит эпидемиологическое расследование. На каждого больного корью, в том числе выявленного активно, заполняется карта эпидемиологического расследования, с указанием эпидемического номера случая. Заполненные карты эпидемиологического расследования случаев кори, в том числе в случае отмены указанных диагнозов, на электронных и бумажных носителях направляются в Региональный центр (РЦ) и Национальный научно-методический центр по надзору (ННМЦ) за корью. Случаи кори подлежат регистрации в электронной Единой международной системе индивидуального учета (CISID). Ввод данных в систему CISID осуществляют ответственные специалисты РЦ. Контроль за введение данных осуществляет ННМЦ.
Первичные противоэпидемические мероприятия в очагах проводятся медицинскими работниками организаций, осуществляющих медицинскую деятельность, а также иных организаций, частнопрактикующими медицинскими работниками сразу после выявления больного или при подозрении на корь. При выявлении очага инфекции в дошкольных организациях и общеобразовательных учреждениях, а также в организациях с круглосуточным пребыванием взрослых с момента выявления первого больного до 21 дня с момента выявления последнего заболевшего в коллектив не принимаются лица, не болевшие корью и не привитые против этих инфекций.
Госпитализированные лица должны находиться в стационаре до исчезновения клинических симптомов, но не менее чем 5 дней с момента появления сыпи при кори. Допуск реконвалесцентов кори в организованные коллективы детей и взрослых разрешается после их клинического выздоровления.
За лицами, общавшимися с больными корью, устанавливается медицинское наблюдение в течение 21 дня с момента выявления последнего случая заболевания в очаге.
В дошкольных организациях и общеобразовательных учреждениях, а также в организациях с круглосуточным пребыванием взрослых организуется ежедневный осмотр контактных лиц медицинскими работниками в целях активного выявления и изоляции лиц с признаками заболевания.
В очагах кори определяется круг лиц, подлежащих иммунизации по эпидемическим показаниям. Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках против кори, а также лица, привитые против кори однократно – без ограничения возраста. Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного. При расширении границ очага кори (по месту работы, учебы, в пределах района, населенного пункта) сроки иммунизации могут продлеваться до 7 дней с момента выявления первого больного в очаге [10, 12, 14].
Детям, не привитым против кори (не достигшим прививочного возраста или не получившим прививки в связи с медицинскими противопоказаниями или отказом от прививок), не позднее 5-го дня с момента контакта с больным вводится внутримышечно иммуноглобулин человека нормальный 0,5 мл/кг, но не более 15 мл в соответствии с инструкцией по его применению [11]. Сведения о проведенных прививках и введении иммуноглобулина (дата, название препарата, доза, серия, контрольный номер, срок годности, предприятие-изготовитель) вносят в учетные формы в соответствии с требованиями к организации вакцинопрофилактики.
Контактные лица из очагов кори, не привитые и не болевшие ранее, не допускаются к плановой госпитализации в медицинские организации неинфекционного профиля и социальные организации в течение всего периода медицинского наблюдения. Госпитализация таких пациентов в период медицинского наблюдения в медицинские организации неинфекционного профиля осуществляется по жизненным показаниям, при этом в стационаре организуются дополнительные санитарно-противоэпидемические (профилактические) мероприятия в целях предупреждения распространения инфекции.
Методом специфической профилактики от кори является вакцинопрофилактика [10, 12, 14]. Иммунизация населения против кори проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям. Детям и взрослым, получившим прививки в рамках национального календаря профилактических прививок, в сыворотке крови которых в стандартных серологических тестах не обнаружены специфические антитела к возбудителю, прививки против кори проводят дополнительно в соответствии с инструкциями по применению иммунобиологических препаратов. Для иммунизации применяются медицинские иммунобиологические препараты, зарегистрированные и разрешенные к применению на территории Российской Федерации в установленном законодательством порядке согласно инструкциям по их применению. В целях максимального охвата прививками против кори в субъектах Российской Федерации проводится работа по выявлению лиц, не болевших и не привитых против этих инфекций среди труднодоступных слоев населения (мигрантов, беженцев, вынужденных переселенцев, кочующих групп населения) и их иммунизации в соответствии с национальным календарем профилактических прививок. Для обеспечения популяционного иммунитета к кори, достаточного для предупреждения распространения инфекции среди населения, охват прививками населения на территории муниципального образования должен составлять не менее 95%, взрослых в возрасте 18 – 35 лет – не менее 90%.
Источник
Целью проведения противоэпидемических мероприятий в очаге инфекции является его локализация и ликвидация.
Первичные противоэпидемические мероприятия в очагах проводятся медицинскими работниками организаций, осуществляющих медицинскую деятельность, а также иных организаций, частно -практикующими медицинскими работниками сразу после выявления больного или при подозрении на корь.
При получении экстренного извещения специалисты территориальных органов, осуществляющих санитарно-эпидемиологический надзор, в течение 24 часов проводят эпидемиологическое обследование очага (очагов) инфекции: определяют границы очага (очагов) по месту проживания, работы, обучения, пребывания заболевшего (при подозрении на заболевание); круг лиц, бывших в контакте с заболевшим, их прививочный и инфекционный анамнез в отношении кори; осуществляют контроль за проведением противоэпидемических и профилактических мероприятий в очагах.
При выявлении очага инфекции в дошкольных организациях и общеобразовательных учреждениях, а также в организациях с круглосуточным пребыванием взрослых с момента выявления первого больного до 21 дня с момента выявления последнего заболевшего в коллектив не принимаются лица, не болевшие корью и не привитые против этих инфекций.
Источники инфекции – больные корью (или при подозрении на эти инфекции) – подлежат обязательной госпитализации в случаях:
– тяжелого клинического течения заболевания;
– независимо от формы течения заболевания – лица из организаций с круглосуточным пребыванием детей или взрослых; лица, проживающие в общежитиях и в неблагоприятных бытовых условиях (в том числе коммунальных квартирах); при наличии в семье заболевшего лиц из числа декретированных групп населения.
В направлениях на госпитализацию больных корью (или при подозрении на эти инфекции), наряду с анкетными данными указываются первоначальные симптомы заболевания, сведения о проведенном лечении и профилактических прививках, а также данные эпидемиологического анамнеза.
Госпитализированные лица должны находиться в стационаре до исчезновения клинических симптомов, но не менее чем:
– 5 дней с момента появления сыпи при кори,
Допуск реконвалесцентов кори, краснухи и эпидемического паротита в организованные коллективы детей и взрослых разрешается после их клинического выздоровления.
За лицами, общавшимися с больными корью устанавливается медицинское наблюдение в течение 21 дня с момента выявления последнего случая заболевания в очаге.
В дошкольных организациях и общеобразовательных учреждениях, а также в организациях с круглосуточным пребыванием взрослых организуется ежедневный осмотр контактных лиц медицинскими работниками в целях активного выявления и изоляции лиц с признаками заболевания.
В очагах кори определяется круг лиц, подлежащих иммунизации против этих инфекций по эпидемическим показаниям.
Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках против кори, а также лица, привитые против кори однократно – без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного. При расширении границ очага кори (по месту работы, учебы, в пределах района, населенного пункта) сроки иммунизации могут продлеваться до 7 дней с момента выявления первого больного в очаге.
Детям, не привитым против кори (не достигшим прививочного возраста или не получившим прививки в связи с медицинскими противопоказаниями или отказом от прививок) не позднее 5-го дня с момента контакта с больным вводится иммуноглобулин человека нормальный (далее – иммуноглобулин) в соответствии с инструкцией по его применению.
Сведения о проведенных прививках и введении иммуноглобулина (дата, название препарата, доза, серия, контрольный номер, срок годности, предприятие-изготовитель) вносят в учетныеформы в соответствии с требованиями к организации вакцинопрофилактики.
Контактные лица из очагов кори не привитые и не болевшие указанными инфекциями ранее, не допускаются к плановой госпитализации в медицинские организации неинфекционного профиля и социальные организации в течение всего периода медицинского наблюдения.
Госпитализация таких пациентов в период медицинского наблюдения в медицинские организации неинфекционного профиля осуществляется по жизненным показаниям, при этом в стационаре организуются дополнительные санитарно- противоэпидемические (профилактические) мероприятия в целях предупреждения распространения инфекции.
Активный эпидемиологический надзор, в задачу которого входит поиск возможных случаев кори среди пациентов с лихорадкой и пятнисто-папулезной сыпью независимо от первичного диагноза.
Иммунизация населения против кори проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям.
Детям и взрослым, получившим прививки в рамках национального календаря профилактических прививок, в сыворотке крови которых в стандартных серологических тестах не обнаружены антитела к соответствующему возбудителю, прививки против кори проводят дополнительно в соответствии с инструкциями по применению иммунобиологических препаратов.
Для обеспечения популяционного иммунитета к кори, краснухе, эпидемическому паротиту, достаточного для предупреждения распространения инфекции среди населения, охват прививками населения на территории муниципального образования должен составлять:
– вакцинацией и ревакцинацией против кори детей в декретированных возрастах – не менее 95%;
– вакцинацией против кори взрослых в возрасте 18 – 35 лет – не менее 90%.
Источник
Корь – острое инфекционное вирусное заболевание с воздушно-капельным путем передачи.
Заболеваемость
За 2018 г. на территории Российской Федерации уровень заболеваемости корью вырос в 3,5 раза. За этот год было зафиксировано 2539 случаев кори , один из которых закончился летальным исходом.
Возбудитель
Возбудитель инфекции РНК-вирус рода морбилливирусов семейства парамиксовирусов. Неустойчив во внешней среде.
Источник инфекции
Инфицированный корью человек.
Пути передачи
Основной и, пожалуй, единственный путь передачи инфекции – воздушно-капельный (при чихании, кашле). Передача вируса через предметы обихода маловероятна в связи с низкой устойчивостью его во внешней среде.Группы риска
В группу риска по развитию кори входят дети до 5 лет, взрослые, беременные, а также лица с иммунодефицитными состояниями.
Взрослые, входящие в группы риска инфицирования корью:
работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы; лица, работающие вахтовым методом, и сотрудники государственных контрольных органов в пунктах пропуска через государственную границу Российской Федерации.
Инкубационный период
7-14 дней.
Период заразности
Заразившийся корью человек становится опасным для окружающих в плане передачи инфекции начиная с последних 2 дней инкубационного периода (за 2 дня до появления симптомов) и до 4 дня после высыпаний. (в целом – 8-10 дней).
Клиника
Основные симптомы кори: катаральные явления (кашель, насморк), конъюнктивит, проявления интоксикации (упадок сил, лихорадка, снижение аппетита) , белые пятна на слизистой щек (пятна Бельского-Филатова-Коплика), поэтапное высыпание пятнисто-папулезной сливной сыпи с 4 – 5 дня болезни (1 день – лицо, шея; 2 день – туловище; 3 день – ноги, руки) и пигментация.
Чем опасно заболевание
Инфицирование корью опасно развитием осложнений, в некоторых случаях приводящих к летальному исходу.
Осложнения кори: пневмония (частая причина смерти маленьких детей), отек мозга (энцефалит), синдром крупа, слепота.
Диагностика
Окончательный диагноз кори устанавливается на основании клинических проявлений, лабораторных данных и эпидемиологической связи с другими лабораторно подтвержденными случаями данного заболевания.
Лечение
Заболевшие корью, в случае тяжелого течения подлежат госпитализации. Лечение симптоматическое.
Профилактика
Наиболее безопасным и эффективным способом профилактики кори является вакцинация, проводимая одновременно с вакцинацией против краснухи и эпидемического паротита.
Схема вакцинации детей
Вакцинация – в 12 месяцев
Ревакцинация – в 6 лет
Вакцинация и ревакцинация против кори также проводится детям от 1 года до 18 лет (включительно) и взрослым до 35 лет (включительно), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори; взрослым от 36 до 55 лет (включительно), относящимся к группам риска, не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках.
Интервал между первой и второй прививками не менее 3 месяцев.
Вакцинация по эпидемическим показаниям проводится контактным лицам без ограничения возраста из очагов заболевания, ранее не болевшим, не привитым и не имеющим сведений о профилактических прививках против кори или однократно привитым.
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного.
Противопоказания к вакцинации
-тяжелая аллергическая реакция на аминогликозиды,
– сильная реакция на предыдущее введение вакцины (температура тела более 40* С, отек и покраснение в месте инъекции более 8 см в диаметре),
-анафилактическая реакция на яичный белок.
Реакция на введение вакцины
После прививки в некоторых случаях, спустя 5-12 дней, могут появиться незначительные катаральные явления (насморк, кашель), возможно повышение температуры до 38*С. В редких случаях возникает немногочисленная сыпь.
Неспецифическая профилактика
Неспецифическая профилактика кори заключается в исключении контактов с заболевшими корью, а также в соблюдении правил личной гигиены.
Источник
Корь (Morbilli) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Paramyxoviridae
Род — Morbillivirus
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).

Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости).[2][5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Привитая (переболевшая) и имеющая иммунитет мать передаёт его своему ребёнку (до 3-х месяцев), то есть у таких детей имеется врожденный иммунитет, который постепенно снижается и к 10 месяцам исчезает – дети становятся восприимчивыми к заболеванию. Болеют преимущественно дети (переносящие заболевание относительно благоприятно), однако в последнее время всё чаще поступают сообщения о развитии кори у взрослых, у которых заболевание протекает крайне тяжело (причины — массовый отказ от профилактических прививок).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори.[1][3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
Синдромы кори:
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
Характерные жалобы больных: нарастающие слабость, вялость, снижение аппетита, нарушения сна, «песок в глазах», отёчность нижних век, иногда насморк, повышенная температура тела (до 39°С). Далее присоединяется першение в горле, появляется сухой кашель, одышка, могут быть боли в животе, диарея (наслоение вторичной флоры), появляется сыпь (с её появлением усиливаются синдромы общей инфекционной интоксикации и поражения респираторного тракта).
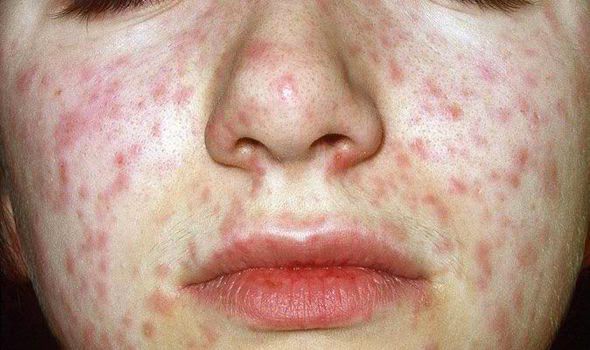
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
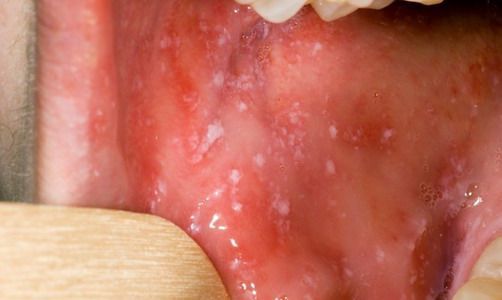
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4][5]
Дифференциальный диагноз
| признаки | корь | краснуха | псевдотуберкулёз | аллергическая сыпь |
|---|---|---|---|---|
| инк. период | 9-11 дней | 11-24 дня | 3-18 дней | до суток |
| эпидемиологические предпосылки | контакт с больным | контакт с больным | употребление сырых овощей | контакт с аллергеном |
| воспалительные изменения ВДП | выражены | умеренно выражены | умеренны или отсутствуют | нет |
| конъюнктивит | выражен | слабо выражен | слабо выражен | нет |
| ГЛАП (ув. лимфоузлов) | выражена | выражена (затылочные и заднешейные) | умеренно (мезаденит) | нет |
| характер сыпи | макуло-папулёзная | мелкопятнистая | точечная, скарлатиноподобная, макуло-папулёзная | макуло-папулёзная, зудящая |
| время появления сыпи | 3-4 день | 1 день | 2-4 день | до суток |
| этапность высыпаний | выражена | нет | нет | нет |
| патогномоничные признаки | пятна Бельского- Филатова-Коплика | пятна Форхгеймера | симптомы «перчаток и носков» | нет |
Источник
