Колоноскопия при хроническом колите
Колоноскопия при неспецифическом язвенном колите. Эндоскопическая картина
Работы, посвященные дифференциальной диагностике «обычного идиопатического колита» и бактериальной дизентерии, восходят к сообщениям, сделанным сэром Сэмьюэлом Уилксом (1824-1911 гг.) в 1859 г. В них автор указал на существенную особенность неспецифического язвенного колита – ограниченность поражения толстой кишкой. Эндоскопическая картина зависит от активности и длительности заболевания, а также от предшествующего лечения и, реже, суперинфекции.
Для эндоскопической картины неспецифического язвенного колита характерны следующие симптомы:
• начало заболевания с поражения прямой кишки;
• длительное течение;
• симметричное поражение;
• гранулярная поверхность слизистой оболочки толстой кишки;
• хрупкость и легкая ранимость слизистой оболочки;
• нарушение сосудистого рисунка;
• поверхностные изъязвления.
Начало заболевания с поражения прямой кишки и ограничение его дистальным отделом кишечника – высокоспецифичный симптом.
Описанные выше изменения могут быть на всем протяжении ободочной кишки. При этом характерны симметричность поражения толстой кишки и равномерность описанных изменений. Во всех отделах пораженной толстой кишки сосудистый рисунок усилен, слизистая оболочка отличается повышенной ранимостью. При далеко зашедших случаях заболевания можно видеть наложения фибрина в виде сети или налета на поверхности отечной слизистой оболочки.
Если при колоноскопии у молодого пациента, жалующегося на хроническую диарею, поверхность слизистой оболочки прямой и сигмовидной кишки гиперемирована и зерниста и сосудистый рисунок ее усилен, а остальная часть ободочной кишки отделена от нее четкой границей и отличается скудостью изменений, то речь идет о неспецифическом язвенном колите. В таких случаях следует начать лечение, не дожидаясь результатов гистологического исследования биопсийного материала.
При выраженной активности заболевания (как при первичном поражении, так и при рецидиве после проведенной терапии) эндоскопическая картина бывает более сложной. Наряду с массивными отложениями фибрина обнаруживают изъязвления, отличающиеся разнообразием. Они могут иметь полигональные очертания или располагаться в сетчатом порядке либо иметь сливной характер. Отдифференцировать такие изменения от инфекционного колита не всегда легко, особенно в случае суперинфекции.
Эндоскопическая картина меняется в зависимости от длительности неспецифического язвенного колита и количества обострений, при этом отмечается значительная вариабельность эндоскопических изменений. Прежде всего, следует упомянуть о характерных для данного заболевания псевдополипах. Они образуются в результате регенерации сохранившихся участков слизистой оболочки и имеют различную форму, однако по ним невозможно судить об активности заболевания.
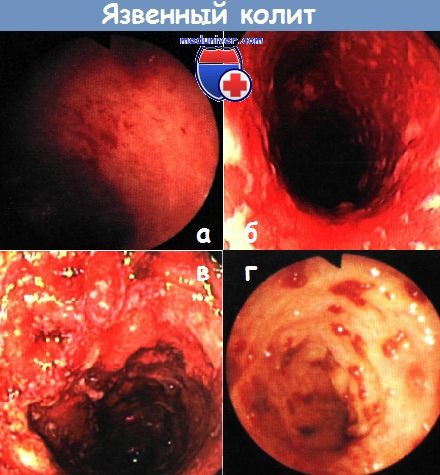
а, б – тяжелый язвенный колит. Контактное кровотечение (стадия II по Барону) (а). Диффузное изъязвление (б). Колоноскопия
в – обширные язвенные изменения, отек, застойные складки со спонтанным и контактным кровотечением (стадия III по Барону). Колоноскопия
г – тяжелый язвенный колит: слизистая оболочка практически полностью утрачена. Колоноскопия.
Даже если псевдополипы образуются на нормальной слизистой оболочке, они легко могут превратиться в гиперпластические полипы. Особенно выраженные изменения при эндоскопии наблюдаются при многократных обострениях на протяжении нескольких лет. Наряду с псевдополипами выявляют все описанные выше изменения от грануляций до эрозий и изъязвлений.
В так называемой хронической стадии неспецифического язвенного колита, когда активность заболевания минимальная, изменения слизистой оболочки слабо выражены. В основном отмечаются незначительные из менения сосудистого рисунка и образование Рубцовых полей, а также, как и в острой стадии, – псевдополипы, которые могут иметь причудливую форму. По-видимому, из-за явного улучшения методов лечения неспецифического язвенного колита описанная картина «ригидной трубки» с выраженной гаустрацией стала встречаться реже.
На основании гистологического исследования не всегда удается выяснить, идет ли речь, например, о хронических воспалительных заболеваниях кишечника или об инфекционном колите. Например, так называемые крипт-абсцессы (интралюминальное скопление гранулоцитов) образуются как при неспецифическом язвенном колите, так и инфекционном колите.
Однако изменение архитектоники крипт и инфильтрация базальных отделов крипт плазматическими клетками являются характерными признаками хронических воспалительных заболеваний кишечника, особенно неспецифического язвенного колита.
После установления диагноза неспецифического язвенного колита показания к повторной колоноскопии ограничены. С одной стороны, это все те случаи, которые могут повлечь за собой внесение изменений в лечение, например, когда имеется подозрение на то, что проктит, диагностированный ранее, распространился на левую половину толстой кишки или на всю толстую кишку (панколит). Обострение само по себе еще не является показанием к выполнению колоноскопии при этом заболевании. С другой стороны, это случаи, когда возникает подозрение на злокачественную трансформацию или имеется высокий риск развития рака толстой кишки.
При панколите после 8-го года заболевания следует ежегодно выполнять колоноскопию, при колите с поражением левой половины толстой кишки показания к ежегодной колоноскопии ставят после 15-летнего течения. Существенное значение для дальнейшего лечения имеет развитие интраэпителиальной неоплазии. Особое значение при этом имеет так называемый диспластическии очаг, или разрастание (DALM – DysplasiaAssociated Lesion or Mass).
Речь идет о полиповидных разрастаниях, в которых выявлена интраэпителиальная неоплазия. Эти изменения следует отличать, с одной стороны, от псевдополипов, с другой – от аденом. Мнения о том, следует ли эти изменения при неспецифическом язвенном колите рассматривать как DALM, расходятся. При подтверждении DALM рекомендуется выполнить проктоколэктомию. Отступление от этой рекомендации и выполнение локального удаления измененной ткани согласно современным подходам рассматривается как нестандартное лечение.
Понятие «хроническая стадия колита» основывается на клинических наблюдениях и еще не устоялось. В конечном счете неспецифический язвенный колит – хроническое заболевание. Опыт показывает, что если при эндоскопическом исследовании явные изменения в толстой кишке отсутствуют, то это еще не значит, что надо отвергнуть диагноз неспецифического язвенного колита и отказаться от необходимого для этого заболевания графика контрольных исследований.
Стандартный подход при контрольной колоноскопии подразумевает выполнение биопсии со взятием 4 кусочков ткани слизистой оболочки толстой кишки с интервалами 10 см. Для прицельного поиска диспластичной ткани следует выполнить хромоэндоскопию, которая, однако, в настоящее время не заменяет стандартной колоноскопии. Если при гистологическом исследовании выявляют высокодифференцированную интраэпителиальную неоплазию, то следует выполнить повторное исследование с привлечением независимого патолога.
Если диагноз интраэпителиальной неоплазии подтвердится, то следует выполнить проктоколэктомию. Эта операция особенно рекомендуется при низкодифференцированной интраэпителиальной неоплазии (HGIN). Если изменения расцениваются как DALM, проктоколэктомия также показана. При аденомах можно ограничиться локальным их удалением.
– Также рекомендуем “Колоноскопия при болезни Крона. Эндоскопическая картина”
Оглавление темы “Эндоскопические картины при колоноскопии”:
- Контрольные исследования полипов толстой кишки. Гистология
- Рак толстой кишки. Причины, варианты опухоли
- Колоноскопия при раке толстой кишки. Эндоскопическая картина
- Эндоскопическое лечение рака толстой кишки. Принципы
- Хронические воспалительные заболевания кишечника. Частота, причины
- Колоноскопия при неспецифическом язвенном колите. Эндоскопическая картина
- Колоноскопия при болезни Крона. Эндоскопическая картина
- Инфекционные колиты. Причины
- Колоноскопия при сальмонеллезе. Эндоскопическая картина
- Колоноскопия при кампилобактерном энтерите, иерсиниозе. Эндоскопическая картина
Источник
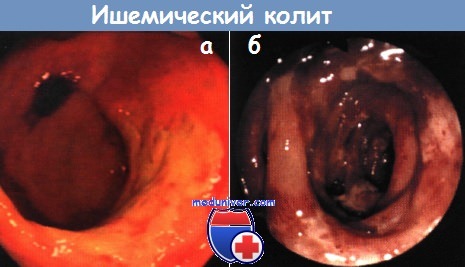
Колоноскопия при ишемическом колите. Эндоскопическая картинаЗаболевания толстой кишки, связанные с нарушением свертывания крови, наблюдаются в основном у лиц пожилого возраста. Распространенность этих заболеваний изучена недостаточно, а имеющиеся данные о частоте их колеблются от 4,5 до 44 случаев на 100 000 населения в год. В первые четыре десятилетия жизни они практически не встречаются, в то время как у лиц старше 65 лет заболеваемость превышает 100 на 100 000 населения в год. Женщины болеют в два раза чаще мужчин. Спектр проявлений ишемического колита широк – от преходящей колонопатии с интрамуральными кровоизлияниями через преходящий и хронический колит (отчасти сопровождающийся образованием стриктур) до развития гангрены кишечника и фульминантного колита. В этиологии ишемических колитов играют роль не только окклюзирующие заболевания магистральных сосудов, но и поражение мелких сосудов в основном при неокклюзирующих заболеваниях. К ним относятся, прежде всего, кардиогенный, геморрагический и септический шок, а также поражение кишечника, связанное с лечением различными препаратами, например катехоламинами, сердечными гликозидами и диуретиками. Понятие «неокклюзирующий» означает отсутствие закупорки сосуда, питающего стенку кишки, однако в сосудах в этих случаях часто имеются изменения. Диапазон клинических проявлений в зависимости от степени ишемии широк – от бессимптомного течения до острой ишемии кишки, связанной с нарушением мезентериального кровообращения. При легких формах ишемии боли не характерны и чаще наблюдается диарея с наличием крови в стуле или без нее. При колоноскопии в начальной стадии заболевания часто выявляют резко выраженную гиперемию слизистой оболочки или ее синюшность и отек. Возможен также вариант течения с образованием язв с самого начала заболевания, который распознается по фактической «гибели» слизистой оболочки. Относительно типичным для ишемического поражения толстой кишки являются ровные язвы, занимающие большую площадь. При хроническом течении ишемического колита дно язв покрывается грануляционной тканью, и остаются лишь отдельные островки слизистой оболочки. Единственным заболеванием, с которым необходимо дифференцировать ишемический колит в таких случаях, остается колит, связанный с приемом НПВС (НПВС-колит), если поражение затрагивает правую половину толстой кишки. Поражение на протяжении от зоны ректосигмоидного перехода до правого изгиба ободочной кишки однозначно указывает на ишемический колит. При длительном течении ишемические изменения приводят к развитию стеноза толстой кишки, который следует дифференцировать от сужения просвета кишки опухолью.
– Также рекомендуем “Колоноскопия при болезни Бехчета, гранулематозе Вегенера. Эндоскопическая картина” Оглавление темы “Колоноскопия”:
|
Источник
Колоноскопию называют золотым стандартом диагностики опухолей толстого кишечника. Но пациенты боятся этой процедуры, и их страх обоснован. Дискомфортно обоим – и врачу, и больному. Мы расскажем о том, что представляет из себя эндоскопическое обследование кишечника и как пройти его безболезненно.
Что такое колоноскопия
Колоноскопия – это, пожалуй, самый информативный метод обследования толстого кишечника. Диагностику проводят с помощью специального прибора – эндоскопа, который позволяет осмотреть кишку человека изнутри. Во время процедуры врач-эндоскопист также может произвести забор участка ткани кишечника для анализов, удалить доброкачественные новообразования и инородные тела, остановить кровотечение, сделать фото и видеозапись исследования.
Колоноскопия по сути показана всем людям с серьёзными жалобами на работу кишечника – к примеру, с хроническим запором или следами крови в кале. Врачи-гастроэнтерологи назначают колоноскопию пациентам любого возраста при подозрении на:
- полипы и опухоли;
- воспалительный процесс в толстой кишке;
- болезнь Крона и язвенный колит;
- инородные тела в кишечнике.
Правда, некоторые патологические изменения всё-таки остаются невидимы для эндоскопа. К примеру, повышенная проницаемость кишечника. Чтобы её обнаружить, нужно сдать специальные анализы.
Есть категории граждан, для которых процедура обязательна даже в отсутствие неприятных симптомов. Один раз в год колоноскопию советуют проходить людям в возрасте старше 50 лет. Рекомендация связана с риском развития рака дистальных отделов кишечника, который значительно повышается как раз после 50-ти. Заболевание может длительное время протекать бессимптомно, поэтому для того, чтобы обнаружить его на начальном этапе, нужно «держать руку на пульсе».
Другая категория пациентов, которым следует регулярно делать колоноскопию, не ориентируясь на собственные жалобы, – это люди с наследственной предрасположенностью к заболеваниям кишечника. Если в вашей семье есть человек, перенесший рак кишечника, то вы находитесь в группе риска и в течение всей жизни должны следить за состоянием этого органа.
Защита кишечника (Энтеропротекторы)
Дефекты слизистой оболочки желудка и кишечника (микроповреждения, эрозии, язвы) могут появляться под воздействием агрессивных факторов экзогенного… читать целиком »
Противопоказания для колоноскопии
Несмотря на то, что колоноскопия – малотравматичная процедура, у неё есть ряд противопоказаний. Эндоскопическое обследование кишечника не рекомендовано пациентам:
- с острыми респираторными инфекциями, пневмонией;
- с кишечной инфекцией в острой фазе;
- с перитонитом;
- с острым дивертикулитом;
- при обострении болезни Крона, язвенного колита;
- при сердечной недостаточности;
- при нарушении свертываемости крови;
- если с момента инфаркта миокарда или инсульта прошло менее полугода;
- при выраженном плохом самочувствии.
Существует также несколько относительных ограничений для проведения колоноскопии;
- массивное кровотечение;
- анальные трещины;
- острый геморрой и парапроктит;
- беременность;
- крупная грыжа;
- реабилитация после хирургической операции на брюшной полости.
У людей с болезнями сердца и сахарным диабетом нет строгого запрета на колоноскопию. Но врач должен оценить, насколько серьёзны риски от процедуры, прежде чем дать направление на обследование.
Неспецифический язвенный колит кишечника
https://vseojkt.ru/bolezni/nespeczificheskij-yazvennyij-kolit-nyak читать целиком »
Подготовка к колоноскопии
От того, насколько хорошо пациент подготовится к колоноскопии, зависят результаты процедуры. Основная задача больного – качественно очистить кишечник от каловых масс, чтобы врач смог оценить состояние стенок органа. Кишечное содержимое мешает увидеть эрозии, язвы, полипы и новообразования.
Этапы подготовки в колоноскопии:
- за три дня до обследования пациент должен перейти на диету: исключить овощи, орехи, мясо, фрукты, выпечку, крупы. За сутки до процедуры нужно прекратить приём пищи, разрешается пить воду и чай;
- накануне процедуры больной должен вывести из кишечника каловые массы при помощи слабительных (лавакол, фортранс и др.);
- пациенту необходимо на время отказаться от лекарственных препаратов, предварительно проконсультировавшись с врачом. Особенно это касается активированного угля, препаратов железа и средств, разжижающих кровь.

«Дырявый кишечник»: как он ежедневно мешает вам жить
Слизистая оболочка желудочно-кишечного тракта, она же кишечный барьер, состоит из небольших эпителиальных клеток, которые лежат бок-о-бок и образуют… читать целиком »
Как пройти колоноскопию безболезненно
Главный вопрос всех пациентов, которым предстоит пройти колоноскопию: как избежать неприятных ощущений. Процедура действительно дискомфортная, причём как для врача, так и для пациента. Доктору нужно ввести в анальное отверстие больного зонд и продвинуть его вглубь на два метра. Если пациент в сознании и начинает двигаться или сопротивляться, это сказывается на качестве диагностики. Поэтому лучший вариант – делать колоноскопию в состоянии медикаментозного сна.
Мы уже рассказывали, как седация облегчает гастроскопию. Её применяют и при обследовании толстого кишечника, и это настоящее спасение для тех, кому нужно делать процедуру регулярно. Пациенту внутривенно вводят седативный препарат, и он засыпает. 30 минут такого медикаментозного сна достаточно, чтобы врач успел осмотреть кишечник, при необходимости взять биопсию или удалить полипы. Больной просыпается примерно через 5 минут после окончания процедуры и чувствует себя так, будто ничего и не было.
Основное отличие седации от наркоза – пациент остаётся в сознании. Поэтому выход из седации гораздо проще, да и риск негативных последствий практически сведён к нулю.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лабораторные и инструментальные данные
- Общий анализ крови, мочи и биохимический анализ крови без существенных изменений.
- Копрологический анализ. Анализ кала предусматривает микроскопию, химическое исследование (определение содержания в суточном количестве кала аммиака, органических кислот, белка [с помощью реакции Трибуле], жира, клетчатки, крахмала), бактериологическое исследование.
На основании результатов копрологического исследования можно выделить следующие копрологические синдромы:
- усиление моторики толстой кишки. Количество кала увеличено, кал кашицеобразный или жидкой консистенции, светло-коричневого или желтого цвета, реакция слабокислая или нейтральная, много внутриклеточного крахмала, переваренной клетчатки, йодофильной флоры;
- замедление моторики толстой кишки. Количество кала уменьшено, консистенция твердая («овечий кал»), запах гнилостный, реакция щелочная, остатки непереваренной пищи в нормальном количестве;
- усиление моторики толстой и тонкой кишок. Количество кала увеличено, консистенция жидкая, цвет зеленоватый, реакция щелочная, много непереваренных мышечных волокон, нейтрального крахмала, вне- и внутриклеточного крахмала, клетчатки, йодофильной флоры;
- синдром бродильной диспепсии. Количество кала увеличено, кал кашицеобразной консистенции, пенистый, желтого цвета, кислого запаха, реакция резко кислая, много крахмала, перевариваемой клетчатки, йодофильной флоры, количество органических кислот увеличено (20-40 ммоль/л), незначительное количество мыл и жирных кислот;
- синдром гнилостной диспепсии. Количество кала увеличено, кал жидкой или кашицеобразной консистенции, темно-коричневого цвета, запах гнилостный, реакция резко щелочная, количество белка и аммиака резко увеличено (количество аммиака 10-14 ммоль/л), значительное количество перевариваемой клетчатки;
- копрологические признаки обострения колита. Проба Трибуле (на растворимый белок) положительная, в кале увеличено количество лейкоцитов, много клеток слущенного эпителия;
- илеоцекальный синдром. Кал не оформлен, запах резко кислый или прогорклого масла, цвет золотисто-желтый, в большом количестве непереваренная клетчатка, в незначительном количестве – измененные мышечные волокна и расщепленный жир, небольшое количество лейкоцитов, слизи;
- колидистальный синдром. Кал не оформлен, много слизи, она лежит поверхностно, много лейкоцитов и клеток эпителия.
Исследование бактериальной флоры выявляет дисбактериоз уменьшение количества бифидобактерий, лактобактерий, увеличение количества гемолитических и лактозонегативных эшерихий, патогенного стафилококка, протея, гемолитического стрептококка.
- Эндоскопическое исследование толстого кишечника (ректороманоскопия, колоноскопия) выявляет воспалительные изменения слизистой оболочки, эрозии, усиление или обеднение сосудистого рисунка, атрофию – при длительном течении воспалительного процесса.
С помощью колоноскопии верифицируется также диагноз сегментарного колита в соответствующем отделе толстого кишечника.
Диагноз хронического колита подтверждается также и с помощью гистологического исследования биоптатов. Этот метод особенно важен при дифференциальной диагностике хронического колита и рака толстой кишки.
- Рентгенологическое исследование толстого кишечника (ирригоскопия) – при хроническом колите выявляется асимметричная гаустрация, гипо- или гипермоторная дискинезия, сглаженность рельефа слизистой оболочки, неравномерность заполнения барием толстой кишки.
В зависимости от выраженности клинических и лабораторных данных различают три степени тяжести хронического колита.
Легкая форма хронического колита имеет следующие характерные особенности:
- в клинической картине преобладают нерезко выраженные «кишечные» симптомы, (незначительные боли в животе разлитого характера или в нижних отделах, вздутие живота, ощущение неполного опорожнения кишечника, неустойчивый стул, неприятные ощущения в прямой кишке);
- выражена психоневротическая симптоматика (она иногда выступает на первый план);
- общее состояние больных существенно не страдает;
- отмечается пальпаторная болезненность отделов толстого кишечника;
- копрологическое исследование не выявляет существенных изменений;
- при эндоскопии определяется картина катарального воспаления на фоне отека слизистой оболочки, иногда обнаруживаются геморрагии и легкая ранимость слизистой оболочки.
Хронический колит средней степени тяжести характеризуется более упорным и рецидивирующим течением. Для этой формы хронического колита характерны:
- резко выраженные кишечные жалобы (почти постоянные боли по всему животу, тяжесть в нижней половине живота, вздутие, урчание, переливание, ощущение распирания, жидкий стул, нередко чередование запоров и поносов);
- значительно выраженный астеноневротический синдром;
- снижение массы тела во время обострения заболевания;
- вздутие, болезненность при пальпации всех отделов толстой кишки, урчание и плеск в области слепой кишки;
- типичные копрологические синдромы (в кале обнаруживаются плохо переваренные мышечные волокна, мыла, жир, жирные кислоты, слизь, лейкоциты, положительная реакция Трибуле на белок);
- значительно выраженные воспалительные изменения слизистой оболочки толстого кишечника, выявляемые при эндоскопическом исследовании.
Тяжелая форма хронического колита характеризуется присоединением клинических признаков вовлечения в патологический процесс тонкого кишечника (энтеральный синдром), что фактически и определяет степень тяжести заболевания. Для тяжелой формы хронического колита характерны:
- длительные поносы, вздутие, ощущения распирания в животе;
- клинические проявления синдрома мальабсорбции (снижение массы тела, трофические нарушения – выпадение волос, сухость кожи, ломкость ногтей и др. симптомы;
- выраженное вздутие ипальпаторная болезненность всего живота или преимущественно в околопупочной области;
- копрологический анализ выявляет резко выраженные изменения, характерные для поражения толстого и тонкого кишечника (жидкая консистенция кала, желтый или зеленовато-желтый цвет кала, много непереваренных мышечных волокон, нейтрального жира, жирных кислот, внеклеточного крахмала, перевариваемой клетчатки, слущенного эпителия, большое количество лейкоцитов, резко положительная реакция Трибуле);
- резко выраженные воспалительные изменения и атрофия слизистой оболочки толстого кишечника, 12-перстной и тощей кишки при эндоскопическом исследовании, нередко выявляются эрозии.
Дифференциальный диагноз
Дифференциальная диагностика хронического неязвенного колита и туберкулеза кишечника.
Основными характерными симптомами туберкулеза кишечника являются:
- синдром туберкулезной интоксикации (общая слабость, недомогание, похудание, субфебрильная температура тела, выраженная потливость, особенно ночью, снижение аппетита);
- постоянные боли в животе, чаще всего в правой подвздошной и околопупочной области; при развитии туберкулезного мезаденита боли локализуются кнугри от слепой кишки, а также влево и книзу от пупка по ходу брыжейки тонкой кишки;
- плотные болезненные утолщения стенок слепой кишки, определяемые при пальпации слепой кишки и терминального отрезка подвздошной кишки; иногда в правой подвздошной области определяется плотное опухолевидное образование;
- тенезмы и ложные позывы к дефекации при поражении прямой кишки; в области заднего прохода или на слизистой оболочке кишки могут определяться язвы, не склонные к заживлению;
- изъязвления слизистой оболочки, рубцовые стенозы, дискинетические явления выявляются при колоноскопии и рентгенологическом исследовании толстой кишки;
- характерная картина туберкулезного процесса при гистологическом исследовании биоптатов язвы толстой кишки (эпителиоидные гранулемы с многоядерными гигантскими клетками Пирогова-Лангханса и казеоз);
- наличие в кале скрытой крови, растворимого белка (положительная реакция Трибуле);
- резко положительные туберкулиновые пробы;
- выраженные легочные признаки туберкулеза;
- гипохромная анемия, лейкопения с относительным лимфоцитозом, увеличение СОЭ.
Дифференциальная диагностика хронического неязвенного колита и рака толстой кишки.
В начальном, раннем периоде рака толстого кишечника характерных симптомов обычно нет, рак чаще всего протекает бессимптомно и обычно обнаруживается случайно при диспансерном обследовании, колоноскопии, ректороманоскопии, пальцевом исследовании прямой кишки. Эти исследования обычно предпринимаются по поводу какого-либо другого заболевания или хронического колита, которым пациент страдал много лет.
В дальнейшем развивается так называемый «общий интоксикационный синдром», проявляющийся нарастающей общей слабостью, снижением аппетита, похуданием, тяжестью после еды, неопределенными болями в животе, урчанием и вздутием живота, неустойчивым стулом. Эти симптомы весьма подозрительны в отношении рака толстой кишки, особенно если при этом имеются анемия, увеличение СОЭ, определяются слизь и кровь в кале, боли при дефекации.
Симптоматика рака толстого кишечника зависит от локализации опухоли.
Рак правой половины толстой кишки имеет следующие характерные проявления:
- кишечные кровотечения (клинически выраженные или скрытые) и гапохромная анемия;
- боли в правой половине живота постоянного характера;
- пальпируемая бугристая плотная опухоль в области слепой кишки или восходящего отдела поперечной ободочной кишки;
- отсутствие симптомов кишечной непроходимости (содержимое правой половины толстого кишечника достаточно жидкое и хорошо проходит через суженный отдел кишки).
Рак левой половины толстой кишки имеет следующую характерную симптоматику:
- схваткообразные боли в животе, чередование поносов и запоров;
- ограниченное вздутие левой половины живота, видимая на глаз перистальтика кишечника;
- картина частичной кишечной непроходимости (в связи с выраженным кольцевидным сужением просвета кишки);
- пальпируемая бугристая опухоль в левой половине толстой кишки;
- рак прямой кишки легко определяется при пальцевом ее исследовании;
- выделение крови с калом (в виде сукровицы или прожилок), слизи и гноя (обычно при распаде опухоли в прямой кишке);
- боли в области заднего прохода и затруднение дефекации (при опухоли прямой кишки);
- постоянно положительная реакция на скрытую кровь в кале.
Опухоль прямой и сигмовидной кишки хорошо выявляется при ректороманоскопии, а поперечной ободочной кишки и правой половины толстой кишки – с помощью колоноскопии. Во время исследования производят биопсию из всех подозрительных в отношении рака участков (не менее 3-4 кусочков) для гистологического подтверждения диагноза рака.
Важным методом диагностики рака толстой кишки является ирригоскопия (т.е. рентгеновское исследование толстой кишки с наполнением ее с помощью клизмы контрастным веществом – взвесью бария сульфата). Рак толстой кишки проявляется дефектом наполнения, неровностью контуров этого дефекта, нередко – кольцевидным сужением просвета кишки в месте опухоли.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Источник