Колиты и энтероколиты лечение антибиотиками
1129 просмотров
29 января 2020
Здравствуйте!
Страдаю хр. сальпингоофоритом, неоднократно проходила лечение антибиотиками. В декабре 2019 была операция – тубэктомия слева и иссечение нефункционирующего рудиментарного рога. После снова антибиотик в профилактических целях после операции. Лучше всего переношу пеницилины, но пила слишком часто, появилась уже устойчивость. Всегда при приеме антибиотиков защищала себя (пила разные препараты в разное время, среди которых максилак (ничем не помог), пробиолог + бактистатин (тоже пусто), хилак форте (развивал фек. энтерококк, потом пошло на женские органы и начались проблемы). В сентябре сдавала кал на дисбактериоз, несмотря на защиту , высеивалось аж 4 возбудителя (золотистый стафилококк/гавния/клебсиелла/киш. палочка лактозонегативная). 3 возбудителя были убраны альфа-нормиксом, стафилококк – офлоксацином. В октябре по неизвестным причинам появляется кровь в моче, снова противомикробные препараты (трихопол, макмирор, флемоксин солютаб), бакпосевы мочи чистые. В декабре гинекологическая операция , после нее амоксиклав. Защищала себя риофлорой, лучше всего помогала. Но, видимо, перепила ее, стала уже появляться диарея.
Антиген на токсины клостридии – отрицательный в начале декабря.
В ноябре проверялась на всех видов глистов по крови – ничего нет.
Сдала дисбактериоз в начале января – высеилась клебсиелла , киш. палочка лактозонегативная, кандида. В копрограмме лейкоциты 3-6-8 в поле зрения, крахмал разных видов, дрожжевые грибы, йодофильная флора патологическая и нормальная. В больнице флуконазол давали. По анализам тоже чувствительно к нему. Опять пью флуконазол. Пимафуцин пробовала, но продолжать не могла, становилось еще хуже. Возбудители были убраны энтерофурилом.
Кальпротектин в это же время повышен – 82.17. Периодически чувство жара и озноба не нервного плана. Стул очень темно-коричневого цвета, иногда бывает слизь, какие-то комочки белого цвета.
Сдаю снова дисбактериоз, все прошлые возбудители (клебсиелла, киш. палочка лактозонегативная) вообще не обнаружены, все стоит по нулям. Зато откуда ни возьмись появилась морганелла моргани 10*6, несколько повышены клостридии 10*5. Позвонила специально в лабораторию, сказали, что это другие клостридии и лечения не требуют, их не рассматривали. Что касается морганеллы, указано, что бактериофагом не лечится, только антибиотик. И снова присутствует кандида (к флуконазолу все еще чувствительна! Хотя я его пила).
Болит живот справа, в самом низу. Терапевт сказал, что кишка раздута.
Назначен норфлоксацин, к которому чувствительна морганелла. Сдали мазки по-женски (флора, бакпосев), сейчас ожидаются. Уважаемые доктора, подскажите, пожалуйста, ПРАВИЛЬНУЮ схему лечения энтероколита, потому что постоянно пить антибиотики уже невозможно. Как писала выше, я пью сейчас норфлоксацин по 400 мг 2 раза в день на 5 день. Что нужно делать дальше ?
Я боюсь, что проблема перейдет на малый таз и удалят и вторую трубу. Половую жизнь я не веду с октября, инфекции исключены. Проверяли их в декабре, только ВПЧ 18 типа. Колоноскопия от октября – хр. энтероколит (по биопсии), данных за Крон и НЯК нет. Гастроскопия от октября – ГЭРБ, поверхностный гастрит, недостаточность кардии.
Защищаю себя сейчас ревгалитом по желудку, начинаю пить колофорт и тримедат. Тримедат пила и ранее, эффект был когда как.
Возраст: 29
Хронические болезни: Андексит, энтерит. Остеохондроз, ВСД.
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою 03 онлайн консультацию от врача эксперта.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Энтероколит – это воспаление пищеварительного тракта человека. Заболевание поражает внутренние оболочки тонкой и толстой кишки, вызывая несколько симптомов. Энтероколит у взрослых часто развивается из-за инфекций. Также он может развиться и у младенцев по причинам, которые еще неясны.
Что такое энтероколит? Виды патологии
Энтерит – это воспаление тонкой кишки, а колит – воспаление толстой кишки. Энтероколит – это их комбинация.
Воспаленная ткань кишечника
Энтероколит делится на:
- инфекционный, вызванный бактериями, простейшими, паразитами, вирусами;
- неинфекционный – токсический, аллергический, алиментарный.
По характеру течения различают:
- острый – симптомы появляются внезапно, ярко выражены;
- хронический – длительно текущий с периодами обострения и ремиссии.
Типы энтероколита
Существует несколько различных типов энтероколита, каждый из которых имеет свои симптомы и причины.
Некротический энтероколит
Некротический энтероколит возникает, когда воспаление сопровождает отмирание ткани в слизистой оболочке кишечника. Заболевание чаще всего встречается у недоношенных новорожденных или младенцев.
Некротический энтероколит у младенца
Врачи пока не выяснили причину некротического энтероколита. Существует несколько теорий относительно развития этой патологии:
- У недоношенных детей не развита иммунная система и они более подвержены бактериальной атаке. Кроме того, способствует развитию болезни избыток бактерий в кишечнике.
- Потеря кровотока или кислорода в кишечнике первоначально вызывает воспаление, которое затем усугубляется бактериальной инфекцией.
- При перекармливании ребенка в кишечник попадает слишком много бактерий, но пищеварительная система еще не развита, что приводит к энтероколиту.
Симптомы некротического энтероколита включают следующие состояния:
- раздутый, опухший живот;
- кровавый стул;
- понос;
- рвота.
Младенцы либо съедают меньше смеси, чем обычно, либо вообще отказываются от еды. При некротическом колите также развиваются симптомы бактериальной инфекции:
- высокая температура;
- нарушение дыхания;
- вялость.
Некротический энтероколит без лечения может привести к летальному исходу. Поэтому при появлении тревожных симптомов необходимо немедленно обратиться за медицинской помощью.
Энтероколит, связанный с приемом антибиотиков
В кишечнике здорового человека бактерии борются за место на стенках, где они помогают расщеплять и переваривать пищу. Когда человек принимает антибиотики, большинство этих полезных бактерий погибает. Это создает идеальную среду для более вредоносных бактерий, таких как Clostridium difficile (C.difficile), которые вызывают инфекцию. Поэтому энтероколит часто развивается после курса антибиотикотерапии.
По мере распространения бактерий C. difficile они выделяют токсины. Эти токсины повреждают внутреннюю стенку кишечника и вызывают воспаление. Возникают следующие симптомы:
- судороги, спазмы и вздутие живота;
- частые позывы к испражнению;
- водянистая диарея;
- высокая температура;
- усталость;
- общее недомогание;
- сильная боль в животе.
Вздутие живота
Высокая температура
Этот тип энтероколита может перейти в другую форму, называемую псевдомембранозным энтероколитом.
Псевдомембранозный энтероколит
Псевдомембранозный энтероколит включает воспаление слизистой оболочки как толстой, так и тонкой кишки с образованием на ней бляшек (псевдомембран) бело-желтого цвета.
Обычно он развивается из-за:
- бактериальной инфекции – возбудителями служат: Clostridium ramosum, Escherichia coli, Klebsiella oxytoca, Plesiomonas shigelloides, Salmonella enterica, Yersinia enterocolitica, Staphylococcus aureus;
- влияния антибиотиков, провоцирующих размножение условно-патогенных микроорганизмов Clostridium difficile.
Специфические симптомы псевдомембранозного энтероколита:
- стойкая водянистая диарея с особенно неприятным запахом;
- высокая температура;
- болезненные спазмы;
- тенезмы.
Эта форма энтероколита также приводит к скоплению лейкоцитов, слизи и высвобождению белков из стенок кишечника. Эти материалы видны во время дефекации при осмотре стула.
Высвобождение плазматического белка через стенки кишечника диагностируется как экссудативная энтеропатия. Она сопровождается развитием гипопротеинемии и отеков. К осложнениям псевдомембранозного колита относят токсический мегаколон и перфорация кишки.
Геморрагический энтероколит
Геморрагический энтероколит – это еще один тип воспаления, возникающий из-за бактериальной инфекции. Некоторые штаммы бактерии Escheria coli (E. coli) колонизируют кишечник, вырабатывая токсин. Токсины поражают слизистую оболочку и сосуды, что сопровождается образованием язв.
Бактерия Escheria coli
К симптомам геморрагического энтероколита относятся:
- сильные спазмы (схваткообразные, волновые);
- водянистая кровавая диарея;
- в некоторых случаях поднимается температура.
При отсутствии лечения геморрагический энтероколит представляет серьезную угрозу для жизни. Если бактерии попадают в кровоток, инфекция распространяется на другие органы и вызывает их повреждение.
В тяжелых случаях развивается серьезное заболевание, называемое гемолитико-уремическим синдромом. Типичный пост диарейный гемолитико-уремический синдром сопровождается:
- поражением почек (развитием почечной недостаточности);
- повреждением нервной системы (прежде всего центральной, с развитием микротромбов, кровоизлияний, инсульта).
Общие симптомы энтероколита
Симптомы энтероколита различаются в зависимости от человека и типа заболевания. Энтероколит поражает нижний отдел пищеварительной системы, поэтому все формы болезни также имеют общие симптомы.
Некоторые из наиболее распространенных:
- высокая температура;
- припухлость в области живота;
- тошнота;
- рвота;
- понос;
- усталость;
- общее недомогание.
Тошнота
Диагностика энтероколита
Диагностика энтероколита сложная и требует проведения целого ряда исследований.
Врач проводит:
- Сбор анамнеза, выяснение жалоб.
- Физикальное обследование.
Далее назначаются лабораторные и инструментальные исследования.
Обязательные общие диагностические исследования:
- общий анализ крови (в острой стадии повышено СОЭ, лейкоцитоз, анемия при энтероколитах с кровотечением);
- общий анализ мочи (определить состояние почек, мочевыделительной системы);
- биохимия крови (АЛТ, АСТ, билирубин);
- бактериологический посев кала на условно-патогенную и патогенную флору;
- копрограмма;
- кал на скрытую кровь;
- исследование стула на простейшие и гельминты;
- УЗИ брюшной полости.
Другие исследования
Объем других исследований определяется в зависимости от жалоб и подозрения на тип энтероколита и включает:
- Биохимию крови расширенную. Определяются белковые фракции, общий белок, сывороточное железо, калий, натрий, кальций;
- Аноскопию;
- Колоноскопию;
- ЭГДС;
- ЭКГ;
- Антитела к кальпротектину (дифференцировка ВЗК и СРК, исключение неспецифического язвенного колита);
- Эндоскопию кишечника с биопсией и последующей гистологией биоптата (при подозрении на новообразования, полипы).
Колоноскопия
Лечение энтероколита
Каждый тип энтероколита требует разного подхода к лечению. Лечение зависит от острой или хронической стадии, степени поражения кишечника и развития осложнений. Общим является назначение диеты и медикаментозной терапии.
Медикаментозная терапия энтероколита включает:
- Антибактериальную терапию, если выявлен псевдомембранозный энтероколит по причине бактериальной инфекции. Выбор препаратов зависит от вида возбудителя. Например, при заражении кишечной палочкой, сальмонеллами, некоторыми видами клостридий (Clostridium perfringens), золотистым стафилококком – нифуроксазид (Эрсефурил, Энтерофурил) в дозировке 200 мг 4 раза в день 7 дней.
- Противопаразитарные препараты (Немозол, Вермокс) назначают при глистной инвазии.
- Спазмолитические и обезболивающие препараты типа Но-шпа, Баралгин, Спазмалгон (не НПВС, чтобы не раздражать слизистую) назначают при болевом синдроме.
- Ферментные препараты для улучшения пищеварения разрешены при любых типах энтероколита, включают Фестал, Энзистал, Креон.
- Про и пребиотики для нормализации микрофлоры обязательно назначаются при антибиотикоассоциированном энтероколите. Препараты чаще всего комбинируются, назначаются как препараты, содержащие бифидо и энтеробактерии (типа Бифиформ по 1 капс. 3 раза в день, курс 10 дней) и молочнокислые бактерии (типа Линекс по 2 капс. 3 раза в день 10 дней), ацидофильные живые бактерии (Аципол).
Медикаментозная терапия энтероколита
Лечение не включает противодиарейные препараты, влияющие на моторику кишечника, такие как Лоперамид, Имодиум. Такие препараты противопоказаны при псевдомембранозном бактериальном энтероколите и вызванном приемом антибиотиков. Они могут усугубить течение заболевания, так как присутствует риск развития токсического мегаколона, и существенно не улучшают симптомы.
А вот противодиарейные препараты адсорбирующего действия типа диоктаэдрического смектита (Смекта, Неосмектин) разрешены. Такие препараты стабилизируют слизистую кишечника, адсорбируют бактерии и вирусы в просвете кишки и устраняют метеоризм.
Антибиотики при энтероколитах назначаются редко, только при развитии осложнений, например, чтобы предотвратить заражении крови. При энтероколите, связанным с приемом антибиотиков антибактериальные препараты противопоказаны, поскольку они значительно ухудшают течение болезни, усиливая дисбактериоз.
Рацион питания при энтероколите
Энтероколит обычно вызывает стойкую водянистую диарею. Это лишает организм воды, электролитов и повышает вероятность развития обезвоживания. Поэтому, чтобы восполнить их дефицит, назначается обильное питье простой или минеральной воды (без газа).
В остром периоде назначается максимально щадящий рацион питания. Подходит диета № 4 на 3-5 дней, затем №4Б и №4В. При этом исключают раздражающие кишечник острые, маринованные, горячие, богатые клетчаткой, жареные блюда, сырые овощи/фрукты, молочную продукцию, свежую выпечку, разрешают супы-пюре, блюда из нежирной птицы/рыбы, овощей (но не капуста и не бобовые) отварные или на пару, творог, сухари, кисели.
Затем рацион питания расширяется, чтобы восполнить дефицит витаминов и микроэлементов, но с исключением продуктов с индивидуальной непереносимостью, например, лактозы, глютена.
Профилактика энтероколита
Основные методы профилактики энтероколитов включают несколько важных моментов:
исключение бесконтрольного применения антибиотиков – без показаний и без назначения врача;
- не допускается употребление сырого непастеризованного молока;
- блюда из мяса птиц и свинины, яиц обязательно должны быть термически обработаны;
- необходимо всегда мыть овощи, фрукты;
- соблюдение правил личной гигиены (мытье рук), особенно в летний период;
- своевременное обследование на паразитарные и глистные инвазии, особенно при наличии домашних животных.
Пациенты при появлении расстройств ЖКТ – диарея, кровь в стуле, повышение температуры, боли в кишечнике – должны своевременно обращаться к проктологу, гастроэнтерологу чтобы вовремя диагностировать заболевание и получить адекватное лечение заболеваний, в том числе энтероколита.
Поделиться ссылкой:
Источник
Авторы клинического разбора:
Корнеева Ольга Николаевна – кандидат медицинских наук, врач клиники пропедевтики внутренних болезней, гастроэнтерологии и гепатологии Первого МГМУ им И.М. Сеченова
Ивашкин Владимир Трофимович – академик РАМН, профессор, заведующий кафедрой проведевтики внутренних болезней и директор клиники пропедевтики внутренних болезней, гастроэнтерологии и гепатологии Первого МГМУ им И.М. Сеченова.
В клинику обратился пожилой мужчина 62 лет с жалобами на жидкий стул до 8 раз в сутки, повышение температуры тела до 38-39С, боль в околопупочной области спастического характера, общую слабость и похудание на 7 кг в течение месяца.
Из анамнеза известно, что за 20 дней до момента поступления лечился в районной больнице по поводу бронхопневмонии. Проводилась антибиотикотерапия цефалоспорином III поколения. На фоне лечения пневмония разрешилась, и больной был выписан в удовлетворительном состоянии. Через 3 дня после окончания приема антибиотика отметил появление частого водянистого стула, появилась общая слабость. Пациент самостоятельно начал прием левомицетина и лоперамида. После чего наступило резкое ухудшение состояния – появилась лихорадка до 39С с ознобом, выраженная общая слабость, сохранялась диарея. Больной обратился к врачу поликлиники, где было рекомендовано исследование кала для исключения кишечных инфекций. Исследование кала на дизгруппу возбудителей кишечных инфекций не выявило. В связи с сохранением вышеперечисленных жалоб больной был госпитализирован в нашу клинику.
При объективном осмотре состояние средней тяжести, 38С, кожа и видимые слизистые бледные, язык сухой, живот увеличен в объеме за счет метеоризма, при пальпации умеренно болезненный по ходу толстой кишки.
Требовалось установить предварительный диагноз. Отрицательные результаты исследования кала на дизгруппу ставили под сомнение наличие кишечной инфекции, дебют воспалительных заболеваний кишечника у мужчины в 62 года представлялся маловероятным. Имеющиеся факторы риска антибиотикоассоциированного колита – прием антибиотиков, пожилой возраст, наличие сопутствующей патологии (ишемическая болезнь сердца, гипертоническая болезнь) свидетельствовали с высокой вероятностью о наличии антибиотикассоциированного колита, тяжелого течения (псевдомембранозный?).
Было начато обследование. В анализах крови обращали на себя внимание нормохромная железодефицитная анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево вплоть до миелоцитов, тромбоцитоз и ускорение СОЭ. Также выявлена гипонатриемия, гипоальбуминемия, снижение уровня железа, резкое повышение уровня С-реактивного белка, реакция кала на скрытую кровь с бензидином – положительная. При исследовании кала методом ИФА обнаружены токсины А и В C.difficile. Для исключения дилатации толстой кишки был сделан обзорный снимок брюшной полости в положении лежа – ширина петель в пределах нормы. При ультразвуковом исследовании брюшной полости обращало на себя внимание утолщение стенок толстой кишки до 10 мм. Утолщение стенок толстой кишки, сужение просвета кишки отмечалось и при компьютерной томографии органов брюшной полости.
При сигмоскопии: аппарат введен в сигмовидную кишку, на осмотренных участках слизистая умеренно гиперемирована, с множественными белесоватыми включениями. Слизистая прямой кишки гиперемирована, отёчна. Заключение: антибиотикоассоциированный колит (псевдомембранозный). (Рис. 2).
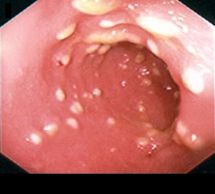
Рис. 2. Сигмоскопия
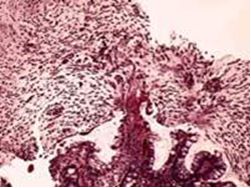
Морфологическая картина соответствовала псевдомембранозному колиту: выявлялся некроз эпителия, фибриновый выпот с нейтрофилами, типичные изъязвления слизистой напоминающие извержения вулкана, формирование псевдомембран (Рис.3).

Рис. 3. Морфологическая картина псевдомембранозного колита
Таким образом, был установлен следующий клинический диагноз: Антибиотикоассоциированный колит, тяжелого течения (псевдомембранозный). Синдром нарушенного всасывания: железодефицитная анемия. Гипоальбуминемия.
Лечение больного включало регидратационную терапию, парентеральное питание, с дальнейшим переводом на энтеральное питание, метронидазолом 500 мг в/в каждые 6 ч, ванкомицином 250 мг 4 раза в сутки. Пробиотические препараты не назначались. На фоне лечения состояние больного улучшилось, нормализовалась температура тела, постепенно уменьшилась частота стула и общая слабость, больной прибавил в весе и был выписан в удовлетворительном состоянии.
Через 2 недели после выписки из стационара больному была назначена антибиотикотерапия после экстракции зуба, которая была прервана на 2-е сутки в связи с возникновением диареи. Больной обратился в нашу клинику. Был заподозрен рецидив C.difficile-ассоциированного колита, что было подтверждено обнаружением токсинов C.difficile в кале. Назначена терапия ванкомицином в начальной дозе 500 мг 2 раза в сутки с последующим постепенным снижением дозы в комбинации с пробиотическим препаратом Флорасан А по 1 капсуле 3 раза в день на 14 дней. Состояние больного быстро улучшилось, в течение 1 года наблюдения рецидивов диареи не отмечалось.
Пробиотические препараты (Флорасан А) оказывают отчетливый эффект в лечении антибиотикоассоциированного колита, что делает актуальным включение пробиотиков в схемы лечения. Важными элементами профилактики антибиотикоассоциированных поражений кишечника служат дифференцированное назначение антибиотиков под строгим и обязательным контролем врача, а также обязательное назначение пробиотиков одновременно с началом антибактериальной терапии.
Источник
