Колит толстой кишки операция
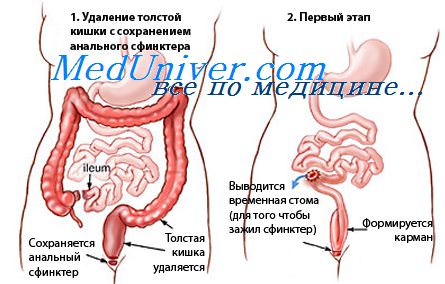
Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.
Третья группа радикальных хирургических вмешательств очень многообразна. Большинство хирургов считает, что неспецифический язвенный колит — это заболевание всей толстой кишки, поэтому даже при поражении части толстой кишки нужно производить тотальную колэктомию. Отдельные хирурги придерживаются другого мнения. Они считают необходимым удалять только пораженные отделы и сохранять непораженную часть толстой кишки. Нужно считать, что истина на стороне большинства.
Второй спорный вопрос — удалять ли и прямую кишку или сохранять ее, т. е. производить ли тотальную колэктомию с подшиванием конца тонкой кишки к коже анальной области или лучше производить субтотальную колэктомию с сохранением прямой кишки, а затем производить илеоректальный анастомоз?
У того и другого метода есть свои плюсы и минусы. Если поражена вся толстая кишка, то поражена и прямая кишка. При субтотальной колэктомии удаляют всю толстую кишку за исключением последнего отрезка. В оставленной прямой кишке патологический процесс под влиянием дополнительного лечения может быстро ликвидироваться, тем более что токсичное, инфицированное содержимое толстой кишки не раздражает более этот участок. Но известны случаи длительного вялого или даже прогрессирующего течения язв в оставленной, выключенной прямой кишке.
Мы более 10 лет наблюдаем больную, врача, у которой в одном из лечебных заведений Москвы была произведена левосторонняя гемнколэктомия. Удалены дистальный отдел поперечной кишки, нисходящая и сигмовидная кишки. Имеется одноствольный противоестественный задний проход. Слева и выше от пупка иа кожу выведена левая часть поперечной кишки. Прямая кишка сохранена, ио в ией до последнего времени имеются язвы. Из заднего прохода постоянно идет гной. Палец, введенный через анальное отверстие, проникает на глубину 5—6 см в гладкую рубцовую полость. Следовательно, хронический язвенно-склеротический процесс у этой больной продолжается более 10 лет и неизвестно, когда он закончится.

Описаны больные, у которых язвенно-склеротический процесс в оставленной прямой кишке заканчивался полным рубцовым заращением прямой кишки, превращением ее в массивный тяж без каких-либо признаков просвета.
Поэтому многие авторы, с нашей точки зрения, неправильно пишут, что прямую кишку нужно удалять при неспецифическом язвенном колите, т. е. следует производить тотальную колэктомию с последующим илеоанальным анастомозом. При этом анастомозе у больных жидкий, неоформленный кал — содержимое тонкой кишки — выбрасывается 5— 8 раз в сутки. Эта своеобразная диарея беспокоит больных, ведет к потере питательных веществ, т. е. к прогрессирующему истощению больного. Этого можно избежать путем создания резервуара из тонкой кишки.
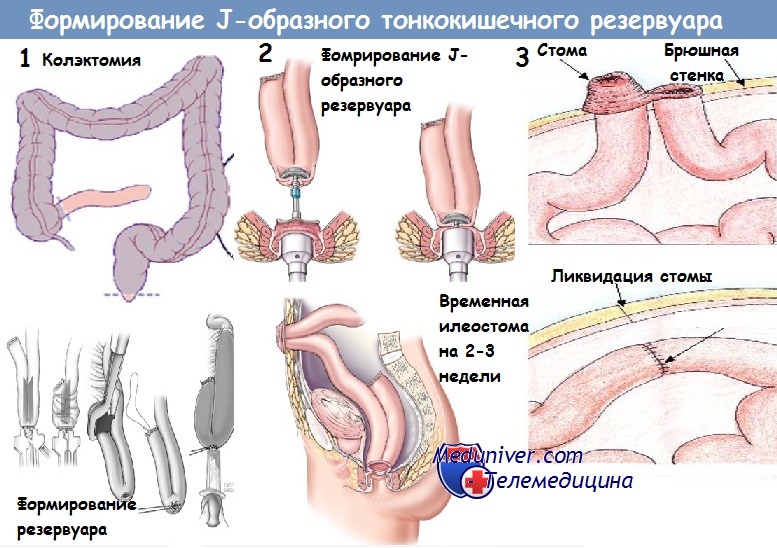
Предложено много способов создания резервуара или ампулы из тонкой кишки — образование полости по А. А. Васильеву (1963), петлевого анастомоза в форме цифры 9 по методу Fallis, Barron (1953).
В нашей клинике И. В. Меньков разработал методику создания резервуара из трех петель тонкой кишки, сшитых в виде гармошки и анастомозированных с обеих сторон для создания общей полости. Этот метод с успехом применен у одной больной, течение неспецифического язвенного колита у которой представляет совершенно исключительный интерес.
Больная П. впервые появилась в нашей клинике, когда ей было 22 года. Заболела она 2 года назад. Лечилась в нескольких лечебных заведениях Москвы. По поводу неспецифического язвенного колита ей было произведено, по ее словам, 20 операций. У больной имелся противоестественный задний проход слева в подреберной области. Выведена верхняя часть нисходящей кишки. На месте заднего прохода имелся втянутый рубец. Наружная анальная воронка и произвольный сфинктер заднего прохода были сохранены. Сохраненная часть толстой кишки, по данным рентгенологического исследования и визуального осмотра через ректороманоскоп, отклонений от нормы не имела. Состояние больной было хорошим. Она была жизнерадостна, но ее тяготил противоестественный задний проход, и она просила устранить его.
19/VI 1963 г. больной была произведена первая операция (А. М. Аминев). Противоестественный задний проход устранен. Верхняя часть нисходящей кишки, селезеночный угол и левая половина поперечноободочной кишки мобилизованы на брыжеечной, сосудистой ножке. Со стороны наружной аиал.ьнон воронки через рубпово измененные ткани дна малого таза острым путем и тупо проделан тоннель, через который проведен конец мобилизованной кишки. Края слизистой оболочки кишки подшиты к краям кожи. Послеоперационный период протекал без осложнений. В ближайшие дни восстановился нормальный, регулярный акт дефекации естественным путем 2 раза в сутки. Через 2 недели больная выписалась домой и на протяжении 4 месяцев чувствовала себя совершенно здоровой. В весе она прибавила 4000 г.
Но затем больная стала снова замечать примесь крови в каловых массах. Появились боли в нижнем отделе брюшной полости. Больная стала худеть и поэтому повторно обратилась в нашу клинику. При исследовании пальцем на 2 см выше анального жома определялся нижний край плотной язвы, располагавшейся на задней и боковой стенках низведенной кишки. Верхний край язвы был недостижим для кончика пальца. Вышележавшие отделы оставшейся части толстой кишки при рентгенологическом исследовании были найдены непораженными. У больной ежедневно во время дефекации и независимо от нее происходили обильные кишечные кровотечения. Быстро снижался гемоглобин крови.
20/XI 1963 г. больной была произведена вторая операция (А. М. Аминев), в общей сложности 22-я. Низведенная ранее в малый таз толстая кишка выделена из плотных Рубцовых сращений, в которые была прочно впаяна задняя стенка матки, и ампутирована вместе с расположенной в ней язвой. На место нее в малый таз низведена правая половина поперечноободочной кишки. Слизистая оболочка конца ее подшита к краям кожи в области заднего прохода. Послеоперационный период протекал без осложнений. В ближайшие дни восстановился нормальный, регулярный акт дефекации естественным путем 2 раза в сутки.
Через 2 недели больная выписалась домой и на протяжении полугода снова чувствовала себя совершенно здоровой. Вес ее прибавился на 8000 г. Но затем снова стала замечать примесь крови в каловых массах. Появились боли в нижнем отделе брюшной полости. К-ишечные кровотечения стали ежедневными, обильными. Еще раз она была помещена в нашу клинику. На том же месте, сразу же выше сфинктера, располагалась плотная больших размеров язва, верхний край которой невозможно было достичь при исследовании пальцем.
30/ХII 1964 г. больной была произведена третья операция (А. М. Аминев). Удалена слепая, восходящая и низведенная в малый таз правая половина поперечной кишки. Из дистального отдела тонкой кишки создан резервуар по Менькову в виде трех сшитых рядом и анастомозированных петель тонкой кишки. Послеоперационный период протекал без осложнений. В ближайшие дни установился стул 3—5 раз в сутки. Кал кашицеобразной консистенции. Через 3 недели больная выписалась домой и на протяжении. 8 месяцев чувствовала себя совершенно здоровой. Она была на курорте, вышла замуж, возвратилась на свою профессиональную работу: больная — фельдшерица.
Однако у нее снова наступил рецидив. Крупная, плотная язва появилась на прежнем месте, сразу же выше сфинктера. Консервативным лечением — диета, викасол, колибактерин внутрь и в виде клизм с простоквашей — удалось добиться заживления язвы. Язва в резервуаре, созданном из тонкой кишки, рецидивировала в последующем еще несколько раз. Больная лечилась в нашей клинике и в лечебных учреждениях Челябинска, Москвы. Она в общей сложности, включая небольшие, промежуточные вмешательства, перенесла 33 операции. Последние 2 года она здорова, стул 2—3 раза в сутки.
Так упорно нередко прогрессирует поражение толстой кишки у лиц, страдающих неспецифическим язвенным колитом, при стремлении хирурга сохранять у них часть толстой кишки. А при удалении всей ободочной кишки процесс переходит на тонкую кишку. Такие наблюдения описаны многими авторами.
– Также рекомендуем “Оставление прямой кишки при неспецифическом язвенном колите. Удаление прямой кишки при язвенном колите.”
Оглавление темы “Неспецифический язвенный колит.”:
1. Неспецифический язвенный колит. Причины неспецифического язвенного колита.
2. Клиника язвенного колита. Признаки язвенного колита.
3. Виды язвенного колита. Течение язвенного колита.
4. Лечение неспецифического язвенного колита. Консервативное лечение язвенного колита.
5. Гормональная терапия неспецифического язвенного колита. Питание при язвенном колите.
6. Показания к операции при неспецифическом язвенном колите. Виды операций при язвенном колите.
7. Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.
8. Оставление прямой кишки при неспецифическом язвенном колите. Удаление прямой кишки при язвенном колите.
9. Одномоментная операция при неспецифическом язвенном колите. Этапная операция при язвенном колите.
10. Геморрой. Причины геморроя.
Источник
Оставление прямой кишки при неспецифическом язвенном колите. Удаление прямой кишки при язвенном колите.
Оставление прямой кишки, а тем более увеличение ее вместимости за счет сформирования сразу же выше ее соединенной с ней полости, созданной тем или иным методом из тонкой кишки, значительно улучшает функцию дистального отдела кишечника. Этот небольшой резервуар в значительной степени обеспечивает всасывание жидкой части кишечного содержимого и формирование каловых масс. Дефекация совершается 2—3 раза в сутки. Испражнения у этих больных имеют вид густой кашицеобразной массы, иногда более плотных колбасообразных конгломератов, без потери белков, без явлений диареи и нарастающей интоксикации.
Даже небольшая ампула, созданная из тонкой кишки, при полном отсутствии толстой кишки, как показывает пример хотя бы нашей больной П., обеспечивает всасывание жидкого содержимого, формирование более или менее нормальных каловых масс и регулярную естественную дефекацию. В этом смысле большое значение имеет осторожное, щадящее оперирование на промежности в момент удаления прямой кишки при тотальной колэктомии. Сфинктер прямой кишки должен быть минимально травмирован и максимально сохранен.
Нужно отметить еще некоторые детали этой операции. При выполнении радикальной операции во второй момент, если первым этапом была илеостомия, следует удалять всю толстую кишку за исключением прямой. Конец тонкой кишки также неустойчив. Позднее он может поражаться язвенным процессом. Поэтому тонкую кишку следует пересекать в 20 см проксимально от баугиниевой заслонки. Конец пересеченной кишки используется для создания временного противоестественного заднего прохода.
Сохраненную прямую кишку в проксимальном конце, в месте пересечения, не следует зашивать наглухо. Если такой шов наложен, то в прямой кишке остается замкнутое пространство, плохо дренируемое через задний проход. Инфекция, герметизированная в этой полости, продолжает развиваться, прогрессировать. При длительном вялом’ или более остром ее течении наступают грубые рубцовые деформации прямой кишки. Возможна также перфорация в свободную брюшную полость. А. А. Васильев потерял от вялого перитонита 3 из 6 больных, которым он зашил проксимальный конец кишки наглухо.
Верхний конец оставленной прямой кишки после ее пересечения вшивают в виде одноствольного ануса в нижний угол операционной раны.
Через это отверстие происходит хорошее беспрепятственное дренирование прямой кишки. Для промываний кишки могут применяться различные антисептические растворы. Все это способствует быстрому заживлению в ней язв без значительных рубцовых деформаций стенки кишки. После стойкого заживления язв в прямой кишке производится третий этап операции — накладывают илеоректальныи анастомоз и образуется тонкокишечный резервуар. При благополучном течении через 2—3 недели закрывается ректостомическое отверстие.
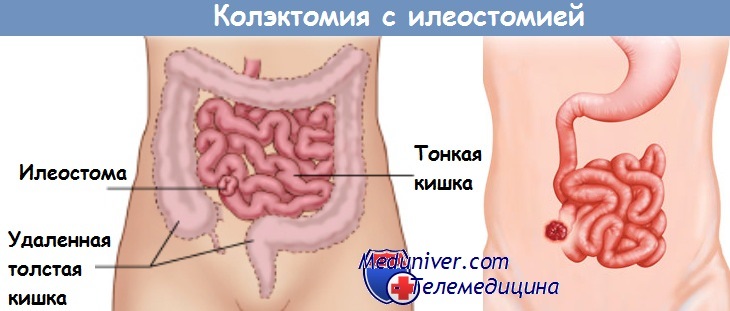
Некоторые авторы (Aylett, Shounsey) считают возможным накладывать илеоректальныи анастомоз или соединять подвздошную кишку с сигмовидной независимо от наличия в этих дистальных отделах толстой кишки язв и незакончившегося воспалительного процесса. С такой точкой зрения никак нельзя согласиться. Токсичное, с не закончившимися ферментативными процессами содержимое тонкой кишки может вызвать обострение язвенного проктосигмоидита. В связи с этим может встретиться необходимость устранения илеоректального или илеосигмоидного анастомоза (И. Ю. Юдин).
При преимущественно левостороннем поражении и хорошем состоянии правой половины толстой кишки, а также прямой кишки после субтотальной колэктомии с успехом может быть наложен асцендо-ректоанастомоз конец в конец с поворотом проксимального отрезка толстой кишки на 180° по горизонтальной фронтальной оси.
Подводя итоги обсуждения спорного вопроса о целесообразности или нецелесообразности оставления прямой кишки при радикальной операции по поводу неспецифического язвенного колита, мы решительно высказываемся в пользу оставления прямой кишки. У 20—30% больных в последующем, при заживлении оставшихся в ней язв, прямая кишка так деформируется Рубцовыми процессами, что не может быть использована как функционально пригодный орган. Ее приходится удалять в последний этап операции и создавать «илеоанальный анастомоз».
Необходимо еще раз отметить, что при наложении илеоанального анастомоза следует обязательно создавать из тонкой кишки дополнительный резервуар по тому или иному методу, мы рекомендуем — по И. В. Менькову. К сожалению, многие хирурги до сих пор не выполняют эту улучшающую функцию кишечника деталь операции, и у больных нередко в последующем остается жидкий, частый стул тонкокишечным содержимым.
С другой стороны, если при радикальной операции прямую кишку оставлять, то у некоторых больных к моменту хирургического вмешательства язвы в ней вообще отсутствуют, у других они заживают после операции. В общей сложности у 70—80% больных и более прямая кишка в последующем может быть использована для восстановления более или менее нормальной дефекации, а это уже большое достижение.
Итак, при радикальной операции по поводу неспецифического язвенного колита следует при всех обстоятельствах стараться сохранять прямую кишку. Иначе говоря, нужно производить субтотальную, а не тотальную колэктомию.
Такой тактики в нашей стране последовательно придерживаются А. А. Васильев, И. Ю. Юдин, Ж. М. Юхвидова. Из иностранных авторов, сторонников этой методики, можно назвать Aylett, Ungley, Barker и многих других. На 131 такого рода операцию Aylett получил 5,4% летальности. При этом он использовал простой илеоректальный анастомоз без создания дополнительной полости из тонкой кишки.
В противоположность этому многие авторы (А. Н. Рыжих, Bargen, Bacon, Brooke, Gattel, Golingner и др.) считают нецелесообразным сохранение прямой кишки и производят тотальную колэктомию с илеоанальным анастомозом или с наложением постоянной илеостомы.

– Также рекомендуем “Одномоментная операция при неспецифическом язвенном колите. Этапная операция при язвенном колите.”
Оглавление темы “Неспецифический язвенный колит.”:
1. Неспецифический язвенный колит. Причины неспецифического язвенного колита.
2. Клиника язвенного колита. Признаки язвенного колита.
3. Виды язвенного колита. Течение язвенного колита.
4. Лечение неспецифического язвенного колита. Консервативное лечение язвенного колита.
5. Гормональная терапия неспецифического язвенного колита. Питание при язвенном колите.
6. Показания к операции при неспецифическом язвенном колите. Виды операций при язвенном колите.
7. Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.
8. Оставление прямой кишки при неспецифическом язвенном колите. Удаление прямой кишки при язвенном колите.
9. Одномоментная операция при неспецифическом язвенном колите. Этапная операция при язвенном колите.
10. Геморрой. Причины геморроя.
Источник
Содержание:
Колит кишечника – это острый или хронический воспалительный процесс, локализующийся в толстом кишечнике и возникающий по причине ишемического, инфекционного или токсического поражения тканей органа.
Немного анатомии
Кишечника человека состоит из двух больших отделов – тонкого кишечника и толстого. Тонкий кишечник следует сразу же за желудком, в нем происходят основные процессы переваривания пищи и усвоение питательных веществ и витаминов. Тонкий кишечник отделен от толстого слизистой мембраной, благодаря которой продукты переработки из него не поступают обратно в тонкий. В толстом кишечнике происходит окончательное переваривание пищи, всасывание воды и формирование каловых масс. Толстый кишечник заселен полезными бифидобактериями, которые формируют иммунитет и предотвращают гнилостные бродильные процессы. Кроме бифидобактерий в толстом кишечнике находится огромное количество патогенных микроорганизмов, которые подавляются полезной флорой и не размножаются до определенного момента – таким образом, поддерживается местный иммунитет. Если на фоне какого-либо заболевания пищеварительного тракта, отравления, интоксикации организма соотношение полезной и патогенной флоры меняется в пользу последней, то возникает воспалительный процесс и развивается колит. Если патогенная флора достигает еще и тонкого кишечника, то развивается более серьезная форма заболевания – энтероколит.
Причины развития колита кишечника у взрослых
Точная причина развития колита кишечника не установлена до конца, однако медики выделяют ряд факторов, которые способствуют воспалению слизистой оболочки толстого кишечника:
- Пищевое отравление – при употреблении в пищу недоброкачественных, не свежих или изначально инфицированных продуктов бактерии, содержащиеся в них, начинают активно размножаться в толстом кишечнике, выделяя большое количество токсинов. Токсические вещества раздражают стенки толстого кишечника, провоцируя развития воспалительного процесса и появления характерных симптомов.
- Неполноценное несбалансированное питание – при злоупотреблении человеком жареного, жирного, копченого, острого, не регулярном однообразном питании нарушается работа пищеварительного тракта в целом, что приводит к постепенному развитию запоров, дисбактериоза и колита.
- Хронические заболевания органов ЖКТ – воспалительные процессы желудка, желчного пузыря, двенадцатиперстной кишки, поджелудочной железы приводят к нарушению процесса переваривания пищи, развитию диареи, нарушению баланса полезных и болезнетворных бактерий в кишечнике и, как результату, воспалению слизистой оболочки толстого кишечника.
- Побочный эффект от приема лекарственных препаратов – некоторые препараты, особенно антибиотики, слабительные, нестероидные противовоспалительные при неправильном их применении или повышенной индивидуальной чувствительности к составу вызывают усиление перистальтики кишечника, стойкую диарею или синдром раздраженного кишечника, на фоне которых развивается колит.
- Токсические отравления – носят экзогенный и эндогенный характер возникновения. При экзогенном отравление организма и поражение толстого кишечника возникает под воздействием мышьяка, солей ртути, при эндогенном – солями уратами на фоне прогрессирования подагры.
- Механический фактор – часто колит развивается у людей, которые злоупотребляют клизмами, ректальными свечками.
Виды и формы колита кишечника
В зависимости от тяжести течения патологического процесса и глубины локализации воспаления колит может быть:
- катаральным;
- спастическим;
- эрозивным;
- язвенным;
- диффузным;
- атрофическим.
В зависимости от вида колита немного будут отличаться и симптомы по своей интенсивности и степени выраженности.
По форме течения колит кишечника может быть острым и хроническим.
Симптомы колита кишечника у взрослых
Симптомы острой и хронической формы заболевания существенно отличаются друг от друга по интенсивности и степени нарастания.
Острый колит кишечника
Тяжесть течения острого колита во многом зависит от причины его развития, возраста пациента, наличия у него сопутствующих заболеваний пищеварительного тракта. При остром колите кишечника возникают следующие симптомы:
- боль и дискомфорт по ходу кишечника – неприятные ощущении усиливаются после приема пищи, постановки клизмы, тряской езды или занятий физическим трудом;
- нарушение стула – диарея сменяется запорами, в каловых массах появляются слизистые прожилки и кровь;
- тенезмы – ложные болезненные позывы к дефекации, при этом выделения из прямой кишки незначительные, слизистые с примесью гноя или крови;
- вздутие, метеоризм, тяжесть в кишечнике.
Если больной не обращает внимания на свое состояние или по каким-либо причинам занимается самолечением, острый колит быстро переходит в хроническую форму течения.
Хронический колит кишечника
При развитии хронической формы заболевания интенсивность клинических симптомов немного уменьшается, больной считает, что выздоровел. Обострение заболевания случается по несколько раз за год, течение заболевания, как правило, вялое, больной жалуется на такие признаки:
- постоянное вздутие и метеоризм;
- чувство тяжести в животе после приема пищи;
- нарушение стула – диареи сменяются запорами и наоборот;
- урчание в кишечнике, усиливающееся после еды;
- высыпания на коже, ухудшение общего внешнего вида кожи – это состояние обусловлено всасыванием токсических веществ из толстого кишечника обратно в кровяное русло.
Язвенный колит: симптомы
Отдельного пункта заслуживает симптоматика язвенного колита. Главным его отличием от острой формы заболевания является образование язвенных участков на слизистой оболочке толстого кишечника, что повышает риск перфорации (образования дырки) в стенке и значительно осложняет течение заболевания.
При язвенном колите кишечника у больного возникает ряд симптомов:
- постоянные ложные позывы к опорожнению кишечника – возможны поносы до 20 раз в день со скудным выделением каловых масс, в которых содержится большое количество слизи и кровяных прожилок;
- периодические кишечные кровотечения – интенсивность этого осложнения варьируется от наличия прожилок крови и ее следов на туалетной бумаге до явного окрашивания кала алой кровью;
- развитие запора после продолжительной диареи – этот симптом указывает, что воспалительный процесс распространился на тонкий кишечник;
- нарастающая интоксикация организма – больной ощущает слабость, одышку, учащенное сердцебиение, тошноту, возникает рвота, повышается температура тела.
Нередко у больных с язвенным колитом появляются высыпания на теле, зуд кожи, образование тромбов на фоне обезвоживания организма и сгущения крови.
Болевой синдром при колите кишечника
Боли при воспалении слизистой оболочки толстого кишечника носят тупой или ноющий характер. Некоторые пациенты отмечают появление чувства распирания в животе, особенно после приема пищи. Боли по ходу кишечника могут беспокоить пациента периодически или быть постоянными, мучительными, схваткообразными – это во многом зависит от вида и формы воспалительного процесса.
На вопрос, где именно болит, пациент, как правило, не может ответить, так как ощущает разлитые боли, по ходу всего толстого кишечника. На начальном этапе развития колита боли локализуются в нижней левой части живота. По мере прогрессирования патологии боль начинает иррадиировать в спину, область между лопатками, грудину – пациент зачастую воспринимает эти боли, как признак заболеваний сердца, позвоночника, почек.
Спастический колит кишечника
При спастическом колите кишечника у взрослых наблюдается значительное снижение перистальтики, что относится скорее не к самостоятельному заболеванию, а лишь к нарушению функции и кишечному расстройству.
У взрослого здорового человека акт дефекации (опорожнения кишечника) происходит 1 раз в день или раз в два дня – это является нормой. При развитии спастического колита у больного возникает стойкий запор (неделю или более), что характеризуется появлением ряда симптомов:
- распирания в животе;
- вздутия;
- метеоризма;
- постоянной тупой боли в левой нижней части живота.
В отличие от других видов колита спастический протекает гораздо легче, поэтому медики говорят об удовлетворительном состоянии больного.
При обращении пациента за медицинской помощью и его обследовании при помощи УЗИ хорошо заметны спазмированные участки толстого кишечника, отмечаются изменения просвета органа – в каких-то местах он расширен, а где-то сужен.
Катаральный колит кишечника
Катаральный колит – это один из этапов развития воспалительного процесса органа, самых начальный. Длительность катарального периода составляет 2-3 дня, данный вид колита характеризуется острой выраженной симптоматикой:
- нарастающее чувство дискомфорта в животе, распирание;
- вздутие и урчание;
- тяжесть в животе, усиливающаяся после приема пищи;
- учащение стула, в каловых массах присутствует большое количество слизи.
На фоне катарального колита кишечника у больного отмечается слабость, тошнота, сонливость, общая вялость, что связано с интоксикацией организма вследствие обратного всасывания продуктов обмена в кровь.
Атрофический колит кишечника
Атрофический колит кишечника у взрослых развивается на фоне прогрессирующего спастического колита при отсутствии своевременного адекватного лечения. На фоне снижения перистальтики и нарушения пищеварительной функции на поверхности слизистых оболочек толстого кишечника постепенно развиваются атрофические изменения. Клинические признаки атрофического колита схожи с другими видами заболевания, поставить точный диагноз позволяют эндоскопические методы исследования – колоноскопия и ректороманоскопия.
Эрозивный колит
Эрозивный колит кишечника представляет собой начальную стадию развития язвенного колита. На поверхности слизистой оболочки кишечника образуются гиперемированные участки воспаления, которые быстро распространяются на слизистый и подслизистый слои, образуя язвочку.
Клинически этот процесс мало чем отличается от других видов колита – у больного появляется постоянная тошнота, диарея, вздутие, боли по ходу толстого кишечника.
Диффузный колит кишечника
При диффузном колите кишечника поражаются оба его отдела – тонкий и толстый. Характеризуется данный вид заболевания ярко-выраженной симптоматикой с первых дней:
- разлитая сильная боль по всему животу – режущая, спастическая, ноющая, усиливающаяся, перемещающаяся, носящая коликообразный характер;
- отсутствие аппетита у больного, тошнота, рвота;
- диарея, ложные позывы к дефекации – во время акта выделяется незначительное количество слизи, окрашенной кровавыми прожилками. При диффузном колите диарея беспокоит больного чаще всего ранним утром, от чего ее еще называют «поносом-будильником»;
- появление неприятного запаха изо рта, язык обложен серым налетом.
Возможные осложнения колита кишечника у взрослых
Часто люди, столкнувшиеся с описанными симптомами, стесняются обращаться за медицинской помощью, занимаясь самолечением, чем допускают огромную ошибку. Колит кишечника при отсутствии своевременного и правильного лечения опасен угрожающими жизни осложнениями, среди которых:
- язвы, угрожающие прободением;
- кишечное кровотечение;
- развитие перитонита в результате перфорации стенки кишечника;
- кишечная непроходимость и необходимость экстренного хирургического вмешательства;
- сепсис.
Хронический колит нередко приводит к образованию онкологических опухолей в результате структурного изменения слизистых оболочек и глубоких слоев кишечника.
Методы диагностики колита кишечника
Благодаря современным оснащениям клиник и использованию инструментальных методов диагностики врачам удается не только определить воспаление кишечника, но и дифференцировать вид колита, в зависимости от которого будет составляться план эффективной терапии.
Для подтверждения диагноза используются лабораторные и инструментальные методы диагностики:
1. Лабораторные:
- ОАК;
- копрограмма (анализ кала);
- анализ на фекальный кальпротектин – исследование, которое позволяет диагностировать болезнь Крона, на фоне которой колит выступает, как вторичный признак.
2. Инструментальные:
- Ирригоскопия с использование контрастного вещества – во время процедуры в прямую кишку больного вводят контрастное вещество, после чего проводят рентгенографию. Данное исследование позволяет исключить наличие опухолей, перфорации, стеноза стенок кишечника;
- Колоноскопия и ректороманосокпия – эндоскопическое исследование, позволяющее осмотреть стенки толстого кишечника изнутри при помощи специального прибора. В ходе процедуры врач может взять биопсию из подозрительных видоизмененных участков кишечника;
- Ректально-пальцевое обследование пациента проктологом – проводится в колено-локтевой позе для исключения сопутствующих патологий (геморроя, проктита, парапроктита, глубоких анальных трещин).
Лечение колита кишечника у взрослых
Для того чтобы прогноз заболевания был благоприятным и лечение было правильным и эффективным, при появлении признаков колита необходимо обратиться к врачу-гастроэнтерологу или колопроктологу. Главным аспектом лечения всех видов и форм колита является диета.
Диета при колите
Так как слизистая оболочка толстого кишечника в момент воспаления раздражена, то главной целью диету является ее максимальное щажение, чтобы снизить нагрузку на орган и при том обеспечить организм всеми необходимыми питательными веществами.
Из рациона питания на время полностью исключают такие продукты:
- сырые овощи фрукты, богатые клетчаткой – капуста, яблоки, бананы, сливы, хурма;
- семечки подсолнечника и тыквы;
- арахис;
- хлеб с отрубями и сдобная выпечка;
- копчености, специи;
- жареные блюда, острые, жирные;
- свинина, субпродукты, сало;
- жирная рыба;
- жирные сливки, сметана, молоко;
- соленья, сладости;
- кофе, шоколад печенье, торты, свежая выпечка.
Питание 6-разовое, все блюда подаются в тушеном, вареном ли пропаренном виде, перетерые, кашицеобразные. Основой рациона являются овощные супы, разваренные каши (гречка, рис), нежирное постное мясо (грудка курицы, говядина, кролик, индейка) – перекрученное или измельченное. Так как на фоне диареи и рвоты теряется много жидкости, то больной должен больше пить, чтобы не допустить обезвоживания.
Медикаментозное лечение колита кишечника
Медикаментозные препараты при колите следует принимать только по назначения врача, в противном случае вы можете усугубить течение заболевания. При необходимости пациенту назначаются:
- антибиотики – если колит спровоцирован инфекциями и патогенными микроорганизмами (Энтерофурил, Нифуроксазид, Цифран);
- противопаразитарные препараты – назначают пациенту в том случае, если воспаление стенок кишечника вызвано глистной инвазией;
- спазмолитики и обезболивающие – при выраженном болевом синдроме и спазмах назначают холинолитики, Но-шпу, Папаверин;
- нормализация стула и микрофлоры – при диарее пациенту назначают препараты на основе солей висмута, при стойком запоре – очистительную клизму, для заселения кишечника полезными молочными бактериями – пробиотики.
Лечение язвенного колита кишечника
Язвенный колит кишечника у взрослых сложнее поддается излечению, поэтому требует долгой и дорогостоящей терапии.
Для купирования острого воспалительного процесса и снятия отека слизистой оболочки на 2-3 дня назначают инъекционного глюкокортикостероиды под контролем врача, после чего переходят на лечение препаратами, способствующими устранению воспаления и регенерации тканей. Эти лекарства выпускаются в форме ректальных свечек, таблеток для перорального применения, мазей, кремов. В некоторых ситуациях целесообразно проведение капельных клизм или ректальных капельниц.
Для лечения хронического колита в период ремиссии пациенту рекомендовано санаторно-курортное лечение.
Источник
