Колит при ходьбе слева
Боли в левом боку при ходьбе — очень частое явление. Чаще они неопасны, но стоит разобрать их возможные причины появления, дабы избежать осложнений.
Причины боли в левом боку
Боли в левом боку могут быть функциональными или возникать на фоне воспаления. Для постановки диагноза нужно иметь представление о том, какие органы могут быть задействованы в этом процессе.
Подреберная зона
Здесь находятся левая доля печени, поджелудочная железа, желудок, селезенка, часть ободочной, тонкая кишка, нижняя часть легких, диафрагма, сердце. Неприятные ощущения в этой зоне могут вызываться заболеваниями сердца, легких (пневмония и плеврит), желудка, селезенки, поджелудочной железы, 12-перстной кишки, межреберной невралгией, грыжей диафрагмы. Органы пищеварения страдают не только от бактерий, но и от нездорового питания, стрессов, вредных привычек.
В особенности опасны разрыв или ушиб селезенки. Боли при этом резкие, характерно появление синяка вокруг пупка, гематома в левой части живота, колики могут иррадиировать в спину. В этом случае обязателен вызов скорой.
Воспаление легких также может сопровождаться тупыми болями слева в подреберье, усиливающимися при кашле. При плеврите они усиливаются не только во время кашля, но и при смене положения тела и даже при дыхании.
Для межреберной невралгии характерна резкая боль в боку, проявляющаяся даже при малейшем движении, вдохе. Острые колики наблюдаются при остеохондрозе и невралгии, миалгии и травмах.
Колющие боли (чаще в мышцах) могут возникать при неправильном распределении нагрузки, отсутствии предварительной разминки перед тренировкой.

Левый бок
Здесь находятся кишечник, почки, мочеточник, селезенка, поджелудочная, желудок, половые органы (матка и яичники у женщин, простата и семенники, яички у мужчин). Большая часть неприятных ощущений в этой зоне связана с кишечником.
Возможные причины боли в левом боку:
- Колиты – сопровождаются болями от метеоризма, они острые схваткообразные, чаще возникают после еды. Также могут дополняться ложными позывами к опорожнению кишечника, диареей, иногда со слизью и кровью.
- Неспецифический язвенный колит – боли сопровождаются общей интоксикацией.
- Кишечная непроходимость – боли от приема пищи не зависят, могут возникать в любое время суток. Характер у них острый, схваткообразный. Если помощь не оказана, они могут стихнуть через 2-3 дня. Но это не выздоровление, а осложнение. Клиническая картина дополняется запором, вздутием и асимметрией живота, тошнотой и многократной рвотой.
- Рак кишечника — в запущенных случаях.
- Болезни мочеполовой системы — воспаление матки и придатков, венерические заболевания, инфекции кишечника, атипичный аппендицит, цистит, уретрит, эндометриоз, кисты яичников, опухоли, внематочная беременность и нарушения цикла менструаций. Эти боли могут отдавать в поясницу, анус и пах. Неотложными состояниями считаются перекрут кисты яичника, внематочная беременность. Эти патологии требуют немедленной госпитализации.
Локализация и характер боли
Боли разделяются по механизму их появления, а также по характеристикам. По ощущениям они могут быть режущими, колющими, тупыми и острыми, сверлящими, распирающими, стреляющими, ноющими и опоясывающими.
Классификация боли очагу возникновения:
- Висцеральная – появляется вследствие воспалительных процессов, травм и кровотечений из внутренних органов. Она связана с перистальтикой кишечника, желудка, возникают при спазмах или растяжениях мышц этих органов.
- Неврологическая – возникает при воспалении нервных стволов.
- Соматическая – постоянна и четко локализована. Боль острая, режущая, появляется из-за раздражения брюшины, к примеру, при перитоните.
- Отраженная — распространяется из отдаленных органов по нервным волокнам из-за иррадиирования неприятных ощущений. Она не возникает в органах левого бока, а приходит сюда. Например, при левосторонней нижнедолевой пневмонии, плеврите, инфаркте, болезнях печени.

Классификация по интенсивности боли:
- Острая – интенсивная, анальгетиками не снимается.
- Хроническая – периодически возникающие неприятные ощущения низкой интенсивности, которые купируются анальгетиками.
Со стороны спины боли возникают при плевритах и воспалениях легкого. Болезненность поясницы может указывать на патологии почек.
Боли после еды обычно связаны с пищеварением. Они характеризуются как тяжесть, дискомфорт и покалывание, могут дополняться температурой, ознобом, тошнотой и газообразованием. Также это может указывать на развитие нарушений в поджелудочной железе. Чаще все это связано с неправильным питанием.
Когда ноет и тянет слева ниже ребер спереди, это симптом вялотекущего дуоденита (воспаления двенадцатиперстной кишки).
Если колет сбоку под левым ребром во время тренировок, силовых нагрузок, то это говорит о недостаточной разминке. Организм просто не успел подготовиться к увеличению кровообращения. Они проходят быстро и не имеют последствий.
При разрыве аорты боль внезапная, сильная в животе или со стороны спины. Сразу после этого возникает коллапс — резкое падение давления. Человек может погибнуть в считанные минуты от кровотечения. Нужно звонить в скорую, не теряя ни секунды.
Камни и песок в мочевыводящих путях дают резкую боль, потому что растягивается ткань и капсула органа, повышается давление и возникает болевой синдром, преимущественно под ребрами сзади.

Болит левый бок у женщины и мужчины: какие есть отличия?
У мужчин это может быть следствием воспаления в мочеполовой системе. Как правило, это сопровождается повышением температуры.
Резкие боли могут указывать на:
- простатит;
- везикулит
- воспаление в мочевом пузыре, уретре;
- камни в предстательной железе;
- злокачественные опухоли;
- паховую грыжу;
- гонорею, хламидиоз, трихомониаз.
У женщин при эндометриозе или кисте яичника боли тянущие (как слева, так и справа). Похожи на менструальные, но появляются в любое время. А сами месячные при этом удлиняются и становятся более болезненными.
Тянущие боли внизу живота у женщин указывают на проблемы с левым яичником. Они усиливаются при ходьбе. Хотя это может быть связано с воспалением маточных труб и слизистой матки, онкологией.
У женщин боль в левом боку снизу живота может возникать при беременности из-за смещения кишечника растущей маткой. Опасности нет, если она не становится острой и не сопровождается мажущими выделениями кровянистого характера.
Если заболел левый бок, какой должен быть алгоритм действий?
Даже, если боль под ребрами, слева, внизу, в зоне пупка или же по центру быстро утихает, но сопровождается рвотой, жжением, лихорадкой, скорую следует вызывать обязательно. Любой прием пищи, воды, таблеток не желателен. Все это способно смазать картину, осложнив диагностику.
При появлении редкого болевого синдрома можно принять обезболивающие средства. Однако такой способ оптимален лишь в том случае, если боль не сопровождается острыми признаками, например, лихорадкой, ознобом и тошнотой.
Важно! Обращение к врачу обязательно в том случае, если боль повторяется и все применяемые средства бесполезны.
Профилактика
Что касается профилактики, основой становится правильное сбалансированное питание. Желательно свести к минимуму острую и пряную пищу. Бобовые могут раздражать слизистую и вызывать метеоризм.
Важно отказаться от вредных привычек, таких как курение и алкоголь, полноценно отдыхать и хорошо высыпаться. Любые тренировки надо проводить только через 1,5-2 часа после еды.
Во избежание гинекологических проблем женщинам необходимо лечить имеющиеся воспаления половых органов, регулярно проходить осмотр у гинеколога.
Советы врачей
Врачи настоятельно рекомендуют:
- Не заниматься самодиагностикой и лечением.
- При острых болях не терпеть, а вызывать скорую. Это тот случай, когда лучше перестраховаться.
- Если боли не интенсивные, тупые, то лучше обратиться к врачу в поликлинике. Описывать надо все свои ощущения без всякого стеснения.
Не нужно считать, что боль в левом боку пройдет сама, лучше обратиться к врачу и выявить истинную причину. Прием обезболивающих дает лишь временный эффект, но не избавляет от самой болезни. Если болевой синдром возник внезапно и длится более получаса, лучше перестраховаться и вызвать скорую.
Источник
Боль в левом подреберье не является признаком определенного заболевания. Там расположена селезенка, часть диафрагмы и стенка желудка, поджелудочная, иррадиирует боль в сердце. Откуда идут сигналы о неполадке, под силу определить только специалисту, опираясь на данные обследования и анамнез.
Для постановки правильного диагноза больному нужно прислушаться к организму, чтобы классифицировать характер и расположение боли. Эта информация поможет врачу быстро установить причину патологии и назначить адекватное лечение.
Часто боль в организме человека бывает обусловлена физиологической причиной и сигнализирует о нарушениях кровоснабжения органа или определенного участка в организме, изменении трофики тканей или нервов, воспалении и т. д.
Боль слева в подреберье связана со следующими факторами:
- Отечностью по причине воспаления в находящемся рядом органе.
- Механической травме после падения или удара.
- Изменением трофики нервов при кислородном голодании или недостаточном кровоснабжении.
- При язвах, эрозиях или прободении органов, находящихся в левом подреберье, или при бактериальном воздействии.
- Иррадиирующая боль с источником в других частях туловища.
- Боль после оперативного вмешательства в районе желудка, поджелудочной, селезенки.
Лечение боли слева в подреберье зависит от симптоматики и тяжести. В остром состоянии необходима экстренная врачебная помощь, так как существует опасность для здоровья и жизни человека. Но чаще боль говорит о наличии какого-либо развивающегося заболевания. Независимо от характера, интенсивности и длительности боли, подобные симптомы являются причиной для срочного обращения в клинику.
Причины боли и методы ее устранения
Болезненные ощущения в левом подреберье могут вызывать следующие факторы:
- Длительное перенапряжение мышц из-за нахождения тела в однообразной позе, в результате чего мускулатура не способна полностью расслабиться.
- Инфекционные и аутоиммунные болезни. Причиной боли могут быть ангина, пневмония, инфекционные воспалительные процессы в ЖКТ, а также инфекционный мононуклеоз, провоцирующий разрыв селезенки, или вирусный гепатит, при котором происходит ее увеличение, аутоиммунные патологии – склеродермия и красная волчанка. У женщин боль в левом подреберье могут провоцировать инфекционные гинекологические и венерологические заболевания.
- Травмы, полученные в результате падения, аварии, или другого несчастного случая, при которых механическое воздействие приходится на область живота, и вызывает травмы, кровоподтеки и разрывы внутренних органов (селезенки, поджелудочной железы, диафрагмы, легкого), тканей и ребер.
- Переохлаждение, способное вызвать воспаление нерва, мышечный или сосудистый спазм, а также обострение заболеваний почек.
- Чрезмерная физическая нагрузка, такая как бег на беговой дорожке, прыжки, быстрая ходьба, фитнес и силовые тренировки способны вызвать боль даже у здоровых людей. Это связано с тем, что организм не успевает приспособиться к увеличению кровообращения при недостаточной разминке перед началом занятий.
- Стрессовое состояние организма в результате недостаточного сна, тревоги, и других различных психосоматических состояний, требующих помощи психотерапевта.
Клиническая практика показывает, что чаще всего боль в левом подреберье вызывают следующие заболевания:
Межреберная невралгия
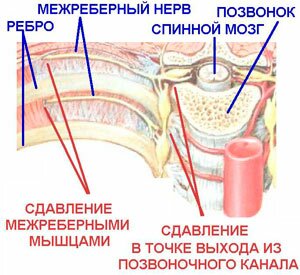 Развивается вследствии сдавливания нервов, проходящих между ребрами, и проявляется в виде болей различного характера: жгучих и острых, тупых или ноющих. Боль становятся сильнее при кашле, физическом труде или во время вдоха. В отдельных случаях им сопутствуют бледность или покраснение кожи, мышечный тремор, повышенное потоотделение. Давление на отдельные точки со стороны спины также вызывают боль, которая иногда отдает под лопатку или в поясничную область.
Развивается вследствии сдавливания нервов, проходящих между ребрами, и проявляется в виде болей различного характера: жгучих и острых, тупых или ноющих. Боль становятся сильнее при кашле, физическом труде или во время вдоха. В отдельных случаях им сопутствуют бледность или покраснение кожи, мышечный тремор, повышенное потоотделение. Давление на отдельные точки со стороны спины также вызывают боль, которая иногда отдает под лопатку или в поясничную область.
Лечение заболевания проводится путем облегчения и снятия болевого синдрома и устранением причины возникновения патологии.
При этом применяются следующие терапевтические методы:
- Общий медикаментозный с применением нестероидных противовоспалительных препаратов, миорелаксантов, успокоительных средств и витаминов группы В;
- Местное лечение с применением мазей и гелей, содержащих НПВС, а также сухого тепла;
- Немедикаментозный метод, включающий мануальную и иглорефлексотерапию, лечебную физкультуру и массаж, физиотерапию;
- Методы народной медицины в виде компрессов, отваров, настоев и ванн, снимающих боль и воспаление.
Остеохондроз
Остеохондроз или грыжа поясничного, или грудного отдела позвоночника, в результате которых ущемляются и сдавливаются нервы, выходящие из спинномозгового канала, способны вызвать боль слева в подреберье. Боль разной интенсивности и длительности способна перетекать в область спины и возрастать при кашле, глубоком дыхании и резком движении.
Лечением всех форм заболеваний позвоночника занимается вертебролог.
Для этого применяются следующие методы:
- Консервативный, с применением обезболивающих и противовоспалительных средств, а также миорелаксантов и препаратов, улучшающих микроциркуляцию. Кроме того рекомендуется лечебная физкультура;
- Хирургический, проводится при некупирующемся болевом синдроме и выраженных невротических нарушениях;
- Народный, применяется в комплексе с вышеназванными способами и включает средства на основе натуральных компонентов для снятия боли и отека.
Миозит
 Представляет собой группу заболеваний, которые характеризуются поражением соединительных тканей и поперечно-полосатых мышц туловища. Боль в левом подреберье вызывает грудной и поясничный миозит. Часто причиной патологии становится стресс, длительное напряжение определенных мышц, аутоиммунные и инфекционные болезни, травмы, переохлаждения, большая физическая нагрузка.
Представляет собой группу заболеваний, которые характеризуются поражением соединительных тканей и поперечно-полосатых мышц туловища. Боль в левом подреберье вызывает грудной и поясничный миозит. Часто причиной патологии становится стресс, длительное напряжение определенных мышц, аутоиммунные и инфекционные болезни, травмы, переохлаждения, большая физическая нагрузка.
Главный симптом миозита – сильная локализованная мышечная боль, возрастающая при движении или надавливании. Также наблюдается возрастание температуры тела, отечность и слабость мышцы, ограниченность движений, высокая чувствительность кожи. Заболевание сопровождают длительные, но не очень интенсивные боли. При пальпации ощущаются перенапряженные жесткие мышцы.
Лечение заболевания производят в зависимости от его этиологии и симптоматики. Для этого применяют:
- Медикаментозную терапию (НПВС, миорелаксанты, анальгетики, витамины);
- Физио- и мануальную терапию;
- Лечебную физкультуру;
- Гирудо- и апитерапию.
При отсутствии возможности обратиться к врачу, снятию остроты симптомов миозита способствует сухое тепло. Для этого туловище заматывают шарфом или поясом из собачьей шерсти. Хорошо себя зарекомендовали согревающие настойки и втирание эфирных масел. При лечении не принимают алкоголь, соленую и жирную пищу, избегают физических нагрузок.
Перелом или трещины ребер
При возникновении трещины или перелома ребра или нескольких ребер появляется сильная боль, которая может быть и левом подреберье. Она возникает из-за прямого травматического воздействия на нервы, сосуды, надкостницу и мускулы подреберья с большим числом нервных окончаний после ушиба, растяжения, сдавливания, размозжения.
Травмы ребер делят на следующие виды:
- Трещины, образующиеся при нарушении общей целостности кости, когда отсутствует ее смещение. Иногда при трещинах травмируется легкое и открывается кровотечение внутри грудной клетки;
- Перелом костной ткани, или поднадкостничный перелом;
- Полный перелом на месте изгиба.
Выраженность боли зависит от обширности травмы, вида перелома и осложнений сразу после травмирования, или через некоторое время:
- При травме чувствуется резкая боль в месте повреждения;
- При ушибе характер боли различается: она может быть тупой и ноющей, но становиться сильной при движении или наклоне;
- Иногда наблюдается затруднение дыхания из-за усиления боли при попытке сделать глубокий вдох;
- На месте травмы образуется отек и припухлость, болезненная при пальпации, которая в большинстве случаев проходит через сутки.
Диагностируют перелом ребер при помощи рентгеноскопического обследования. Врач предварительно проводит оценку общего состояния больного, обстоятельства и характер получения повреждений. Во время осмотра пациента просят сделать вдох, который прерывается при ощущении сильной боли (синдром прерванного вдоха). При помощи пальпации определяют место максимальной болезненности и вид деформации. При подозрениях на осложнения, врач назначает УЗИ брюшины и грудной клетки.
Перелом нижних ребер – достаточно опасная травма, т.к. может сопровождаться повреждением печени, селезенки, почек. Часто перелом даже одного ребра вызывает осложнения в виде пневмоторакса, ушибов сердца и легкого, разрыва межреберной артерии, вызывающего внутреннее кровотечение.
Первая помощь и лечение при переломе или трещине ребер включает в себя следующие методы:
- Прием обезболивающих средств, включая наркотическое – Промедол, спирт-новокаиновая блокада;
- Применение отхаркивающих средств;
- Пункция плевральной полости при пневмо- или гемотораксе;
- Ограничение подвижности грудной клетки для исключения возможности дальнейшей травматизации;
- Гипсовый корсет при лечении осколочного перелома.
Разрыв селезенки
Не обязательно связан с внешним механическим повреждением, таким как удар, резкое движение или поднятие большого веса. Физиологическое расположение селезенки – под ребрами с левой стороны, достаточно близко от кожи, делает ее особенно уязвимой. Ее разрыв ведет к кровоизлиянию, которое определяется по синеватому ореолу возле пупка.
Кроме разрыва, острая боль возникает при увеличении селезенки и растяжении ее капсулы. К такой патологии может приводить воспаление органа, инфаркт или мононуклеоз, вызванный инфекцией.
При травмах селезенки наблюдаются характерные симптомы:
- Незначительные травмы вызывают повышенную чувствительность в левом подреберье;
- Устойчивая диффузная боль в животе, раздражение брюшной полости, сильная чувствительность;
- Беспокойство и тревога, тахикардия, тахипноэ;
- Бледность кожи;
- Падение пульсового давления и капиллярного наполнения;
- При внутрибрюшном кровотечении, вызвавшем кровопотерю 5-10% от общего объема, возникают признаки раннего шока.
Виды разрывов селезенки:
- Одномоментный разрыв капсулы и тканей самого органа, что вызывает резкую боль и внутреннее кровотечение, представляющее опасность для жизни больного;
- Двухмоментный, или замедленный. Характеризуется внезапностью, профузным характером и большой кровопотерей. Образуется при разрыве с формированием гематомы, а после нескольких часов или дней происходит окончательный разрыв, вызванный резким движением, кашлем, и т. д.
- Самопроизвольный, который происходит при туберкулезе органа, лейкозе или малярии.
Разрыв селезенки сопровождается следующими симптомами:
- Ощущением толчка слева под ребрами, чувством дискомфорта и тупой болью в области поражения;
- Усиление кровотечения дополняют клинические признаки усиливающейся боли, головокружения, тошноты и рвоты, нехватки воздуха, а также апатией и отсутствием аппетита;
- При отсутствии помощи, через несколько часов боль усиливается, становясь нестерпимой, вызывая дезориентацию и спутанность сознания.
Единственным надежным методом лечения разрыва селезенки является спленэктомия.
Проблемы с сердцем
Обострения ишемии и инфаркт миокарда способны стать причиной боли в левом подреберье. Боль при этом ноющая, покалывающая и тупая. Усиливается при стрессе, глубоком вдохе и физической активности. В ряде случаев способна отдавать под лопатку в спину.
Кардиомиопатия – это группа патологий, нарушающих работу миокарда, и развивающихся на фоне разных сердечных и внесердечных нарушений, имеющих самые разные причины. Это болезни сердца с поражением клапанов, коронарных сосудов, многие специалисты включают в данную группу ИБС, пороки клапанов, гипертонию и другие самостоятельные болезни.
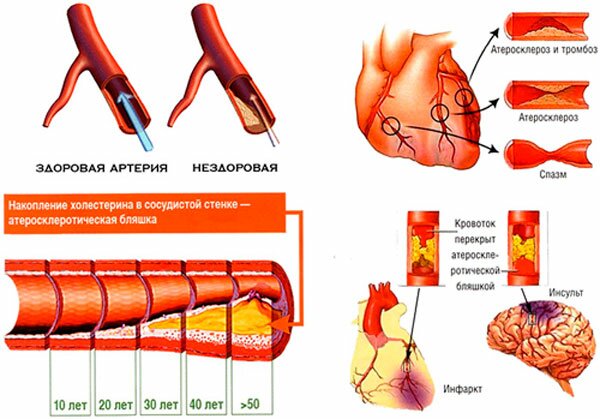
Самое распространенное заболевание сердца – ишемическая болезнь. Она развивается при недостатке поступления кислорода в миокард и коронарные сосуды при атеросклерозе. Проявлениями патологии может быть аритмия, стенокардия, инфаркт миокарда и внезапный летальный исход.
К симптомам ИБС относят:
- Чувство сжатия в груди;
- Ощущение слабости;
- Появление одышки даже при незначительной нагрузке;
- Высокое холодное потоотделение;
- Аритмия;
- Чувство тошноты.
ИБС при стенокардии характеризуется короткими приступами интенсивных болей, давящим чувством в области сердца. Боль обычно отдает в левую сторону – под ребра или лопатку, в конечности. Реже симптомы напоминают проблемы с пищеварением и изжогу.
Диагностика ИБС может проводиться на основании показаний больного, анамнеза или ручного обследования только у пациентов с наличием классической стенокардии. В остальных случаях поставить правильный диагноз возможно после применения инструментальных методов диагностики:
- ЭКГ в покое и в состоянии приступа стенокардии;
- Длительный мониторинг ЭКГ;
- Пробы с нагрузкой (при физической нагрузке, фармакологических пробах и электростимуляции предсердий).
Инфаркт миокарда происходит при смерти клеток сердечной мышцы, и развивается при закупорке тромбом коронарной артерии, из-за чего часть органа испытывает недостаток кислорода. Главная причина патологии – атеросклероз, который усугубляется наличием следующих факторов:
- Принадлежностью к мужскому полу;
- Неблагоприятной наследственностью;
- Лишним весом и недостатком двигательной активности;
- Сахарным диабетом;
- Повышенным АД;
- Курением.
Клиническая картина заболевания включает следующие периоды:
- Острейший, начинается с острой ишемии сердечной мышцы и заканчивается образованием некроза, продолжается от 0,5 до 2 ч. Характерен сильной болью, отдающей в левое подреберье, лопатку, ухо, руку. За это время периодически становится то слабее, то сильнее;
- Острый, на котором заканчивается формирование некроза. Характерен прекращением боли, или сохранением ее при глубокой ишемии. Продолжается 2-14 дней.
- Подострый, при котором отмечается начальный этап образования рубца. Боль отсутствует, иногда развивается сердечная недостаточность. Частота сокращений сердца и активность кровяных ферментов нормализуется;
- Постинфарктный, при котором плотность рубца повышается, а миокард привыкает к новым условиям работы. Продолжается 3-6 мес.
Первая помощь человеку с подозрением на инфаркт миокарда заключается в следующих действиях:
- Немедленно вызвать «скорую помощь», при наличии признаков приближения инфаркта в течение более 5 мин.;
- Принять аспирин;
- Принять нитроглицерин (при условии предварительного согласования дозировки с врачом);
- При наступлении бессознательного состояния, приступить к сердечно-легочной реанимации.
Лечение инфаркта проводят сразу после выяснения диагноза. Оно предполагает применение следующих мер:
- Обезболивания;
- Стабилизации системной гемодинамики;
- Нормализации кровоснабжения сердечной мышцы;
- Снижения потребности сердца в кислороде;
- Седативной терапии.
Заболевания сердца и сосудистой системы относятся к достаточно распространенными. Врач, исходя из симптоматики, разрабатывает индивидуальное лечение для каждого пациента, состоящее из следующих направлений:
- Безмедикаментозная терапия, включающая снижение физических нагрузок и корректировку диеты (уменьшение в рационе количества воды и соли);
- Медикаментозное лечение. Применяют лекарства, улучшающие кровоток и расщепляющие холестериновые бляшки, среди которых антиагреганты, антикоагулянты, адреноблокаторы, нитраты и мочегонные.
- Хирургический метод. Болезнь лечат коронарным шунтированием и внедрением медицинского баллона;
- Эндоваскулярная коронароангиопластика заключается в введении специальных препаратов, призванных восстановить кровообращение в поражённых сосудах сердца, через мелкие проколы в коже в районе бедренной артерии.
Заболевания легких
А, именно левосторонняя пневмония, бронхит и плеврит, вызывают в левом подреберье тупую боль, которая возрастает при изменении положения тела, глубоком дыхании и кашле. Характерными признаками патологий будут боль в горле, кашель, высокая температура тела, ринит, и т. д.
Лечение болезней легких требует правильного подбора лекарств. Для этого выясняют возбудителя патологии, и назначают специфический антибиотик. Самостоятельный прием антибиотиков приводит к осложнениям и выработке у возбудителя болезни резистентности к препаратам.
Патологии диафрагмы
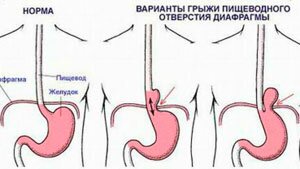 В частности грыжа пищевого отверстия, вызывающая соответствующую левостороннюю боль. Ослабление сфинктера вызывает забрасывание пищи в пищевод, а иногда и проникновение через него верхних отделов желудка. При этом помимо боли в левом боку человек чувствует тошноту, изжогу, горечь во рту. Защемление в диафрагмальном отверстии стенок желудка вызывают резкую боль, локализованную в левом подреберье.
В частности грыжа пищевого отверстия, вызывающая соответствующую левостороннюю боль. Ослабление сфинктера вызывает забрасывание пищи в пищевод, а иногда и проникновение через него верхних отделов желудка. При этом помимо боли в левом боку человек чувствует тошноту, изжогу, горечь во рту. Защемление в диафрагмальном отверстии стенок желудка вызывают резкую боль, локализованную в левом подреберье.
Причины, вызывающие диафрагмальную грыжу, следующие:
- Изнуряющая физическая работа;
- Лишний вес;
- Возрастные изменения;
- Беременность.
Лечение патологии аналогично лечению рефлюкс-эзофагита, которое в основном заключается в изменении образа жизни (нормализации массы тела, отказе от вредных привычек и тяжёлой пищи), а также в использовании препаратов, защищающих слизистую оболочку пищевода. Консервативные методы эффективны при неосложненных скользящих грыжах. При неэффективности консервативных методов проводится оперативное вмешательство, в результате которого органы брюшины низводятся из грыжевого мешка.
Заболевание часто провоцирует коронарные боли из-за раздражения блуждающего нерва и достаточно опасно осложнениями сердечно-сосудистой системы, в том числе инфарктом миокарда.
Острый аппендицит
Аппендикс находится с правой стороны туловища, но при остром приступе боль может чувствоваться и в левом подреберье, расходясь в стороны и к пупку, возрастая при вдохе или ходьбе. Также наблюдается высокое газообразование, вызывающее вздутие живота и колики. Опорожнение кишечника снижает интенсивность боли, которая вскоре вновь возвращается в острую форму.
Лечение острого аппендицита проводится только при помощи оперативного вмешательства, при этом как можно раньше после возникновения симптомов (в течение 12-48 ч.). Консервативные методы лечения включают в себя применение холода в начальном периоде возникновения боли, а после тепла и покоя. Использование слабительных и наркотических средств противопоказано.
Как видно из статьи, причин, вызывающих боль в левом подреберье при движении, существует множество, среди которых мы рассмотрели только самые основные. При возникновении болевых ощущений, независимо от остроты симптомов, их лечение остается прерогативой врача, а самолечение только усугубит тяжесть процесса. Кроме того, бесконтрольное применение лекарств или народных средств способно вызвать серьезные осложнения, вплоть до смертельного исхода. Помните, любая левосторонняя боль является прямым указанием для оперативного обращения к врачу и получения медицинской помощи.
При возникновении боли в левом подреберье следует обратиться к терапевту, который проведет необходимое обследование, а для постановки точного диагноза порекомендует консультацию более узкого специалиста, такого как хирург, гастроэнтеролог, вертебролог, пульмонолог или травматолог.
Избежать появление болевого синдрома в левом подреберье возможно при регулярных диспансеризациях, на которых лечащий врач проводит плановые осмотры. Такие меры особенно актуальны пожилым людям, у которых риск возникновения патологий сердца, органов ЖКТ и позвоночника особенно велик. Профилактика боли под левым ребром связана с правильным питанием и здоровым образом жизни, так как в большинстве случаев она вызвана патологиями органов ЖКТ.
Источник

