Колит низ живота слева и отдает в ногу

Если у женщины болит слева внизу живота, при этом симптомы отдают в ноги, — это признаки определенных патологических процессов в организме. Длительное сохранение такой болезненности – повод для обращения к доктору. Дополнительные симптомы подскажут о возможном заболевании.
Аппендицит – опасная причина болей
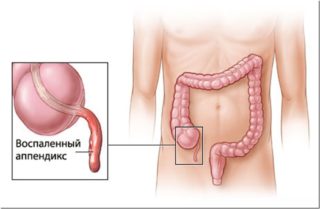 Воспаление слепой кишки – неоднозначное состояние, которое может начинаться с разных симптомов. Зависят они от положения отростка: у одних пациентов он находится сзади кишки, симптомы становятся смазанными, у других выпирает в правый бок, отчего признаки могут начинаться с болей слева. Но среди дополнительных симптомов почти всегда встречаются:
Воспаление слепой кишки – неоднозначное состояние, которое может начинаться с разных симптомов. Зависят они от положения отростка: у одних пациентов он находится сзади кишки, симптомы становятся смазанными, у других выпирает в правый бок, отчего признаки могут начинаться с болей слева. Но среди дополнительных симптомов почти всегда встречаются:
- невыносимые боли, которые отдают в ногу, поясницу, охватывают весь живот;
- появляется тошнота, рвота;
- нарушается пищеварение, появляются запоры или диарея;
- повышается температура;
- наблюдаются симптомы острого живота – передняя брюшная стенка сильно напряжена;
- при попытке поднять правую ногу симптомы резко усиливаются.
Вылечить патологию можно только экстренным хирургическим вмешательством.
Боль при аппендиците может начинаться с центра живота, сверху, а также из левой части. Но постепенно она разливается по всему животу. Симптомы всегда усиливаются в течение 3-5 часов.
Гинекологические патологии
 У женщин боль слева может наблюдаться при новообразованиях в яичниках и маточных трубах с этой стороны. Колющими ощущениями сопровождаются кисты, а острые боли, температура и тошнота нередко начинаются при перекруте ножек кист.
У женщин боль слева может наблюдаться при новообразованиях в яичниках и маточных трубах с этой стороны. Колющими ощущениями сопровождаются кисты, а острые боли, температура и тошнота нередко начинаются при перекруте ножек кист.
Стреляющей болью, отдающей в ногу, сопровождаются абсцессы (нагноение) яичников. При инфекционных болезнях органов малого таза появляются выделения из половых путей, учащается мочеиспускание, а болевой синдром усиливается.
Боль внизу живота, которая появляется периодически, может наблюдаться при полипах матки. Полипы сопровождаются бурыми выделениями, схваткообразными болями, нерегулярным циклом и продолжительностью месячных.
Такие симптомы могут наблюдаться при воспалительном процессе в цервикальном канале. Цервицит, как называют эту патологию, разрушает защитные функции шейки матки. Сопровождается болью при половом акте, ложными позывами в туалет, патологическими выделениями и сниженным либидо.
Еще одна патология – это дисменорея, сопровождающаяся болезненной менструацией. Также женщина испытывает тошноту, головокружения, вздутие живота. У нее может повышаться температура, ноги становятся «ватными».
У пожилых женщин, а также у пациенток с ожирением иногда развивается генитальный пролапс – половые органы смещаются за свои пределы, наблюдается выпадение матки, влагалища или мочевого пузыря. Спровоцировать пролапс могут естественные роды, запоры. Пролапс сопровождается зудом, мажущими выделениями, болью в пояснице, напряженностью в промежности.
Гинекологические патологии занимают одно из первых мест в списке причин болей внизу живота. При появлении неприятных симптомов не следует медлить, ведь патологии в этой сфере развиваются быстро и молниеносно приводят к негативным последствиям.
Заболевания мочевыделительной сферы
 Дискомфорт внизу живота, боль, отдающая в поясницу или ноги, наблюдается при мочекаменной болезни. Симптомы усиливаются при движении камней. Такие признаки можно заметить при цистите – воспалении мочевого пузыря, от которого чаще всего страдают женщины.
Дискомфорт внизу живота, боль, отдающая в поясницу или ноги, наблюдается при мочекаменной болезни. Симптомы усиливаются при движении камней. Такие признаки можно заметить при цистите – воспалении мочевого пузыря, от которого чаще всего страдают женщины.
При цистите наблюдаются следующие симптомы:
- помутнение мочи;
- учащенное мочеиспускание;
- кровавые выделения в конце цикла опорожнения пузыря;
- повышение температуры.
Однако такие признаки нередко преследуют женщин при опухолях органа. В моче при раке заметен осадок, у нее крайне неприятный запах, а также присутствуют примеси крови.
Заболевания опорно-двигательного аппарата
Нарушения и боли могут наблюдаться при патологиях, не связанных с органами. Проблемы с поясничным отделом позвоночника, а также невралгии вызывают боль внизу живота и отдают в ноги:
- люмбалгия – сдавливание нервов в крестцовом отделе;
- ишиалгия – раздражение седалищного нерва, боль в этом случае достигает голени.
Симптомы могут развиваться в ответ на другие заболевания нервов, не связанные с крупными элементами системы.
Кишечные заболевания
 Вызывать дискомфорт могут патологии, связанные только с кишечником и желудком. При их развитии наблюдаются: тошнота, рвота, диарея, вздутие, метеоризм, слабость.
Вызывать дискомфорт могут патологии, связанные только с кишечником и желудком. При их развитии наблюдаются: тошнота, рвота, диарея, вздутие, метеоризм, слабость.
Боль, отдающая в ногу, чаще всего встречается:
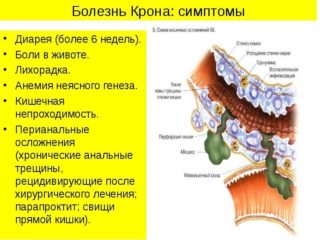
- при болезни Крона;
- при неспецифическом язвенном колите;
- при кишечной непроходимости;
- при целиакии, непереносимости молочных продуктов;
- при хронических запорах;
- при полипах толстого кишечника.
Иногда боль отдает в ногу при развитии паховой, пупочной грыжи. Сопровождается это состояние появлением выпячивания в области живота. При защемлении грыжи боль становится невыносимой, требуется хирургическая помощь.
Методы диагностики
Если определить область, в которой точно болит, по сопутствующим симптомам сложно, женщина может обратиться к терапевту. Затем врач даст направление к другим специалистам. Также можно обращаться к гастроэнтерологу, гинекологу, урологу или хирургу для проведения обследования. В классическую программу диагностики входит:
- пальпация живота для определения органов малого таза и брюшной полости;
- сдача анализов крови, мочи, кала, мазок из влагалища и уретры;
- УЗИ брюшной полости и органов малого таза, а также гинекологический осмотр;
- цистоскопия, цистография мочевыделительной системы;
- рентген и колоноскопия кишечника.
Возможно назначение и других методов, если указанные способы не дают полной информации о состоянии пациента.
Методы лечения болей
 Принимать медикаменты не рекомендуется при нарастании болезненного синдрома. Однако в случаях, когда врач их разрешает, для снятия боли используют спазмолитики – Но-шпу, Дротаверин, Папаверин, Спазмалгон.
Принимать медикаменты не рекомендуется при нарастании болезненного синдрома. Однако в случаях, когда врач их разрешает, для снятия боли используют спазмолитики – Но-шпу, Дротаверин, Папаверин, Спазмалгон.
При цистите, инфекционном воспалении кишечника, обнаружении других вирусов и бактерий обязательно назначают антибиотики. Их же используют для профилактики после хирургического вмешательства.
Применяют и другие группы препаратов:
- гормоны;
- ферменты, пробиотики;
- противовоспалительные вещества;
- антисептики.
Обязательно назначают диету для облегчения самочувствия пациента. При выявленных болезнях кишечника к ней относятся особенно аккуратно.
Нелишними будут процедуры физиотерапии: УВЧ, электрофорез и другие методики, нацеленные на сокращение воспалительных процессов, болезненных ощущений.
При слабом иммунитете пациенту назначают витамины, иммуномодуляторы.
Боль внизу живота, отдающая в ногу, у женщин нередко связана с гинекологическими отклонениями. Однако для точного диагноза не обойтись без врачебной консультации. Важно следовать советам доктора и защищать организм от нагрузок.
Источник
Почему боли внизу живота отдают в ногу? При каких заболеваниях могут возникнуть такие неприятные симптомы? Как их диагностировать и лечить? Ответы на все эти вопросы мы представим в материалах рассматриваемой статьи.

Основные сведения
Острая боль внизу живота у представительниц прекрасного пола является довольно распространенным симптомом. Она может быть связана и с расстройствами мочеполовой системы, и с патологиями других систем, в том числе неврологической, опорно-двигательной и желудочно-кишечной.
Чаще всего острая боль внизу живота развивается у женщин 24-35 лет. Развитие такого симптома наблюдается примерно у каждой седьмой пациентки.
Специалисты утверждают, что такое патологическое состояние может являться признаком серьезной болезни, которая требует незамедлительного хирургического или консервативного лечения.
Какие органы могут провоцировать боли внизу живота?
Симптомы, проявляющиеся болью в животе, зависят от того, какие органы подвержены тому или иному заболеванию. Чаще всего такое патологическое состояние связано с изменениями в:
- тонкой и толстой кишке;
- фаллопиевых трубах;
- мочевом пузыре;
- матке;
- яичниках.
Воспалительные процессы
Причины боли внизу живота могут быть связаны с воспалительными процессами, протекающими в одной из следующих структур и органах:
- внутренние половые органы (в том числе влагалище, матка, шейка матки, яичники и маточные трубы);
- мышцы таза или так называемая грушевидная мышца;
- тонкий кишечник;
- почки;
- толстый кишечник, а также аппендикс, слепая кишка, прямая и сигмовидная ободочная кишка;
- мочеточник;
- мочевой пузырь;
- седалищный нерв.
Основные причины боли внизу живота
Такое патологическое состояние может быть вызвано совершенно разными расстройствами. Однако специалисты утверждают, что чаще всего рассматриваемый синдром возникает из-за:
- внематочных репродуктивных расстройств;
- урологических расстройств;
- маточных заболеваний;
- кишечных расстройств;
- неврологических поражений.
Внематочные расстройства
Боль в паху, отдающая в ногу, может возникнуть из-за заболеваний таких половых органов, как маточные трубы, влагалище и яичники. Симптомами подобных гинекологических проблем являются:
- выделение белей (часто слизисто-гнойных);
- боли, которые усиливаются перед началом месячных;
- бесплодие;
- нарушение менструального цикла;
- слабость и общая утомляемость;
- сильный зуд в промежности (особенно при воспалительном процессе);
- частое мочеиспускание.
Подобные признаки могут возникнуть из-за эндометриоза, спаечной болезни, внематочной беременности, кисты яичника, аднексита, синдрома остаточного яичника, вагинита и овуляторного синдрома.
Маточные расстройства
Почему боли внизу живота отдают в ногу? Такое состояние может быть связано с развитием одного из следующих заболеваний:
- полипы матки;
- аденомиоз, или так называемый генитальный эндометриоз;
- цервицит;
- эндометрит;
- дисменорея;
- миома матки;
- генитальный пролапс;
- стеноз цервикального канала;
- неправильно подобранная или вставленная внутриматочная спираль.

Следует особо отметить, что маточные расстройства могут сопровождаться не только болями внизу живота, но и неприятными ощущениями перед началом и во время месячных, а также в процессе полового акта. Кроме того, для таких патологий характерны обильные менструальные кровотечения, нарушение менструального цикла, повышение температуры, уплотнение матки и ее болезненность.
Урологические расстройства
Частые боли внизу живота нередко говорят о патологиях в мочевыводящей системе, которые могут быть связаны с поражением мочеточников, почек, мочевого пузыря и уретры. В частности, дискомфорт может возникнуть вследствие развития таких заболеваний:
- цистит;
- мочекаменная болезнь;
- опухоль мочевого пузыря.
Перечисленные болезни проявляются почечной коликой, болевым синдромом в области поясницы, повышением температуры, рвотой, тошнотой, появлением крови в моче, учащенным мочеиспусканием, пронизывающей болью в конце мочеиспускания, болью внизу живота ноющего характера, помутнением мочи, слабостью, недомоганием и прочими.
Кишечные заболевания
Почему боли внизу живота отдают в ногу? Такое состояние может возникнуть при поражениях кишечника, в частности:
- аппендикса (червеобразного отростка);
- подвздошной кишки (нижнего отдела тонкой кишки);
- слепой кишки;
- сигмовидной ободочной кишки (подотдела ободочной кишки);
- прямой кишки.
Таким образом, кишечные расстройства могут возникнуть из-за развития следующих заболеваний:
- болезни Крона;
- неспецифического язвенного колита;
- кишечной непроходимости;
- хронического запора;
- СРК;
- полипов толстой кишки;
- дивертикулеза толстого кишечника;
- аппендицита;
- грыжи;
- рака толстого кишечника.

Симптомы аппендицита у женщин проявляются острыми болями, которые локализуются сначала в эпигастральной области, а затем сосредоточиваются справа внизу живота. При этом болезненные ощущения могут отдавать в правую ногу и паховую область. Также общие симптомы аппендицита у женщин и мужчин включают в себя тошноту, рвоту, задержку стула, повышение температуры тела и образование газов.
Что касается других кишечных расстройств, то для них характерны кровотечения из прямой кишки, жидкий стул со слизью или кровью, боли в животе слева, снижение аппетита, повышение температуры тела, снижение массы тела, общее недомогание, вздутие живота, метеоризм и прочее.
Неврологические расстройства
Чаще всего боли внизу живота отдают в ногу при неврологических заболеваниях. К ним можно отнести следующие:
- поражение поясничного сплетения, а также его ветвей;
- синдром грушевидной мышцы.
Первая патология вызывается поражением подвздошно-пахового, подвздошно-подчревного или бедренно-полового нерва. Эти волокна могут повреждаться при грыжесечении и во время хирургических операций на органах малого таза. Для таких поражений характерны выраженные болезненные ощущения. При этом локализация болей зависит от того, какой именно нерв затронут (внизу живота, в пояснице, по внутренней поверхности бедра, в паховой области).
Что касается синдрома грушевидной мышцы, то для него характерно поражение глубокой мышцы таза, находящейся под большой ягодичной мышцей. Она берет свое начало от внутренней области крестца и идет к бедренной кости.
При развитии спазма этой мышцы происходит ущемление седалищного нерва. Кстати, последний представляет собой самый длинный нерв в теле человека.
При такой патологии у больного наблюдается выраженная боль в ягодице и бедре. При этом болезненные ощущения отдают в пах, а также в заднюю поверхность нижней конечности. Дискомфорт практически всегда усиливается при движении ног человека, так как в процессе этого натягивается все пораженное нервное волокно.

Процесс диагностики
Если боль внизу живота отдает в левую ногу или в правую конечность, то следует сразу же обратиться к специалисту.
Для выявления тех или иных заболеваний, которые спровоцировали развитие болевого синдрома, используют следующие способы диагностики:
- опрос больного;
- исследование живота пациента;
- исследование крови и сдача прочих анализов.
Также следует отметить, что в зависимости от локализации патологического процесса пациенту могут быть назначены:
- гинекологическое обследование;
- исследование мочевыделительной системы;
- обследование кишечника.
Что делать?
Как быть, если возникла сильная боль внизу живота, отдающая в ноги? Терапия патологии, которая вызвала развитие болевого синдрома в этой области, должна быть направлена на восстановление естественной работы пораженного органа, а также улучшение качества жизни больного и профилактику рецидива хронических болезней.
При симптомах воспалительного процесса органов малого таза следует сразу же обратиться в больницу. Своевременное выявление такой патологии может предотвратить неблагоприятный исход заболевания. Рассматриваемый признак может представлять собой симптом не только гинекологической проблемы, но и серьезной хирургической патологии (в том числе аппендицита).

Чего делать нельзя?
Острые боли в животе нельзя лечить самостоятельно, особенно следующими способами:
- приемом обезболивающих и спазмолитических препаратов, так как это может скрыть истинную картину болезни и значительно усложнить диагностику;
- прикладыванием теплых компрессов, так как подобные процедуры провоцируют расширение сосудов и распространение инфекционного процесса через кровеносную систему;
- промыванием кишечника, особенно если болевые ощущения были вызваны кишечной непроходимостью;
- приемом слабительных препаратов.
Нельзя не сказать и о том, что, если боли внизу живота сопровождаются такими симптомами, как тошнота, ухудшение общего состояния, рвота, маточное кровотечение, повышение температуры тела, следует срочно обратиться за медицинской помощью.
Методы лечения
Острая или ноющая боль, отдающая в ногу, может быть устранена посредством следующих способов:
- приемом антибактериальных препаратов;
- диетотерапией;
- гормональной терапией;
- лапароскопией;
- эндоскопическими методами лечения;
- физиотерапией.
Диетотерапия при таком симптоме может предусматривать применение третьего или четвертого стола. При этом пациенту следует строго соблюдать режим питания. Его рацион должен быть разнообразным и богатым витаминами.
Антибактериальная терапия предполагает прием антибиотиков, то есть лекарств, селективно подавляющих жизнедеятельность вредоносных микроорганизмов. Как правило, такие медикаменты назначаются при инфекционно-воспалительных процессах.
Гормональное лечение предусматривает использование препаратов, содержащих в себе такие половые гормоны, как прогестерон, тестостерон и эстроген. Каждый из них уникален. Последний отвечает за развитие вторичных и первичных половых признаков, тестостерон – за работоспособность и либидо, а прогестерон – за наступление и сохранение нормальной беременности.
Лапароскопия – это процедура, в ходе которой в брюшную полость вводится специальная оптическая система, которая передает изображение внутренних органов на монитор. При помощи нее можно удалить доброкачественные и злокачественные образования, восстановить проходимость фоллопиевых труб и прочее.
Эндоскопические методы лечения включают в себя колоноскопию, цистоскопию и гистероскопию. Такие процедуры позволяют удалить злокачественные и доброкачественные образования, остановить кровотечение, устранить имеющиеся закупорки, раздробить конкременты, иссечь полипы, рассечь спайки и так далее.
Физиотерапия предполагает применение следующих методик:
- электрофорез;
- ультразвуковая терапия;
- магнитотерапия;
- ультравысокочастотная терапия.
Если боль внизу живота очень сильная, то врачи назначают медикаментозное лечение, направленное на устранение неприятного синдрома. В этом случае используют:
- сильнодействующие анальгетики (в том числе «Трамадол» или «Трамал»);
- нестероидные противовоспалительные препараты (например, «Диклофенак», «Ибупрофен», «Дексалгин»);
- анальгетики наркотические (например, морфин).
Следует особо отметить, что подобные препараты должен назначать только врач. Это связано с тем, что их бесконтрольный прием может вызвать следующие негативные реакции:
- нарушение стула (развитие диареи);
- тошноту и рвоту;
- язву органов ЖКТ;
- кровотечения желудочно-кишечные;
- негативное воздействие на костный мозг;
- токсическое влияние на печень и почки.
Принимать все перечисленные средства следует строго после еды.
Источник
Болевые ощущения в гипогастральной области (внизу, над лоном) живота могут свидетельствовать о патологии разных систем и органов. Это не обязательно патология желудочно-кишечного тракта. Часто боли беспокоят слева. У женщин необходимо исключить гинекологические, а также неврологические и онкологические заболевания. Нередко так манифестируют ревматологические проблемы.
Причины болевых ощущений внизу живота слева у женщин
В первую очередь следует исключать болезни селезенки и поджелудочной железы. Именно внизу слева проецируются эти органы. При панкреатите можно пропальпировать воспаленный увеличенный хвост поджелудочной железы или нижний полюс селезенки.
Абдоминальная колика — наиболее частая формулировка врачей скорой помощи и приемных отделений хирургических больниц. За ней скрывается обычны спазм кишечника, преходящее явление. Боль внизу живота слева у женщин — обязательное показание для консультации гинеколога. Ведь вторая группа причин связана с гинекологией.
Это могут быть сальпингиты, оофориты, внематочная беременность.
Болезни почек и мочевыводящих путей одни из самых сложных в диагностике среди всех болезней. Одно из проявлений — боль или дискомфорт различной интенсивности в гипогастральной области, над лоном, или же чуть выше, к пупку, в мезогастрии. Изменения на УЗИ и в анализах мочи помогут подтвердить рабочую гипотезу и предварительный диагноз.
Хондроз, спондилоартроз вызывает простреливающие боли описываемой локализации. Они часто иррадиируют (распространяются) на левую ногу. При онкологических болезнях появляются дополнительные симптомы.
Типы боли
Различают несколько подходов к классификации болевых ощущений в животе. Первый критерий — механизм развития. Выделяют 4 типа боли.
| Механизм | Когда встречается |
| Висцеральный | При сдавлении, воспалении и инфильтрации. Это воспалительные заболевания: аппендицит, панкреатит, холецистит. |
| Иррадиирующий | Зеркальные или отраженные боли, связанные с общностью иннервации. Появляются при аднекситах, апоплексии, вертеброгенных заболеваниях. |
| Париетальный | Связаны с воспалением париетального листка брюшины. Характерен для перитонита, осложняющего прободение язвы, панкреатит, аппендицит, холецистит. |
| Психогенный | В основе — нарушение восприятия. Характерен для психозов и иных психогенных расстройств. |
Еще одна классификация различает острую, подострую и хроническую боль. Разница лишь во временном интервале.
Еще одно деление основано на источнике болей:
- интраабдоминальные боли (причина в органах брюшной полости);
- экстраабдоминальные боли, когда причина исходит из других органов и систем (инфаркт миокарда, невралгия межреберных нервов).
Болевые ощущения различают также по локализации: гипогастральная (внизу живота), мезогастральная (околопупочная область), эпигастральная (боль в подреберьях, в верхних отделах живота).
При каких заболеваниях у женщин боль отдает из паха в ногу, поясницу. Как определить заболевание
Боль внизу живота у женщин могут вызвать самые разнообразные патологические состояния. Их спектр довольно широкий. Дифференциальная диагностика очень важна для того, чтобы понять причину нарушений и начать адекватно оказывать помощь.
Для этого оценивают все нюансы, особенности анамнеза, начало и динамика симптоматики, ответ на проводимые попытки лечения или самолечения. Для постановки диагноза необходимо использование методов лабораторной и инструментальной диагностики.
Кишечные нарушения
Боли, локализованные внизу живота, беспокоящие слева, у женщин могут быть связаны со спазмами нисходящего отдела ободочной кишки. Самая простая причина — алиментарная. Чрезмерная перегрузка белковой пищей или волокнами влечет за собой усиление перистальтики всего желудочно-кишечного тракта.
Описываемые ощущения в достаточно большом проценте случаев связаны с неспецифическим язвенным колитом, болезнью Крона и другими воспалительными заболеваниями сигмовидной или поперечной толстой кишки.
Кроме болей на эти болезни могут указать следующие симптомы и жалобы:
- кровь в кале;
- слизь в каловых массах;
- ложные позывы, когда поход в туалет опорожнением кишечника не заканчивается;
- метеоризм;
- запоры;
- чувство неполного опорожнения кишечника.
Для подтверждения или исключения заболевания оценивают ультразвуковое исследование органов брюшной полости, рентгенографию (обзорную). Более точно состояние слизистой оболочки описываемых сегментов кишечной трубки может дать фиброколоноскопия. При необходимости исследование дополняется биопсией и гистологическим анализом биоптата.
Этиология, связанная с селезенкой
Гиперспленизм и спленомегалия — два состояния, которые сопровождаются увеличением размеров органа. Он проецируется в левой подреберной, левой боковой и частично в левой гипогастральной области. Поэтому увеличение селезенки приведет к возникновению болевых ощущений в этой области.
Причины многочисленны. Селезенка увеличивается компенсаторно при увеличении печени в рамках гепатолиенального синдрома. Вторая группа причин — инфекционные заболевания. К примеру, мононуклеоз. Одно из важнейших клинических проявлений — увеличение размеров селезенки с болями в левой области живота снизу, как правило.
Гематологические заболевания (лейкозы) очень часто вызывают описываемый симптом.
О возможном поражении селезенки могут свидетельствовать следующие симптомы:
- появление петехий на коже (точечных кровоизлияний);
- увеличение размеров печени;
- бледность кожи;
- изменение температуры тела.
Для исключения этой группы причин висцеральной боли также помогает УЗИ органов брюшной полости и забрюшинного пространства, томографические методики обследования, сцинитграфия, а также иммуноферментный анализ крови на паразитозы, общий анализ крови на содержание тромбоцитов и эритроцитов.
Урологические проблемы
При пиелонефрите боли сопровождаются подъемом температуры. Присоединяется слабость, утомляемость. Иногда степень интоксикации настолько высока, что повышается частота сердечных сокращений, усиливается потоотделение. Пациенту трудно вставать с постели. Подтверждает заболевание лейкоцитурия (лейкоциты в моче) и высеивание возбудителя в урине при посеве.
Гинекологические патологии
Среди этой группы заболеваний боли в животе снизу вызывают:
- сальпингит (воспаление маточных труб);
- аднексит (воспалительное заболевание придатков матки, вместе с яичниками);
- внематочная беременность;
- апоплексия яичников.
Дискомфортные ощущения при аднексите и сальпингите сочетаются с четкими проявлениями интоксикации. Это подъемы температуры до фебрильного уровня, увеличение частоты сердечных сокращений, утомляемость, слабость, потливость и потеря аппетита.
На апоплексию или разрыв кисты яичника указывает тошнота, рвота, тяжесть и распирающие боли внизу живота справа или слева. В анамнезе — наличие кисты яичника, а провоцирующим фактором стали резкие движения: езда на коне, жесткий секс; тряска в автомобиле, травматические падения. Пациентки, как правило, бледнеют.
Беременность
Тянущие дискомфортные ощущения в этот период для женщины довольно типичны. Особенно, когда плод совершает движения, повороты. Очень важно при усилении болей исключить появление хирургической патологии. Для этого нужна консультация опытного хирурга.
Патологические изменения в нижнем отделе позвоночника
Еще одна важная группа заболеваний, которые становятся причиной появления описываемого симптома. Боль возникает по механизму иррадиации. То есть повреждается тот или иной сегмент позвоночника, который отражается на функции спинномозгового нерва, иннервирующего переднюю поверхность брюшной стенки в нижнем этаже.
Стеноз позвоночного канала
Суть заболевания в том, что полость спинномозгового канала пережимается извне. В результате возникает боль в спине, которая отдает влево или вправо в области живота внизу. При этом могут быть чувствительные нарушения по типу парестезий (онемений) и даже двигательных по типу парезов.
Межпозвоночная грыжа
Патология касается грубоволокнистого диска, который находится между позвонками. Боль в животе внизу слева может возникать при возникновении грыжи именно в поясничном или крестцовом отделе позвоночника.
Болевой синдром очень интенсивный. Он простреливающий, как при остеохондрозе. Сопутствующий синдром — невозможность разогнуться. Обычные обезболивающие могут не купировать полностью болевые ощущения. Используются миорелаксанты и антиконвульсанты (Карбамазепин, Финлепсин).
Сколиоз
Искривление позвоночника в поясничном или нижнегрудном отделе приводит к пережатию нервных стволиков. Оно вызывает боли в указанных отдела позвоночного столба, иррадиирущие в переднюю область живота снизу.
Артроз тазобедренного сустава
Речь идет о дегенерации хряща указанного сустава слева. При ухудшении течения остеоартроза может появиться синовит, тендинит или энтезит. Эти явления вызывают боли при движении в суставе слева.
Иногда дискомфорт по механизму отражения появляется в области живота. Как правило, это надлонная область. На рентгене таза видны признаки дегенерации хряща и остеофиты сочленяющихся в суставе костных структур.
Асептический некроз головки бедра
Признаки схожи артрозом тазобедренного сустава. Присоединяется температурная реакция. Боль усиливается при ходьбе настолько, что пациент предпочитает не двигаться или не опираться на пораженную ногу. Подтверждает диагноз рентген сустава и проведение МРТ.
Почечная колика
Среди проблем с почками и мочевыводящей сферой есть заболевания, которые тоже могут вызвать боли внизу живота слева у женщин. На первом месте это все-таки почечная колика на фоне мочекаменной болезни. Боли при этом иррадиируют (отдают) в область паха и промежности.
На спазмолитики положительный ответ может быть кратковременным.
Для камня в почках характерно следующее:
- Боль схваткообразная.
- Интенсивность болевого синдрома высокая.
- На пике боли возможна тошнота и рвота, которая облегчения не приносит.
- Моча приобретает бурый, алый или малиновый оттенок.
- В анамнезе уже было самостоятельное отхождение камней или же хирургическое (ультразвуковое) лечение.
- На УЗИ виден конкремент.
В моче видны эритроциты. Обычно их настолько много, что лаборанты описывают количество, как сплошь. Камень может двинуться по мочеточнику. Тогда болевой синдром усиливается и иногда может вызвать шок. Обнаружить камень в этой ситуации позволит обзорная рентгенография и применение контраста (при урографии).
Аппендицит
Боль внизу слева у женщин не типична для этого заболевания. Но при перитоните может быть разлитая боль, когда непонятно, где больше болит. Второй вариант, когда это возможно, присоединение реактивного панкреатита. На первый план выходит неустойчивый стул и другие проявления нарушения функции поджелудочной железы.
Панкреатит
Боль при этом локализована вокруг пупка, больше слева. Она носит впоследствии опоясывающий характер. На первом плане явления интоксикации, среди которых подъем температуры до фебрильного уровня, а также диспепсия. Это тошнота, рвота, жидкий стул.
Хронический цистит
Воспаление мочевого пузыря протекает остро. Боль режущая, локализована прямо над лоном. Она редко бывает с одной стороны. Мочеиспускание болезненное. При этом есть ощущение неполного опорожнения. Женщины очень часто бегают в туалет, мочатся малыми порциями.
В первые дни повышается температура тела. Она редко достигает фебрильного уровня, обычно ниже 18.5 С. Диагностика включает УЗИ мочевого пузыря, почек, анализ мочи общий и по Нечипоренко, а также посев мочи.
Дисменорея
К этой группе относят болевые ощущения, так или иначе связанные с менструальным циклом. Боль при месячных называют дисменореей. При этом также может быть дискомфорт в области молочных желез, промежности. Необходимо УЗИ гениталий, консультация гинеколога и эндокринолога.
Ревматическая полимиалгия
Это заболевание более типично для пациентов старшей возрастной группы. Боли возникают в пояснице, но могут иррадиировать и в область передней брюшной стенки. Заболевание лечится ревматологами. Кроме болей в пояснице патогномоничным признаком считают поддельтовидный бурсит (воспаление суставной сумки под дельтовидной мышцей).
Сбои в нервной системе
Сюда относят невротические мягкие расстройства или же нарушения психотического уровня. Проблем со стороны внутренних органов нет. Пальпация абсолютна безболезненная. Инструментальные и лабораторные данные не дают никаких отклонений от нормы. В этих ситуациях помогает психотропная терапия.
Онкологические заболевания
При наличии злокачественного заболевания обращают внимание на наличие “малых” признаков.
К ним относят:
- Снижение аппетита.
- Отвращение к определенным видам пищи.
- Снижение веса.
- Бледность.
- Подъемы температуры без видимой на то причины.
- Утомляемость, слабость.
- Снижение толерантности к физической нагрузке.
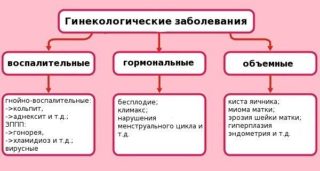
На схеме показаны причины болей внизу живота у женщин.
Боли в животе при этом носят постоянный, нарастающий характер. Плохой прогностический признак — появление или усиление болевого синдрома в ночное время.
В каком случае, к какому врачу обратиться? Методы диагностики
Важна маршрутизация и то, к какому специалисту обратиться с самого начала. Это в острых ситуациях сэкономит драгоценное время.
Очный осмотр у врача
Если боль беспокоит уже давно, неострая, по интенсив
