Коклюш и краснуха это одно и тоже
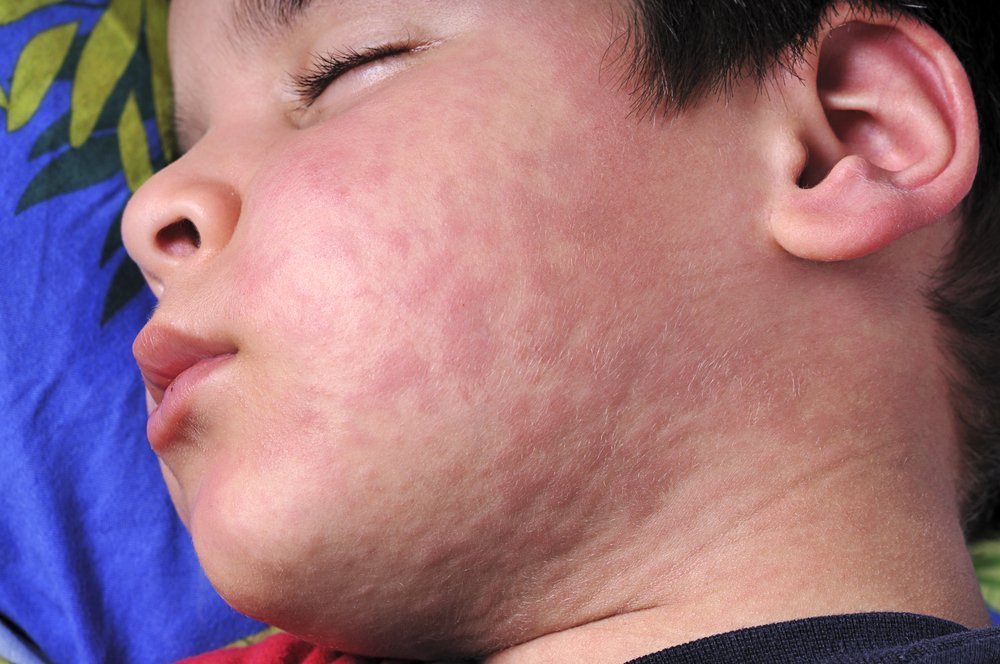
Корь, краснуху и коклюш традиционно относят к так называемым детским инфекциям, но и взрослым они могут доставить неприятности, особенно если в анамнезе таких заболеваний не было. Зато у первых двух есть своеобразный бонус: повторно они не поражают организм, ибо в нем после этих болезней остаются антитела, непробиваемая иммунная броня. А вот про коклюш такого сказать нельзя, он может снова нагрянуть в любом возрасте, хотя протекать будет, скорее всего, намного легче.
Корь: особенности заболевания

Корь — инфекция вирусная, поэтому передается по воздуху, и ею очень легко заразиться. Характерно, что во взрослом возрасте ее переносить несколько тяжелее, чем в детском. Заболевание можно распознать по мелким белесоватым пятнышкам на поверхности слизистой щек, затем возникает заушная сыпь и постепенно она распространяется по всему телу. Кожные высыпания сопровождаются насморком, кашлем и высокой температурой.
Инкубационный период длится чуть больше недели, а затем резко поднимается температура до 38-39°С, возникает ощущение слабости, разбитости, падает аппетит, голос становится сиплым. Появляются насморк и узнаваемый лающий кашель, слизистые оболочки глаз воспаляются, что нередко переходит в конъюнктивит (порой с гнойным отделяемым). На внутренней поверхности щек назревают мелкие пятна, которые похожи на отруби или манную крупу. В первый же день болезни можно увидеть кожные высыпания: сначала на лице, шее, постепенно они опускаются вниз. На 3-4 день сыпь принимает бледный окрас, начинает сходить и оставлять после себя пятна бурого цвета. Некоторые больные жалуются на жидкий стул и боли в животе.
Корь — заболевание не совсем безобидное, например, смертность от нее составляет от одного до трех летальных исходов на 1000 случаев заражения: чаще всего умирают от воспаления легких. Поэтому самолечение не допускается: необходимо обратиться к врачу, и он подскажет, требуется ли госпитализация или можно пройти лечение в домашних условиях. Последнее возможно при условии, что форма болезни нетяжелая и нет осложнений, связанных с дыхательной системой, желудочно-кишечным трактом или центральной нервной системой.
Обязателен постельный режим, полоскание рта, неяркий свет, обильное теплое питье, противоаллергические препараты, отхаркивающие средства (при сухом сильном кашле).
Медики настаивают на обязательной вакцинации, поскольку корь наносит ощутимый удар по здоровью, и нередко провоцирует пневмонию, отит, энцефалит и панэнцефалит, который развивается подспудно через несколько лет после перенесенной болезни и приводит к смертельному исходу.
Краснуха: осложнения и последствия
Краснуха, как и корь, вызывается вирусом и тоже передается воздушно-капельным путем. Зараженный человек практически сразу становится источником инфекции, и выделяет вирусы еще одну-две недели после того, как симптомы заболевания уйдут окончательно.
Болезнь стартует с насморка и конъюнктивита, но температура при этом держится в обычных пределах или чуть повышена, может наблюдаться боль в горле. На первом этапе краснуху легко принять за ОРВИ, и только по розовой сыпи, которая появляется на второй-третий день, можно понять, что это не простуда. Высыпания розоватого цвета вначале покрывают лицо, а затем стремительно распространяются по телу (в отличие от коревой сыпи, которой требуется три дня, чтобы покрыть тело с ног до головы). Впрочем, проходит сыпь так же быстро: когда она покрывает нижние конечности, на лице не остается следов. Также у заболевших отмечается увеличение лимфоузлов на шее, за ушами и на затылке: держится воспаление примерно неделю.
При атипичной форме краснухи высыпаний нет, только присутствует температура и боль в горле. Тем не менее, организм все равно правильно срабатывает на инфекцию выработкой антител, которые будут ограждать человека всю оставшуюся жизнь от повторного заражения краснухой.
Осложнения крайне редки, и среди них обычно пурпура, энцефалит, иногда могут болеть суставы непродолжительное время.
Краснуха чревата серьезными последствиями для беременных женщин: вирус проникает через плаценту и порядка 40% детей рождаются с физическими или умственными отклонениями.
Источник
Существует ряд инфекционных заболеваний, которые принято называть детскими, так как болеют ими в основном в детском возрасте. Как правило, ребенок заболевает детскими инфекциями только один раз, затем у него вырабатывается стойки иммунитет на всю жизнь. Детские инфекции – это корь, краснуха, скарлатина, ветрянка (ветряная оспа), свинка (эпидемический паротит) и коклюш.

Симптомы и лечение ветрянки у детей (ветряной оспы)
Если после непродолжительного повышения температуры тела, насморка и покраснения глаз/горла на теле ребенка появились высыпания, то любая мама поймет, что это ветрянка. Симптомы и лечение ветрянки у детей должны знать все родители, потому что важно не только вовремя диагностировать инфекцию, но и провести грамотное лечение.
Первым признаком ветрянки считается характерная сыпь – небольшие, красновато-розовые узелки с неровными краями, которые чаще всего появляются на лице и верхних конечностях. Через несколько часов на поверхности узелка образуется мелкий пузырек, который наполнен полупрозрачной желтоватой жидкостью. Через 8-12 часов пузырьки самостоятельно вскрываются, сыпь покрывается плотной корочкой, которая постепенно исчезает.
Инкубационный период ветрянки составляет 3-5 дней, на этом этапе выявить болезнь не представляется возможным. Родители должны при появлении первых симптомов ветряной оспы обратиться к врачу (вызвать его на дом), но какого-то специфического лечения назначено не будет. При ветрянке рекомендуется проводить симптоматическую терапию – например, ребенку могут понадобиться жаропонижающие средства, препараты, снимающие зуд кожи. Крайне редко врачи назначают Циклоферон, который способен препятствовать развитию гнойной бактериальной инфекции на фоне ветрянки, что значительно облегчает течение болезни.
Инфекция ветрянки в детском саду подразумевает его закрытие на карантин.
Симптомы и лечение скарлатины у детей
Скарлатина – это острое инфекционное заболевание, которое характеризуется интоксикацией, лихорадкой и обильной точечной сыпью. Источник инфекции – это больной ребенок, либо здоровый носитель стрептококков – именно этот патогенный микроорганизм провоцирует развитие скарлатины.
Симптомы и лечение скарлатины у детей хорошо известны врачам, поэтому проблем с диагностикой не будет. Данное заболевание всегда начинается остро, с резкого подъема температуры, вплоть до 39 градусов. Ребенок предъявляет жалобы на головную боль и тошноту, отмечается боль при глотании. Уже в конце первых суток заболевания появляется мелкая и зудящая сыпь, которая стремительно покрывает все тело. На ощупь кожные покровы становится чрезмерно сухими, напоминают наждачную бумагу.
Лечение скарлатины осуществляется на дому, только в случае тяжелого течения болезни ребенка могут поместить в стационар. Для подавления стрептококка назначают антибактериальную терапию, горло обязательно полощут раствором фурацилина или настоями ромашки/календулы. В обязательном порядке в рамках лечения скарлатины назначаются антигистаминные средства и витамины.
Симптомы и лечение коклюша у детей
Чаще всего коклюшем заражаются дети в возрасте до 5 лет, которые не были привиты. Принято считать, что наиболее опасен коклюш детям первого года жизни, в более старшем возрасте заболевание протекает легче.
Знать симптомы и лечение коклюша у детей нужно всем родителям, ведь эта болезнь инфекционная и больной ребенок может заразить всех окружающих детей. Как правило, болезнь начинается с небольшого повышения температуры, общей слабости и легкого кашля. Затем, через несколько дней, ребенка начинает беспокоить специфический кашель с надрывами и спазмами, услышав который, педиатр сразу же заподозрит коклюш. Примечательно, что до появления этого коклюшного кашля родители считают своего ребенка здоровым, но слегка простывшим – он может даже посещать дошкольное учреждение, что приводит к распространению инфекции.
Лечение назначает врач, предварительно сделав анализ на коклюш – бактериальный посев на биоматериал из глотки больного ребенка. Это, во-первых, дает возможность уточнить диагноз, а во-вторых, помогает выявить истинного возбудителя инфекции и подобрать грамотное/эффективное лечение.
Как правило, лечение проводится с помощью антибактериальных препаратов, назначаются также антигистаминные и противокашлевые средства.
Свинка, корь и краснуха
Эти заболевания также считаются инфекционными и опасными. Например, симптомы свинки у детей будут следующими:
- повышение температуры до 40 градусов;
- боль в области уха;
- повышенное слюноотделение;
- боль при жевании и глотании;
- припухлость щеки со стороны пораженной околоушной железы.
Крайне редко, но может произойти поражение вирусом мозговых оболочек (разовьется менингит), почек, поджелудочной железы (прогрессирует панкреатит). У мальчиков эпидемический паротит чаще всего вызывает бесплодие, хотя и бывают исключения.
Среди детских инфекций есть два заболевания, которые имеют схожий признак – сыпь при кори и краснухе выглядит как скопление зерен манной крупы. Покраснение кожи в местах высыпаний будут характерными и для кори, и для краснухи. Считается отличным признаком, если девочка переболела краснухой в детстве – антитела к краснухе вырабатываются в организме на всю жизнь, и во время беременности это инфекционное заболевание не грозит. Если женщина перенесла краснуху во время беременности, то это чревато выкидышем, смертью плода или рождением ребенка с грубыми нарушениями в развитии. Женщине на этапе планирования беременности может быть сделана прививка от краснухи, что обезопасит ее и ее будущего малыша от проблем в будущем.
Профилактика детских инфекций
Сразу оговоримся, что профилактика – это вакцинация ребенка. Стоит знать, что прививки от ветрянки не существует, а корь, краснуху и скарлатину можно предупредить. Такая специфическая прививка переносится детьми хорошо, крайне редко после введения вакцины у малыша может подняться температура тела.
Многие родители отказываются от прививок, но профилактика краснухи и скарлатины по-другому просто невозможна, а последствия перенесенных инфекционных заболеваний могут быть действительно страшными, вплоть до полной инвалидизации.
По материалам сайта dobrobut.com
Источник
Есть много заболеваний, сопровождающихся кашлем. При некоторых из них кашель настолько мучительный, что способен буквально измотать человека. Одно из них – коклюш.
С врачом-педиатром, аллергологом-иммунологом «Клиника Эксперт Смоленск» Чемовой Ульяной Владимировной говорим о коклюше.
– Ульяна Владимировна, что такое коклюш?
Это острое инфекционное заболевание с циклическим течением, наличием спастического кашля. Вызывается коклюш специфической бактерией – коклюшной палочкой.
– Какими симптомами проявляется коклюш?
Признаки типичного его течения у ребёнка следующие:
– повышение температуры тела;
– насморк;
– возможна небольшая раздражительность, возбудимость, нервозность;
– особый кашель, с одышкой на вдохе. Характерны несколько кашлевых толчков на выдохе, а затем происходит свистящий, усиленный вдох. Эти фазы составляют один цикл. В зависимости от тяжести течения, таких приступов на протяжении дня может быть 2-15.
ПРИ КОКЛЮШЕ – ОСОБЫЙ КАШЕЛЬ,
С ОДЫШКОЙ НА ВДОХЕ
Из-за кашля возможно посинение кожных покровов, напряжение – вплоть до разрыва капилляров, носовое кровотечение, вздутие межрёберных промежутков.
При выраженном приступе кашля может быть непроизвольное мочеиспускание или дефекация.
Существуют и другие формы коклюша, при которых симптомы будут отличаться. Несколько иначе протекает он у взрослых.
– По каким признакам можно отличить коклюш от простуды?
При типичном течении коклюша – по характерному спастическому кашлю, который ни с чем не спутаешь.
Следующий значимый показатель – затяжное течение. Если обычная простуда продолжает примерно 7-10 дней, то коклюш ко второй неделе только «набирает обороты» – в частности, усиливается кашель.
ЕСЛИ ОБЫЧНАЯ ПРОСТУДА ПРОДОЛЖАЕТСЯ ПРИМЕРНО
7-10 ДНЕЙ, ТО КОКЛЮШ КО ВТОРОЙ НЕДЕЛЕ ТОЛЬКО
“НАБИРАЕТ ОБОРОТЫ” – В ЧАСТНОСТИ, УСИЛИВАЕТСЯ КАШЕЛЬ
При обычной простуде лихорадка и симптомы интоксикации более выражены. У коклюша в начале возможна небольшая лихорадка, невыраженный насморк и кашель. Затем общее состояние больного улучшается, однако его начинает мучить изнуряющий кашель.
– Это заболевание вирусной или бактериальной природы? Как передаётся коклюш?
Коклюш вызывает бактерия. Передаётся заболевание воздушно-капельным путём от больного человека либо носителя инфекции.
– Сколько длится инкубационный период у коклюша?
В среднем 7-10 дней (может колебаться от 6 до 20 дней).
– Как долго заболевший коклюшем ребёнок заразен для окружающих?
После появления первых признаков заболевания – до 1 месяца.
– Ульяна Владимировна, чем чревата эта болезнь для деток? В чём её опасность?
Во-первых, выделяемый бактерией токсин раздражает слизистую оболочку дыхательных путей. В результате в головном мозге возникает длительно существующий активный очаг, который и обусловливает поддержание кашля.
Бактериальный токсин сам по себе может быть и аллергеном.
На протяжении заболевания может присоединяться другая инфекция, из-за чего может, например, развиваться пневмония (воспаление лёгких), воспаление бронхиол. Иногда их лечение довольно сложное, нередко после перенесённого заболевания сохраняется повышенная чувствительность дыхательных путей к заболеваниям (в частности, ОРВИ). В результате со временем может развиваться хронический бронхит.
«При длительно текущем, нелеченном бронхите может сужаться просвет бронхов с затруднением прохождения по ним воздуха». Цитата из материала «Дышите легко и чисто! Вся правда о бронхитах»
У детей до года вместо кашлевых приступов как их эквивалент может отмечаться остановка дыхания.
Возможно развитие отёка гортани, стенозирующего ларингита, ложного крупа. У маленьких детей это может вести к развитию дыхательной недостаточности.
Одним из возможных последствий после коклюша может быть эмфизема. При этой болезни лёгкое становится избыточно воздушным, и, как следствие эмфиземы, также может нарушаться кровообращение из-за изменений сосудистой системы лёгкого.
Возможны носовые кровотечения, кровоизлияния (подкожные, в конъюнктиву глаз), формирование паховых и пупочных грыж.
Бактерия может поражать и головной мозг. В этом случае развивается воспаление его ткани – энцефалит. Также возможно развитие энцефалопатии. Впоследствии у ребёнка могут появляться судороги, развиваться глухота.
– Дети какого возраста наиболее уязвимы для коклюша?
Это дошкольники, т.е. фактически от рождения и заканчивая 5-6 годами. В течение первого года жизни у малышей на грудном вскармливании ещё может быть какая-то защита, а вот после этого начинается период наибольшего риска, особенно у непривитых.
«В 2011 году почти все штаты США не провели нужного числа вакцинаций от коклюша. В итоге на следующий год заболели 42 тысячи человек». Цитата из материала «Кто придумал прививки?»
– Как проводится диагностика коклюша у детей?
Есть три направления диагностики:
– посев мокроты на специальные питательные среды, чтобы выделить бактерию;
– иммуноферментный анализ крови (ИФА) для обнаружения антител против коклюша. Но здесь нужно иметь в виду, что если ребёнка недавно привили против коклюша, то определить, идёт ли повышение уровня антител из-за прививки или из-за инфекции, сложно. Примерно такая же ситуация может быть и у того, кого привили достаточно давно: ребёнок может заболеть коклюшем в лёгкой или «стёртой» форме, и при выявлении антител против коклюша также будет непонятно, являются ли они послепрививочными, либо вырабатываются в ответ на инфекцию.
У тех же, кто на момент заболевания был не привит, этот тест информативен;
– ПЦР (полимеразная цепная реакция) – выявление генетического материала бактерии в мазке со слизистой оболочки зева.
– Коклюш лечат в домашних условиях или ребёнка необходимо госпитализировать в стационар?
Это зависит от:
– возраста. Ребёнка до года обязательно госпитализируют, поскольку у него выше вероятность остановок дыхания;
– тяжести течения болезни. При лёгком течении и возрасте малыша старше года врач может разрешить лечиться в домашних условиях. При среднетяжёлом и тяжёлом течении необходимо лечение в стационаре;
– наличия ряда сопутствующих заболеваний. Если они есть, то также необходима госпитализация.
– Для лечения коклюша используются антибиотики?
Концептуально да. Бактерия, вызывающая этот недуг, чувствительна к некоторым антибиотикам. Однако их назначают только в определённом периоде заболевания. Если время прошло, начался приступообразный кашель, то назначение антибиотиков уже может быть неэффективным.
«Вопросов и мифов вокруг антибиотиков не становится меньше». Цитата из материала «Как правильно применять антибиотики? Инструкция по применению»
– Но если не используются антибиотики, то как проводится лечение?
Вводится специфический противококлюшный иммуноглобулин. Кроме того, применяют синдромальное лечение: средства, уменьшающие повышенную реактивность дыхательных путей, антигистаминные, успокаивающие, бронхорасширяющие, кислородотерапия и т.д.
Большое значение имеют нормальная температура и достаточная влажность воздуха в помещении, пребывание на свежем воздухе, исключение звуковых, зрительных раздражителей, дробное питание маленькими порциями.
– Это заболевание встречается только у детей или им могут заболеть и взрослые?
Им может болеть и взрослый. Если человек не привит, вероятность заболеть есть, вне зависимости от возраста.
У взрослого коклюш протекает несколько иначе – например, бывает не такой сильный кашель. Однако его также нельзя оставлять без лечения.
– Как можно защитить ребёнка от коклюша?
Профилактика как у детей, так и у взрослых – это вакцинация. Она входит в национальный календарь прививок.
«В европейских странах отмечается более высокая заинтересованность родителей в вакцинации». Цитата из материала «Непривитые дети – самые здоровые?»
– Прививка от коклюша гарантирует, что ребёнок никогда не заболеет коклюшем?
100%-й гарантии нет. Это может быть из-за того, что после вакцинации прошло недостаточно времени, и уровень антител не успел «нарасти» для успешной защиты от инфекции; были погрешности в процессе вакцинации; у человека имеются индивидуальные особенности иммунной системы.
В таком случае заболевание протекает легко и без осложнений.
Другие материалы по темам:
Что поможет от кашля: барсучий жир или горчица в носках? Лечим детей правильно
Как лечить ветрянку у детей?
ОРВИ у детей: симптомы, диагностика и лечение
Для справки:
Чемова Ульяна Владимировна
Подробнее о докторе можно узнать здесь
Источник
