Когда в россии начали делать прививки от кори
Защищайся от инфекций!
Здесь приведен список прививок, которые делались в детском возрасте поколениям граждан СССР и России, родившимся в послевоенный период.
Состав прививок и календарь вакцинации менялись со временем. Для получения нужной информации необходимо указать год рождения человека.
Справка об обязательных прививках
Год рождения:
| Возраст (полных лет) | Прививки (обязательные до 17 лет) |
| 0—2 | |
| 3—5 | |
| 6—8 | |
| 9—13 | |
| 14—17 |
Примечание: Ревакцинация от туберкулеза проводится при отрицательной кожной пробе (пробе Манту)
В список включены все прививки, кроме ежегодной прививки от гриппа, положенные всем детям в стране в различные периоды их жизни, по правилам соответствующих лет.
В некоторых регионах делались дополнительные прививки (например, против туляремии, бруцеллеза, сибирской язвы и др.), которые здесь не указаны. Новые прививки могли вводиться раньше в отдельных регионах, чем по всей стране. Так, вакцинация против кори массово проводилась с 1968 года, но была включена в календарь прививок для всей страны только в 1973 году.
Краткая история вакцинации в России
Все родившиеся после войны поколения были привиты от туберкулеза, дифтерии и полиомиелита. Также все дети, родившиеся до 1979 года, прививались от оспы.
- 1957 — введение прививки от коклюша в первый год жизни и массовая вакцинация детей до 5 лет.
- 1960–1961 — введение прививки и массовая вакцинация детей и взрослых от полиомиелита.
- 1967 — введение прививки от столбняка для детей, включая старшеклассников.
- 1968–1973 — массовые кампании по вакцинации против кори; с 1973 г. — плановая прививка от кори в первый год жизни.
- 1980 — отмена прививки от оспы в связи с полной ликвидацией этого заболевания в мире. Введение прививки от эпидемического паротита (свинки).
- 1998 — введение двукратной прививки от краснухи, повторной прививки от кори и прививки от гепатита B.
- 2001 — дополнительные кампании по вакцинации детей и взрослых против кори, краснухи и гепатита B. К настоящему моменту от гепатита B должны быть привиты все поколения родившихся с 1988 г.
- 2006 — ежегодная прививка от гриппа детям, посещающим дошкольные учреждения и начальную школу, с 2007 г. — всем ученикам школ, с 2011 г. — всем детям старше 6 месяцев.
- 2011 — прививка от гемофильной инфекции для детей из групп риска.
- 2014 — прививка от пневмококковой инфекции, начиная с первого года жизни. Введение прививок от менингококковой, пневмококковой инфекций и ветряной оспы для призывников.
По состоянию на конец 2019 года в России не внедрены для всеобщего применения у детей некоторые вакцины, рекомендованные Всемирной организацией здравоохранения и используемые в развитых странах мира: против ротавирусной инфекции, вируса папилломы человека и гемофильной инфекции (последняя в России ставится детям с риском тяжелого течения заболевания).
Также в национальном календаре России не предусмотрена всеобщая вакцинация детей от ветряной оспы, менингококковой инфекции и гепатита А. Такие прививки применяются в отдельных странах (например, в США), но не входят в перечень ВОЗ рекомендованных прививок для повсеместного использования.
Дифтерия и корь: охват иммунизации и заболеваемость
В России во второй половине восьмидесятых годов уровень вакцинации детей до 1 года не был высоким — всего 50–60% от дифтерии и 76–92% от кори (по данным ОЭСР).
С 1990 г. он повышался, и к 2000 г. достиг 96–99%, что соответствует уровню стран с развитым здравоохранением и даже на несколько процентов выше, чем во многих из них (например, в США с 2000 г. 94–96% детей прививались от дифтерии и 90–92% — от кори).
При этом заболеваемость дифтерией была низкой уже с семидесятых годов, за исключением периода 1992–1997 гг., когда она выросла в десятки раз. В настоящее время дифтерию можно считать практически подавленной: в 2018 году в России было зарегистрировано всего 3 случая.
Заболеваемость дифтерией и корью в России
На 100 тысяч человек
ХХ Охват прививками детей до 1 года (%)
Может удивлять, что пик заболеваемости дифтерией в середине девяностых совпал с периодом расширения вакцинации. Но надо иметь в виду, что приведенные данные по охвату вакцинацией относятся к детям до 1 года, а болели, в основном, взрослые, т. е. люди, которые либо не были привиты в детстве, либо уже утратили иммунитет, поскольку на тот момент времени ревакцинация взрослых не предусматривалась.
Заболеваемость корью также оставалась высокой многие годы после начала массовой вакцинации детей. Отдельные вспышки наблюдаются до последнего времени, не только в России, но и в странах Европы — главным образом, среди непривитых по разным причинам взрослых и детей.
Источник
Средства от полиомиелита не существует. Полиомиелит можно предотвратить только с помощью иммунизации. Существует безопасная и эффективная вакцина от полиомиелита — оральная полиовакцина (ОПВ). ОПВ обеспечивает необходимую защиту детей от полиомиелита. В случае ее неоднократного применения она защищает ребенка пожизненно. В СССР обязательная прививка была введена в 1960—1961 годах.
Прививка от оспы

Именно шрам после прививки от оспы и объединяет людей, родившихся до 1980 года — после прививку отменили, в связи с полной победой над оспой во всем мире.
Натуральная или черная оспа — высокозаразная вирусная инфекция, особо опасная болезнь, характеризуется тяжелым течением. В 1958 году на XI сессии Всемирной ассамблеи здравоохранения было принято внесенное советской делегацией предложение о ликвидации оспы во всем мире. И путем проведения повальной вакцинации оспа была побеждена.
Прививка от оспы провоцирует возникновение шрама на коже, избежать этого нельзя. Из-за технологии вакцинации (иглой с 2 зубцами или оспопрививательным пером) и состава сыворотки шрам остается диаметром около 1 сантиметра. Летом 1978 года был зафиксирован самый последний известный случай оспы[en], который унес жизнь 40-летней Дженет Паркер, медицинского фотографа.
Прививка против столбняка

Обязательная прививка детей, включая старшеклассников, от столбняка была введена в 1967 году. Столбняк — это очень тяжелая и опасная болезнь. Даже когда лечение проводится своевременно, смертность составляет до 70% от числа заболевших.
Болезнь относят к инфекционным, ее возбудитель — палочка Clostridium tetani. Имеет острый характер протекания, в большей степени удар наносится по нервной системе. Столбнячная палочка, вернее ее споры, распространены в почве, в самой обыкновенной пыли, в морской и пресной воде. Наиболее часто они встречаются в хорошо удобренной и сырой лесной земле.
Благодаря такой распространенности столбняк имеет высокую степень опасности. Методы специфической профилактики столбняка у детей и взрослых включают в себя плановую поэтапную вакцинацию детей, которым вводят вакцину АКДС, затем каждые десять лет производится ревакцинация.
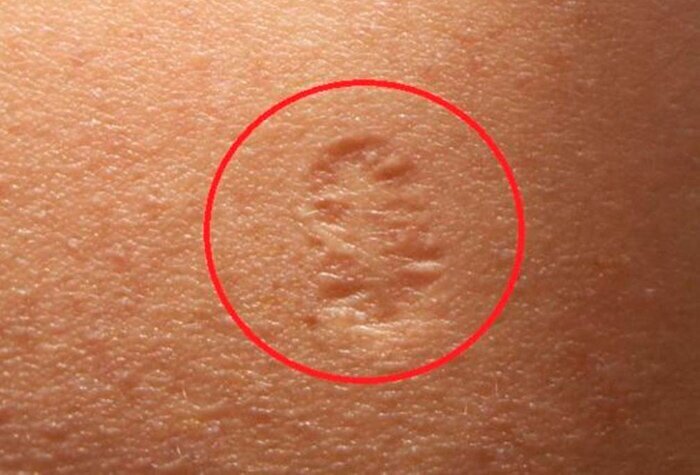
Прививка против кори
С 1968—1973 вводится массовая кампания по вакцинации против кори; с 1973 г. — плановая прививка от кори в первый год жизни.
Корь — это заболевание, вызываемое вирусом и проявляющееся в виде воспаления горла, глаз, насморка, кашля, температуры и сыпи по всему телу. Заболевание может привести к тяжелым осложнениям дыхательных путей и поражению мозга. Вакцина против кори содержит ослабленный вирус и вводится в виде подкожной инъекции.
Вакцина вводится в виде комбинированного раствора от четырех заболеваний: кори (Measles), свинки (Mumps), краснухи (Rubella) и ветряной оспы (Varicella) или как комбинированного раствора от кори, свинки и краснухи.
Прививка от эпидемического паротита (свинки)
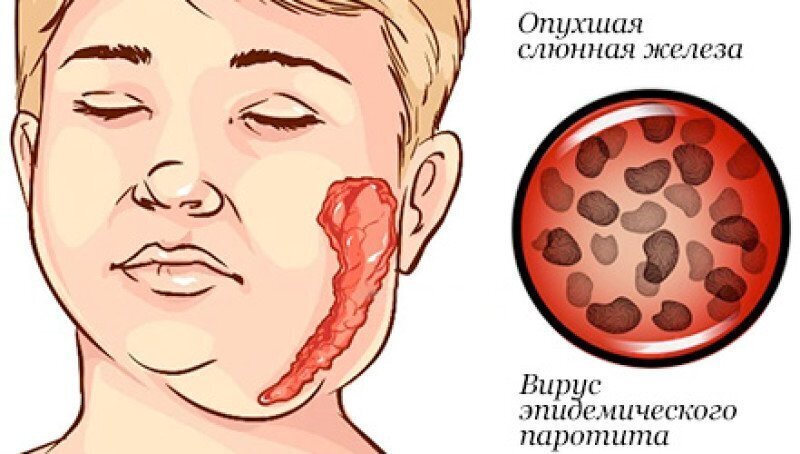
В 1980 году введение обязательной прививки от эпидемического паротита (свинки). Свинка — острое системное вирусное заболевание, которое обычно вызывает болезненное увеличение слюнных желез, как правило, околоушных. Осложнения могут включать орхит, менингоэнцефалит и панкреатит. Болезнь наиболее опасна у мальчиков в период полового созревания, в связи с возможным поражением яичек.
Прививка предоставляется в виде совмещенной вакцины от четырех заболеваний: кори (Measles), свинки (Mumps), краснухи (Rubella) и ветряной оспы (Varicella) — MMRV, или в виде совмещенной вакцины от кори, свинки и краснухи — MMR.
Обязательная прививка от краснухи, кори и гепатита B
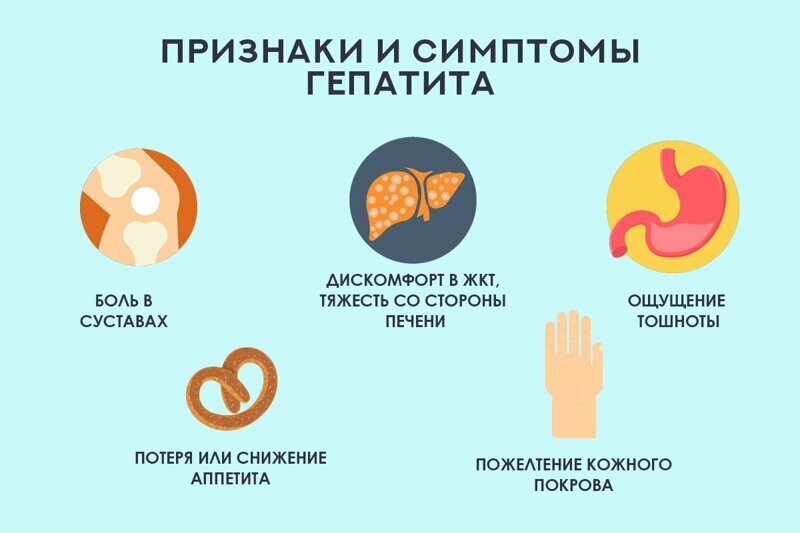
Следующая «порция» обязательных прививок была введена лишь в 1998 году — двукратная прививка от краснухи, повторная прививка от кори и прививка от гепатита B Как правило, вакцину против вируса гепатита B вводят новорожденным и взрослым по схеме двух, трех или четырех доз. Минимального возраста для прививки не существует.
Самая частая схема включает три инъекции в течение нескольких месяцев. Вторую инъекцию следует сделать не ранее, чем через один месяц после первой, последнюю инъекцию следует ввести, по крайней мере, через два месяца после второй, но не ранее чем через четыре месяца после первой.
В настоящее время на территории РФ известны шесть вакцин против гепатита B, которые выпускаются разными производителями с использованием технологии генной модификации рекомбинантной ДНК в клетках дрожжевого микроорганизма, называемые генно-инженерными вакцинами
С 2006 введена ежегодная прививка от гриппа детям, посещающим дошкольные учреждения и начальную школу, с 2007 г. — всем ученикам школ, с 2011 г. — всем детям старше 6 месяцев.

С 2014 введена прививка от пневмококковой инфекции, начиная с первого года жизни
И последнее — американские ученые провели исследование о влиянии прививки БЦЖ на коронавирус (ссылка на исследование)
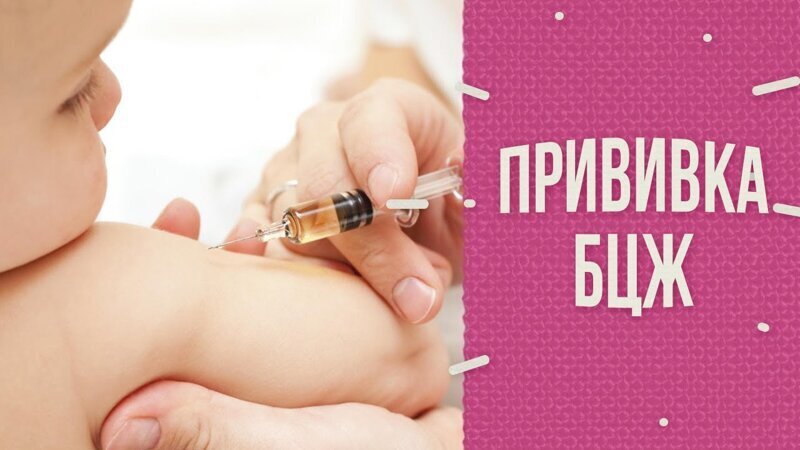
Американские эпидемиологи нашли связь между смертностью от COVID-19 в разных странах и тем, как давно и насколько широко в них применяли предназначенную для борьбы с туберкулезом вакцину БЦЖ. Они обнаружили, что вакцинация БЦЖ снизила уровень заражения вирусом.
По словам ученых: «Страны, в которых универсальная вакцинация с помощью БЦЖ не была принята, в том числе Италия, Нидерланды и США, сильнее всего пострадали от COVID-19»
Смотрите также — Как в СССР побеждали смертоносные эпидемии
Понравилось? Хотите быть в курсе обновлений? Подписывайтесь на наш Twitter, страницу в Facebook или канал в Telegram.
Источник
Источник
Прививки в нашей стране делают более 250 лет. Как это происходило в Российской империи и в СССР — в материале mos.ru.
За последние три года проведения масштабной вакцинации против гриппа было сделано 20,1 миллиона прививок. Вакцинация проходила не только в медицинских учреждениях, но и в мобильных пунктах — у станций метро и Московского центрального кольца, в центрах госуслуг «Мои документы». В этом году сделать прививку можно еще и в городских парках. Mos.ru вспоминает историю распространения вакцинации в России и Москве, которая началась с императрицы Екатерины II.
Как Екатерина II была первой
Принято считать, что первая в российской истории прививка была сделана 23 октября 1768 года, а поставили ее самому на тот момент важному и могущественному пациенту Российской империи — Екатерине II. Прививка была от оспы — страшного заболевания, которое сейчас побеждено именно благодаря вакцинации. Но в XVIII веке эпидемия оспы выкашивала население и Европы, и России. В отдельные годы от оспы умирало более миллиона человек. Заразиться было очень легко — болезнь не щадила никого, не делая различий между сословиями. Не миновала оспа и российский трон. В 1730 году от оспы в 14-летнем возрасте скончался царь Петр II.
Смертность от оспы в те годы составляла около 40 процентов — иными словами, в XVIII веке заболевший имел почти равные шансы выжить или умереть. Вместе с тем врачи уже тогда заметили, что перенесший оспу человек больше никогда ею не заболеет. До открытия теории иммунитета оставался примерно век, но врачи XVIII столетия начали пользоваться этим наблюдением. По нынешним меркам их метод вакцинации кажется крайне небезопасным, но тогда — вполне приемлемым, ведь смертность привитых таким методом людей составляла всего около двух процентов, в 20 раз меньше, чем у непривитых. Метод, называемый вариоляцией, заключался в том, что на руке пациента делали надрез, куда помещали оспенный материал, взятый от больного человека (безопасную вакцину на базе коровьей оспы английский врач Эдвард Дженнер разработал лишь в 1796 году). Если все проходило удачно, привитый болел оспой в легкой форме, после чего уже не мог заразиться. Этот метод был открыт турками, затем его изучили английские врачи. Сначала они опробовали вариоляцию на преступниках, затем на сиротах из приюта, а потом, когда все испытуемые выжили, привили и королевскую семью.
Екатерина II очень боялась оспы. После того как в 1768 году от этой болезни умерла графиня Шереметева, жених которой — граф Никита Панин — был наставником ее сына цесаревича Павла (будущего императора Павла I), Екатерина приняла решение сделать прививку. Из Лондона был выписан врач Томас Димсдейл, «оспенную материю» он взял у шестилетнего Саши Маркова. На случай своей смерти императрица распорядилась держать наготове упряжку почтовых лошадей, чтобы врач мог срочно уехать из страны и избежать самосуда. Через шесть дней после прививки у Екатерины начались признаки недомогания, она уединилась в Царском Селе. Но все окончилось благополучно: еще через неделю императрица поправилась. Сразу после этого по примеру Екатерины в очередь на прививку от оспы записались 140 аристократов — прививаться стало модно.
Роковая страсть, мезальянс и счастливый брак: шесть историй любви из музеев Москвы
Императрица повелела обнародовать описание своей болезни, «чтоб и другие, употребляя те же средства, удобно предохраняли себя от опасностей».
Доктор получил баронский титул, звание лейб-медика и пенсию в размере 500 фунтов стерлингов в год, а Александр Марков — дворянство и новую фамилию Оспенный. На его гербе была изображена рука со зрелой оспиной выше локтя, держащая красную розу.
В честь первого оспопрививания была выбита памятная медаль с изображением Екатерины II и подписью «Собою подала пример». И на лицевой стороне медали «За прививание оспы», которой в XIX веке награждали врачей, прививавших от оспы, был портрет Екатерины II. Кроме того, приглашенный в Россию итальянский балетмейстер Гаспаро Анжиолини поставил на тему прививки императрицы балет «Побежденное предрассуждение», где аллегорические фигуры науки боролись с фигурами суеверий.
Димсдейл позже вернулся в Россию, чтобы сделать прививки внукам императрицы. К этому моменту Российская империя была одним из лидеров в Европе по борьбе с оспой. В то время как в России делали прививки, во Франции умер от оспы король Людовик XV. «Какое варварство, — сказала, узнав об этом Екатерина, — ведь наука уже позволяет лечить эту болезнь».
Как Склифосовский открыл в Москве пастеровскую станцию
До открытия Луи Пастером вакцины с бешенством в России боролись заговорами, выжиганием ран каленым железом и прочими имеющими мало отношения к науке методами. Например, в XIX веке в «Правительственном вестнике» вышла статья «О лечении водобоязни русской баней».
Открытие Пастера в 1885 году стало настоящим спасением. В Париж потянулись укушенные бешеными животными люди. Среди первых избежавших благодаря вакцине смерти 2500 человек были 16 из 19 покусанных волком жителей Смоленской губернии. В живых могли остаться все, однако троим не повезло — с помощью опоздали: заседание городской думы в Белом, которая должна была выделить им 16 тысяч рублей на поездку, состоялось лишь на третий день после несчастья, еще двое суток пострадавшие прождали врача в сопровождение. Всего из России к Пастеру приехали 44 укушенных бешеными животными — крестьяне из Смоленской, Орловской, Пензенской, Владимирской, Тверской и Костромской губерний.
Сохранилась резолюция Александра III на письме обер-прокурора Святейшего синода Константина Победоносцева, просившего выделить средства на эти поездки во Францию: «Получите от Танеева 700 рублей. Очень желательно хотя самых опасных послать в Париж к Пастеру, который очень интересуется именно укушениями бешеного волка, так как еще не имел у себя подобного больного». Впоследствии император пожертвовал на открытие Института Пастера в Париже около 100 тысяч франков.
А пастеровские станции вскоре начали открываться по всему миру, и Россия стала одной из передовых в этом отношении стран. Первая станция прививок против бешенства в Российской империи (и вторая в мире) появилась в Одессе 11 июня 1886 года, а уже через месяц такая же была создана в Москве. К ее открытию Луи Пастер прислал свой портрет с автографом. Он до сих пор хранится в Московском научно-исследовательском институте вакцин и сывороток имени И.И. Мечникова, открытом на ее базе. Одним из инициаторов создания московской станции стал Николай Склифосовский.
Воспитательный дом, народный университет и аптека: чем занимались московские меценаты прошлых лет
К 1912 году пастеровских станций в России было уже 28, а к 1938 году в СССР — 80 (не считая нескольких сот филиалов). Московская станция стала ведущим центром по борьбе с бешенством в СССР. Тысячи жизней были спасены с того времени с помощью антирабических вакцин.
Как советские ученые победили полиомиелит
В середине XX века мир настигла новая катастрофа — полиомиелит. Около 10 процентов заболевших погибали, еще 40 процентов становились инвалидами. От него пострадали президент США Франклин Делано Рузвельт, писатель-фантаст Артур Кларк, режиссер Фрэнсис Форд Коппола.
В Советском Союзе первые эпидемии начались в 1949 году в благополучной Прибалтике, Казахстане, Сибири. Болезнь ежегодно уносила около 12 тысяч жизней.
В 1955 году в США наладили производство вакцины от полиомиелита — вакцины Солка. Тогда же вирусолог Альберт Сэбин создал другую вакцину, более дешевую, эффективную и безопасную. Но испытать ее в Америке возможности не было — зачем, если уже есть хорошая вакцина?
Тем временем в США отправили трех советских ученых — Михаила Чумакова, его жену и коллегу Марину Ворошилову и ленинградского вирусолога Анатолия Смородинцева. Сэбин и Чумаков договорились продолжить разработку в Москве. В обычном чемодане из США привезли несколько тысяч доз вакцины. И сделали первые прививки.
«В 1960 году мне было девять лет, — рассказал сын Михаила Чумакова профессор, доктор биологических наук Петр Чумаков. — Испытания вакцины проходили в первую очередь на нас — детях Чумакова, внучках Смородинцева, родственниках, коллегах. Я помню, как еще раньше мне кололи вакцину Солка — внутримышечный укол в предплечье. Иначе и быть не могло — разработчики всегда испытывают изобретения на себе и своих детях. Никакой опасности в этом не было, родители были уверены. И никто из родственников не был против: все понимали опасность полиомиелита и верили, что вакцина защитит детей от болезни».
.jpg)
Но с разрешением в Минздраве возникли большие сложности — чиновники сомневались: почему американцы отказались от вакцины, а мы должны ее испытывать? Разорвать замкнутый круг из отказов Чумакову удалось при помощи настоящей авантюры: по оставленному без присмотра телефону кремлевской связи он набрал номер Анастаса Микояна, курировавшего здравоохранение. Микоян спросил: «Михаил Петрович, это хорошая вакцина?» — «Хорошая». — «Прививайте». У Микояна тоже были внуки.
В обход министра здравоохранения в Прибалтику отправили 300 тысяч доз вакцины. Полиомиелит отступил, за 1,5 года с эпидемией в стране было покончено. В 1960-м этой вакциной в СССР были привиты уже 77,5 миллиона человек.
.jpg)
Когда на конференции в Вашингтоне советская делегация делала доклад об успешной вакцинации, из зала кто-то выкрикнул, что на Западе никто не доверяет советской информации. Тогда советский делегат сказал: «Я только в одном могу вас заверить: мы любим своих детей не меньше, чем вы своих». Тогда зал зааплодировал.
В 1963 году Михаил Чумаков и Анатолий Смородинцев получили Ленинскую премию. На ежегодный симпозиум в Институт полиомиелита и вирусных энцефалитов АМН СССР приезжали ведущие ученые мира из США, Японии, Европы и Китая. Вакцину, произведенную институтом, импортировали более 60 стран.
.jpg)
Как японские матери требовали советскую вакцину
В Японии в 50–60-е годы XX века разворачивалась настоящая трагедия: в маленькой стране регистрировались тысячи случаев полиомиелита. Остановить эпидемию могла живая вакцина, производимая в СССР. Но для японского правительства регистрация и выдача разрешения на импорт лекарства из Советского Союза были немыслимым прецедентом.
Тогда матери больных полиомиелитом детей вышли на улицы, требуя разрешить импорт советской вакцины. Они добились своего: был организован срочный импорт вакцины. 20 миллионов японских детей было спасено от угрозы заболевания.
.jpg)
По мотивам этой истории в 1988 году режиссер Александр Митта снял советско-японский двухсерийный фильм «Шаг» с Леонидом Филатовым и Комаки Курихарой в главных ролях. С ними играли Олег Табаков, Елена Яковлева, Владимир Ильин и Гарик Сукачев. В фильме звучит его песня «Моя маленькая бэйба».
По сюжету, это 1959 год, в Японии эпидемия. Применяемая в стране вакцина Солка эффективна лишь в 60 процентах случаев, кроме того, ее не хватает. Японка Кейко, потерявшая старшего сына, хочет во что бы то ни стало защитить от полиомиелита младшего и решает поехать в СССР, чтобы привезти в Японию новую советскую вакцину.
.jpg)
В Советском Союзе Кейно получает вакцину для себя и покупает еще тысячу доз для соотечественников, однако на таможне ее конфискуют: по японским законам любое ввозимое в страну лекарство должно пройти длительную проверку, занимающую два года. Японские матери устраивают акции протеста и требуют ввезти советскую вакцину немедленно, но этому препятствуют бюрократы обоих государств. Усилиями Кейко и других матерей с одной стороны и советского доктора Гусева с другой удается отправить вакцину в Японию.
Как конфеты стали лекарством
В 1950–1960-е годы на кондитерской фабрике имени Марата выпускали конфеты против полиомиелита.
Михаил Чумаков искал наилучший способ доставить вакцину в кишечник — чтобы полезный вирус не терялся во рту, где он не размножается, а в большей степени попадал по месту назначения. В итоге он придумал делать вакцину в форме драже. И уже в марте 1959 года фабрика Марата (в 1971-м ее объединили с фабрикой «Рот Фронт», а в 2002 году они вошли в состав «Объединенных кондитеров») изготовила по заказу института Чумакова антиполиодраже — капсулы из сахара и крахмальной патоки с восковым покрытием. Конфеты весили один грамм и хранились в холодильнике.
.jpg)
Дети их полюбили, а квалифицированный медперсонал для введения вакцины теперь даже не требовался.
Такие конфеты-вакцины выпускались на фабрике Марата вплоть до конца 1960-х. К 20 октября 1968 года — Дню работников пищевой промышленности — в журнале «Огонек» напечатали заметку «Конфеты против болезни». В ней опубликовали фото работниц и рассказали, что самая интересная продукция фабрики — конфеты-лекарства, а фабрика — монополист в производстве противополиомиелитного драже.
Как за 19 дней спастись от вируса из прошлого
Иногда страшные вирусы, оставшиеся, казалось бы, в далеком прошлом, напоминают о себе.
Известный советский художник-плакатист Алексей Кокорекин в 1959 году путешествовал по Индии. После возвращения он почувствовал недомогание, был госпитализирован в Боткинскую больницу, где и умер.
Диагноз поставили не сразу: в Индии художник заразился натуральной оспой, которую в СССР искоренили в 1936 году. Спецслужбы вычислили все потенциальные контакты умершего — их оказалось около девяти тысяч. Тысячу человек с наибольшим риском заражения и Боткинскую больницу изолировали, а практически все население Москвы (на тот момент более шести миллионов человек) срочно вакцинировали.
.jpg)
Новые входы, лифты, подъемники: как изменится первый корпус Боткинской больницы после ремонта В Боткинской больнице будут на постоянной основе проводить операции по трансплантации
Вспышку удалось локализовать за 19 дней, заболели 46 человек, умерли от оспы трое — приемщица в комиссионном магазине (куда родственники Кокорекина сдали привезенные им из Индии вещи), санитарка в инфекционном корпусе и врач-инфекционист.
Вирус оспы до сих пор хранится в немногих научных лабораториях.
«В 1990-е годы ВОЗ требовала уничтожить все штаммы черной оспы, — вспоминает Петр Чумаков. — Отец выступал категорически против этого. Хорошо, мы уничтожим все штаммы в лабораториях, но не дай бог будет новая вспышка, если вирус из могильников попадет в почву или воду, тогда мы ничего не сможем сделать».
Оспа считается полностью побежденной с 1980 года — случаев заболевания этой болезнью с того времени нет.
У Петра Чумакова есть свои воспоминания об опасных вирусах, которые можно встретить даже на научном симпозиуме.
«Недалеко от Переславля-Залесского в 1970-е годы был лепрозорий, — рассказал он. — Там жил индийский ученый — он приехал в СССР на научный симпозиум. И наши медики заметили на его лице симптомы проказы — а их трудно пропустить, к примеру выпавшие брови. В то время был закон о принудительной изоляции больных проказой. И профессора доставили в лепрозорий, где он и жил».
.jpg)
«Всем нужно — от слона до мухи — прививки сделать от желтухи»
В СССР прививочная кампания шла повсеместно. Она попала и на телеэкраны — широко известен мультфильм 1966 года «Про бегемота, который боялся прививок». По сюжету, трусливый бегемот оказался единственным из сказочных зверей, который сбежал из поликлиники. Сперва серый и веселый, затем белый от страха прививки бегемот становится желтым, потому что заболевает желтухой, а в конце фильма краснеет от стыда за то, что испугался укола. Забавный мультфильм посмотрели миллионы советских детей. Какие прививки им делали?
.jpg)
Все родившиеся после войны были привиты от туберкулеза, дифтерии и полиомиелита. Со временем добавились прививки от коклюша, столбняка, кори и паротита. Детей, родившихся до 1979 года, прививали от оспы, а с 1980 года оспа стала считаться ликвидированной во всем мире, и прививку отменили.
.jpg)
В конце 1990-х годов в национальный календарь ввели двукратную прививку от краснухи, повторную от кори и прививку от гепатита B, а в 2010-е годы к ним добавились прививка от гемофильной инфекции для детей из групп риска и прививка от пневмококковой инфекции.
.jpg)
Массово прививать от гриппа в России начали в связи с угрозой пандемии в 2009–2010 годах. Теперь вакцинация включена в национальный календарь и проходит в государственных медицинских организациях бесплатно. В прошлом году, по данным Роспотребнадзора, было привито 49 процентов населения страны — 70,8 миллиона человек. Медики констатировали, что уровень заболеваемости гриппом снизился с 1997 года почти в 200 раз — с 5173,8 случая на 100 тысяч человек до 26,5.
Источник
