Клинические признаки кори у детей
Что такое корь
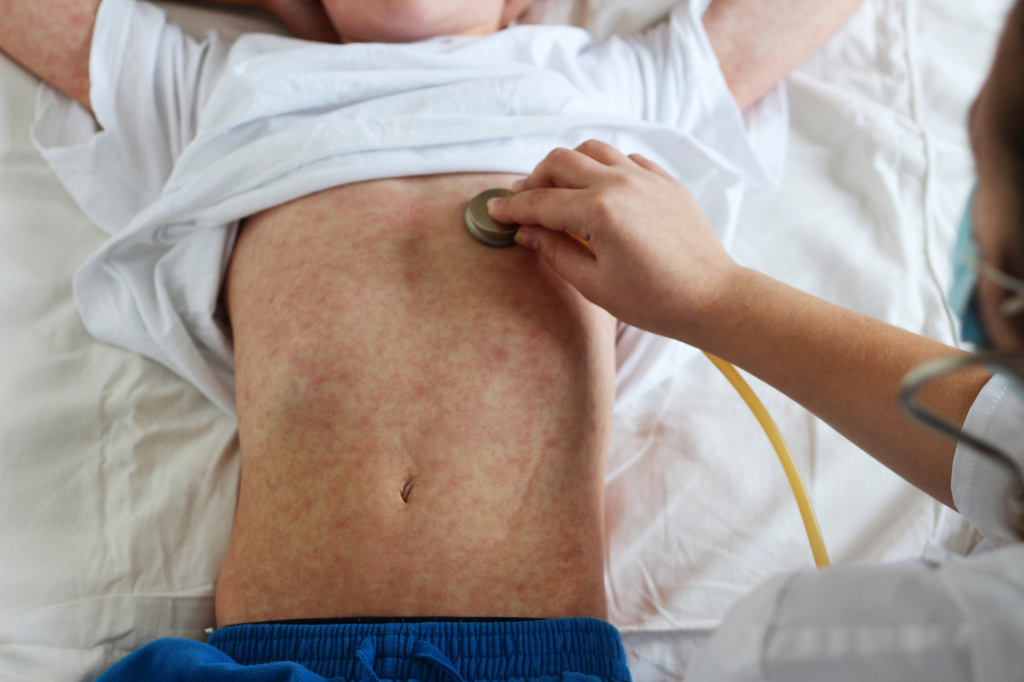
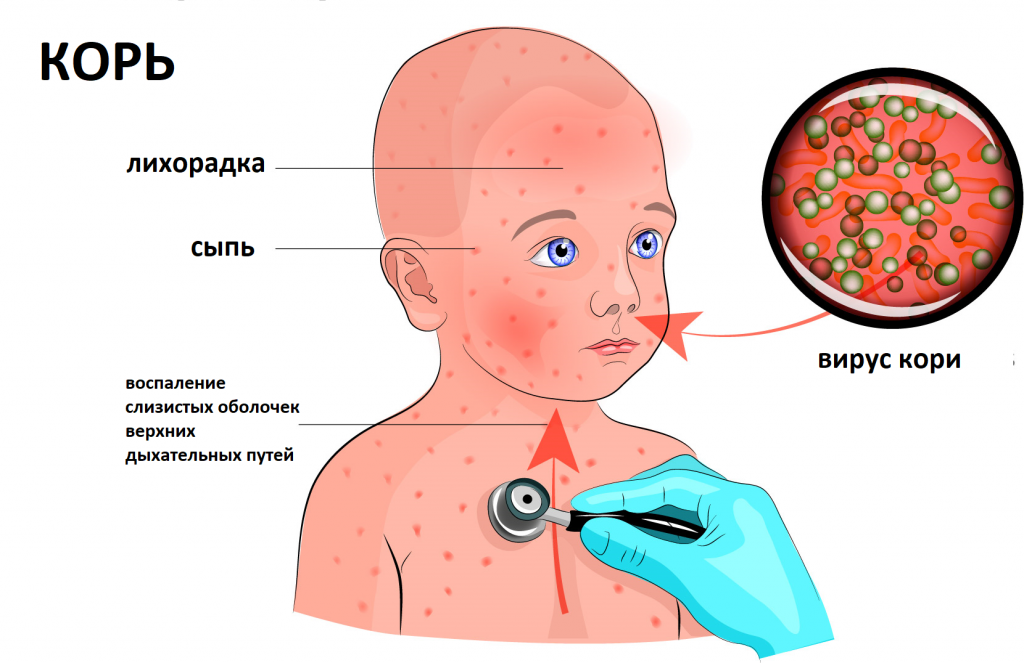
Корь (см. дополнительную информацию в Базе Знаний) является классическим детским инфекционным заболеванием, вызываемым вирусом. В прежние времена корь встречалась чрезвычайно часто, но теперь заболеваемость снизилась до редких случаев благодаря массовой вакцинации. Корь проявляется кашлем, насморком, конъюнктивитом, болью в горле, лихорадкой и красной пятнистой сыпью на коже.
Корь может иметь тяжелое течение, особенно, у детей раннего возраста и даже приводить к смерти. Глобальная смертность от кори снижается каждый год, поскольку все больше детей получают вакцину, однако до сих пор ежегодно от этого заболевания погибает более 100 000 человек, большинство из них в возрасте до 5 лет.
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли. Смертность превышала 2-2,5%
В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 777 000 человек – т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.
Симптомы кори
Инкубационный период при кори составляет от 10 до 14 дней. Симптомы кори включают в себя:
- Лихорадку
- Сухой кашель
- Насморк
- Боль в горле
- Конъюнктивит
- Маленькие белые пятна с голубовато-белым центром на красном фоне, располагающиеся на слизистой щек (так называемые пятна Коплика-Филатова)
- Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
Заболевание имеет определенную этапность и занимает 2-3 недели:
- Заражение и инкубационный период: В первые 10 – 14 дней от контакта с зараженным человеком – нет никаких симптомов.
- Период неспецифических симптомов. Первым симптомом кори обычно является легкая или средней интенсивности лихорадка, которая нередко сопровождается постоянным кашлем, насморком, конъюнктивитом и болью в горле. Эта стадия является относительно легкой и продолжается два-три дня.
- Период сыпи. Сыпь состоит из маленьких красных пятен, некоторые из которых слегка приподняты над уровнем кожи (папулы). Скопления пятен и папул при кори придают коже диффузно-гиперемированный внешний вид. Сыпь сначала появляется на лице, особенно много ее за ушами и вдоль линии роста волос.
В течение следующих нескольких дней сыпь распространяется вниз: на руки, туловище, затем на бедра, голени и стопы. Одновременно с появлением сыпи резко нарастает лихорадка, достигая 40-41 градуса. Сыпь длится до шести дней и постепенно исчезает, начиная с лица, затем с рук, туловища и в последнюю очередь – с бедер и стоп.
Больной корью заразен около восьми дней: вирус начинает выделяться в окружающую среду за четыре дня до появления сыпи и заканчивает через четыре дня от появления первых элементов сыпи.
Когда обращаться к врачу
Позвоните своему врачу, если вы считаете, что Вы, или Ваш ребенок были в контакте с больным корью или уже заболели корью. Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Причины заболевания корью
Причиной кори является вирус, который размножается в носу и горле зараженного ребенка или взрослого.
Когда больной корью человек кашляет или чихает, инфицированные капельки распыляются в окружающий воздух, после чего другие люди могут их вдохнуть. Зараженные капельки также могут осесть на поверхностях и оставаться активными на них в течение нескольких часов. Если здоровый человек прикоснется руками сперва к этим поверхностям, а затем потрет свой нос или глаза, он также может заразиться.
Факторы риска
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.
- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Осложнения кори
- Ушная инфекция (средний отит). Одним из самых распространенных осложнений кори является бактериальная инфекция среднего уха.
- Бронхит, ларингит или ложный круп. Корь может привести к воспалению голосовых связок (гортани) или бронхов, так же выделяется коревой круп
- Пневмония. Воспаление легких является частым осложнением кори. Особенному риску подвержены люди с ослабленной иммунной системой. Иногда коревая пневмония приводит к смерти пациента.
- Энцефалит. Это осложнение развивается с частотой примерно 1: 1000 заболевших. Это воспаление вещества головного мозга, которое может вызвать рвоту, судороги, кому или даже смерть. Коревой энцефалит может начаться одновременно с самой корью, а может быть отсроченным на несколько месяцев.
- Проблемы при беременности. Если Вы беременны, Вам нужно проявлять особую осторожность, чтобы избежать кори, потому что это заболевание способно приводить к прерыванию беременности (смерти плода), преждевременным родам, грубым аномалиям развития плода или низкому весу при рождении.
- Снижение содержания тромбоцитов (тромбоцитопения). Корь может привести к снижению тромбоцитов – клеток крови, которые необходимы для свертывания крови.
Частота осложнений кори в развитых странах:
Общая частота осложнений – 22,7%
Диарея – 9,4%
Средний отит – 6,6%
Пневмония – 6,5%
Энцефалит – 0,1%
Смерть – 0,3%
Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
Подготовка к визиту врача
Готовясь к визиту врача, Вы можете сделать некоторые полезные приготовления:
- Запишите все симптомы, которые испытываете Вы, или Ваш ребенок, включая те, которые не кажутся Вам связанными с этим заболеванием
- Запишите ключевую личную информацию, в том числе – любые недавние поездки
- Составьте список всех лекарств, витаминов и пищевых добавок, которые принимаете Вы или Ваш ребенок
- Составьте список вопросов, которые хотели бы задать своему врачу.
Ваш врач, вероятно, задаст вам ряд вопросов, таких как:
- Вы или Ваш ребенок вакцинированы против кори? Когда и сколько раз вводились вакцины?
- Вы недавно путешествовали за пределы страны?
- Кто еще проживает в вашем доме? Все ли они привиты от кори?
Что Вы можете сделать, в ожидании приема врача?
Убедитесь, что Вы или ваш ребенок получаете достаточно жидкости. Оптимально пить не просто воду, а растворы электролитов, такие как Регидрон, Гидровит, Хумана Электролит и тд.
Если лихорадка доставляет выраженный дискомфорт или достигает высоких цифр (выше 39 градусов), следует принимать парацетамол (15 мг/кг) или ибупрофен (10 мг/кг).
Не давайте детям аспирин для снижения лихорадки, поскольку он может вызывать грозное и опасное для жизни осложнение – синдром Рейе.
Диагностика кори
В большинстве случаев Вашему врачу потребуется лишь осмотр и сбор анамнеза, чтобы безошибочно поставить диагноз кори. При необходимости диагноз может быть подтвержден анализом крови.
Лечение кори
Не существует никакого специфического лечения против кори, противовирусные и антибактериальные препараты неэффективны при этом заболевании. Заболевание проходит самостоятельно, лечение состоит лишь в уменьшении симптомов и своевременном выявлении осложнений. Тем не менее, некоторые меры все же могут быть предприняты у лиц, имеющих высокий риск тяжелого и осложненного течения инфекции:
- Постконтактная иммунизация. Непривитые пациенты, включая младенцев, могут получить прививку от кори в течение 72 часов после контакта с больным человеком. В большинстве случаев это позволяет значительно смягчить тяжесть болезни и улучшить прогноз.
- Внутривенный иммуноглобулин. Беременные женщины, младенцы и люди с ослабленной иммунной системой (например, ВИЧ-инфицированные люди), которые были в контакте с инфицированным пациентом, но не могут получить живую вакцину – обычно получают инъекции иммуноглобулина. Этот препарат должен быть введен в течение шести дней после контакта с вирусом. Донорские антитела, содержащиеся в препарате, могут предотвратить корь или сделать симптомы болезни менее серьезными.
Лекарственные препараты
- Жаропонижающие. Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
- Антибиотики. Если во время кори развивается вторичное бактериальное осложнение, такое как пневмония или средний отит, Ваш врач может назначить антибактериальный препарат.
- Витамин А. Люди с низким уровнем витамина А, чаще всего, имеют более тяжелое течение кори. Назначение витамина A может уменьшить тяжесть кори. Обычно он вводится в большое дозе (200 000 международных единиц) в течение двух дней.
Изменение образа жизни и домашние средства
Если у Вас или у Вашего ребенка диагностирована корь, Вам следует быть в контакте с врачом, чтобы он мог наблюдать за течением болезни и следить за развитием осложнений. Кроме того, следующие советы помогут вам облегчить симптомы болезни:
- Отдыхайте. Соблюдайте постельный или полупостельный режим
- Пейте много воды, фруктовых соков и травяного чая, чтобы восполнить жидкость, потерянную при лихорадке и активном потоотделении
- Увлажняйте воздух в доме. Используйте для этого увлажнитель воздуха, или мокрые ткани.
- Дайте отдых глазам. Сохраняйте приглушенный свет в комнате или носите солнцезащитные очки. Как можно меньше читайте и смотрите на мониторы (компьютер, телефон и тд). Чтобы заполнить досуг, вы можете, например, слушать аудиокниги.
Профилактика кори
Если кто-то в Вашей семье болеет корью, соблюдайте следующие меры предосторожности:
- Изоляция. Поскольку корь является очень заразной за 4 дня до начала сыпи, и 4 дня после ее начала – больной человек должен находиться в максимальной изоляции в этот период времени. Никаких посещений, визитов и встреч.
- Особенно важно изолировать непривитых людей от зараженного человека
- Вакцинация и введение иммуноглобулина. Задайте своему семейному врачу вопросы о необходимости специфической экстренной защиты каждого члена семьи.
Предотвращение новых инфекций
Если Вы уже переболели корью ранее, то Ваш организм имеет пожизненный иммунитет, и Вы не можете заболеть во второй раз.
Для всех остальных людей введение вакцины имеет крайне важное профилактическое значение. Вакцинация формирует и сохраняет так называемый коллективный иммунитет против кори.
Как только коллективный иммунитет против кори ослабевает, начинает увеличиваться частота заболеваемости.
Вакцина против кори входит в состав дивакцины «корь + эпидемический паротит», или тривакцины «Приорикс» (корь + эпидемический паротит + краснуха). В развитых странах используют тетравакцину Приорикс-тетра (корь + эпидемический паротит + краснуха + ветряная оспа). Согласно российскому нацкалендарю прививок, вакцинация против кори проводится в 1 год (вводится одна доза) и в 6 лет (вводится вторая доза). Дополнительная вакцинация проводится женщинам, планирующим беременность, учителям, медицинским работникам, а также некоторым другим людям, имеющим, по роду своей профессии, высокий риск заражения корью.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Корь: причины появления, симптомы, диагностика и способы лечения.
Корь – заболевание с очень высокой контагиозностью (заразностью), вызываемое РНК-содержащим вирусом.
Пути передачи кори
- Прямой контакт здорового человека с инфицированным.
- Воздушно-капельный, когда вирус проникает в организм через слизистые оболочки.
Вирус кори неустойчив во внешней среде, быстро погибает при химическом (дезинфектанты) и физическом (нагревание, УФ-облучение) воздействии, при отрицательной температуре может сохраняться до нескольких недель. Возбудитель кори внедряется в организм через слизистые оболочки верхних дыхательных путей, где происходит первоначальное размножение вируса. Начиная с третьего дня инкубационного периода вирусные частицы циркулируют в крови. Попадая в ЦНС, вирус поражает нервные клетки, что может вызвать развитие таких осложнений, как энцефалит, менингоэнцефалит (поражение головного и спинного мозга и его оболочек).
У новорожденных в течение трех месяцев сохраняется пассивный иммунитет, полученный от матери, переболевшей корью.
У перенесших корь формируется стойкий иммунитет, что делает возможность реинфекции маловероятной.
Причины возникновения кори
- Отказ от вакцинации (опасен для детей раннего возраста и беременных).
- Снижение иммунитета.
- Истощение, наличие длительно текущих хронических заболеваний.
- Гиповитаминозы.
Классификация заболевания
По типу клинической картины:
- Корь с типичными симптомами.
- Корь с атипичным течением.
По степени тяжести:
- Легкой степени тяжести.
- Средней степени тяжести.
- Тяжелой степени тяжести.
По течению:
- Гладкое течение.
- С наличием осложнений, присоединением вторичной инфекции, обострением хронических заболеваний.
По периоду болезни:
- Инкубационный период.
- Катаральный (продромальный) период.
- Период высыпаний.
- Период пигментации.
Симптомы кори
В клинической картине болезни отмечается ряд особенностей: острое начало, высокая температура, появление сыпи на теле и слизистой полости рта на 4-5-й день болезни, выраженные катаральные явления (насморк, боль в горле и т. д.) в первые дни.
Инкубационный период (с момента попадания вируса в организм до появления первых симптомов) длится около 9-17 дней. В это время происходит активное размножение вируса и его фиксация в разных тканях, но симптомы заболевания отсутствуют.
В это время возможно введение противокоревого иммуноглобулина с целью нейтрализации вируса. Однако применение данного метода актуально не позднее 5 дней после контакта с больным корью.
Затем наступает катаральный период с лихорадкой (высокая температура тела, сопровождаемая ознобом, обычно сохраняется 4-7 дней), насморком, кашлем (вызванным раздражением задней стенке глотки стекающей слизью из носа), покраснением глаз с признаками конъюнктивита и слезотечением. Возможно появление мелких белых пятен на внутренней поверхности щек (пятна Бельского–Филатова–Коплика) – признак, присущий только кори. В продромальный период вируса выходит из внутритканевого расположения в кровь и распространяется по организму. На нёбе ко 2-3-му дню заболевания появляются темные мелкие пятна, которые сохраняются до исчезновения высыпаний на коже. Для болезни характерны симптомы общей интоксикации: недомогание, слабость, отсутствие аппетита, возможна кратковременная диарея.
Примерно на третий день лихорадки возникает пятнисто-папулезная (слегка возвышающаяся над кожей) сыпь на шее, потом за ушами, затем вдоль волосистой части головы. В течение суток сыпь распространяется на щеки и туловище. Это особенность именно кори: первоначальное появление сыпи на голове с переходом на туловище. Ко второму дню сыпь появляется на коже рук и ног, на третий день высыпания можно обнаружить на стопах.

Особенности сыпи (на какие сутки появилась, место возникновения первых высыпаний, сопровождалась ли лихорадкой, внешний вид сыпных элементов, темпы распространения) – важный диагностический признак кори, отличающий ее от других инфекционных заболеваний.
Сыпь сохраняется на коже около 6 дней, от момента инфицирования до появления пятен проходит 14 дней. Через три дня после появления на лице сыпь бледнеет, затем шелушится; высыпания при этом не имеют четких границ, неровные, сливающиеся между собой. Это период пигментации, длящийся около полутора недель. Его характерные признаки – ослабление симптомов интоксикации, тенденция к нормализации температуры тела, уменьшение или исчезновение насморка, кашля. В это время возможно развитие осложнений, что связано с выраженным подавлением вирусом кори функций иммунной системы и приводит к обострению хронических заболеваний или присоединению вторичной инфекции.
Отличительной чертой кори является нисходящий характер кожных проявлений, сильная лихорадка, появление пятен на внутренней поверхности щек, губ, десен, на твердом нёбе. У взрослых кожные проявления обычно обильнее, чем у детей.
Незаразным считается больной корью с 5-го дня от появления высыпаний. Опасен для здоровых людей пациент с последних двух дней инкубационного периода (8-10-й день после контакта с вирусом кори) до 4-го дня наличия высыпаний на коже.
Диагностика кори
Диагностика кори основывается на определении уровня иммуноглобулинов класса М в крови, начиная с 5-7-го дня болезни.
Антитела класса IgM к вирусу кори
Вирус кори относится к семейству Morbillivirus семейства парамиксовирусов. Вирусная частица содержит РНК, окруженную белковым капсидом и внешней белково-липидной оболочкой. Вирус способен связываться с клетками, несущими рецептор комплемента CD46.
Корь – высококонтагиозное заболевание. Ранее…
820 руб
Выявление IgM к вирусу кори указывает на острую инфекцию, выявлении IgG – на перенесенную (вследствие заболевания или вакцинации).
Определение IgM неактуально, если накануне заболевания проводилась вакцинация.
Для выявления РНК вируса в крови применяют метод ПЦР.
Вирус краснухи, определение РНК (Rubella virus, RNA) в сыворотке крови
Определение РНК вируса краснухи (Rubella virus) в сыворотке крови методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Краснуха, широко распространенное острое инфекционное заболевание, характеризующееся кожной сыпью и увеличением лимфатических узло…
755 руб
Необходим общий анализ крови и лейкоцитарная формула.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Для своевременной диагностики поражения почек следует сдать общий анализ мочи.
Анализ мочи общий (Анализ мочи с микроскопией осадка)
Исследование разовой утренней порции мочи, включающее в себя определение физических (цвет, прозрачность, удельный вес), химических (pH, содержание белка, глюкозы, кетонов, уробилиногена, билирубина, гемоглобина, нитритов и лейкоцитарной эстеразы), а также оценку качественного и количественного со…
370 руб
Для выявления поражений легких с развитием пневмонии проводят рентгенографию или компьютерную томографию органов грудной клетки.
В диагностике поражений миокарда используют ЭКГ и ЭхоКГ.
ЭКГ за 5 минут
Исследование функциональных возможностей сердца – быстро, безболезненно и информативно.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
К каким врачам обращаться
При появлении первых симптомов заболевания (насморк, лихорадка, слезотечение) необходимо обратиться к
врачу-терапевту
или инфекционисту. Врач сможет поставить диагноз и назначить лечение. При атипичном течении болезни, когда превалирующим симптомом служит появление сыпи, возможно обращение к врачу-дерматологу, который по ее характеристикам может предположить диагноз и направит на необходимые консультации. Беременным или
планирующим беременность женщинам
рекомендовано наблюдаться у
акушера-гинеколога
для назначения соответствующих обследований и анализов, ведения
беременности
и решения вопроса о целесообразности проведения профилактических мероприятий.
При первых признаках поражения ЛОР-органов, изменении характера выделений из носа (появление патологических примесей – крови, гноя) необходимо обратиться за помощью к оториноларингологу. Для подтверждения диагноза проводится осмотр врачом, рентгенография R09 или компьютерная томография придаточных пазух носа, для подбора оптимальной терапии берут мазок со слизистой верхних дыхательных путей.
При отеке гортани, затрудненном дыхания вероятен диагноз ложного крупа – жизнеугрожающего состояния, при котором обязательно обращение к врачу.
В случаях бактериального поражения органов зрения необходимо обратиться к офтальмологу для осмотра, определения тактики лечения и проведения необходимых анализов – взятия соскоба с конъюнктивы и посева отделяемого из глаза на чувствительность флоры к антибиотикам.
При появлении судорог, очаговой неврологической симптоматики, упорной головной боли, нарушений зрения, галлюцинаций, потери сознания следует незамедлительно обратиться к
неврологу
для оказания специализированной помощи и исключения или подтверждения поражения нервной системы.
В диагностике таких состояний используется КТ или МРТ головного мозга, анализ спинномозговой жидкости.
КТ головного мозга и черепа
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
МРТ головного мозга
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При сохранении кашля с отхождением мокроты, лихорадки необходимо обратиться к
терапевту
или
пульмонологу
для диагностики воспалительных заболеваний легких. Помимо лучевых методов диагностики возможно проведение анализов мокроты (общего и посева на чувствительность к антибиотикам) для подбора максимально эффективной терапии.
Исследование мокроты
Успех цитологической диагностики зависит от правильного собирания мокроты и её обработки. Для анализа следует брать утреннюю порцию мокроты, откашливаемую больным натощак.
Цитологическое исследование мокроты (пятикратное) позволяет обнаружить раковые клетки у 50 – 85% больных центральны…
895 руб
Лечение кори
При отсутствии осложнений лечение можно проводить в домашних условиях при условии периодического врачебного осмотра.
Больному назначают общеукрепляющие препараты (витамины), рекомендовано обильное питье, при лихорадке – жаропонижающие средства и другое симптоматическое лечение. При развитии осложнений пациента госпитализируют для проведения массивной терапии для уменьшения или полного регресса осложнений течения кори. Для экстренной профилактики вводят противокоревой иммуноглобулин или нормальный человеческий иммуноглобулин; контактировавших с заболевшим изолируют на время всего инкубационного периода. При присоединении вторичной инфекции, развитии пневмонии, бронхита назначают антибиотики.
Осложнения кори
- Развитие воспалительных заболеваний ЛОР-органов: отита, синусита, фронтита (воспалительные заболевания ушей, придаточных пазух носа). Развитие этих патологий связано с отеком слизистой оболочки верхних дыхательных путей в ответ на проникновение вируса, что мешает нормальному прохождению слизи, продуцируемой в полости носа.
- Осложнение течения конъюнктивита (воспаление слизистой оболочки, выстилающей веки изнутри) из-за присоединения бактериальной инфекции с развитием блефарита, иридоциклита (воспаление век, радужной оболочки глаз и т. п.).
- Тропность вируса к клеткам центральной нервной системы может привести к развитию энцефалита и менингоэнцефалита (воспаление мозговых оболочек и мозга). Эти состояния являются прямой угрозой жизни пациента и требуют специализированной помощи в условиях стационара. Коревой энцефалит, по данным медицинской статистики, является очень редким осложнением.
- Развитие пневмонии или бронхита – довольно часто встречающееся осложнение кори. Связано с попаданием в бронхи и легкие обильно продуцируемой верхними дыхательными путями слизи.
Ложный круп – заболевание инфекционно-аллергической природы, при котором из-за отека верхних дыхательных путей происходит критическое сужение гортани, угрожающее удушьем. Чаще развивается у детей. Требует незамедлительного обращения к врачу.
Профилактика
- Изоляция больного корью на срок от 5 дней.
- Разобщение непривитых лиц, находившихся в контакте с больным корью, на срок до 17 дней.
- Своевременное проведение вакцинации в полном объеме у лиц из групп риска или живущих в эндемичных регионах.
- Введение нормального иммуноглобулина человека беременным, контактировавшим с вирусом кори, в течение первых 5 дней после контакта (экстренная профилактика). Небеременным вводят противокоревой иммуноглобулин в такие же сроки.
Источники:
- Постановление Главного государственного врача РФ «Об утверждении Программы “Профилактика кори и краснухи в период верификации их элиминации в РоссийскойФедерации (2013–2015 гг.)” и плана ее реализации». Зарегистрировано в Минюсте РФ30 августа 2013 г. № 29831.
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям, больным корью.ФГБУ НИИДИ ФМБА России, Общественная организация «Евроазиатское общество по инфекционным болезням», Общественная организация «Ассоциация врачей-инфекционистов Санкт-Петербурга и Ленинградской области» (АВИСПО). – 2015. – 33с.
- Сайт ВОЗ.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Бруцеллез
Бруцеллез: причины появления, симптомы, диагностика и способы лечения.
Кривошея
Кривошея: причины появления, симптомы, диагностика и способы лечения.
Клещевой энцефалит
Клещевой энцефалит: причины появления, симптомы, диагностика и способы лечения.
Грипп
Грипп – острое вирусное инфекционное заболевание с воздушно–капельным механизмом передачи, вызываемое вирусами гриппа типа А, В и С. Грипп занимает особое место среди других инфекционных заболеваний человека, так как отличается повсеместным распространением, высокой заболеваемостью населения и грозными осложнениями. История изучения гриппа насчитывает уже почти 100 лет, но, несмотря на успехи медицины, эта инфекция по-прежнему остается мало предсказуемой. Вспышка испанского гриппа (или испанки) была самой массовой пандемией за всю историю человечества: за 18 месяцев было заражено около 30% населения планеты и умерло около 100 млн человек.
Источник
