Кишечная непроходимость при колите
Содержание:
Колит кишечника – это острый или хронический воспалительный процесс, локализующийся в толстом кишечнике и возникающий по причине ишемического, инфекционного или токсического поражения тканей органа.
Немного анатомии
Кишечника человека состоит из двух больших отделов – тонкого кишечника и толстого. Тонкий кишечник следует сразу же за желудком, в нем происходят основные процессы переваривания пищи и усвоение питательных веществ и витаминов. Тонкий кишечник отделен от толстого слизистой мембраной, благодаря которой продукты переработки из него не поступают обратно в тонкий. В толстом кишечнике происходит окончательное переваривание пищи, всасывание воды и формирование каловых масс. Толстый кишечник заселен полезными бифидобактериями, которые формируют иммунитет и предотвращают гнилостные бродильные процессы. Кроме бифидобактерий в толстом кишечнике находится огромное количество патогенных микроорганизмов, которые подавляются полезной флорой и не размножаются до определенного момента – таким образом, поддерживается местный иммунитет. Если на фоне какого-либо заболевания пищеварительного тракта, отравления, интоксикации организма соотношение полезной и патогенной флоры меняется в пользу последней, то возникает воспалительный процесс и развивается колит. Если патогенная флора достигает еще и тонкого кишечника, то развивается более серьезная форма заболевания – энтероколит.
Причины развития колита кишечника у взрослых
Точная причина развития колита кишечника не установлена до конца, однако медики выделяют ряд факторов, которые способствуют воспалению слизистой оболочки толстого кишечника:
- Пищевое отравление – при употреблении в пищу недоброкачественных, не свежих или изначально инфицированных продуктов бактерии, содержащиеся в них, начинают активно размножаться в толстом кишечнике, выделяя большое количество токсинов. Токсические вещества раздражают стенки толстого кишечника, провоцируя развития воспалительного процесса и появления характерных симптомов.
- Неполноценное несбалансированное питание – при злоупотреблении человеком жареного, жирного, копченого, острого, не регулярном однообразном питании нарушается работа пищеварительного тракта в целом, что приводит к постепенному развитию запоров, дисбактериоза и колита.
- Хронические заболевания органов ЖКТ – воспалительные процессы желудка, желчного пузыря, двенадцатиперстной кишки, поджелудочной железы приводят к нарушению процесса переваривания пищи, развитию диареи, нарушению баланса полезных и болезнетворных бактерий в кишечнике и, как результату, воспалению слизистой оболочки толстого кишечника.
- Побочный эффект от приема лекарственных препаратов – некоторые препараты, особенно антибиотики, слабительные, нестероидные противовоспалительные при неправильном их применении или повышенной индивидуальной чувствительности к составу вызывают усиление перистальтики кишечника, стойкую диарею или синдром раздраженного кишечника, на фоне которых развивается колит.
- Токсические отравления – носят экзогенный и эндогенный характер возникновения. При экзогенном отравление организма и поражение толстого кишечника возникает под воздействием мышьяка, солей ртути, при эндогенном – солями уратами на фоне прогрессирования подагры.
- Механический фактор – часто колит развивается у людей, которые злоупотребляют клизмами, ректальными свечками.
Виды и формы колита кишечника
В зависимости от тяжести течения патологического процесса и глубины локализации воспаления колит может быть:
- катаральным;
- спастическим;
- эрозивным;
- язвенным;
- диффузным;
- атрофическим.
В зависимости от вида колита немного будут отличаться и симптомы по своей интенсивности и степени выраженности.
По форме течения колит кишечника может быть острым и хроническим.
Симптомы колита кишечника у взрослых
Симптомы острой и хронической формы заболевания существенно отличаются друг от друга по интенсивности и степени нарастания.
Острый колит кишечника
Тяжесть течения острого колита во многом зависит от причины его развития, возраста пациента, наличия у него сопутствующих заболеваний пищеварительного тракта. При остром колите кишечника возникают следующие симптомы:
- боль и дискомфорт по ходу кишечника – неприятные ощущении усиливаются после приема пищи, постановки клизмы, тряской езды или занятий физическим трудом;
- нарушение стула – диарея сменяется запорами, в каловых массах появляются слизистые прожилки и кровь;
- тенезмы – ложные болезненные позывы к дефекации, при этом выделения из прямой кишки незначительные, слизистые с примесью гноя или крови;
- вздутие, метеоризм, тяжесть в кишечнике.
Если больной не обращает внимания на свое состояние или по каким-либо причинам занимается самолечением, острый колит быстро переходит в хроническую форму течения.
Хронический колит кишечника
При развитии хронической формы заболевания интенсивность клинических симптомов немного уменьшается, больной считает, что выздоровел. Обострение заболевания случается по несколько раз за год, течение заболевания, как правило, вялое, больной жалуется на такие признаки:
- постоянное вздутие и метеоризм;
- чувство тяжести в животе после приема пищи;
- нарушение стула – диареи сменяются запорами и наоборот;
- урчание в кишечнике, усиливающееся после еды;
- высыпания на коже, ухудшение общего внешнего вида кожи – это состояние обусловлено всасыванием токсических веществ из толстого кишечника обратно в кровяное русло.
Язвенный колит: симптомы
Отдельного пункта заслуживает симптоматика язвенного колита. Главным его отличием от острой формы заболевания является образование язвенных участков на слизистой оболочке толстого кишечника, что повышает риск перфорации (образования дырки) в стенке и значительно осложняет течение заболевания.
При язвенном колите кишечника у больного возникает ряд симптомов:
- постоянные ложные позывы к опорожнению кишечника – возможны поносы до 20 раз в день со скудным выделением каловых масс, в которых содержится большое количество слизи и кровяных прожилок;
- периодические кишечные кровотечения – интенсивность этого осложнения варьируется от наличия прожилок крови и ее следов на туалетной бумаге до явного окрашивания кала алой кровью;
- развитие запора после продолжительной диареи – этот симптом указывает, что воспалительный процесс распространился на тонкий кишечник;
- нарастающая интоксикация организма – больной ощущает слабость, одышку, учащенное сердцебиение, тошноту, возникает рвота, повышается температура тела.
Нередко у больных с язвенным колитом появляются высыпания на теле, зуд кожи, образование тромбов на фоне обезвоживания организма и сгущения крови.
Болевой синдром при колите кишечника
Боли при воспалении слизистой оболочки толстого кишечника носят тупой или ноющий характер. Некоторые пациенты отмечают появление чувства распирания в животе, особенно после приема пищи. Боли по ходу кишечника могут беспокоить пациента периодически или быть постоянными, мучительными, схваткообразными – это во многом зависит от вида и формы воспалительного процесса.
На вопрос, где именно болит, пациент, как правило, не может ответить, так как ощущает разлитые боли, по ходу всего толстого кишечника. На начальном этапе развития колита боли локализуются в нижней левой части живота. По мере прогрессирования патологии боль начинает иррадиировать в спину, область между лопатками, грудину – пациент зачастую воспринимает эти боли, как признак заболеваний сердца, позвоночника, почек.
Спастический колит кишечника
При спастическом колите кишечника у взрослых наблюдается значительное снижение перистальтики, что относится скорее не к самостоятельному заболеванию, а лишь к нарушению функции и кишечному расстройству.
У взрослого здорового человека акт дефекации (опорожнения кишечника) происходит 1 раз в день или раз в два дня – это является нормой. При развитии спастического колита у больного возникает стойкий запор (неделю или более), что характеризуется появлением ряда симптомов:
- распирания в животе;
- вздутия;
- метеоризма;
- постоянной тупой боли в левой нижней части живота.
В отличие от других видов колита спастический протекает гораздо легче, поэтому медики говорят об удовлетворительном состоянии больного.
При обращении пациента за медицинской помощью и его обследовании при помощи УЗИ хорошо заметны спазмированные участки толстого кишечника, отмечаются изменения просвета органа – в каких-то местах он расширен, а где-то сужен.
Катаральный колит кишечника
Катаральный колит – это один из этапов развития воспалительного процесса органа, самых начальный. Длительность катарального периода составляет 2-3 дня, данный вид колита характеризуется острой выраженной симптоматикой:
- нарастающее чувство дискомфорта в животе, распирание;
- вздутие и урчание;
- тяжесть в животе, усиливающаяся после приема пищи;
- учащение стула, в каловых массах присутствует большое количество слизи.
На фоне катарального колита кишечника у больного отмечается слабость, тошнота, сонливость, общая вялость, что связано с интоксикацией организма вследствие обратного всасывания продуктов обмена в кровь.
Атрофический колит кишечника
Атрофический колит кишечника у взрослых развивается на фоне прогрессирующего спастического колита при отсутствии своевременного адекватного лечения. На фоне снижения перистальтики и нарушения пищеварительной функции на поверхности слизистых оболочек толстого кишечника постепенно развиваются атрофические изменения. Клинические признаки атрофического колита схожи с другими видами заболевания, поставить точный диагноз позволяют эндоскопические методы исследования – колоноскопия и ректороманоскопия.
Эрозивный колит
Эрозивный колит кишечника представляет собой начальную стадию развития язвенного колита. На поверхности слизистой оболочки кишечника образуются гиперемированные участки воспаления, которые быстро распространяются на слизистый и подслизистый слои, образуя язвочку.
Клинически этот процесс мало чем отличается от других видов колита – у больного появляется постоянная тошнота, диарея, вздутие, боли по ходу толстого кишечника.
Диффузный колит кишечника
При диффузном колите кишечника поражаются оба его отдела – тонкий и толстый. Характеризуется данный вид заболевания ярко-выраженной симптоматикой с первых дней:
- разлитая сильная боль по всему животу – режущая, спастическая, ноющая, усиливающаяся, перемещающаяся, носящая коликообразный характер;
- отсутствие аппетита у больного, тошнота, рвота;
- диарея, ложные позывы к дефекации – во время акта выделяется незначительное количество слизи, окрашенной кровавыми прожилками. При диффузном колите диарея беспокоит больного чаще всего ранним утром, от чего ее еще называют «поносом-будильником»;
- появление неприятного запаха изо рта, язык обложен серым налетом.
Возможные осложнения колита кишечника у взрослых
Часто люди, столкнувшиеся с описанными симптомами, стесняются обращаться за медицинской помощью, занимаясь самолечением, чем допускают огромную ошибку. Колит кишечника при отсутствии своевременного и правильного лечения опасен угрожающими жизни осложнениями, среди которых:
- язвы, угрожающие прободением;
- кишечное кровотечение;
- развитие перитонита в результате перфорации стенки кишечника;
- кишечная непроходимость и необходимость экстренного хирургического вмешательства;
- сепсис.
Хронический колит нередко приводит к образованию онкологических опухолей в результате структурного изменения слизистых оболочек и глубоких слоев кишечника.
Методы диагностики колита кишечника
Благодаря современным оснащениям клиник и использованию инструментальных методов диагностики врачам удается не только определить воспаление кишечника, но и дифференцировать вид колита, в зависимости от которого будет составляться план эффективной терапии.
Для подтверждения диагноза используются лабораторные и инструментальные методы диагностики:
1. Лабораторные:
- ОАК;
- копрограмма (анализ кала);
- анализ на фекальный кальпротектин – исследование, которое позволяет диагностировать болезнь Крона, на фоне которой колит выступает, как вторичный признак.
2. Инструментальные:
- Ирригоскопия с использование контрастного вещества – во время процедуры в прямую кишку больного вводят контрастное вещество, после чего проводят рентгенографию. Данное исследование позволяет исключить наличие опухолей, перфорации, стеноза стенок кишечника;
- Колоноскопия и ректороманосокпия – эндоскопическое исследование, позволяющее осмотреть стенки толстого кишечника изнутри при помощи специального прибора. В ходе процедуры врач может взять биопсию из подозрительных видоизмененных участков кишечника;
- Ректально-пальцевое обследование пациента проктологом – проводится в колено-локтевой позе для исключения сопутствующих патологий (геморроя, проктита, парапроктита, глубоких анальных трещин).
Лечение колита кишечника у взрослых
Для того чтобы прогноз заболевания был благоприятным и лечение было правильным и эффективным, при появлении признаков колита необходимо обратиться к врачу-гастроэнтерологу или колопроктологу. Главным аспектом лечения всех видов и форм колита является диета.
Диета при колите
Так как слизистая оболочка толстого кишечника в момент воспаления раздражена, то главной целью диету является ее максимальное щажение, чтобы снизить нагрузку на орган и при том обеспечить организм всеми необходимыми питательными веществами.
Из рациона питания на время полностью исключают такие продукты:
- сырые овощи фрукты, богатые клетчаткой – капуста, яблоки, бананы, сливы, хурма;
- семечки подсолнечника и тыквы;
- арахис;
- хлеб с отрубями и сдобная выпечка;
- копчености, специи;
- жареные блюда, острые, жирные;
- свинина, субпродукты, сало;
- жирная рыба;
- жирные сливки, сметана, молоко;
- соленья, сладости;
- кофе, шоколад печенье, торты, свежая выпечка.
Питание 6-разовое, все блюда подаются в тушеном, вареном ли пропаренном виде, перетерые, кашицеобразные. Основой рациона являются овощные супы, разваренные каши (гречка, рис), нежирное постное мясо (грудка курицы, говядина, кролик, индейка) – перекрученное или измельченное. Так как на фоне диареи и рвоты теряется много жидкости, то больной должен больше пить, чтобы не допустить обезвоживания.
Медикаментозное лечение колита кишечника
Медикаментозные препараты при колите следует принимать только по назначения врача, в противном случае вы можете усугубить течение заболевания. При необходимости пациенту назначаются:
- антибиотики – если колит спровоцирован инфекциями и патогенными микроорганизмами (Энтерофурил, Нифуроксазид, Цифран);
- противопаразитарные препараты – назначают пациенту в том случае, если воспаление стенок кишечника вызвано глистной инвазией;
- спазмолитики и обезболивающие – при выраженном болевом синдроме и спазмах назначают холинолитики, Но-шпу, Папаверин;
- нормализация стула и микрофлоры – при диарее пациенту назначают препараты на основе солей висмута, при стойком запоре – очистительную клизму, для заселения кишечника полезными молочными бактериями – пробиотики.
Лечение язвенного колита кишечника
Язвенный колит кишечника у взрослых сложнее поддается излечению, поэтому требует долгой и дорогостоящей терапии.
Для купирования острого воспалительного процесса и снятия отека слизистой оболочки на 2-3 дня назначают инъекционного глюкокортикостероиды под контролем врача, после чего переходят на лечение препаратами, способствующими устранению воспаления и регенерации тканей. Эти лекарства выпускаются в форме ректальных свечек, таблеток для перорального применения, мазей, кремов. В некоторых ситуациях целесообразно проведение капельных клизм или ректальных капельниц.
Для лечения хронического колита в период ремиссии пациенту рекомендовано санаторно-курортное лечение.
Источник
Кишечная непроходимость — это острое состояние, которое возникает из-за нарушения движения кишечного содержимого. Оно может появиться из-за сниженной моторной функции желудочно-кишечного тракта или вследствие появления механического препятствия. Чаще кишечную непроходимость диагностируют у мужчин 40-60 лет1, женщины болеют чуть реже. Весной и летом обращений к доктору становится больше из-за повышения количества грубой клетчатки в пище. Пациенты с кишечной непроходимостью составляют до 5% среди экстренно госпитализированных в хирургическое отделение.
Классификация кишечной непроходимости
По происхождению заболевание может быть врожденным и приобретенным. Врожденная кишечная непроходимость возникает из-за неправильного формирования кишечной трубки.
По функциональным изменениям кишечная непроходимость классифицируется как:
- Динамическая — вызванная нарушением нормальной моторики:
- спастическая;
- паралитическая.
- Механическая — вызванная препятствием для движения каловых масс:
- обтурационная — перекрытие просвета кишки извне или изнутри;
- странгуляционная — вызванная заворотом или ущемлением кишечной петли, с нарушением кровоснабжения пораженного отдела кишки;
- смешанная (например, при спайках в брюшной полости).
По уровню нахождения препятствия:
- тонкокишечная;
- толстокишечная.
Причины кишечной непроходимости
К развитию кишечной непроходимости предрасполагают некоторые анатомические особенности организма: долихосигма (удлиненная сигмовидная кишка), мегаколон (расширение ободочной или всей толстой кишки). Кроме того, появлению патологии способствуют:
- спайки и новообразования брюшной полости;
- опухоли и инородные тела кишечника;
- желчнокаменная болезнь;
- грыжи передней стенки живота;
- глистные инвазии;
- несбалансированное питание.
Пусковым фактором для кишечной непроходимости может стать:
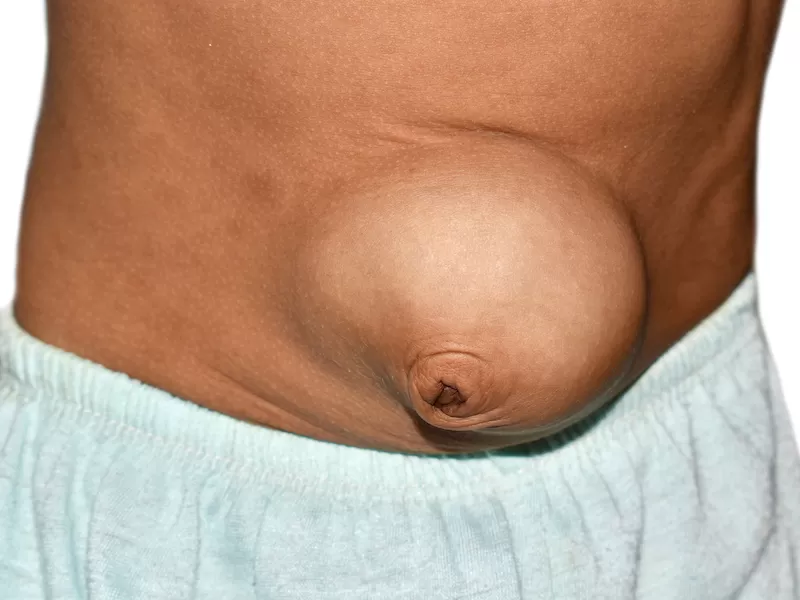
Одна из частых причин кишечной непроходимости — ущемление грыжи
Фото: shutterstock.com
- переедание;
- непривычная физическая нагрузка;
- расстройство моторной функции кишечника (спазм, запор);
- резкое повышение внутрибрюшного давления (кашель, поднятие тяжестей, натуживание);
- длительный запор с формированием каловых камней;
- сдавление кишечника опухолью извне, либо рост новообразования в просвет кишки;
- попадание инородного тела.
Кроме того, динамическая кишечная непроходимость может развиться при таких патологиях, как:
- черепно-мозговая травма;
- травма позвоночника;
- ишемический инсульт;
- интоксикации при тяжелой почечной, печеночной недостаточности;
- кетоацидоз при декомпенсированном сахарном диабете;
- перитонит;
- острый инфаркт миокарда;
- острый панкреатит;
- сочетанная травма;
- почечная колика;
- отравление солями тяжелых металлов, никотином;
- кишечные инфекции;
- тромбозы брыжеечных артерий (снабжающих кровью кишечник).
Во всех этих случаях нарушается нормальная нервная регуляция кишечника, что приводит к его параличу и, как следствие, нарушению движения содержимого.
Страдает и функция слизистой оболочки кишки. В норме в просвет кишечника выделяется до 10 литров пищеварительных соков, но большая их часть всасывается обратно. При кишечной непроходимости обратное всасывание жидкого содержимого кишечника нарушается и оно скапливается в просвете кишки. В организме начинает нарастать обезвоживание.
В самой же пораженной кишке повышается давление, начинаются бродильные и гнилостные процессы, провоцирующие повышенное газообразование. Из-за этого сдавливаются сосуды и страдает кровообращение слизистой оболочки, которая становится проницаемой для скопившихся в просвете кишечника токсинов. Собственно, с обезвоживанием и интоксикацией и связаны основные симптомы заболевания.
Симптомы кишечной непроходимости
Проявления кишечной непроходимости можно разбить на 3 стадии.
Начальная фаза. Продолжается от 2 до 12 часов.
На этой стадии преобладает внезапно возникшая сильная боль. Если просвет кишечника перекрыт, боли схваткообразные, с интервалом в 2-3 минуты (это связано с прохождением перистальтической волны). При странгуляционной непроходимости боли постоянные, очень сильные, вплоть до развития шока.
По мере развития застоя возникает рвота, сначала съеденной пищей, потом гнилостными массами с каловым запахом. Чем ближе к желудку участок непроходимости, тем раньше начинается рвота.
Также для этого периода характерна задержка стула и газов. При тонкокишечной непроходимости возможны поносы, так как организм рефлекторно пытается освободиться от кишечного содержимого. Однако отхождение стула не приносит облегчение пациенту.
На этом этапе перистальтика кишечника часто усилена, вплоть до того, что видна через стенку живота, а звуки кишечной деятельности слышны на расстоянии. Температура нормальная или пониженная.
Фаза мнимого благополучия (до 36 часов от начала непроходимости)
В этот период боль из схваткообразной становится постоянной. При этом ее интенсивность снижается, что расценивается пациентами как улучшение. На самом деле в это время начинается омертвение стенки кишки на фоне нарушенного кровообращения. Перистальтика кишечника ослабевает, живот вздувается, часто выглядит асимметрично. Отхождение стула и газов прекращается полностью.
Терминальная стадия или фаза перитонита
Живот резко вздут, крайне болезненный, твердый. Температура повышена до 38-39 градусов. На первый план выходят проявления тяжелой интоксикации и обезвоживания, резко падает артериальное давление, из-за чего нарушается кровоснабжение жизненно важных органов и развивается полиорганная недостаточность (нарушение деятельности сердца, почек, мозга).
Диагностика
Диагностика начинается с данных анамнеза (опроса больного) и его осмотра. Из расспроса можно узнать о перенесенных пациентом операциях на брюшной полости, переедании, наличии рыж и грубой растительной пищи в рационе.
При осмотре заметно вздутие живота: на ранних стадиях часто асимметричное, на поздней — равномерное. Также можно обнаружить ущемленную грыжу. Во время болевой схватки нередко видна перистальтическая волна и вздутые петли кишечника.
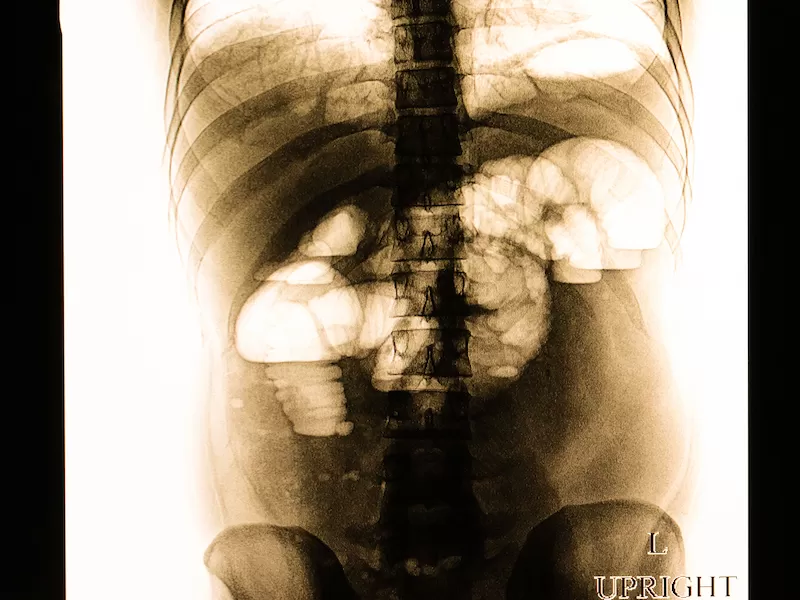
Основной метод диагностики кишечной непроходимости — рентгенография брюшной полости. Она позволяет увидеть горизонтальные уровни жидкости в петлях кишечника и скопления воздуха над ними (этот признак называется чаши Клойбера). Также бывают видны растянутые, заполненные воздухом участки кишечника и складки слизистой оболочки.

Рентгенографические признаки кишечной непроходимости: растянутые петли кишечника, чаши Клойбера
Фото: shutterstock.com
В случаях, когда состояние больного не слишком тяжелое и есть вероятность самопроизвольного разрешения кишечной непроходимости (например, после ручного удаления каловых камней из прямой кишки или в случае так называемого «заворота кишок» для контроля движения каловых масс назначают рентгенографию кишечника с контрастом). Это метод исследования позволяет оценить состояние кишечника в динамике.
При толстокишечной непроходимости может быть назначена колоноскопия. Она позволяет обнаружить острый процесс и при необходимости провести интубацию толстой кишки, восстановив движение ее содержимого. После нормализации общего состояния больного удаление опухоли проходит более благоприятно.
Если по каким-то причинам сделать рентгенографию кишечника нельзя, может быть рекомендовано ультразвуковое исследование брюшной полости. Чтобы оценить общее состояние пациента, назначают клинический и биохимический анализы крови.
Лечение кишечной непроходимости
Пациента с подозрением на это заболевание нужно немедленно госпитализировать в хирургический стационар.
Если кишечная непроходимость странгуляционная (например, при ущемлении грыжи), необходима экстренная операция.
При обтурационной кишечной непроходимости возможна консервативная терапия.
Она включает:
- аспирацию (отсасывание) желудочного и кишечного содержимого — при динамической непроходимости нормализация давления в кишечнике может способствовать восстановлению нормальной моторики;
- сифонную клизму — позволяет вывести каловые камни, газы и кишечное содержимое;
- внутривенное введение растворов электролитов для коррекции обезвоживания;
- спазмолитики.
Если консервативная терапия неэффективна в течение двух часов, рекомендуется операция для восстановления проходимости кишечника.
После коррекции острого состояния назначают симптоматическую терапию (обезболивающие и гастропротекторы, способствующие восстановлению слизистой оболочки кишечника).
Прогноз и профилактика кишечной непроходимости
Прогноз заболевания серьезный — смертность составляет около 8%. Многое зависит от сроков госпитализации пациентов. Если на ранних стадиях процесса прогноз в целом благоприятный, то после развития перитонита летальность резко увеличивается.
Профилактика кишечной непроходимости состоит в правильном сбалансированном питании, предупреждении запоров, своевременном лечении грыж брюшной стенки.
[1] И.В Маев, Е.А. Войновский, О.Э Луцевич и соавт. Острая кишечная непроходимость (методические рекомендации). Доказательная гастроэнтерология, 2013.
Источник
