Катаракта при врожденной краснухе
Краснуха при беременности опасна в связи с внутриутробным инфицированием плода, что грозит развитием врожденных уродств. Ежегодно в мире появляются на свет до 300 тысяч новорожденных с синдромом врожденной краснухи (СКВ). В России среди всех детей, рожденных с уродствами, 15% составляют уродства, связанные с этим заболеванием. Ситуацию усугубляет тот факт, что около 90% всех случаев краснухи протекает без видимых симптомов. Частота поражения плода зависит от срока беременности. Прививка от краснухи девочкам-подросткам и молодым женщинам, не имеющих иммунитета, позволит свести до минимума рождение детей с СКВ.
Краснуха занимает ведущее место среди воздушно-капельных инфекций вирусной природы. Для заболевания характерны такие симптомы, как мелкопятнистая сыпь и увеличение шейных лимфатических узлов (часто затылочных). Чаще всего болезнь поражает детей 3 — 9 лет. В последние годы отмечается рост заболеваемости среди взрослых.
Рис. 1. На фото врожденная краснуха. Катаракта — одно из частых проявлений СКВ.
Чем опасна краснуха при беременности
- Развивающийся плод во время первого триместра беременности наиболее уязвим для вирусов краснухи, если у беременной отсутствует иммунитет к заболеванию. Вирусы способны проникать в кровь плода через плаценту и вызывать у него многие серьезные пороки развития.
- Краснуха у беременных в 15% случаев является причиной выкидышей и мертворождения.
- При врожденной краснухе вирусы в организме ребенка сохраняются от 1 до 2-х лет, в связи с чем новорожденный представляет эпидемическую опасность для окружающих даже при наличии в крови защитных антител.
к содержанию ↑
Чем опасен вирус краснухи при беременности?
Вирус краснухи беременным передается двумя путями: от больного человека и от больной беременной женщины к плоду.
- Вирусы передаются воздушно-капельным путем, что способствует быстрому распространению инфекции в организованных коллективах. Заболевание возникает только при тесном и продолжительном контакте, в отличие от ветряной оспы и кори.
- Вирусы краснухи при беременности способны проникать через плаценту в кровь плода, повреждая его генетический аппарат и разрушая клетки. У женщин, которые болели краснухой, находясь на 3 — 4 неделе беременности, регистрируется от 50 до 85% случаев рождения детей с врожденными уродствами.
- Вирусы краснухи у новорожденных, перенесших заболевание внутриутробно, в течение многих месяцев выделяются во внешнюю среду с носоглоточной слизью, калом и мочой. Ребенок при этом представляет для окружающих большую эпидемиологическую опасность.
- Вирусы краснухи при беременности начинают выделяться во внешнюю среду от больной за несколько дней до появления сыпи и продолжают выделяться в течение недели после ее появления.
Рис. 2. Краснуха при беременности в первом триместре представляет большую опасность для плода.
к содержанию ↑
Краснуха у беременных: симптомы заболевания
Краснуха во время беременности протекает в типичной, атипичной (без сыпи) и инаппарантной (бессимптомной) формах. Бессимптомные формы составляют до 90% всех случаев заболевания. Единственным способом ее выявления является проведение серологических реакций, когда можно обнаружить нарастание тиров антител.
В настоящее время отмечается увеличение числа случаев заболевания у взрослых, у которых краснуха при типичном течении имеет ряд особенностей.
Симптомы краснухи у беременных:
- Инкубационный период при заболевании продолжается 11 — 24 дня. В этот период вирусы, проникшие в организм, интенсивно размножаются в клетках слизистых оболочек верхних дыхательных путей и лимфатических узлах, которые увеличиваются к концу продромального периода (чаще затылочные). При краснухе чаще всего увеличивается группы затылочных и заднешейных лимфоузлов. Их размер достигает крупной горошины и более, они средней плотности, болезненные при пальпации. С исчезновением сыпи лимфатические узлы уменьшаются в размерах.
- Краснуха у беременных часто протекает тяжело, с высокой (до 39оС) температурой тела, сильной головной болью, резкими мышечными и суставными болями, отсутствием аппетита.
- Катаральные явления верхних дыхательных путей и воспаление конъюнктивы глаз выражены значительно.
- Сыпь у беременных склонна к слиянию. При слиянии образуются обширные пятна.
- Из осложнений у беременных чаще всего регистрируется полиартрит.
Рис. 3. На фото краснуха при беременности. Сыпь и увеличенные лимфатические узлы — основные симптомы краснухи у беременных.
к содержанию ↑
Краснуха при беременности: последствия
- У женщин, которые болели краснухой, находясь на 3 — 4 неделе беременности, регистрируется от 50 до 85% случаев рождения детей с врожденными уродствами.
- Длительное угнетение иммунной системы при заболевании приводит к развитию ангин, отитов, бронхитов и пневмоний.
- Иногда регистрируются артриты или артралгии. Чаще воспаляются суставы пальцев рук и запястья. Иногда воспаляются коленные суставы. Артриты и артралгии длятся не более месяца после появления сыпи.
- Очень редко развиваются энцефалиты и менингиты.
Особую опасность представляет развитие краснухи у плода в случае инаппаратной (бессимптомной) формы заболевания у беременной.
Рис. 4. На фото врожденная краснуха. Глухота — одно из частых проявлений СКВ.
к содержанию ↑
Как развивается внутриутробное инфицирование плода
Вирус краснухи при беременности воздействует на эмбриональные ткани на ранних сроках беременности, когда происходит активное формирование органов и систем плода. Замедляется рост плода, нарушается нормальное формирование органов.
В 10 — 40% случаев беременность заканчивается спонтанными абортами, в 20% — мертворождением, в 10 — 25% — смертью новорожденного.
От матери к плоду вирусы проникают в период вирусемии (выход вирусов в кровь). Этот период начинается за неделю до появления сыпи и длится еще некоторое время после высыпания. Существует предположение, что вирусы краснухи вначале поражают эпителий, покрывающий ворсины хориона и капилляры плаценты. Далее они поступают в кровеносную систему плода. Возникшая хроническая инфекция становится причиной развития врожденных уродств.
- Вирусы угнетают миотическую активность клеток. Клеточные популяции органов замедляют рост. Они становятся не способными к дифференциации, что мешает правильному развитию органов.
- Способность вирусов краснухи разрушать клетки проявляется только в улитке внутреннего уха и хрусталике глаза, вызывая врожденную глухоту и катаракту.
Рис. 5. Внешняя часть плодной оболочки эмбриона называется хорионом (на фото 6-я неделя беременности).
Максимальный вред для плода вирусы наносят при инфицировании в первом триместре беременности (первые 12 недель). На 13-й неделе и позже дефекты развития плода развиваются реже. Опасность сохраняется вплоть до 3-го триместра.
Рис. 6. На фото плод (6 и 10-я недели беременности).
к содержанию ↑
Краснуха у беременных: последствия для ребенка
В 1941 году австрийским исследователем Н. Греггом были описаны аномалии у новорожденных, чьи матери болели краснухой в период беременности. Катаракта, глухота и пороки сердца получили название «Синдром врожденной краснухи» (СКВ). В дальнейшем перечень этих пороков значительно расширился.
Синдром врожденной краснухи: сроки и частота развития
- На 3 — 11 неделе беременности развиваются пороки центральной нервной системы. На 4 — 7 неделе беременности развиваются пороки сердца и органов зрения. Частота развития пороков на 3 — 4 неделе беременности составляет 60%.
- На 7 — 12 неделе развиваются пороки органов слуха. Частота развития пороков в этот период составляет 15%.
- Частота развития пороков на 13 — 16 неделе беременности составляет 7%.
Рис. 7. Врожденная краснуха. Катаракта глаз.
Врожденная краснуха: перечень дефектов развития плода
К синдрому врожденной краснухи сегодня принято относить:
- Пороки развития сердца, которые проявляются в виде незаращения артериального протока, дефекта межжелудочковой перегородки, стеноза легочного ствола.
- Пороки развития глаз проявляются в виде помутнения роговицы, хориоретинита, катаракты, микрофтальмии, глаукомы и ретинопатии.
- Глухота — один из частых врожденных пороков.
- Пороки развития центральной нервной системы проявляются в виде дефектов формирования черепа и головного мозга (микроцефалия), сопровождающихся умственной отсталостью.
- Гипотрофия и задержка внутриутробного развития.
- Пороки развития внутренних органов: поражение костей, увеличение печени и селезенки, миокардит, интерстициальная пневмония, тромбоцитопеническая пурпура, гемолитическая анемия, дерматит и др.
К поздним порокам развития относятся тиреоидит, сахарный диабет и прогрессирующий подострый панэнцефалит.
К более редким порокам развития относятся пороки развития черепа, костного скелета, мочеполовых органов и пищеварительной системы.
Трудно распознаются в период новорожденности такие дефекты, как глухота, патология сердца и органов зрения (врожденная глаукома, высокая степень близорукости).
Тяжело распознается у новорожденного хронический менингоэнцефалит. Вялость, сонливость или повышенная возбудимость и судороги — его основные симптомы.
Тяжело распознать у новорожденного тиреоидит и сахарный диабет.
Рис. 8. Глухота, катаракта и пороки сердца составляют синдром классической врожденной краснухи.
к содержанию ↑
Анализы на краснуху при беременности
Современная диагностика краснухи позволяет быстро поставить правильный диагноз и назначить адекватное лечение, что позволяет значительно облегчить состояние больного и провести своевременные профилактические мероприятия, предотвратив заражение окружающих и контактных лиц. Возбудители заболевания (вирусы) содержат вещества (антигены), способные вызывать иммунный ответ в организме инфицированного человека (образование антител). Выявляются и изучаются антитела и антигены с помощью серологических реакций. В их основе лежат иммунные реакции организма.
Анализ на краснуху при беременности с применением серологического метода исследования является основным в диагностике заболевания и при выявлении уровня защитных антител в крови, которые появляются после вакцинации в прошлом.
Антитела к краснухе при беременности выявляются при помощи реакции нейтрализации (РН), связывания комплемента (РСК), торможения гемагглютинации (РТГА), латекс-агглютинации, реакции радиального гемолиза (РРГ), методики иммуноблоттинга и «ловушечного» ИФА. Все вышеперечисленные методы являются недорогими, чувствительными и надежными.
Рис. 9. Набор реагентов «БиоСкрин-Краснуха-IgG», который используется для количественного определения специфических антител (иммуноглобулинов).
к содержанию ↑
Антитела к краснухе при беременности
Образованные в результате вакцинации или после ранее перенесенной краснухи антитела проникают через плаценту и с материнским молоком, защищая от инфицирования плод и заболевания краснухой в течение первого года жизни будущего ребенка. В случае контакта незащищенной от краснухи беременной с больным возможно развитие заболевания, при котором вирусы могут проникнуть в плод и вызвать развитие множества пороков развития. Антитела к краснухе при беременности определяются с помощью серологических исследований.
Если женщина, планирующая беременность, не помнит, была она или нет, ранее привита от краснухи, необходимо сделать иммунологическое исследование на наличие противокраснушных антител в крови.
Анализы на краснуху при заболевании беременной и их расшифровка
- Анализ «Anti- Rubella-IgМ положительный при беременности» обозначает, что у беременной краснуха. Антитела — иммуноглобулины класса М вырабатываются в организме беременной при заболевании уже через 1 — 3 суток.
- «Anti-Rubella-IgG положительный при беременности» у больной краснухой появляются через 3 — 4 недели после заболевания или их титр нарастает. Данный анализ помогает ретроспективно оценить ситуацию. Нарастание титра антител в четыре раза и более говорит об остроте заболевания.
Анализы на краснуху при планировании беременности и их расшифровка
- «Anti-Rubella-IgG положительный при беременности» у здоровой женщины означает, что в крови присутствуют противокраснушные антитела. Положительный анализ подтверждает ранее перенесенную краснуху или ранее проведенную вакцинацию от заболевания.
- Если уровень аnti-Rubella-IgG менее 10 Ед/мл, то это значит, что количество антител в крови человека недостаточное для предохранения от заболевания. При концентрации аnti-Rubella-IgG более 10 Ед/мл можно говорить о наличии иммунитета к инфекции.
- «Anti Rubella-IgG отрицательный при беременности» означает отсутствие антител IgG. В данном случае показано проведение вакцинирования в срок за 2 месяца до планируемой беременности.
Рис. 10. Катаракта — один из частых врожденных пороков при краснухе.
к содержанию ↑
Мероприятия при контакте беременной с больным краснухой
В случае контакта беременной с больным проводится серологическое исследование крови с целью определения антител к Rubella virus.
- Антитела к краснухе класса IgG всегда присутствуют в крови человека, ранее перенесшего заболевание или вакцинированного. Они обеспечивают защиту организма от повторной инфекции. Отсутствие антител обозначает, что беременная не защищена от заболевания и при контакте с больным существует угроза ее заражения.
- При контакте с больным и при отсутствии в крови беременной антител класса IgG пробу повторяют через 4 — 5 недели. В случае положительного результата («Anti Rubella-IgG положительный» при беременности) беременность рекомендуется прервать. В случае отрицательного анализа проба повторяется через 1 месяц. Отрицательная проба («Anti Rubella-IgG отрицательный» при беременности) говорит о том, что при контакте с больным инфицирования организма беременной не произошло и беременность можно сохранить.
- Если после контакта с больным через 2 — 4 недели в крови беременной обнаружены антитела IgM и низкоавидные IgG, то это говорит о том, что произошло заражение. При заражении в первом триместре необходимо беременность прервать. При заражении на 14 — 16 неделе беременности вопрос о прерывании или сохранении беременности решается на врачебном консилиуме.
Отсутствие симптомов краснухи у беременной после контактирования с больным человеком не исключает отсутствие у нее заболевания. Бессимптомная форма краснухи представляет такую же опасность для плода, как и манифестная.
Рис. 11. Пороки развития центральной нервной системы при врожденной краснухе проявляются в виде дефектов формирования черепа и головного мозга (микроцефалия), сопровождающихся умственной отсталостью.
к содержанию ↑
Лечение краснухи у беременных
При лечении заболевания применяются только методы симптоматической терапии, так как специфическая (этиотропная) терапия от данной инфекции на данный момент не разработана.
Иммуноглобулин для профилактики заболевания при беременности вводить не рекомендуется. Введение иммуноглобулина разрешено в случае, если женщина после контакта с больным краснухой настаивает на сохранении беременности. Однако рождение здорового ребенка в данном случае не гарантировано.
к содержанию ↑
Прививка от краснухи и беременность
Вакцинация от краснухи перед беременностью проводится за 2 месяца до планируемой беременности.
Рис. 12. На фото моновакцины.
к содержанию ↑
Прививка от краснухи перед беременностью
В случае отсутствия антител IgG в крови за два месяца до планируемой беременности женщина прививается. В РФ для этих целей используется моновакцина Рудивакс (Франция), Вакцины против краснухи (Индия и Хорватия).
- Вакцина от краснухи перед беременностью вводится внутримышечно в область плеча в объеме 0,5 мл.
- Иммунитет после вакцинации развивается спустя 15 — 20 дней и сохраняется в течение 15 — 25 лет.
Рис. 13. Прививка от краснухи перед беременностью предотвратит рождение больного ребенка.
к содержанию ↑
Прививка от краснухи во время беременности
Несмотря на то, что случайная прививка от краснухи во время беременности не оказывает негативного влияния на плод, беременность сегодня является противопоказанием для вакцинирования.
По последним данным (изучалось более 1000 беременных) при вакцинировании беременных женщин, которые отрицали наличие беременности, довольно часто отмечалось инфицирование плода вакцинными вирусами, однако это никак не влияло на его развитие. Случайная прививка от краснухи во время беременности не служит показанием к прерыванию беременности.
к содержанию ↑
Прививка от краснухи после беременности
Если беременная женщина оказалась непривитой, то она вакцинируется после родов, но только после иммунологического обследования. Женщина прививается при отсутствии антител IgG в крови после родов («Anti Rubella-IgG отрицательный»).
к содержанию ↑
Прививка от краснухи беременным, ранее перенесших заболевание
При введении вакцины от краснухи лицам, ранее перенесших заболевание ничего страшного не произойдет. Имеющиеся антитела в крови заблокируют вакцинные вирусы.
к содержанию ↑
Повторная прививка (ревакцинация) перед беременностью
Повторная прививка (ревакцинация) при вакцинировании перед беременностью не проводится.
к содержанию ↑
Последствия прививки от краснухи
Прививка от краснухи перед беременностью: последствия
- Реакция на прививку от краснухи регистрируется редко.
- Она может проявляться в виде местной болезненности, лихорадки и увеличения затылочных лимфоузлов.
- Преходящий острый артрит и артралгии появляются через 1 — 3 недели после вакцинации. Чаще в процесс вовлекаются коленные и лучезапястные суставы. Осложнение регистрируется у девушек и молодых женщин.
- Редко отмечаются такие реакции на прививку, как анафилактическая реакция и тромбоцитопения.
- Реакция на прививку может развиться вследствие ошибок, возникших при проведении иммунизации: введение повышенной дозы вакцины, нарушение путей введения препарата, нарушение правил антисептики.
Прививка от краснухи во время беременности: последствия
По последним данным (изучалось более 1000 беременных) при вакцинировании беременных женщин, которые отрицали наличие беременности, довольно часто отмечалось инфицирование плода, однако это никак не влияло на его развитие.
Прививка от краснухи в послеродовом периоде: последствия
Реакции на прививку, проведенные в послеродовом периоде и через 7 дней от начала месячного цикла отмечаются крайне редко.
Рис. 14. Через один месяц малыш появиться на свет (на фото плод на 36-й неделе беременности).
Статьи раздела “Краснуха”
Самое популярное
ПОНРАВИЛАСЬ СТАТЬЯ?
Подпишитесь на нашу рассылку!
Источник
Глаза ребенка при врожденной краснухеМатеринские инфекции во время беременности могут иметь серьезные последствия для развивающегося плода. Инфекции токсоплазмоза, краснухи, цитомегаловируса, вируса простого герпеса и сифилиса часто ассоциируются с офтальмологическими проявлениями у новорожденного, в редких случаях такие симптомы вызывает лимфоцитарный хорио-менингит и вирус лихорадки Западного Нила. Возбудители инфекций передаются плоду путем гематогенного распространения, через мочеполовой тракт или во время родов. Установить диагноз, опираясь только на клиническую картину, трудно. Хориоретинальные рубцы являются распространенным, но неспецифическим признаком. Лабораторные исследования, в частности культуральный анализ, титры антител и полимеразная цепная реакция (ПЦР) помогают подтвердить наличие патогена. Тщательный скрининг и профилактика у беременных женщин группы риска могут уменьшить распространение и передачу этих потенциально изнурительных инфекций. Возбудителем краснухи является РНК-вирус, который перед появлением пятнисто-папулезных высыпаний характеризуется продромальными проявлениями, а именно умеренным повышением температуры и симптомами со стороны верхних дыхательных путей. Грегг описал катаракты, микрофтальм, пороки сердца и замедление роста у детей, рожденных от матерей, перенесших инфекцию краснухи на раннем сроке беременности. Синдром врожденной краснухи (СВК) сейчас включает поражение большинства систем органов и обычно микрофтальмию, катаракты, ретинопатию, нейросенсорную тугоухость, различные пороки сердца, неврологические аномалии (микроцефалию, задержку психического развития), дефекты костей, гепатоспленомегалию и эндокринные аномалии (диабет, заболевания щитовидной железы). Вирус краснухи инфицирует плаценту и повреждает плацентарные эндотелиальные клетки, которые попадают в кровообращение плода. Сильнее всего поражаются дети матерей, инфицированных в течение первых 16 недель беременности. При заражении после первого триместра основными проявлениями являются глухота и ретинопатия. Патогенез поражения окончательно не выяснен. Во время первого триместра плод зависит от материнского IgG, передача которого через плаценту на ранних сроках беременности недостаточна. Ко второму триместру повышенное содержание материнских антител и развивающаяся иммунная система плода обеспечивают более высокую степень защиты.
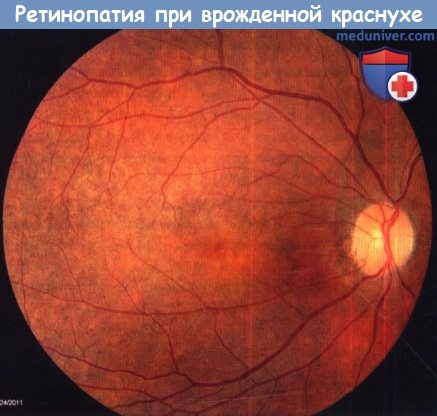
Заболевание глаз развивается у 78-88% пациентов с СВК и повреждает роговицу (кератит, отек роговицы, помутнение роговицы), радужную оболочку (гипоплазия, хронический иридоциклит), хрусталик (катаракты) и сетчатку (пигментная ретинопатия), вызывая глаукому, микрофтальм, атрофию глазного нерва, дакриостеноз, нистагм, косоглазие, кератоконус, водянку роговицы и спонтанную резорбцию хрусталика. Самым распространенным признаком поражения глаз является пигментная ретинопатия, поражающая до 60% пациентов с СВК. Для нее характерны крапчатые («соль с перцем») пигментные изменения глазного дна, особенно в области заднего полюса. При гистологическом исследовании выявляется депигментация пигментного эпителия сетчатки без признаков воспаления. Прогноз для зрения хороший, и электроретинограмма обычно в пределах нормы. Субретинальная неоваскуляризация, которая типично развивается после раннего детства, может резко понизить остроту зрения, но прогноз относительно хороший. Катаракты отмечаются у 27-34% детей с синдромом врожденной краснухи (СВК). Характерно центральное помутнение, окруженное прозрачной зоной по периферии, поражение обычно двустороннее. Вирус краснухи персистирует в хрусталике, вызывая сильную воспалительную реакцию после хирургического удаления катаракты. Глаукома может развиться вторично после врожденного порока развития угла передней камеры, хронического иридоциклита или после катаракт. Микрофтальм ассоциируется с катарактами, глаукомой и плохой остротой зрения. Стойкая краснушная инфекция глаз, врожденная или приобретенная, ассоциируется с гетерохромным иридоциклитом Фукса (ГИФ). После программ вакцинации против краснухи количество случаев ГИФ уменьшилось, но механизм заболевания остается неясным. Диагностика краснушной инфекции плода проводится путем иммуноферментного анализа на антитела IgG и IgM, анализа на культуру и ПЦР крови плода, ворсин хориона или амниотической жидкости. У младенцев диагноз устанавливается по наличию специфического для краснухи IgM, который в 100% случаев определяется в первые три месяца жизни, но неопределим к 18 месяцу. Диагноз вируса краснухи может также устанавливаться методом ПЦР вируса в материале хрусталика и слюны. После программы вакцинации против краснухи в США частота заболеваний краснухой и СВК быстро уменьшилась и к 2004 году краснуха в США ужу не имела эндемического характера. В мире СВК все еще поражает 100000 детей ежегодно, но программы вакцинации постепенно расширяются. Отмечались случаи реинфекции у вакцинированных женщин, но риск поражения плода в этом случае очень низкий. – Также рекомендуем “Глаза ребенка при врожденном токсоплазмозе” Оглавление темы “Обследование при болезнях глаз ребенка.”:
|
Источник