Карантинные мероприятия при краснухе
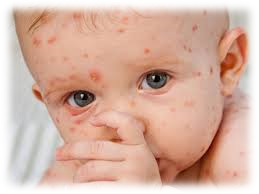
Краснуха – острое инфекционное заболевание вирусной природы, с инкубационным периодом до 24 дней.
Основные симптомы: интоксикация при этой инфекции слабо выражена, ухудшение общего состояния незначительное. Температура субфебрильная (37,2-37,5°С), иногда до 38 градусов. Отмечаются вялость, недомогание, головная боль. Почти всегда увеличиваются заднешейные и затылочные лимфатические узлы, появляется сыпь. Сыпь вначале появляется на лице, затем в течение нескольких часов распространяется по всему телу. Преимущественно она локализуется на разгибательных поверхностях рук и ног, вокруг суставов, на спине и ягодицах. Сыпь розового цвета, часто не обильная, имеет пятнистый характер, появляется на 1-3 день заболевания, держится 2-3 дня, затем быстро исчезает, не оставляя пигментации и шелушения. Катаральные явления со стороны верхних дыхательных путей в виде небольшого насморка и кашля появляются обычно одновременно с высыпанием. Иногда отмечаются боли в суставах.
Кто болеет: раньше краснуху называли «детской» болезнью, так как в основном ею болели дети. Сейчас, когда проводятся профилактические прививки против краснухи, эта инфекция «повзрослела», больше болеют не привитые подростки и взрослые молодого возраста. Течение болезни у них нередко протекает в тяжелой форме. Наблюдаются артралгии или артриты, в крайне редких случаях (1 на 100 000 случаев) возможны осложнения в виде серозного менингита, энцефалита, тромбоцитопенической пурпуры.
Особенно опасна краснуха для беременных, так как заболевание в первые 3 месяца беременности может быть причиной врожденных пороков развития и уродств у ребенка. При внутриутробном заражении плода возможны мертворождение, слепота, глухота, пороки сердца и др.
Госпитализация больного осуществляется по клиническим и эпидемиологическим показаниям: тяжелые формы заболевания, а также больные из детских учреждений с постоянным пребыванием детей, общежитий, проживающих в неблагоприятных бытовых условиях.
Лечение краснухи – симптоматическое (жаропонижающие средства, витамины, противоаллергические средства, обильное питье).
Источник инфекции: больной человек. Заражение происходит при разговоре, кашле, чихании.
Больной считается заразным за 7 дней до появления клинических симптомов болезни и в течение 7 дней от начала высыпания, поэтому больные изолируются на срок не менее 7 дней с момента появления сыпи.
Заболевают краснухой через 2-3 недели после общения с больным. Восприимчивость – 100%, но часть случаев протекает бессимптомно.
Повторно краснухой не болеют – иммунитет после заболевания пожизненный.
Профилактика: единственный способ защиты от инфекции вакцинация.
В соответствии с Национальным календарем профилактических прививок прививки против краснухи проводятся детям двукратно – вакцинация в 1 год и ревакцинация в 6 лет. Кроме того, двукратной вакцинации против краснухи подлежат девушки и женщины с 18 до 25 лет.
Противоэпидемические мероприятия: карантин во взрослых коллективах не накладывается. В организованных детских дошкольных коллективах и школах при выявлении больного с подозрением на краснуху контактные лица наблюдаются в течение 21 дня с момента выявления первого случая заболевания в очаге. Запрещается проведение массовых мероприятий. Осуществляется частое проветривание помещений и влажная уборка.
Беременные, находящиеся в очагах краснушной инфекции подлежат медицинскому наблюдению и серологическому обследованию для выявления врожденной патологии плода.
Если Вы или Ваш ребенок заболели краснухой, необходимо:
– срочно обратиться за медицинской помощью (вызвать врача из поликлиники по месту жительства);
– не посещать поликлинику самостоятельно, а дождаться врача;
– до прихода врача свести контакты с родственниками, знакомыми и другими людьми до минимума;
– не заниматься самолечением!
Источник
Краснуха – инфекционное заболевание людей, сопровождающееся мелкой пятнисто-папулезной сыпью, подъемом температуры (в основном до 38,0* С), увеличением шейных, затылочных и заушных лимфоузлов, реже – артралгиями. Заболевание может протекать от выраженных манифестных форм до легких, иногда бессимптомных. Раньше это заболевание считалось «детской инфекцией», однако в последнее время среди заболевших до 53,0% составляют взрослые старше 18 лет. Медицинская и социальная значимость краснухи обусловлена свойством возбудителя к тератогенному действию: вирус может проникать у беременной женщины от матери к плоду (вертикальный путь передачи), что приводит к инфицированию плода и, в зависимости от срока беременности, вызывает ее прерывание, смерть плода или рождение ребенка с синдромом врожденной краснухи. При врожденной краснухе дети остаются заразными от нескольких месяцев до 1,5 лет, они рождаются с врожденными аномалиями развития (катаракта, врожденная глаукома, врожденное заболевание сердца, дефекты слуха и т.д.).
Основной путь передачи инфекции – воздушно-капельный. Дополнительный – вертикальный от матери плоду. Естественная восприимчивость человека к краснухе высокая. Переболевшие приобретают стойкий пожизненный иммунитет. Но чтобы защититься от краснухи, существует еще один способ формирования иммунитета – проведение прививок. Курс иммунизации состоит из 2 прививок (первая – в 1 год, вторая – в 6 лет). Для тех, кто в указанном возрасте не успел получить прививки и не болел краснухой ранее, в Национальном календаре профилактических прививок предусмотрена бесплатная иммунизация детей 1-17 лет и женщин 18-25 лет.
В Российской Федерации плановая иммунизация против краснухи начата с 1998 года. Благодаря ее проведению, особенно с 2006 года в рамках реализации приоритетного национального проекта в сфере здравоохранения, резко снизилось число заболевших краснухой (от тысяч случаев, регистрируемых ежегодно, до единичных случаев в настоящее время). Благодаря проведению широкой прививочной кампании против краснухи стали реальностью задачи ликвидации в Российской Федерации, в том числе в Приморском крае, врожденной краснухи и поддержания на спорадическом уровне заболеваемости краснухой населения (единичные случаи, не превышающие показателя 10,0 на 100 тысяч).
В Приморском крае в 2009 году заболело краснухой 24 человека, показатель 1,25 на 100 тысяч населения (в 2004-2008 г.г. – 1,66-422,3 на 100 тыс.), что ниже показателей 2008 г. и среднемноголетнего на 1,3% и 99,1% соответственно. Заболеваемость регистрировалась только в 4 муниципальных образованиях края (г.г. Уссурийск, Владивосток, Находка, Тернейском районе).
При выявлении заболевания важно не только клинически установить проявления болезни, но и подтвердить диагноз лабораторными методами, так как «под маской» краснухи могут скрываться другие заболевания. Важно не отказываться от исследований (особенно если заболевание началось у детей раннего возраста), ведь от этого зависит решение о тактике проведения прививок от краснухи. Ошибочный диагноз краснухи у девочек, поставленный только на основании клинических проявлений, и отсутствие прививок против краснухи могут привести к развитию заболевания в старшем возрасте, в том числе в период беременности.
Забота о здоровье детей и женщин – наша общая задача, одно из ее направлений – вопросы профилактики краснухи. Своевременное проведение прививок против краснухи уменьшает риск развития у новорожденных отдельных аномалий развития.
Источник
Краснуха – это острая вирусная инфекционная болезнь.
Попадая в организм беременной женщины, вирус краснухи проникает через плацентарный барьер, оказывая негативное влияние на формирующиеся клетки его органов и тканей. Внутриутробное заражение плода нередко становится причиной пороков развития, хронических заболеваний у новорожденных. Среди детей с врожденной патологией в 8-10% случаев встречается синдром врожденной краснухи.
При синдроме врожденной краснухи могут выявляться врожденные аномалии органов зрения (ретинопатия, катаракта), пороки сердечно-сосудистой системы, органов слуха (глухота, которая проявляется через несколько месяцев после рождения), пневмония, поражение центральной нервной системы (нарушение координации движений), пищеварительной и мочеполовой систем, поражение длинных трубчатых костей, отставание в умственном и физическом развитии детей.
Краснуха у беременной не только становится причиной развития аномалий плода, но и может привести к преждевременным родам, выкидышам, мертворождению. Наиболее опасно для беременной заражение на 8-12 неделях беременности. Далее способность вируса вызывать нарушения развития плода снижается.
За последний год в Российской Федерации зафиксирован рост заболеваемости краснухой в 1,5 раза.
Справка:
Возбудитель инфекции | РНК-содержащий вирус |
Источник инфекции |
|
Пути передачи инфекции |
|
Восприимчивость | Высокая |
Инкубационный период | от 11 до 24 дней (чаще 16-20) |
Симптомы |
|
Постинфекционный иммунитет | Стойкий |
Больного госпитализируют по клиническим показаниям с изоляцией до 7-го дня с момента появления сыпи.
За людьми, контактировавшими с больным краснухой, устанавливают медицинское наблюдение в течение 21 дня с момента выявления последнего случая в очаге.
В дошкольных и других образовательных учреждениях проводится ежедневный осмотр контактировавших.
Единственным надежным способом защиты от краснухи и СВК является вакцинация. В Российской Федерации применяются вакцины, зарегистрированные на территории страны, которые по своим характеристикам соответствуют всем требованиям ВОЗ. Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию детей, в возрасте от 1 года до 18 лет, женщин от 18 до 25 лет (включительно), не болевших, не привитых, привитых однократно против краснухи, не имеющих сведений о прививках против краснухи.
Первая прививка проводится в возрасте 12 месяцев, вторая – ревакцинация, в возрасте 6 лет.
Чаще всего используется комбинированная вакцина, в состав которой входят компоненты против трех заболеваний – кори, паротита, краснухи. Также используется моновакцина, содержащая только краснушный компонент.
Вакцина против краснухи представляет собой живой ослабленный вирус.
Поствакцинальные явления на вакцинацию обычно минимальны – боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Позаботьтесь о своем здоровье, здоровье своих детей и будущего потомства. Сделайте прививку против краснухи
Источник
Целью проведения противоэпидемических мероприятий в очаге инфекции является его локализация и ликвидация.
Первичные противоэпидемические мероприятия в очагах проводятся медицинскими работниками организаций, осуществляющих медицинскую деятельность, а также иных организаций, частно -практикующими медицинскими работниками сразу после выявления больного или при подозрении на корь.
При получении экстренного извещения специалисты территориальных органов, осуществляющих санитарно-эпидемиологический надзор, в течение 24 часов проводят эпидемиологическое обследование очага (очагов) инфекции: определяют границы очага (очагов) по месту проживания, работы, обучения, пребывания заболевшего (при подозрении на заболевание); круг лиц, бывших в контакте с заболевшим, их прививочный и инфекционный анамнез в отношении кори; осуществляют контроль за проведением противоэпидемических и профилактических мероприятий в очагах.
При выявлении очага инфекции в дошкольных организациях и общеобразовательных учреждениях, а также в организациях с круглосуточным пребыванием взрослых с момента выявления первого больного до 21 дня с момента выявления последнего заболевшего в коллектив не принимаются лица, не болевшие корью и не привитые против этих инфекций.
Источники инфекции – больные корью (или при подозрении на эти инфекции) – подлежат обязательной госпитализации в случаях:
– тяжелого клинического течения заболевания;
– независимо от формы течения заболевания – лица из организаций с круглосуточным пребыванием детей или взрослых; лица, проживающие в общежитиях и в неблагоприятных бытовых условиях (в том числе коммунальных квартирах); при наличии в семье заболевшего лиц из числа декретированных групп населения.
В направлениях на госпитализацию больных корью (или при подозрении на эти инфекции), наряду с анкетными данными указываются первоначальные симптомы заболевания, сведения о проведенном лечении и профилактических прививках, а также данные эпидемиологического анамнеза.
Госпитализированные лица должны находиться в стационаре до исчезновения клинических симптомов, но не менее чем:
– 5 дней с момента появления сыпи при кори,
Допуск реконвалесцентов кори, краснухи и эпидемического паротита в организованные коллективы детей и взрослых разрешается после их клинического выздоровления.
За лицами, общавшимися с больными корью устанавливается медицинское наблюдение в течение 21 дня с момента выявления последнего случая заболевания в очаге.
В дошкольных организациях и общеобразовательных учреждениях, а также в организациях с круглосуточным пребыванием взрослых организуется ежедневный осмотр контактных лиц медицинскими работниками в целях активного выявления и изоляции лиц с признаками заболевания.
В очагах кори определяется круг лиц, подлежащих иммунизации против этих инфекций по эпидемическим показаниям.
Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках против кори, а также лица, привитые против кори однократно – без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного. При расширении границ очага кори (по месту работы, учебы, в пределах района, населенного пункта) сроки иммунизации могут продлеваться до 7 дней с момента выявления первого больного в очаге.
Детям, не привитым против кори (не достигшим прививочного возраста или не получившим прививки в связи с медицинскими противопоказаниями или отказом от прививок) не позднее 5-го дня с момента контакта с больным вводится иммуноглобулин человека нормальный (далее – иммуноглобулин) в соответствии с инструкцией по его применению.
Сведения о проведенных прививках и введении иммуноглобулина (дата, название препарата, доза, серия, контрольный номер, срок годности, предприятие-изготовитель) вносят в учетныеформы в соответствии с требованиями к организации вакцинопрофилактики.
Контактные лица из очагов кори не привитые и не болевшие указанными инфекциями ранее, не допускаются к плановой госпитализации в медицинские организации неинфекционного профиля и социальные организации в течение всего периода медицинского наблюдения.
Госпитализация таких пациентов в период медицинского наблюдения в медицинские организации неинфекционного профиля осуществляется по жизненным показаниям, при этом в стационаре организуются дополнительные санитарно- противоэпидемические (профилактические) мероприятия в целях предупреждения распространения инфекции.
Активный эпидемиологический надзор, в задачу которого входит поиск возможных случаев кори среди пациентов с лихорадкой и пятнисто-папулезной сыпью независимо от первичного диагноза.
Иммунизация населения против кори проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям.
Детям и взрослым, получившим прививки в рамках национального календаря профилактических прививок, в сыворотке крови которых в стандартных серологических тестах не обнаружены антитела к соответствующему возбудителю, прививки против кори проводят дополнительно в соответствии с инструкциями по применению иммунобиологических препаратов.
Для обеспечения популяционного иммунитета к кори, краснухе, эпидемическому паротиту, достаточного для предупреждения распространения инфекции среди населения, охват прививками населения на территории муниципального образования должен составлять:
– вакцинацией и ревакцинацией против кори детей в декретированных возрастах – не менее 95%;
– вакцинацией против кори взрослых в возрасте 18 – 35 лет – не менее 90%.
Источник
1. Мероприятия,
направленные на источник инфекции
1.1
Выявление
Больные
выявляются на основании: обращения
за медицинской помощью, эпидемиологических
данных, результатов контроля состояния
здоровья при утренних приемах в
дошкольные учреждения, результатов
активного наблюдения за состоянием
здоровья детей и взрослых.
1.2
Диагностика
Проводится
по клиническим, эпидемиологическим
данным и результатам лабораторных
исследований. Краснуха может быть
заподозрена у больного любого возраста
при наличии лихорадки, пятнисто-папулезной
сыпи; увеличения шейных, затылочных
и/или заушных лимфатических желез;
или артралгии/артрита. Краснуха не
может быть подтверждена только
клинически.
Лабораторно
подтвержденный случай краснухи –
это случай заболевания, который
соответствует определению случая,
подозрительного на краснуху, и который
подтвержден лабораторно.
Эпидемиологически
подтвержденный случай краснухи –
случай заболевания, который соответствует
определению случая, подозрительного
на краснуху, и который эпидемиологически
связан с лабораторно подтвержденным
случаем краснухи. Эпидемиологическая
связь определяется, если был
непосредственный контакт больного
с другим лицом, у которого заболевание
подтверждено лабораторно и сыпь
появилась за 10-21 дня до возникновения
заболевания у контактного.
Для
лабораторного подтверждения диагноза
исследуют методом ИФА на наличие
противокраснушных IgM
антител образец сыворотки крови,
полученный в период между 4 и 28 днем
с момента появления сыпи.
1.3
Учет и регистрация
Первичными
документами учета информации о
заболевании или носительстве являются:
а) карта амбулаторного больного; б)
история развития ребенка. Для
персонального учета в ЛПО и ЦГЭ ведется
журнал учета инфекционных болезней
(ф. 060/у).
1.4
Экстренное
извещение
О случае
заболевания или подозрении в нем врач
либо средний медицинский работник,
независимо от его ведомственной
принадлежности, передает информацию
в территориальный ЦГЭ по телефону и
письменно в виде экстренного извещения
(ф. 058/у) в течение 12 часов после выявления
заболевания в городе, 24 часов – на
селе.
1.5
Изоляция
Больной
изолируется на дому или госпитализируется.
Клиническими показаниями к госпитализации
являются тяжелое течение заболевания,
осложнение в виде энцефалита, артрита
и т.д., эпидемическими – наличие по
месту жительства больного непривитых
против краснухи детей или беременных
женщин.
1.6
Лабораторное
обследование
При первом
обращении заболевшего за медицинской
помощью забирается один образец
сыворотки крови для исследования
методом ИФА на наличие противокраснушных
IgM
антител.
1.7
Лечение
В соответствии
с протоколами (стандартами) обследования
и лечения больных инфекционными и
паразитарными болезнями, до клинического
выздоровления и прекращения выделения
возбудителей.
1.8
Критерии выписки
Выписку
переболевших (прекращение изоляции
на дому) и допуск в коллектив проводят
после клинического выздоровления,
но не ранее чем через 5 дней от момента
появления сыпи.
2.
Мероприятия, направленные на разрыв
механизма передачи
2.1
Текущая
дезинфекция
Текущая
дезинфекция проводится в объеме
влажной уборки, проветривания,
ультрафиолетового облучения.
2.2
Заключительная
дезинфекция
Не проводится.
3. Мероприятия,
направленные на лиц, общавшихся с
источником инфекции
3.1
Выявление
К
лицам, бывшим в общении с источником
инфекции, относятся дети и взрослые,
которые контактировали с заболевшим
в ДДУ, школе, семье в течение 10-21 дня
до появления у него первых клинических
признаков.
3.2
Клинический
осмотр
Осуществляется
участковым врачом сразу после выявления
очага и включает оценку общего
состояния, осмотр кожных покровов и
пальпация лимфоузлов.
3.3
Сбор
эпидемиологического анамнеза
Врач,
выявивший больного, устанавливает
перенесенные общавшимися лицами
подобные заболевания, их дату и наличие
по месту работы/учебы общавшихся.
Кроме того, выявляются беременные
женщины, которые были в контакте с
заболевшим краснухой.
3.4
Медицинское
наблюдение
За
лицами, бывшими в общении с источником
инфекции, устанавливается на 21 день
после его изоляции (опрос, осмотр
кожных покровов, заднешейных лимфоузлов,
термометрия ежедневно). Организуется
по месту жительства или учебы
общавшихся.
Результаты
наблюдения вносятся в журнал наблюдений
за общавшимися лицами, в историю
развития ребенка (ф. 112у), в амбулаторную
карту больного (ф. 025у) или в медицинскую
карту ребенка (ф. 026у).
3.5
Режимно-ограничительные
мероприятия
В
течение 21 дня после изоляции больного
новые и временно отсутствовавшие
дети, ранее не болевшие краснухой и
не привитые против этой инфекции, в
группу (класс), из которой/го изолирован
больной, не принимаются. Запрещается
перевод неболевших и непривитых детей
из данной группы (класса) в другие
группы (классы) в течение 21 дня после
изоляции больного. Ограничивается
контакт лиц, общавшихся с источником
инфекции, с детьми других групп
детского учреждения в течение 21 дня
после изоляции больного.
Дети,
не болевшие краснухой ранее и непривитые
против этой инфекции, общавшиеся с
источником инфекции в семье (квартире),
не допускаются (разобщаются) в
организованные коллективы в течение
21 дня с момента последнего общения с
больным. Если установлена точная дата
однократного контакта, то разобщение
проводится с 11 по 21 день. В течение
этого периода времени общавшиеся
лица подлежат медицинскому наблюдению.
Взрослые,
а также дети, ранее переболевшие
краснухой и привитые против этой
инфекции, разобщению не подлежат.
В
течение этого времени рекомендуется
отменить в детском или подростковом
учреждении все культурно-массовые
мероприятия, запрещается проведение
плановых профилактических прививок.
Занятия физкультурой в группе (классе),
где учился источник инфекции, проводить
на свежем воздухе.
3.6
Лабораторное
обследование
Беременные,
контактировавшие с больным краснухой
в сроки 1-12 недель беременности,
подлежат серологическому обследованию
(сыворотка крови методом ИФА) на
наличие противокраснушных IgM
антител сразу после установления
контакта или на наличие противокраснушных
IgG
антител дважды: сразу после установления
контакта (но не позднее 10-го дня) и
через 10-14 дней.
3.7
Экстренная
профилактика
Выполняется
в зависимости от прививочного статуса
лиц, находившихся в тесном контакте
с источником инфекции.
Детям
в возрасте до 12 месяцев рекомендуется
ввести иммуноглобулин в дозе 0,3 мл/кг
в/м.
Лица
в возрасте от 1 года до 35 лет, не болевшие
краснухой ранее и не привитые против
нее, однократно привитые (если с
момента прививки прошло не менее 6-и
месяцев), а также лица с неизвестным
прививочным и инфекционным анамнезом
могут подлежать иммунизации живой
вакциной против краснухи в соответствии
с инструкцией к применению вакцины,
но не позднее 72-х часов с момента
выявления первого больного в очаге.
3.8
Санитарно-просветительная
работа
Проводится
беседа об опасности краснухи и о
важности вакцинации против краснухи
в соответствии с календарем прививок.
Источник
