Кандидоз слизистой влагалища симптомы

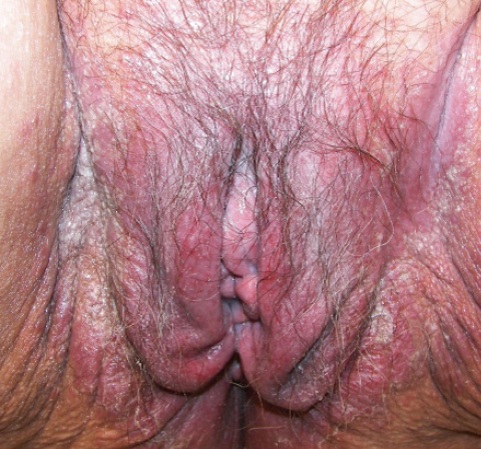
Молочница влагалища – это грибковое поражение, вызванное микроскопическими грибками рода Кандида. Данный микроорганизм передается половым путем.
Урогенитальный кандидоз – одна из самых частых инфекций у женщин.
Кандида – это причина 50% всех случаев воспалительного процесса не только во влагалище, но и в нижнем отделе мочеполового тракта в целом.
Причины молочницы у женщин
Непосредственной причиной молочницы является грибок рода Кандида. Чаще всего патологию вызывает Кандида альбиканс – до 90% от всех случаев урогенитального кандидоза. Лишь 10% воспалений вызвано другими грибками.
Существует ещё 5-7 видов, которые более-менее часто провоцируют кандидоз. Ещё несколько видов вызывают воспаление очень редко – в единичных случаях. Но не всегда после заражения сразу же развивается воспалительный процесс.
Кандиды – грибки с низкой иммуногенностью и патогенностью. Они являются частью условно-патогенной микрофлоры мочеполовых путей. У большинства женщин во влагалище есть кандиды. Но они присутствуют в минимальных количествах.
Воспалительных процессов обычно не вызывают. Чтобы возникло воспаление во влагалище (молочница), нужны предрасполагающие факторы. Они приводят к усиленному росту кандид, увеличению их популяции. Только после этого возникают воспалительные реакции.
К факторам риска молочницы во влагалище относятся:
- иммунодефициты, в том числе ВИЧ
- сахарный диабет
- применение глюкокортикоидов
- использование иммунодепрессантов
- переохлаждение
- ожирение, потливость, влагалищные выделения (кандиды активно размножаются во влажной среде)
На риск эндогенной инфекции влияет также применение антибактериальных препаратов.
Часто молочница развивается после курса антибиотиков. Это связано с тем, что антибактериальные средства уничтожают флору, которая является конкурентной для грибков. При этом сами грибы от них не погибают. Они лишь усиливают свой рост.
Молочница во влагалище развивается как эндогенная инфекция приблизительно в 63% случаев. Оставшиеся 37% приходятся на заражение при половом акте. У 57% женщин молочница протекает в виде смешанной инфекции.
В качестве сопутствующей флоры часто обнаруживаются уреаплазмы или микоплазмы – в 22,5% случаев. У 17% пациенток молочница влагалища ассоциирована с бактериальным вагинозом.
Молочница влагалища: первые признаки
Как правило грибковое воспаление протекает легко. Симптомы молочницы влагалища выражены минимально.
В легкой или среднетяжелой форме инфекция протекает в 85% случаев. Лишь 15% приходится на тяжелую форму.
Первыми симптомами обычно становится:
- зуд
- покраснение вульвы и влагалища
- отечность слизистой
Затем формируются белые налеты.
Отделяемое из влагалища при молочнице выглядят как густые, сливкообразной консистенции массы. Они легко снимаются тампоном.
Но при длительном течении молочницы могут плотно спаиваться с тканями. Они приобретают сероватый цвет. Такое отделяемое снимается с трудом. Под ним могут обнажаться эрозивные поверхности.
Запах у выделений может отсутствовать. В иных случаях он кислый.
Кровянистые выделения могут наблюдаться в случае выраженных клинических проявлений кандидоза или сочетания этой инфекции с бактериальной флорой. Кровь выделяется в случае формирования эрозий или язв во влагалище. Однако для большинства клинических форм этот симптом не характерный. Кровянистые выделения часто появляются при сочетании кандидоза с хламидиозом или трихомониазом.
Помимо влагалища, основным источником кандидозной инфекции может стать:
- уретра – в 9% случаев
- прямая кишка – у 6% пациенток
При хронической форме кандидоза возможна многоочаговость поражения.
Существуют такие варианты течения болезни этой инфекции:
- латентный кандидоз – в мазке выявляются почкующиеся клетки, но выделений и субъективных симптомов нет
- кандидозоносительство – выявление кандид с использованием ПЦР при отсутствии обострений этой инфекции
- персистирующий кандидоз – симптомы и лабораторные признаки молочницы сохраняются после лечения
- рецидивирующий кандидоз – признаки обнаруживаются спустя не более чем 3 месяца после завершения терапии
- хронический рецидивирующий – обострения у женщины возникают 4 раза в год или чаще
Носительство кандид не считается показанием к назначению терапии.
Степени тяжести молочницы влагалища
При легкой форме молочница влагалища проходит без выделений. Отмечается лишь зуд, который усиливается перед менструациями.
При осмотре клиники выраженного вагинита нет. При среднетяжелой форме обнаружены классические признаки кольпита. При осмотре влагалища во время молочницы выявляется отек, покраснение слизистой, белые налеты.
В нативном препарате могут быть выявлены бластоспоры или псевдомицелий грибка. При посеве кандиды вырастают в количестве не меньше 10 в 4 степени КОЕ.
В случае тяжелого воспаления появляются папулы, пустулы, эрозии, язвы, болезненные трещины. Они заполнены белым налетом. Присоединяется бактериальное воспаление. Увеличиваются лимфатические узлы.
Молочница при беременности
У многих женщин болезнь манифестирует после наступления беременности. Это связано с физиологической иммуносупрессией в этот период. К тому же, меняется гормональный фон.
Вырабатывается больше женских гормонов, в эпителии влагалища становится больше гликогена. Он является питательным субстратом для грибков.
Количество рецидивов молочницы возрастает, начиная с 1 триместра, достигая максимума в 3 триместре. Распространенность молочницы среди беременных женщин в последние 3 месяца гестации достигает 30-40%.
Грибковая инфекция может передаваться ребенку во время родов. Тогда у малыша развивается неонатальный кандидоз. Он развивается в первые 3 недели жизни. Иногда протекает очень тяжело, с риском летального исхода.
Молочница влагалища: диагностика
В большинстве случаев для выявления молочницы у женщин достаточно:
- мазка из урогенитального тракта с его микроскопическим исследованием
- оценки клинических симптомов
Если в мазке обнаружены почкующиеся клетки и псевдомицелий, а у женщины присутствуют симптомы кандидоза, устанавливается соответствующий диагноз. Бывают спорные ситуации. Например, симптомы молочницы у женщины есть, а признаков грибковой инфекции в мазке нет.
Тогда требуются дополнительные диагностические мероприятия. Назначается ПЦР или посев на грибки. Эти методы также применяются в случае неэффективности терапии молочницы или при рецидивах этой инфекции.
Оба способа позволяют определить точный вид грибка. Это важно для выбора способа терапии.
Плохая реакция на лечение или тяжелое течение молочницы, частые рецидивы с высокой вероятностью указывают, что болезнь вызвана атипичными кандидами (не альбиканс).
Лечение молочницы влагалища
Терапия требуется комплексная.
Она направлена на:
- уничтожение грибков
- устранение предрасполагающих факторов
- излечение или компенсация заболеваний, которые предрасполагают к возникновению молочницы
- устранение симптомов
- борьба с аллергическими осложнениями
- усиление резистентности организма (иммунотерапия)
Чем лечить молочницу влагалища
Этиотропная терапия проводится противогрибковыми препаратами. Они могут назначаться местно или системно.
Чаще всего используются только местные антимикотики. В большинстве случаев этого оказывается достаточно для излечения.
Потому что молочница влагалища чаще всего:
- протекает в легкой или среднетяжелой форме
- не дает осложнений
- вызвана кандидой альбиканс
- легко излечивается
Только 15% случаев заболевания протекают тяжело. В основном – у лиц с иммунодефицитом или сахарным диабетом.
Лишь в 10% случаев молочница вызвана не кандидой альбиканс, что делает лечение менее эффективным. Только у 5% женщин кандидоз становится хроническим рецидивирующим. То есть, обострения случаются раз в 3 месяца или чаще.
Во всех остальных случаях для лечения назначаются вагинальные, таблетки, свечи или крем, содержащие один из препаратов:
- миконазол
- клотримазол
- эконазол
При подозрении на процесс, вызванный атипичными кандидами, предпочтение отдают нистатину. Местное лечение молочницы у женщин длится 1-2 недели.
Системное лечение назначают, если:
- присутствуют тяжелые симптомы (эрозии, пустулы, трещины)
- есть больше 1 очага поражения (например, влагалище и уретра)
- рецидив произошел спустя менее чем 3 месяца после предыдущего лечения
- за год случилось 4 и больше рецидива.
Тогда внутрь назначают флуконазол. Его применяют однократно в дозе 150 мг. При рецидиве кандидоза – по 150 мг, через каждые 3 дня, общим курсом 2 таблетки.
Другие препараты, которые могут быть использованы:
- кетоконазол – по 200 мг в день, курсом до 5 дней
- итраконазол – по 100 мг, 1 раз в день, курсом 2 дня
Если лечение эффективно, симптомы кандидоза влагалища у женщин проходят через 2-3 суток. Возбудитель перестает определяться в урогенитальном тракте спустя 4-7 дней.
В случае хронического рецидивирующего кандидоза флуконазол применяют курсом полгода. Его назначают по 150 мг в неделю.
Лечение сопутствующих патологий при молочнице
Более чем в половине случаев молочница сочетается с другой инфекцией. Она тоже требует лечения.
Проводится обследование пациентки на половые инфекции. Для этого используются ПЦР.
В ходе этой реакции выявляется ДНК возбудителей инфекционных заболеваний влагалища.
Необходимо также лечение патологических процессов, являющихся предрасполагающими факторами для кандидоза. В случае сахарного диабета необходима компенсация углеводного обмена. Уровень сахара натощак должен быть не более 5,5 ммоль на л в крови.
Для коррекции метаболизма глюкозы применяются препараты инсулина или сахароснижающие средства.
Назначают диету и физические тренировки. При выявлении ВИЧ-инфекции требуется антиретровирусная терапия. Проводится иммунокоррекция.
Пока уровень клеточного иммунитета остается низким, флуконазол принимают постоянно. Потому что у женщины высоким остается риск инвазивного кандидоза.
В случае сильного потоотделения выясняется его причина. Она может заключаться как в образе жизни, так и заболеваниях.
Среди патологических причин потливость может вызывать туберкулез, тиреотоксикоз, ожирение. Дополнительно назначаются антигистаминные средства. Потому что при молочнице влагалища часто возникают аллергические реакции.
Пациентам желательно оценить состояние иммунитета. Потому что рецидивы молочницы происходят обычно на фоне его снижения.
От рецидивирующей формы патологии можно избавиться, если восстановить нормальную функцию иммунной системы.
Контрольные анализы после лечения молочницы влагалища
После курса терапии назначается клинико-лабораторный контроль.
Врач осматривает пациентку. Он берет у неё мазок на флору. Если симптомов нет, псевдомицелий и почкующиеся клетки отсутствуют, лечение считается успешным. Полная элиминация кандид не требуется.
Допускается присутствие грибка на половых органах в небольших количествах. Иногда после лечения молочница выявляется повторно.
Основные причины:
- болезнь вызвана атипичными кандидами
- есть устойчивость грибков к применяемым препаратам
- женщина не полностью соблюдала врачебные назначения
При исключении человеческого фактора (отказ от назначенных врачом препаратов) следует думать о резистентности кандиды к антимикотикам. Тогда требуется повторный курс другими препаратами.
Но перед этим необходимы дополнительные диагностические процедуры. Назначается ПЦР или посев. ПЦР позволяет определить вид грибка. Это особенно важно при атипичных кандидозах.
Ведь разные виды кандид чувствительны к разным лекарственным средствам. К традиционно применяемому флуконазолу они часто резистентны.
Ещё больше информации врачу дает посев. Выращивание кандид на питательных средах позволяет не только провести видовую идентификацию. Но также оценить чувствительность грибковой флоры к антимикотикам.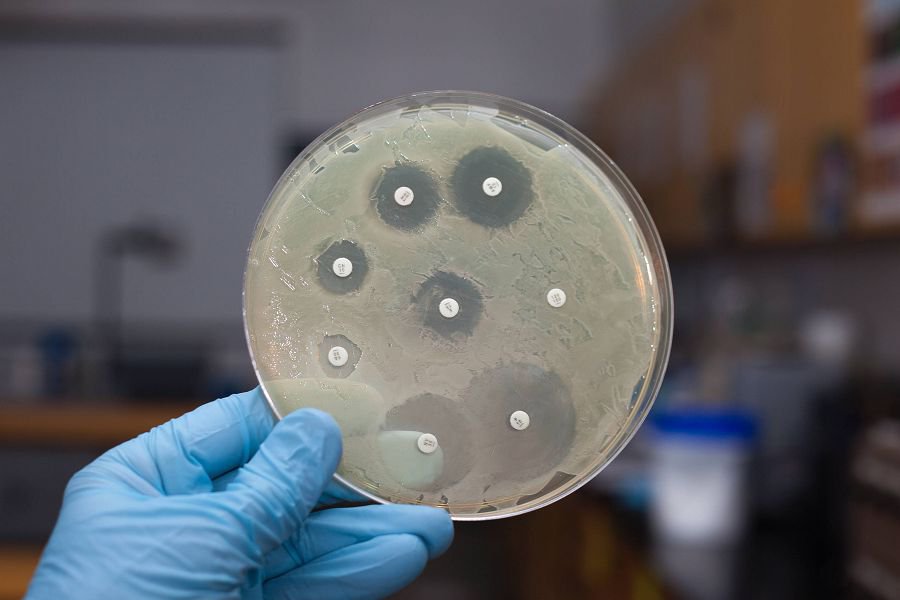
По результатам исследования будет подобрано эффективное лечение. Врач назначит именно те препараты, к которым кандида гарантированно имеет чувствительность. Поэтому с высокой вероятностью болезнь будет излечена при следующем курсе.
В случае рецидивирующего кандидоза терапию желательно проводить дольше – она может продолжаться до 2 недель. Затем ещё через 2 недели проводится контрольное исследование.
Народные средства при молочнице влагалища
Не все пациентки обращаются за помощью к врачу. Многие лечатся в домашних условиях, с использованием народных средств. В интернете есть сотни, если не тысячи рецептов, якобы позволяющих избавиться от молочницы.
Применяются для этой цели:
- сок голубики
- морковный сок
- настой из корня лопуха
- различные травяные сборы
- спринцевания с маслом чайного дерева
- сидячие ванночки с облепиховым маслом
- настой квасцов
- хозяйственное мыло
- биокефир
- тампоны с мёдом
Это лишь небольшая часть рецептов, которые «гуляют» в интернете. Если же прочесть их все, то создается впечатление, что в мире ни одного продукта или растения, которое не лечит молочницу у женщин.
На самом же деле секрет эффективности всех перечисленных средств заключается в том, что кандидоз обычно проходит сам по себе.
Но при таком «лечении»:
- симптомы будут сохраняться дольше
- присутствует риск присоединения неспецифической бактериальной инфекции
- может развиться бактериальный вагиноз, от которого лечиться придется месяцами или годами
- инфекция может прогрессировать с переходом в тяжелую форму
- повышается риск заражения других людей
- возможно развитие инвазивного кандидоза, если имеет место иммунодефицит
Поэтому при появлении признаков кандидоза влагалища лучше обратиться к доктору.
Молочница влагалища: куда обратиться
При появлении признаков молочницы, обращайтесь в нашу клинику. Здесь работают высококвалифицированные венерологи и гинекологи.
Врач проведет осмотр, оценит симптомы. Он возьмет мазки для микроскопического исследования.
Он возьмет мазки для микроскопического исследования.
При необходимости могут быть проведены диагностические тесты, направленные на:
- установление вида кандиды
- выявление сопутствующих ЗППП
- установление чувствительности грибка к антимикотикам
В нашей клинике успешно излечиваются даже тяжелые и рецидивирующие формы молочницы влагалища.
После курса терапии её эффективность подтверждается лабораторными методами.
При появлении молочницы влагалища обращайтесь к опытным гинекологам нашего медицинского центра.
Источник
Вагинальный кандидоз – микоз слизистой оболочки влагалища, возникающий при ее колонизации штаммами дрожжеподобных грибов Candida. В острой стадии отмечаются покраснение, отек и зуд вульвы; болезненность, жжение и зуд во влагалище; обильные, творожистого вида выделения из половых путей; в хронической – сухость и атрофия слизистой оболочки, экскориации, выраженная лихенизация. Диагноз вагинального кандидоза устанавливают по данным клинической картины, микроскопического и культурального исследования. При вагинальном кандидозе назначаются системные и местные антимикотические средства, поливитамины, иммуностимуляторы.
Общие сведения
Вагинальный кандидоз, или молочница – разновидность вагинальной грибковой инфекции, возбудителем которой являются микроскопические дрожжеподобные грибки рода Кандида альбиканс (Candida albicans). Кандида-инфекция имеет большую значимость в акушерстве и гинекологии в связи с широким распространением и увеличением заболеваемости в последние годы. Среди вагинальных инфекций кандидоз стоит на втором месте после бактериального вагиноза. Вагинальный кандидоз обычно поражает женщин детородного возраста (беременных – в 2-3 раза чаще), до начала менархе и в постменопаузе встречается редко. Дрожжевая инфекция влагалища может существовать в форме бессимптомного кандидоносительства и истинного вагинального кандидоза – острого (продолжительностью до 2 месяцев) и хронического рецидивирующего (протекающего более 2 месяцев).
Причины вагинального кандидоза
Вагинальный кандидоз вызывают условно-патогенные дрожжеподобные грибы рода Candida, обитающие на коже и слизистых оболочках ротовой полости, ЖКТ, наружных половых органов и влагалища здоровых женщин. Смена фаз роста (псевдомицелия и бластоспор) дает грибкам возможность выживать в широком температурном и кислотном диапазоне. Гибель кандид вызывает кипячение в течение 10-30 мин., обработка формалином, медным купоросом, карболовой и борной кислотой. Наличие у грибов маннопротеиновой оболочки и энзимов (протеиназ и каталаз) позволяет легче противостоять иммунной системе макроорганизма.
Доминирующими возбудителями вагинального кандидоза (в 75-80% случаев) выступают штаммы C. albicans, обладающие большим патогенным потенциалом. Вагинальный кандидоз, вызванный другими видами (C.glabrata, С. tropicalis, C. krusei, C.parapsilosis) более типичен для определенных этнических групп (представительниц африканской расы) и географических областей (побережья Средиземного моря, Ближнего Востока), что связано со спецификой микробиоценоза слизистых и кожи, питания и бытовых условий.
Как правило, вагинальный кандидоз – это эндогенная инфекция, развивающаяся в условиях бессимптомного кандидоносительства, обычно вагинального, реже – на слизистой полости рта, кишечника и коже. Например, рецидивирующая форма вагинального кандидоза обусловлена персистенцией кандид в кишечнике и периодическим поступлением возбудителя во влагалище и его колонизацией. При вагинальном кандидозе псевдомицелий кандид обычно проникает только в поверхностные слои эпителия влагалища, реже затрагивает более глубокие ткани с последующим гематогенным распространением и поражением различных органов.
Появлению вагинального кандидоза способствует недостаточность защитной системы организма-хозяина, проявляющаяся снижением местного иммунитета влагалища. Локальный иммунодефицит в отношении антигенов кандид (снижение активности макрофагов и лимфоцитов) не позволяет блокировать рецепторы и ферменты грибов.
Вагинальный кандидоз обычно не сопровождается заметным уменьшением уровня лактобактерий и изменением нормальной микрофлоры влагалища; но при образовании полимикробных ассоциаций может сочетаться с бактериальным вагинозом.
К развитию вагинального кандидоза располагает нарушение баланса половых гормонов при беременности, приеме гормональных контрацептивов, эндокринная патология. Влияние колебания эстрогенов и прогестерона на слизистую влагалища проявляется увеличением концентрации гликогена в эпителиоцитах, стимуляцией их чувствительности к кандидам и более эффективной адгезией грибов. Вагинальный кандидоз намного чаще сопровождает различные состояния, связанные с иммуносупрессией (ВИЧ-инфекцию, сахарный диабет, туберкулез, гиповитаминоз, чрезмерное применение антибиотиков, кортикостероидов, цитостатиков, лучевой терапии и др.). Вагинальный кандидоз может быть ассоциирован с атопическими проявлениями (аллергическим ринитом, пищевой аллергией).
Погрешности питания, применение гигиенических средств (прокладки, тампоны), ношение тесной одежды не считаются значимыми факторами развития вагинального кандидоза. Существует вероятность передачи кандида-инфекции новорожденному при прохождении через родовые пути больной матери; возможен половой путь заражения; риск инфицирования выше при частых орально-генитальных контактах.
Симптомы вагинального кандидоза
При кандидоносительстве не отмечается клинических проявлений, пациентки жалоб, как правило, не предъявляют. При остром вагинальном кандидозе возникают обильные густые бело-серые выделения из влагалища, творожистого вида с кислым запахом. Пораженная вагинальным кандидозом слизистая оболочка отечна, гиперемирована и склонна к кровоточивости. На ней отмечаются резко отграниченные или сливающиеся друг с другом округлые и овальные очаги творожистого налета и пленок, размером от точечных до 5-7 мм в диаметре. В острой фазе налеты плотно прикреплены к слизистой и с трудом счищаются с обнажением блестящей эрозированной поверхности с фестончатым краем; позже легко снимаются, выделяясь из половых путей. Типичным для вагинального кандидоза является зуд и жжение в области вульвы, усиливающиеся во время менструации, после физической активности, водных процедур. Пациенток также беспокоят резкие болезненные ощущения при половом акте.
При хроническом вагинальном кандидозе возможно отсутствие характерных выделений, отмечаются небольшая гиперемия слизистой оболочки, скудные пленки и сухие эрозии, выраженная лихенизация и экскориации. Слизистая оболочка становится дряблой, атрофичной, вход во влагалище сужается, могут появиться геморрагические высыпания. Хроническая форма имеет длительное многолетнее течение.
Вагинальный кандидоз обычно распространяется на наружные и внутренние половые органы, мочеиспускательный канал с развитием кандидозного вульвовагинита, цервицита и уретрита. Вагинальный кандидоз может быть причиной прерывания беременности (самопроизвольного выкидыша, преждевременных родов), развития эндометрита в послеродовом периоде, бесплодия.
Диагностика вагинального кандидоза
Диагноз вагинального кандидоза подтверждают наличие клинических признаков инфекции и выделение культуры грибов со слизистой влагалища во время микробиологического исследования. Осмотр шейки матки и влагалища с помощью зеркал выявляет гиперемию, отечность слизистой, серо-белые творожистые налеты в ее складках. При окраске раствором Люголя проявляются мелкоточечные вкрапления и выраженный сосудистый рисунок. Выделения при вагинальном кандидозе обнаруживаются примерно в 76% случаев, зуд – в 32%.
При микроскопическом исследовании мазка определяются округло-овальные, местами почкующиеся клетки. При бакпосеве на среду Сабуро обнаруживаются выпуклые блестящие белые колонии округлой формы. Проводится видовая идентификация грибов и определение их чувствительности к препаратам, комплексная ПЦР-диагностика и ИФА на возбудителей ИППП. При необходимости обследование дополняют бактериологическим исследованием мочи и мазка уретры на микрофлору, анализом кала на дисбактериоз, определением сахара крови, УЗИ органов малого таза, брюшной полости и мочевого пузыря.
Лечение и профилактика вагинального кандидоза
Комплексное лечение вагинального кандидоза включает воздействие на возбудителя – грибы Candida, элиминацию провоцирующих факторов, терапию сопутствующей патологии.
При вагинальном кандидозе системно и местно применяются различные группы противогрибковых средств: полиеновые антибиотики (нистатин, натамицин), антимикотики имидазольного и триазольного ряда (клотримазол, кетоконазол, флуконазол, итраконазол). Хорошие результаты в лечении вагинального кандидоза показывает флуконазол, обладающий широким спектром фунгистатического действия, не дающий побочного эффекта на синтез стероидов и метаболизм. Эффективность однократного перорального приема высокой дозы дает преимущество перед другими антимикотиками.
При легком течении показаны местные препараты (миконазол, клотримазол) в виде крема, вагинальных свечей и таблеток. При хронической инфекции прием системных противогрибковых препаратов повторяют определенными курсами. Предпочтительно назначение малотоксичных форм антимикотиков беременным (натамицина, нифуратела интравагинально) и в детском возрасте (нифуратела в аппликациях и интравагинально, флуконазола перорально).
Терапия вагинального кандидоза может быть дополнена местным применением дезинфицирующих и противовоспалительных средств – р-ров буры в глицерине, перманганата калия и нитрата серебра в виде ванночек и спринцеваний. При вагинальном кандидозе полимикробного генеза назначаются комбинации антимикотиков с метронидазолом. Проводится коррекция иммунитета иммуностимулирующими средствами, показан прием поливитаминов. Излеченность от вагинального кандидоза определяется исчезновением клинических признаков и отрицательным результатом микробиологического исследования.
Профилактика вагинального кандидоза состоит в устранении условий для его развития: ограничении приема КОК, антибиотиков, цитостатиков; медикаментозной коррекции иммунодефицита, эндокринопатий и другой сопутствующей патологии, профилактическом обследовании женщин гинекологом.
Источник
