Кандидоз полости рта рефераты
Автор: 9418 • Январь 23, 2019 • Реферат • 6,373 Слов (26 Страниц) • 480 Просмотры
Страница 1 из 26
Министерство здравоохранения Российской Федерации
Федеральное государственное бюджетное образовательное учреждение
высшего образования
“Иркутский государственный медицинский университет”
Кафедра патологической физиологии и клинической лабораторной диагностики
РЕФЕРАТ
по дисциплине: “Микробиология”
на тему: ” Кандидоз слизистой полости рта”
Выполнил: ординатор 1 года по специальности
“стоматология ортопедическая”
Васильев Петр Ильич
Проверил: доцент кафедры, к.м.н.
Карноухова Ольга Геннадьевна
г.Иркутск
2018 г.
Содержание
- Введение ……………………………………………………………………………………….. 3
- Этиология ……………………………………………………………………………………… 4
- Патогенез……………………………………………………………………………………….. 6
- Классификация………………………………………………………………………………. 10
- Клиническая картина грибковых поражений полости рта…………………………………………………………………………………………………. 11
- Диагностика…………………………………………………………………………………….15
- Лечение…………………………………………………………………………………………..17
- Профилактика кандидоза…………………………………………………………………22
- Литература………………………………………………………………………………………23
Введение
Кандидоз слизистой оболочки рта – это заболевание, вызываемое грибами-сапрофитами ротовой полости, которые при снижении защитных сил организма, барьерной функции слизистой оболочки рта и при развитии дисбиоза становятся патогенными. По мнению зарубежных авторов, оральный кандидоз – это распространенный оппортунистический микоз (грибковая инфекция) слизистой оболочки рта, который вызывается грибами рода Candida. Синонимами оральный кандидоза являются кандидоз слизистой оболочки рта, орофарингеальный кандидоз, кандидозный стоматит, молочница.
Актуальность проблемы кандидоза, в том числе и орального кандидоза, обусловлена тем, что за последнее десятилетие в мире заметно возросло количество пациентов, страдающих как острыми, так и хроническими, рецидивирующими формами заболевания. Несмотря на то, что для кандидоза наиболее характерно поражение слизистых оболочек, выстланных многослойным плоским эпителием, к которым относится и слизистая оболочка рта, кандидозный процесс может локализоваться в нескольких органах и тканях, вызывая различные проявления от бессимптомного носительства до кандидозного сепсиса. Так, по данным Национального комитета по контролю над внутрибольничными инфекциями в США, грибы рода Candida занимали четвертое место среди патогенов, наиболее часто выделяемых из крови пациентов, находящихся в отделениях реанимации и интенсивной терапии. Оральный кандидоз является маркером ВИЧ-инфекции и других иммунодефицитных состояний, так распространенность орального кандидоза среди ВИЧ-инфицированных составляет от 9 до 31%, а у онкологических пациентов – около 20% [40]. По данным Всемирной организации здравоохранения (1995) пятая часть населения всего мира страдает или хотя бы раз перенесла различные формы кандидоза. По данным литературы оральный кандидоз составляет около 20% от числа других поражений слизистой рта.
Цель реферата – осветить вопросы этиологии и патогенеза орального кандидоза на современном уровне; акцентировать внимание стоматолога на особенностях клинического течения грибковых поражений слизистой оболочки полости рта, рассмотреть аспекты диагностики, лечения орального кандидоза; отразить современные принципы лечения и профилактики, четко определить роль врача-стоматолога в комплексном лечении.
Этиология
Упоминание о кандидозных поражениях ротовой полости впервые встречается в 377 г. до н.э. у Гиппократа, а Лагенбек в 1839 г. продемонстрировал, что дрожжеподобные грибки способны вызывать поражение слизистой. Франк (1830) и Гиршфельд (1859) клинически детально описали кандидоз слизистой рта (молочницу), дали характеристику гриба в патологическом материале, отметили наличие псевдомицелия, указали размеры клеток гриба.
…
Доступно только на Essays.club
Источник
Ãðèáêîâûå ïîðàæåíèÿ ïîëîñòè ðòà, âûçâàííûå äðîææåâûìè ãðèáàìè. Äðîææåïîäîáíûå ãðèáû êàíäèäà è èõ ñâîéñòâà. Íàëè÷èå â îðãàíèçìå ÷åëîâåêà ãðèáîâ êàíäèäà. Êàíäèäîç ïîëîñòè ðòà, äèàãíîñòèêà çàáîëåâàíèÿ è åãî ëå÷åíèå. Ïðîôèëàêòèêè êàíäèäîçíîãî ñòîìàòèòà.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ïëàí
Ââåäåíèå
1) Ìèêîç ðîòîâîé ïîëîñòè
2) Äðîææåïîäîáíûå ãðèáû êàíäèäà è èõ ñâîéñòâà
3) Êàíäèäîç ïîëîñòè ðòà. Ëå÷åíèå è ïðîôèëàêòèêà
Çàêëþ÷åíèå
Ëèòåðàòóðà
Ââåäåíèå
Ìèêîç ÿâëÿåòñÿ ãðèáêîâûì çàáîëåâàíèåì, îòíîñÿùèìñÿ ê ðàñïðîñòðàíåííîé ãðóïïå èíôåêöèîííûõ áîëåçíåé, âûçûâàåìûõ ïàðàçèòè÷åñêèìè ïàòîãåííûìè è óñëîâíî-ïàòîãåííûìè ìèêðîîðãàíèçìàìè. Ìèêðîòðàâìû ñïîñîáñòâóþò ñïîðàì ãðèáêîâ ïîïàñòü â êîæó, à òàêæå ïîäêîæíóþ êëåò÷àòêó. Äàëåå ãðèáîê ðàñïðîñòðàíÿåòñÿ íà ñëèçèñòóþ îáîëî÷êó ãëàç, âåðõíèå äûõàòåëüíûå ïóòè èëè îñåäàåò â ëåãêèõ â ìîìåíò äûõàíèÿ. Òÿæåñòü è õàðàêòåð ìèêîçà êîæè íàïðÿìóþ çàâèñÿò îò ãðèáêà è ìåñòà ïîðàæåíèÿ. Ïàòîãåíåç ìèêîçîâ ïðîâîöèðóþò ëþáûå çàáîëåâàíèÿ, âûçûâàþùèå ñíèæåíèå èììóíèòåòà.
Àãðåññèâíîñòü ãðèáêà ÿâëÿåòñÿ ðàçëè÷íîé, è îá ýòîì ñâèäåòåëüñòâóåò åãî âèðóëåíòíîñòü (çàðàçíîñòü). Ãîâîðÿ î ôàêòîðå àãðåññèâíîñòè èíôåêöèè, õî÷åòñÿ îòìåòèòü, ÷òî ãðóïïà ëþäåé íàõîäÿùèõñÿ â îáùèõ âíåøíèõ óñëîâèÿõ, çàáîëåâàþò âñå ïî-ðàçíîìó. Îäíè ëþäè ïîäõâàòûâàþò ãðèáîê ñðàçó, äðóãèå ïîäõâàòûâàþò è áîëåþò ñêðûòî, à íåêîòîðûå âîîáùå íå çàáîëåâàþò.
 ëå÷åíèè ìèêîçîâ õîðîøî çàðåêîìåíäîâàëè ãðóïïû àíòèñåïòèêîâ: ïðåïàðàòû Éîäà, Ôåíîëà, ïðîèçâîäíûå Óíäåöèëåíîâîé êèñëîòû. Ëå÷åíèå ñèñòåìíûõ ìèêîçîâ ïðåäñòàâëÿåò òðóäíîñòè è ïðîâîäèòñÿ ñèñòåìíûìè àíòèãðèáêîâûìè ïðåïàðàòàìè.
1. Ìèêîç ðîòîâîé ïîëîñòè
Ãðèáêîâûå ïîðàæåíèÿ ïîëîñòè ðòà âûçûâàþòñÿ äðîææåâûìè ãðèáàìè, ÷àùå Candida albicans. Ìèêîçû ìîãóò ïîðàæàòü äåòåé è âçðîñëûõ, îñîáåííî ïðè òÿæåëûõ çàáîëåâàíèÿõ ó áîëüíûõ, ïðè äëèòåëüíîì ïðèìåíåíèè àíòèáèîòèêîâ.
Ïîðàæåíèå ãðèáîì Oidium albicans ñëèçèñòîé îáîëî÷êè ïîëîñòè ðòà ó äåòåé ãðóäíîãî âîçðàñòà íàçûâàåòñÿ ìîëî÷íèöåé. Äðîææåâûå ãðèáû ïîðàæàþò ñëèçèñòóþ îáîëî÷êó ïîëîñòè ðòà, êðàñíóþ êàéìó ãóá (õåéëèò) è óãëû ðòà. Ïðè ïîðàæåíèè ñëèçèñòîé îáîëî÷êè ïîëîñòè ðòà ó îñëàáëåííûõ áîëüíûõ, à òàêæå ïîñëå äëèòåëüíîãî ïðèìåíåíèÿ àíòèáèîòèêîâ ðàçâèâàåòñÿ êàðòèíà îñòðîãî êàòàðàëüíîãî ñòîìàòèòà. Íà ôîíå ÿðêî ãèïåðåìèðîâàííîé, à èíîãäà ñ ñèíþøíûì îòòåíêîì ñëèçèñòîé îáîëî÷êè ïîÿâëÿþòñÿ îäèíî÷íûå áåëûå íàëåòû, êîòîðûå êàê áû íàêëååíû íà åå ïîâåðõíîñòü.
Ïîðàæåíèå êðàñíîé êàéìû ãóá è óãëîâ ðòà ïðîòåêàåò õðîíè÷åñêè è ÷àñòî âñòðå÷àåòñÿ ó ëþäåé ñ õîðîøèì îáùèì ñîñòîÿíèåì.
Ïðè äðîææåâîì õåéëèòå íàáëþäàþòñÿ ïîêðàñíåíèå ãóá, íåáîëüøîé îòåê, øåëóøåíèå. Êîðî÷êà ñåðîâàòîãî öâåòà, ðàçíîé âåëè÷èíû ñî ñâîáîäíî ïðèïîäíÿòûìè êðàÿìè è ïëîòíî ïðèêðåïëåííûì öåíòðîì. Ïðè ïîïûòêå èõ óäàëåíèÿ îáíàæàåòñÿ êðîâîòî÷àùàÿ ïîâåðõíîñòü.
Ïðè ìèêðîñêîïè÷åñêîì èññëåäîâàíèè êîðî÷åê, êàê ïðàâèëî, íàõîäÿò ìèöåëèé ãðèáîâ. Ñëèçèñòàÿ îáîëî÷êà êðàñíîé êàéìû ãóá èñòîí÷àåòñÿ, èíîãäà íàïðÿæåíà, ìîãóò ïîÿâëÿòüñÿ òðåùèíû. Áîëüíûå èñïûòûâàþò çóä, ææåíèå è áîëü. Íåîáõîäèìî äèôôåðåíöèðîâàòü ãðèáêîâûå ïîðàæåíèÿ ïîëîñòè ðòà ñ îñòðîé ýêçåìîé, ïðè êîòîðîé ïîÿâëÿþòñÿ ïóçûðüêè; ïîñëåäíèå ëîïàþòñÿ è îáðàçóþò ìîêíóùóþ ïîâåðõíîñòü, ïîêðûâàþùóþñÿ ñèíþøíûìè êîðêàìè. Ïðè ýêçåìå êðàñíîòà è îòå÷íîñòü áîëåå âûðàæåíû.
Äðîææåâûå ýðîçèè óãëîâ ðòà (çàåäû) ÷àñòî ñîïðîâîæäàþò îïèñàííûé âûøå äðîææåâîé õåéëèò. Ñëèçèñòàÿ óãëà ðòà âëàæíàÿ, èìååò áåëîâàòî-ïåðëàìóòðîâûé öâåò, âñëåäñòâèå ìàöåðàöèè ÷àñòî çäåñü îáðàçóþòñÿ ýðîçèè èëè òðåùèíû. Ïîçäíåå ó÷àñòîê ïîðàæåíèÿ óòîëùàåòñÿ è âûñòóïàåò íàä óðîâíåì çäîðîâûõ òêàíåé. Ïðè ïðèåìå ïèùè òðåùèíû êðîâîòî÷àò è ïðè÷èíÿþò çíà÷èòåëüíóþ áîëü.
Ìåñòíîå ëå÷åíèå ñâîäèòñÿ ê ñìàçûâàíèþ ó÷àñòêîâ ïîðàæåíèÿ ðàñòâîðîì ëþãîëÿ íà ãëèöåðèíå, 1-2% íàñòîéêîé éîäà, 3% ñàëèöèëîâîé êèñëîòîé, íàôòàëàí-ñàëèöèëîâîé ìàçüþ, àíèëèíîâûìè êðàñèòåëÿìè. Òå÷åíèå ãðèáêîâûõ çàáîëåâàíèé äëèòåëüíîå, ñ ÷àñòûìè ðåöèäèâàìè. Ïðè óïîðíûõ ðåöèäèâàõ ïðîâîäÿò ëó÷åâóþ òåðàïèþ. Ñ öåëüþ ïðîôèëàêòèêè ãðèáêîâûõ ñòîìàòèòîâ ïðè äëèòåëüíîì ïðèìåíåíèè àíòèáèîòèêîâ íåîáõîäèìî íàçíà÷àòü íèñòàòèí è âèòàìèíû ãðóïïû Â, Ñ, Ê.
2. Äðîææåïîäîáíûå ãðèáû êàíäèäà è èõ ñâîéñòâà
Äðîææåïîäîáíûå ãðèáû ðîäà Êàíäèäà (Candida) íàñ÷èòûâàþò áîëåå 150 âèäîâ. Âîçáóäèòåëåì êàíäèäîçà â áîëüøèíñòâå ñëó÷àåâ (íà îñíîâàíèè ðàçëè÷íûõ èñòî÷íèêîâ áîëåå 90% ñëó÷àåâ) ÿâëÿåòñÿ Candida albicans.
Êàíäèäà (C. Albicans) îòíîñèòñÿ ê óñëîâíî-ïàòîãåííûì ìèêðîîðãàíèçìàì è ÿâëÿåòñÿ íàèáîëåå ðàñïðîñòðàíåííîé ãðèáêîâîé èíôåêöèåé. Êëåòêè ãðèáà èìåþò îêðóãëóþ ôîðìó, ðàçìåðîì äî 10 ìêì. Êàíäèäà äîñòàòî÷íî ñòîéêèé ìèêðîîðãàíèçì è ñïîñîáåí îáèòàòü íå òîëüêî íà ñëèçèñòûõ îáîëî÷êàõ, íî è íà êîæå è â îêðóæàþùåé ñðåäå. Ãðèáû êàíäèäà (C. Albicans) àýðîáíû è íàèáîëåå áëàãîïðèÿòíûìè õàðàêòåðèñòèêàìè ñðåäû èõ îáèòàíèÿ ÿâëÿåòñÿ PH 6,0-6,5 ïðè òåìïåðàòóðå 21-37°Ñ.
Íàëè÷èå â îðãàíèçìå ÷åëîâåêà ãðèáîâ êàíäèäà (C. Albicans) åùå íå îçíà÷àåò ðàçâèòèå êàíäèäîçà. Ïðè ïðèåìëèìîì ñîñòîÿíèè èììóíèòåòà ðàçâèòèå çàáîëåâàíèÿ íå ïðîèñõîäèò. Õîòÿ ãðèáû Candida ðàññìàòðèâàþòñÿ êàê íîðìàëüíàÿ ôëîðà æåëóäî÷íî-êèøå÷íîãî è óðîãåíèòàëüíîãî òðàêòà ó ÷åëîâåêà, îíè èìåþò ñêëîííîñòü ê èíâàçèè è, â ñëó÷àÿõ, êîãäà ñîçäàåòñÿ äèñáàëàíñ â ýêîëîãè÷åñêîé íèøå, ãäå ýòè ìèêðîîðãàíèçìû îáû÷íî ñóùåñòâóþò, ìîãóò âûçûâàòü çàáîëåâàíèå. Èììóííûé îòâåò îðãàíèçìà ÿâëÿåòñÿ âàæíûì îïðåäåëÿþùèì ôàêòîðîì õàðàêòåðà èíôåêöèè, âûçûâàåìîé ãðèáàìè Candida.
Candida albicans (Candida albicans by PCR, Candida albicans DNA) îòíîñèòñÿ ê ãðèáàì ðîäà Candida.  íàñòîÿùåå âðåìÿ îïèñàíî áîëåå 150 âèäîâ Candida, îäíàêî òîëüêî 9 èç íèõ ðàññìàòðèâàþòñÿ êàê âîçáóäèòåëè èíôåêöèé ÷åëîâåêà: Ñ. albicans, Ñ. krusei. Ñ, parapsilosis, Ñ tropicalis, Ñ. pseudotropicalis, Ñ. lusitaniae. Ñ. dubliniensis è Ñ. glabrata. Ãðèáû ðîäà Candida âûçûâàþò â ÷åëîâå÷åñêîì îðãàíèçìå êàíäèäîç ? çàáîëåâàíèå êîæè, ñëèçèñòûõ îáîëî÷åê è âíóòðåííèõ îðãàíîâ. Íàèáîëåå ÷àñòîå ïðîÿâëåíèå ýòîé èíôåêöèè ïîðàæåíèå ìî÷åïîëîâîé ñèñòåìû – óðîãåíèòàëüíûé êàíäèäîç. Óðîãåíèòàëüíûé êàíäèäîç íå îòíîñÿò ê èíôåêöèÿì ïåðåäàþùèìñÿ ïîëîâûì ïóòåì (ÈÏÏÏ), òàê êàê áîëåçíü ÷àñòî âîçíèêàåò áåç ïîëîâîãî êîíòàêòà.
Ó ïàöèåíòîâ ñ íåéòðîïåíèåé èëè ó òÿæåëûõ áîëüíûõ, íàõîäÿùèõñÿ â îòäåëåíèÿõ èíòåíñèâíîé òåðàïèè, â ñëó÷àÿõ, êîãäà ãðèáû Candida ïîïàäàþò â êðîâîòîê, ìîæåò ðàçâèòüñÿ ðàñïðîñòðàíåííàÿ âèñöåðàëüíàÿ äèññåìèíàöèÿ. Âñå ýòè êëèíè÷åñêèå ñèíäðîìû ñïîñîáíû âûçûâàòü ðàçëè÷íûå âèäû Candida, õîòÿ íàèáîëåå ÷àñòî âûäåëÿþò Candida albicans. Èäåíòèôèêàöèÿ ïðè÷èííîãî ìèêðîîðãàíèçìà èìååò çíà÷åíèå â ñâÿçè ñ òåì, ÷òî íåêîòîðûå âèäû ãðèáîâ Candida áîëåå óñòîé÷èâû ê àíòèôóíãàëüíûì àçîëàì, ÷åì äðóãèå.
Ïî ìíåíèþ áîëüøèíñòâà èññëåäîâàòåëåé ãðèáû êàíäèäà ïîïàäàþò â îðãàíèçì ÷åëîâåêà ïîëîâûì ïóòåì ëèøü â 30-40% ñëó÷àåâ, ïðè ýòîì áîëåå 60% ëþäåé ÿâëÿþòñÿ èõ íîñèòåëÿìè. Êàíäèäîç ìî÷åïîëîâîé ñèñòåìû âñòðå÷àåòñÿ â 10 ðàç ÷àùå ó æåíùèí, ÷åì ó ìóæ÷èí, ÷òî îáóñëîâëåíî áîëåå áëàãîïðèÿòíîé ñðåäîé îáèòàíèÿ äëÿ êàíäèäû.
 çàâèñèìîñòè îò êëèíè÷åñêîé ôîðìû ãåíèòàëüíîãî êàíäèäîçà åãî ñèìïòîìû ñèëüíî ðàçëè÷àþòñÿ – îò ïîëíîãî îòñóòñòâèÿ ïðè êàíäèäîíîñèòåëüñòâå, äî îñòðûõ âûðàæåííûõ ñèìïòîìîâ âåíåðè÷åñêîãî çàáîëåâàíèÿ ïðè îñòðîì óðîãåíèòàëüíîì êàíäèäîçå.
Êàíäèäîç ïðè îòñóòñòâèè ïðàâèëüíîãî ëå÷åíèÿ áûñòðî ïåðåõîäèò â õðîíè÷åñêóþ ôîðìó, êîòîðàÿ ìîæåò ñî÷åòàòüñÿ ñ êàíäèäîçîì ìî÷åïîëîâîé ñèñòåìû, âûçûâàÿ âóëüâèò, êîëüïèò, ýíäîöåðâèöèò, óðåòðèò, öèñòèò. Ñëåäóåò îòìåòèòü òàêæå, ÷òî êàíäèäà äîñòàòî÷íî ÷àñòî ñîñåäñòâóåò ñ ïàòîãåííîé áàêòåðèàëüíîé ôëîðîé, êîòîðàÿ ñîçäàåò áëàãîïðèÿòíûå óñëîâèÿ äëÿ ïðîíèêíîâåíèÿè àêòèâíîãî ðàçâèòèÿ ãðèáêîâîé èíôåêöèè.
3. Êàíäèäîç ïîëîñòè ðòà. Ëå÷åíèå è ïðîôèëàêòèêà
êàíäèäîç ðîò ñòîìàòèò
Êàíäèäîç ðîòîâîé ïîëîñòè (îí æå êàíäèäîçíûé ñòîìàòèò èëè ìîëî÷íèöà) – ýòî èíôåêöèîííîå çàáîëåâàíèå, âûçûâàåìîå ãðèáêàìè øòàììà Candida (â îñíîâíîì Ñ.albicans), êîòîðûå ïðè îñëàáëåíèè çàùèòíûõ ñèë îðãàíèçìà íà÷èíàþò àêòèâíî ðàçìíîæàòüñÿ. Ýòè ãðèáêè åñòü íà ñëèçèñòîé îáîëî÷êå êàæäîãî ÷åëîâåêà, íî èììóííàÿ ñèñòåìà êîíòðîëèðóåò èõ ðîñò, ïîýòîìó íèêàêèõ íåãàòèâíûõ ïîñëåäñòâèé äëÿ çäîðîâîãî ÷åëîâåêà îíè íå íåñóò.
Ëîêàëèçàöèÿ Candida â ïîëîñòè ðòà ðàçíîîáðàçíàÿ: ðàçëè÷íûå ó÷àñòêè ñëèçèñòîé îáîëî÷êè, êàðèîçíûå ïîëîñòè, êîðíåâûå êàíàëû. Candida albicans ÿâëÿåòñÿ ïðåäñòàâèòåëåì ðåçèäåíòíîé ìèêðîôëîðû ïîëîñòè ðòà ÷åëîâåêà è îáíàðóæèâàåòñÿ â íåáîëüøîì êîëè÷åñòâå è íåàêòèâíîì ñîñòîÿíèè ó 50-70 % ëèö ïðè îòñóòñòâèè êëèíè÷åñêèõ ïðèçíàêîâ êàíäèäîçà.
Êàíäèäîç ìîæåò âîçíèêíóòü âñëåäñòâèå ëó÷åâûõ âîçäåéñòâèé, óïîòðåáëåíèÿ àëêîãîëÿ è íàðêîòèêîâ, îðàëüíûõ êîíòðàöåïòèâîâ.  îòäåëüíûõ ñëó÷àÿõ êàíäèäîç ðàçâèâàåòñÿ âñëåäñòâèå èíôèöèðîâàíèÿ èçâíå. Èñòî÷íèêîì çàðàæåíèÿ ÿâëÿåòñÿ áîëüíîé ÷åëîâåê, è èíôèöèðîâàíèå ìîæåò ïðîèçîéòè ÷åðåç ïîöåëóé, ïîëîâîé êîíòàêò, ïðè ïðîõîæäåíèè íîâîðîæäåííîãî ÷åðåç èíôèöèðîâàííûå ðîäîâûå ïóòè.
Áîëüøîå çíà÷åíèå â ðàçâèòèè êàíäèäîçà ïðèäàþò ñîñòîÿíèþ ñëèçèñòîé îáîëî÷êè ðòà è åå èììóíèòåòó. Âîçíèêíîâåíèþ êàíäèäîçà ñïîñîáñòâóåò õðîíè÷åñêàÿ òðàâìà ñëèçèñòîé îáîëî÷êè ðòà îñòðûìè êðàÿìè çóáîâ, íåêà÷åñòâåííûìè ïðîòåçàìè, ðàçðóøåííûìè êîðîíêàìè çóáîâ è äð. Ñíèæåíèå ðåçèñòåíòíîñòè ñëèçèñòîé îáîëî÷êè ðòà âñëåäñòâèå õðîíè÷åñêîé òðàâìû ñïîñîáñòâóåò áîëåå ëåãêîìó ïðîíèêíîâåíèþ â íåå ãðèáîâ ðîäà Candida è ïîñëåäóþùåìó çàáîëåâàíèþ.
Êàíäèäîç ñëèçèñòîé îáîëî÷êè ðòà ÷àùå âñòðå÷àåòñÿ ó äåòåé ãðóäíîãî âîçðàñòà è ïîæèëûõ ëþäåé, îñîáåííî îñëàáëåííûõ õðîíè÷åñêèìè, òÿæåëî ïðîòåêàþùèìè çàáîëåâàíèÿìè.
Âûäåëÿþò íåñêîëüêî êëèíè÷åñêèõ ôîðì êàíäèäîçà (êëàññèôèêàöèÿ Í.Ä.Øåêëàêîâà):
* âèñöåðàëüíûé (ñèñòåìíûé) êàíäèäîç.
* ïîâåðõíîñòíûé êàíäèäîç ñëèçèñòûõ îáîëî÷åê, êîæè è íîãòåé;
* õðîíè÷åñêèé ãåíåðàëèçîâàííûé (ãðàíóëåìàòîçíûé) êàíäèäîç äåòåé;
Âðà÷-ñòîìàòîëîã îñóùåñòâëÿåò ëå÷åíèå áîëüíûõ êàíäèäîçîì ñëèçèñòîé îáîëî÷êè ðòà, êîòîðûé ìîæåò ïðîòåêàòü èçîëèðîâàííî ëèáî ñ ïîðàæåíèåì äðóãèõ ñëèçèñòûõ îáîëî÷åê è êîæè.
Äëÿ óñïåøíîãî ëå÷åíèÿ áîëüíîãî êàíäèäîçîì âàæíû òùàòåëüíîå îáñëåäîâàíèå è ëå÷åíèå ñîïóòñòâóþùèõ çàáîëåâàíèé, îñîáåííî æåëóäî÷íîêèøå÷íîé ïàòîëîãèè, ñàõàðíîãî äèàáåòà, ëåéêîçà. Ïðè óïîðíî òåêóùåé êàíäèäîçíîé çàåäå íåîáõîäèìî ïðîòåçèðîâàíèå, ïðè êîòîðîì â ïåðâóþ î÷åðåäü ñëåäóåò âîññòàíîâèòü âûñîòó ïðèêóñà.
Ïîñëå óñòàíîâëåíèÿ äèàãíîçà âðà÷ â ïåðâóþ î÷åðåäü íàçíà÷àåò ïðîòèâîãðèáêîâûå ïðåïàðàòû. Èõ ïîäáîð äîëæåí âûïîëíÿòüñÿ êâàëèôèöèðîâàííûì ñïåöèàëèñòîì, ïîñêîëüêó ìíîãèå èç ýòèõ ëåêàðñòâ íåëüçÿ ïðèíèìàòü ïðè ñîïóòñòâóþùèõ çàáîëåâàíèÿõ.
Îäíîâðåìåííî ñ ëå÷åíèåì ïðîòèâîãðèáêîâûìè ïðåïàðàòàìè âðà÷è ñîâåòóþò ïðèäåðæèâàòüñÿ äèåòû, óïîòðåáëÿÿ â ïèùó ëèøü ïðîäóêòû, êîòîðûå íå ñîäåðæàò â ñâîåì ñîñòàâå óêñóñ, ñàõàð, äðîææè è àëêîãîëü. Òàêæå áîëüíîìó ìîëî÷íèöåé íàçíà÷àþòñÿ âèòàìèííûå êîìïëåêñû è äðóãèå ñðåäñòâà, âîññòàíàâëèâàþùèå èììóíèòåò.
Ëå÷åíèå êàíäèäîçà ïîëîñòè ðòà íàðîäíûìè ñðåäñòâàìè íå ïîçâîëÿåò âûÿâèòü åãî òî÷íóþ ïðè÷èíó è óñòðàíèòü å¸. Âñëåäñòâèå ýòîãî áîëåçíü ïåðåõîäèòü â çàïóùåííóþ ôîðìó èëè ñëó÷àåòñÿ ðåöèäèâ. Àâòîðû ìàòåðèàëà ðåêîìåíäóþò îòêàçàòüñÿ îò ñàìîëå÷åíèÿ è îáðàòèòüñÿ çà ïîìîùüþ ê ñïåöèàëèñòó.
Äëÿ ïðîôèëàêòèêè êàíäèäîçíîãî ñòîìàòèòà ñëåäóåò ïðèäåðæèâàòüñÿ ñëåäóþùèõ ðåêîìåíäàöèé:
* ïîñåùàòü ñòîìàòîëîãà êàê ìèíèìóì äâà ðàçà â ãîä;
* ïðèíèìàòü ïðåïàðàòû, óêðåïëÿþùèå èììóíèòåò.
* ðåãóëÿðíî ÷èñòèòü çóáû;
* îòêàçàòüñÿ îò êóðåíèÿ;
* ñâåñòè ê ìèíèìóìó óïîòðåáëåíèå ïðîäóêòîâ, ñîäåðæàùèõ ñàõàð è äðîææè (ïèâî, âûïå÷êà, õëåá);
Âîïðåêè ðàñïðîñòðàíåííîìó ìíåíèþ, ãëàâíûì ìåòîäîì äèàãíîñòèêè êàíäèäîçà äî ñèõ ïîð ÿâëÿåòñÿ ìèêðîñêîïèÿ ìàçêà ñ ïîðàæåííûõ ó÷àñòêîâ ñëèçèñòîé. ÏÖÐ (ÄÍÊ – äèàãíîñòèêà), ïîïóëÿðíàÿ â ïîñëåäíåå âðåìÿ, êàê ïðàâèëî, ïëîõî ïîäõîäèò äëÿ äèàãíîñòèêè êàíäèäîçà.
Ëàáîðàòîðíàÿ äèàãíîñòèêà çàáîëåâàíèÿ âêëþ÷àåò â ñåáÿ:
* èììóíî-ôåðìåíòíûé àíàëèç (ÈÔÀ)
* ìèêðîñêîïèþ ìàçêà âûäåëåíèé
* êóëüòóðàëüíóþ äèàãíîñòèêó (ïîñåâ)
* ïîëèìåðàçíàÿ öåïíàÿ ðåàêöèÿ (ÏÖÐ)
Çàêëþ÷åíèå
Êàíäèäîç – ýòî äîâîëüíî ðàñïðîñòðàíåííàÿ ãðèáêîâàÿ èíôåêöèÿ. Êàê ïðàâèëî, ãðèáîê æèâåò â îðãàíèçìå. Åãî íåâîçìîæíî óíè÷òîæèòü. Ëó÷øèé ñïîñîá ïðåäîòâðàùåíèÿ ðàçâèòèÿ êàíäèäîçà – ýòî óêðåïëåíèå èììóííîé ñèñòåìû ñ ïîìîùüþ ïðèíÿòèÿ àíòèðåòðîâèðóñíûõ ïðåïàðàòîâ (ÀÐÂ).
 áîëüøèíñòâå ñëó÷àåâ êàíäèäîç áåç ïðîáëåì ëå÷èòñÿ ìåñòíî. Ó ëþäåé ñî ñëàáîé èììóííîé ñèñòåìîé ýòè èíôåêöèè ìîãóò áûòü áîëåå ïðîäîëæèòåëüíûìè. Òàêæå âîçìîæíî ñèñòåìíîå ëå÷åíèå, íî â ýòèõ ñëó÷àÿõ êàíäèäà ìîæåò ðàçâèòü ðåçèñòåíòíîñòü ê ëåêàðñòâàì. Íàèáîëåå ñèëüíûì àíòè-ãðèáêîâûì ñðåäñòâîì ÿâëÿåòñÿ àìôîòåðèöèí Â, íî îí âûçûâàåò ñåðüåçíûå ïîáî÷íûå äåéñòâèÿ.
Ôàêòîðàìè ïàòîãåííîñòè äðîææåïîäîáíûõ ãðèáîâ ðîäà Candida ÿâëÿþòñÿ ãåìîëèçèíû, ýíäîïëàçìîêîàãóëàçà, ëèïèäû, ïîëèñàõàðèäû, íåêîòîðûå ãèäðîëàçû, ýíäîòîêñèí. Äðîææåïîäîáíûå ãðèáû ðîäà Candida âûçûâàþò ðàçëè÷íûå îñòðûå è õðîíè÷åñêèå èíôåêöèè, èìåþùèå ëîêàëüíûé èëè äèññåìèíèðîâàííûé õàðàêòåð.
Çàáîëåâàíèÿ ìîãóò ðàçâèâàòüñÿ â âèäå ïåðâè÷íûõ èëè âòîðè÷íûõ èíôåêöèé â ðåçóëüòàòå ýêçîãåííîãî èëè ýíäîãåííîãî èíôèöèðîâàíèÿ. Øèðîêî ðàñïðîñòðàíåí êàíäèäîç ïîëîñòè ðòà, òèïè÷íûé äëÿ íîâîðîæäåííûõ, à òàêæå äëÿ ëèö, ñòðàäàþùèõ òÿæåëûìè çàáîëåâàíèÿìè ðàçíîé ýòèîëîãèè.
Ëèòåðàòóðà
1) Êàöèòàäçå À.Ã. Àññîöèèðîâàííûå ãðèáêîâî-âèðóñíûå èíôåêöèè êîæè è ñëèçèñòûõ îáîëî÷åê 1991
2) Áîðèñîâ Ë.Á., Ñìèðíîâà À.Ì. è äð. Ìåäèöèíñêàÿ ìèêðîáèîëîãèÿ, âèðóñîëîãèÿ, èììóíîëîãèÿ. 2004
3) Êîæíûå è âåíåðè÷åñêèå áîëåçíè. Ïîä ðåä. Þ.Ê.Ñêðèïêèíà 2006
Ðàçìåùåíî íà Allbest.ru
…
Источник

Кандидоз полости рта – микотическая инфекция полости рта, вызванная условно-патогенными дрожжеподобными грибами Candida albicans. Кандидоз полости рта проявляется гиперемией и набуханием слизистой с мягкими или плотными бляшками белого налета; сухостью, жжением, болью при приеме пищи; заедами, шелушением и трещинами губ. Диагноз кандидоза полости рта основан на типичной клинической картине и выявлении возбудителя при микроскопическом и бактериологическом исследовании. Лечение кандидоза полости рта включает назначение противогрибковых препаратов (местно и внутрь), прием антигистаминных средств и витаминов, иммунотерапию, физиопроцедуры.
Общие сведения
Кандидоз полости рта – дисбиотическое поражение слизистой полости рта, которое развивается при обильном размножении дрожжеподобных грибов рода Candida, являющихся ассоциантом нормальной микрофлоры человека. При определенных условиях грибки способны вызвать в организме человека различные патологические процессы: кандидоз полости рта, кандидоз кожи, вагинальный кандидоз, кандидозный сепсис и др. Кандидоз слизистой оболочки полости рта часто наблюдается у детей (в период новорожденности, грудном и младшем возрасте), а также у лиц пожилого возраста. Например, кандидозные заеды чаще встречаются у детей 3-10 лет и у пациентов старше 60 лет. Кандидозный стоматит и глоссит обычно выявляется у новорожденных и у женщин после наступления менопаузы.
Кандидоз полости рта
Причины кандидоза полости рта
Передача возбудителя кандидоза полости рта возможна при физическом контакте с носителем (через руки, слюну при поцелуях), через обсемененную посуду, игрушки, пищу (особенно молочные продукты) и воду. Возможно заражение грибами кандида новорожденного от матери во время родов, а также при кормлении грудью.
Однако одного лишь попадания грибов кандида на слизистую ротовой полости недостаточно для колонизации и развития кандидоза. Не прикрепленные грибы могут быть легко удалены из полости рта со слюной и пищей в ЖКТ и выведены из организма. В реализации патогенных свойств грибов кандида роль предрасполагающих факторов играют ослабление или нарушение иммунобиологической резистентности организма, в т.ч. специфических и неспецифических факторов местного иммунитета, угнетение нормальной микрофлоры, дисбактериоз полости рта.
Развитию кандидоза полости рта способствует беременность, недоношенность и гипотрофия; наличие врожденных или приобретенных иммунодефицитных состояний (ВИЧ-инфекции), тяжелых сопутствующих заболеваний (злокачественных опухолей, туберкулеза), острых инфекционных процессов (дизентерии, дифтерии, сифилиса), эндокринопатий (сахарного диабета, гипотиреоза), болезней обмена (железодефицитных состояний, гиповитаминоза).
Хронические заболевания ЖКТ, гипосаливация и ксеростомия, низкая рН слюны, пониженная кислотность желудочного сока также обусловливают склонность к развитию кандидоза полости рта. В возникновении кандидоза полости рта имеет значение возраст пациента (детский и пожилой), длительное лечение антибиотиками, гормональными препаратами (КОК, кортикостероиды), цитостатиками, вредные привычки (курение).
Понижение резистентности слизистой и появление кандидоза полости рта может быть обусловлено различными травмами слизистой оболочки, причиненными некачественно подогнанными зубными протезами, острыми краями разрушенных коронок зубов, термическими или химическими ожогами.
Симптомы кандидоза полости рта
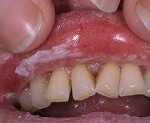
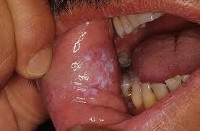
Клинические проявления кандидоза полости рта достаточно разнообразны и могут выражаться в виде дрожжевого стоматита (молочницы), глоссита, хейлита, ангулита. Выделяют острую (псевдомембранозную и атрофическую) и хроническую (гиперпластическую и атрофическую) клинические формы кандидоза полости рта.
Наиболее распространенный острый псевдомембранозный кандидоз полости рта встречается преимущественно у детей первых лет жизни, а также ослабленных и истощенных пожилых людей. Характеризуется появлением отечности, гиперемии и молочно-белого творожистого налета на слизистой оболочке спинки языка, неба, щек и губ. Удаление налета обнажает мацерированную или эрозированную кровоточащую поверхность слизистой. Отмечается жжение, болезненность и затруднение при приеме пищи; дети теряют аппетит, становится вялыми, капризными. Процесс может распространяться на гортань, глотку, пищевод.
В отсутствии лечения молочница может перейти в острый атрофический кандидоз полости рта, сопровождающийся слущиванием эпителия, выраженной гиперемией, отеком и сухостью истонченной слизистой, сильной болью. Спинка языка приобретает огненно-красную окраску и блеск, нитевидные сосочки атрофируются, поражается красная кайма губ и уголки рта. Грибковый налет отсутствует или скапливается в глубоких складках, трудно поддается удалению.
В случае хронического гиперпластического кандидоза полости рта на слизистой щек и спинки языка обнаруживаются неправильной формы, плотно спаянные серо-белые бляшки и папулы с ободком гиперемии, которые при соскабливании не снимаются. Больных с этой формой кандидоза беспокоит значительная сухость в полости рта, шероховатость и болезненность слизистой языка и щек. Заболевание выявляется обычно у лиц мужского пола старше 30 лет.
Хронический атрофический кандидоз полости рта (стоматит зубных протезов) связан с длительным давлением и травматизацией слизистой. Проявляется локальным поражением зоны ношения протеза в виде четко очерченной яркой эритемы слизистой оболочки десен и нёба, небольшим налетом, эрозиями уголков рта. Язык гладкий, с атрофией сосочков. Субъективные ощущения – боль, жжение, сухость.
При переходе кандидоза на красную кайму губ развивается кандидозный хейлит, характеризующийся умеренным отеком, мацерацией и поверхностным шелушением губ, болезненными кровоточащими трещинками и эрозиями, нарастанием тонких сероватых пленок и корок. Отмечается жжение, сухость, чувство стягивания слизистой оболочки губ.
При микотической заеде в уголках рта с обеих сторон возникает мацерация слизистой, сухие трещины с утолщенными валикообразными краями и тонкими серыми чешуйками. При раскрывании рта трещины кровоточат, вызывают боль. Кандидоз полости рта может протекать изолированно или сочетаться с поражением других слизистых оболочек и кожи; при неблагоприятных условиях и неправильном лечении может переходить в генерализованный кандидамикоз с поражением внутренних органов, развитием кандидозного сепсиса.
Диагностика кандидоза полости рта
Диагноз кандидоза основан на наличии характерных жалоб и клинических проявлений, результатах лабораторных исследований (микроскопического исследования соскоба, количественного анализа степени обсеменения полости рта, посева на кандидоз с определением чувствительности к препаратам). Осмотр слизистой оболочки полости рта у стоматолога позволяет выявить типичные для кандидоза поражения. При необходимости проводятся консультации терапевта, педиатра, инфекциониста, аллерголога-иммунолога, эндокринолога.
Кандидоз полости рта подтверждается обнаружением грибов Candida в виде почкующихся клеточных форм и нитей псевдомицелия при обзорной микроскопии окрашенных мазков с пораженных участков слизистой. Выделение при посеве на питательные среды от 100 до 1000 КОЕ грибов кандида со слизистой полости рта трактуется как возможный признак кандидоза. При необходимости проводятся серологические исследования – внутрикожная аллергопроба на антиген Candida, определение антител к кандида IgG/IgA и ПЦР-диагностика соскоба. При рецидивирующем кандидозе полости рта исследуется уровень глюкозы крови для исключения сахарного диабета.
Кандидоз полости рта следует дифференцировать от плоской и веррукозной формы лейкоплакии, красного плоского лишая, аллергического и хронического афтозного стоматита, десквамативного глоссита, стрептококковой заеды, актинического хейлита, простого герпеса, сифилитической папулы, экземы губ и др.
Лечение кандидоза полости рта
Комплексное лечение кандидоза включает местные и общие методы: обработку и санацию полости рта, лечение сопутствующих заболеваний, повышение факторов иммунной защиты. Для местного лечения кандидоза полости рта применяются ощелачивающие полоскания и аппликации (растворами питьевой соды, борной кислоты, натрия тетрабората в глицерине, клотримазола), смазывания противогрибковыми мазями (нистатиновой, левориновой и декаминовой). Для лучшего эффекта чередуют 2-3 разных препарата-антимикотика в течение дня с заменой через 2-3 дня на новые.
Рекомендуется обработка полости рта растворами фукорцина, люголя, йодинола. С 4-5 дня от начала терапии возможно применение кератопластических средств (витаминов А и Е, масла шиповника, облепихового масла). Показана тщательная обработка зубных протезов и ортодонтических конструкций. Для общего воздействия на возбудителя кандидоза полости рта назначаются противогрибковые средства внутрь (флуконазол, тербинафин кетоконазол, амфотерицин В, леворин). Для уменьшения аллергических проявлений используют антигистаминные препараты. При кандидозе полости рта эффективны физиопроцедуры – электрофорез с р-ром калия йодида, УФО, лазеротерапия. В тяжелых случаях кандидоза полости рта необходима комплексная иммунотерапия.
Курс лечения кандидоза полости рта продолжается не менее 7–10 дней после исчезновения всех клинических проявлений; при хронической форме курсы повторяются для предупреждения рецидивов. Терапия кандидоза полости рта включает по возможности отмену или снижение дозы принимаемых антибиотиков, кортикостероидов; лечение сопутствующих заболеваний. Для больных кандидозом полости рта важно полноценное питание с уменьшением количества простых углеводов, прием витаминов группы В, РР, С. При рецидивирующей кандидозной заеде необходимо протезирование для возвращения высоты прикуса.
Прогноз и профилактика
Прогноз при легкой форме кандидоза полости рта благоприятный, рецидивы не возникают; при среднетяжелой форме – вероятность рецидивов существует; при тяжелой – возможен переход в хроническую инфекцию с развитием кандидозного сепсиса.
Профилактика кандидоза полости рта включает укрепление здоровья и закаливание организма, правильный режим питания, санацию полости рта, соблюдение правил личной и общей гигиены, своевременное выявление и лечение дисбактериоза, недопустимость самолечения лекарственными препаратами, соблюдение санитарно-гигиенического режима на предприятиях пищевой промышленности и в медицинских учреждениях. Важно осуществлять ликвидацию очагов кандидозной инфекции у беременных женщин и правильный гигиенический уход за грудными детьми.
Источник
