Кандидоз осложнения у женщин

08.02.2017
 О таком заболевании, как кандидоз, слышали практически все, но чем опасна молочница – не все знают. Несмотря на распространенное мнение, что осложнения кандидоза – женская проблема, медики предупреждают, что мужчинам нужно знать, чем грозит молочница, и при первых симптомах у себя (партнерши) и пройти лечение.
О таком заболевании, как кандидоз, слышали практически все, но чем опасна молочница – не все знают. Несмотря на распространенное мнение, что осложнения кандидоза – женская проблема, медики предупреждают, что мужчинам нужно знать, чем грозит молочница, и при первых симптомах у себя (партнерши) и пройти лечение.
Молочницу вызывают грибки рода Candida. В норме у здорового человека они есть всегда, не вызывая каких-либо проблем. К молочнице могут привести некоторые факторы, создающие благоприятную среду для активного размножения грибков.
Нужно, чтобы окружающая среда была не кислой, а иммунитет достаточно снизился, чтобы не иметь сил противостоять патогенным микроорганизмам.
Факторы, способные провоцировать молочницу:
- венерические болезни;
- снижение иммунитета;
- сбой в функционировании эндокринной системы (гипотиреоз, сахарный диабет и пр.);
- онкологические заболевания;
- дисбактериоз;
- реабилитация после хирургических вмешательств;
- самостоятельный прием антибиотиков, гормонов;
- злоупотребление ношением синтетического белья.
Как проявляется молочница?
Симптомы молочницы достаточно ярко выражены, могу проявляться по отдельности или в комплексе. Женщины могут испытывать:
- сильный зуд в половых органах, боль во влагалище и снаружи во время полового акта, гигиенических процедур;
- выделения творожистого вида с кислым запахом.
У мужчин симптоматика обусловлена физиологией. Зуд беспокоит иногда, как и боль в половом органе. На головке полового члена может появиться сыпь, под крайней плотью скапливаются творожистые выделения.
Если симптоматика проявляется одним признаком, это говорит о начале заболевания, если же признаков несколько, это может сигнализировать о наличии серьезных патологий. В случае если долго не лечить кандидоз, болезнь перейдет в хроническую стадию с регулярно повторяющимися рецидивами.
Чем опасен кандидоз для женщин?
 Любое заболевание инфекционной природы может дать осложнения. Важно осознавать, к чему приводит этот недуг, чтобы исключить последствия молочницы в будущем. Ниже перечислены основные варианты осложнений.
Любое заболевание инфекционной природы может дать осложнения. Важно осознавать, к чему приводит этот недуг, чтобы исключить последствия молочницы в будущем. Ниже перечислены основные варианты осложнений.
Цистит и пиелонефрит на фоне молочницы могут развиваться параллельно или по одному. Такие последствия молочницы развиваются на фоне продвижения кандидозных грибков вверх по мочеполовой системе. Часто почки, мочевой пузырь и мочеточники поражает не столько сама молочница, как присоединенные к ней инфекции – микоплазмы, хламидии, трихомонады, гонококки и пр.
Если вовремя не проводить лечение молочницы, она распространяется по организму, поражая придатки. В результате женщина заболевает аднекситом, который может протекать в хронической форме с частыми рецидивами.
Кандиды пагубно влияют на слизистую мочеполового канала, вызывая эрозии. Такие осложнения молочницы сопровождаются дискомфортом, болезненностью, жжением и нередко кровоточивостью.
Нередко встречаются такие последствия молочницы, как спайки трубок матки. Это происходит на фоне длительного течения заболевания. Если не вылечить спайки трубок, впоследствии это приводит к бесплодию. Молочница часто бывает причиной женского бесплодия.
Грибок Кандида размножается на фоне сниженного иммунитета и продолжает снижать защитные функции организма. В связи с этим на пораженную слизистую могут внедриться опасные микроорганизмы. Важно своевременно заметить заболевание, которое может серьезно навредить здоровью.
Многие женщины интересуются, опасна ли молочница для интимных отношений. Да, болезнь способна снижать чувствительность тканей, интимная близость сопровождается сухостью и дискомфортом. Женщины ввиду перечисленных причин чаще отказываются от секса, постепенно теряя влечение и ощущения от близости.
Такой страшный диагноз, как онкология, напрямую молочница не вызывает. Однако, из-за молочницы защитные системы мочеполовой системы у женщин снижаются, что на фоне предрасположенности к раку может стать причиной развития заболевания.
Чем опасна молочница у беременных?
Во время вынашивания малыша организм женщины ослаблен и запросто может подхватить любую инфекцию, в том числе, кандидоз. Женщинам нужно наблюдать за своим состоянием и при первых подозрениях обращаться к врачу. Самостоятельно принимать разрекламированные препараты нельзя, большинство из них во время беременности не разрешено, другие назначают с осторожностью, контролируя самочувствие мамы и ребенка.
Молочница у беременных возникает по причине слабого иммунитета, гормональной перестройки, изменения состава микрофлоры во влагалище. В общем, в этот период молочница это опасно и для мамы, и для ребенка.
Могут быть последствия кандидоза:
- ткани теряют эластичность. Из-за этого во время родов у женщины может случиться много разрывов, которые потом длительно заживают;
- малыш может заразиться молочницей во время прохождения по родовым путям, тогда грибок попадет на его слизистые, и только что рожденного малыша придется сразу начинать лечить;
- другая опасность молочницы в том, что грибок поражает не только слизистую влагалища, но и внутренние органы женщины. Заражение кандидоза плодом может привести к преждевременным родам, выкидышу. Такое развитие ситуации достаточно редко наблюдается, только если будущая мама абсолютно не следит за собой и не беспокоится о здоровье.
Чем опасна молочница для мужчин?
 Такая болезнь, как кандидоз последствия может нести не только женщинам, у мужчин здоровье также может значительно ухудшиться. Молочница у мужчин проявляется не столь часто, как у женщин.
Такая болезнь, как кандидоз последствия может нести не только женщинам, у мужчин здоровье также может значительно ухудшиться. Молочница у мужчин проявляется не столь часто, как у женщин.
Это становится одной из причин, почему представители сильного пола несвоевременно обращаются к врачу – одни просто не замечают смазанных симптомов, другие их игнорируют, считают нормой или временным явлением, которое пройдет само по себе. Не помешает узнать, чем опасна молочница, чтобы понять важность своевременного реагирования.
К примеру, молочница может спровоцировать кандидозный уретрит. В таком случае молочница последствия несет в виде паховой эпидермофитии, бесплодия, хронического простатита, простатита. Другой вариант, чем опасен кандидоз для сильного пола – проявление на его фоне микоза ног, который трудно лечится.
Поэтому при появлении молочницы лучше быстро её вылечить местными средствами и препаратами, повышающими иммунитет. И последствий не будет. Мужчине важно пройти лечение вместе с партнершей, если у неё обнаружен кандидоз. Это сохранит здоровье ему и убережет её от повторного заражения.
Чем опасен кандидоз у детей?
Беременные женщины часто спрашивают у врача, что будет если не лечить молочницу. Их беспокойство не напрасно, поскольку при инфицировании грибком ребенок может приобрести следующие заболевания:
- Молочница во рту. Из-за неё малыш может ощущать боль во время еды, вследствие чего начинает отказываться от кормления, теряет в весе. Если не лечить кандидоз, грибок может перейти на дыхательные пути;
- Грибок на коже. Особенно опасной его формой является пеленочный дерматит, который поражает половые органы малыша. У тех, кто перенес такую молочницу в грудничковом возрасте, могут возникнуть проблемы с репродуктивными органами во взрослой жизни.
Лечение кандидоза у мужчин, женщин, детей должно проводиться под контролем врача. Специалист проведет визуальный осмотр, направит на соответствующие анализы, чтобы определить возбудителя заболевания и наличие сопутствующих инфекций. После этого будет назначен курс терапии.
Чем раньше предпринять меры, тем быстрее будет возможность остановить размножение грибка, его распространение по организму. Значит, снизится вероятность перехода болезни в хроническую форму, осложнений.
Источник
Источник: izZaMKADya.ru
На сегодняшний день молочница очень распространенное заболевание и многие думают, что она способна развиваться только в половых органах, но это не так. Молочница – это грибковая инфекция, которая поражает разные органы. Чтобы не прибегать к экстренным методам лечения молочницы, стоит подумать о своевременном обращении к специалисту, не дожидаясь ее осложнений.
Что из себя представляет молочница без надобного лечения?
Если игнорировать симптомы молочницы, то последствия могут быть самые тяжелые. Симптомы поражения мочеполовой системы могут оказаться такими же, как и у молочницы, поэтому первым делом, стоит пройти обследования, чтобы подтвердить диагноз. Самым главным последствием уклонений от лечения считают хроническую форму заболевания. Хронический кандидоз почти невозможно обнаружить самостоятельно, ведь это постоянные рецидивы и частые затихания, во время которых никаких симптомов нет. Хроническая форма может проявлятся в обычном «носительстве», когда молочница передается половым партнерам, а также детям, но на носителя никак не воздействует. Не редко заболевание может быть врожденным, когда перед беременностью женщина не пролечилась.
Уклонение от лечения грибка проявляется в его распространении на:
• волосяных и кожных покровах;
• слизистых (полость рта);
• ногтях;
• а также в ЖКТ.
Именно поэтому нельзя относиться к молочнице, как к несерьезному заболеванию. Чаще всего такие гонорея, герпес, хламидиоз сопровождаются кандидозом. Поэтому лечение должно проходить комплексно, ведь то, что будет лечить инфекции половых органов, может никак не повлиять на развитие молочницы. После развития осложнения простых медикаментов будет недостаточно. Например, хроническую форму нужно искоренять двумя видами противогрибковых лекарств – местными и общими.
Какие могут ждать последствия?
Помимо хронической формы заболевания, могут развиваться другие не менее неприятные последствия. Частые аллергические реакции также могут свидетельствовать о наличии грибковой болезни. В таком случае человек принимает аллергены, но симптомы не уходят, ведь на настоящий источник никакого воздействия нет.
Довольно часто женщина пролечившись думает, что здорова, но это может быть ошибочным мнением, если лечение проводилось только с ее стороны. Несмотря на то, что женщины сталкиваются с этой болезнью чаще, у мужчин она также присутствует и, если не лечить ее вдвоем, толку будет мало. После полового контакта с зараженным, болезнь даст про себя знать вновь. Лечения молочницы должно проводиться единовременно с половым партнером. А статистика указывает на то, что множество мужчин являются носителями сами того не зная.
Серьезные осложнения молочницы
К серьезным последствиям молочницы для женщин можно отнести:
осложнение эрозии шейки матки. Часто у женщин встречается эрозия, которая быстро прогрессирует с наличием грибковой болезни.
воспаление мочеполовых путей, придатков, яичников, цистит и многое другое. После того, как болезнь обосновалась она пробирается выше и поражается все на ее пути. Именно поэтому, возникают другие болезни, которые потом придется лечить вместе с молочницей.
внематочная беременности. Из-за того, что молочница поражает репродуктивные органы, могут случаться внематочные беременности, а также болезни, которые располагают к прерыванию оплодотворения. Во время беременности – осложнение на родах.
бесплодие (мужское и женское). Это тяжкое последствие препятствует беременности и как следствие, через промежуток времени уклонений от лечения, приводит к бесплодию.
Для мужчин:
воспаление крайней плоти.
потеря силы иммунной системы, что приводит к развитию других болезней.
воспаление мочевых каналов.
заболевания почек также могут быть последствием молочницы у мужчин.
Для того чтобы не попасть на крючок молочницы проходите осмотр у врача один раз в полгода, а также следите за своим здоровьем, не одобряйте половые отношения на «один раз», ведь вы не знаете болен ли человек, может он является носителем кандидоза. А если у вас уже проявились симптомы молочницы, то не затягивайте, сходите к врачу и пройдите полный курс, чтобы иметь здоровых детей и светлое будущее без заболеваний.
Возможно, вам также понравится эта статья:
“Молочница. Причины появления, лечение, профилактика у мужчин и женщин”
P.S. Если Вам понравилась статья, поставьте Лайк ???? пожалуйста ????
Источник: izZaMKADya.ru
Источник
Дата публикации 29 апреля 2020Обновлено 22 сентября 2020
Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida.
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.

В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3][4].
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17].
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.

Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1].
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2].
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7].
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8][9].
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18], выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
- неосложнённый;
- осложнённый [10].
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища);
- вульвовагинит (воспаление влагалища и вульвы);
- цервицит (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена);
- уретрит (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11].
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2].
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1].

Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.

Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.

Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15].
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16].
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом;
- бактериальным вагинозом;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 104.
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15].
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты (“Тержинан”, “Полижинакс”, “Пимафукорт”, “Клион Д”, “Макмирор комплекс”);
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов.
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
- эконазол 150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней;
- “Клиндацин Б пролонг” один аппликатор крема на ночь вагинально в течение трёх дней;
- “Макмирор комплекс” одна свеча на ночь один раз в сутки в течение восьми дней;
- “Тержинан” одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
- флуконазол 150 мг один раз внутрь;
- итраконазол 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
- флуконазол 150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
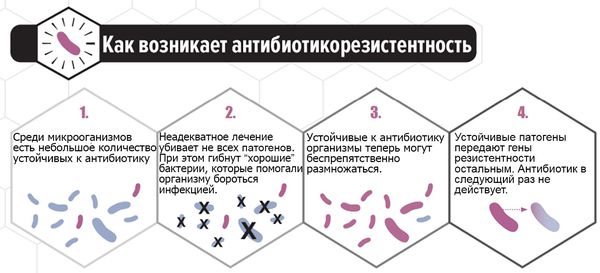
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12].
Для профилактики кандидозного вагинита рекомендуется:
- отказаться от регулярного использования ежедневных прокладок и тесного синтетического белья;
- использовать средства гигиены на основе молочной кислоты для поддержания кислой среды влагалища;
- отказаться от спринцеваний;
- своевременно лечить заболевания мочеполовой, эндокринной и пищеварительной систем;
- избегать бесконтрольного приёма антибиотиков.
Источник
