Камни в почках в старческом возрасте
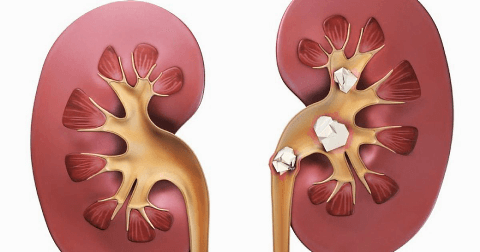

Камни в почках – твердые кристаллообразные отложения, которые состоят из нерастворимых солей, образующихся в человеческом организме при нарушении обмена веществ. Камни могут быть разной величины – одни размером с песчинку, другие от нескольких сантиметров в диаметре. Обычно пациент даже не подозревает об их наличии, пока они не начинают продвигаться к выходу из почки, чем способны причинить сильную боль.
Образование камней в почках (уролитиаз) является наиболее распространенной формой мочекаменной болезни. Заболевание может развиться у человека любого пола и возраста, даже у детей. Однако главная «целевая аудитория» этой патологии – пациенты от 20 до 60 лет. У мужчин камни в почках наблюдаются в 3 раза чаще, чем у женщин, однако у последних эти образования обычно имеют более сложную форму.
Как правило, камни образуются в одной почке. Но в 15-30% случаев патология способна поражать сразу обе почки. Могут образовываться как одиночные камни, так и множественные – иногда их количество доходит до нескольких тысяч.
Виды камней в почках
Камни в почках различаются по форме и составу. По форме они могут быть:
- плоскими;
- округлыми;
- угловатыми;
- коралловидными (имеют размеры почечной лоханки и имитируют ее внутреннюю форму – это наиболее сложная и редкая разновидность заболевания).
В зависимости от состава, встречаются следующие камни:
- Фосфатные. Образуются из солей фосфорной кислоты. Такие камни имеют сероватый цвет и мягкую консистенцию, за счет чего легко крошатся. Могут быть как гладкими, так и шершавыми.
- Цистиновые. Возникают из соединений цистина (серосодержащей аминокислоты). Камни округлой формы, гладкие, мягкие, желтоватого цвета.
- Оксалатные. Образуются из солей щавелевой кислоты. Камни плотные, с сильно шероховатой неровной поверхностью.
- Уратные. Образуются из солей мочевой кислоты. Камни гладкие или слегка шероховатые, плотные.
- Карбонатные. Возникают из солей карбонатной кислоты. С гладкой поверхностью, мягкой консистенцией, бывают разной формы.
- Холестериновые. Возникают на основе холестерина. Имеют черную окраску, мягкую консистенцию, легко крошатся.
- Белковые. Образуются из белка фибрина и солей. Это плоские и мягкие камни, окрашенные в белый цвет.
Карбонатные, холестериновые и белковые образования в чистом виде встречаются редко. Существует еще одна разновидность камней – смешанные. Это значит, что они имеют неоднородную структуру и разный состав на отдельных участках. Чаще всего смешанными являются коралловидные камни.
Причины образования камней в почках
Факторы, провоцирующие образование камней, бывают внутренними и внешними. Внутренними причинами являются:
- генетическая предрасположенность;
- пиелонефрит, уретрит, цистит и другие воспалительные заболевания мочевыделительной системы, имеющие инфекционное происхождение;
- нарушения обмена веществ: гиперпаратиреоз (гиперфункция околощитовидных желез), подагра;
- инфекционные заболевания, не связанные с мочевыводящим трактом (ангина, остеомиелит, фурункулез, сальпингоофорит и т.д.);
- избыток, нехватка или повышенная активность некоторых ферментов в организме;
- заболевания печени и желчевыводящих путей;
- врожденные аномалии почек, мочеточников;
- заболевания ЖКТ (гастрит, панкреатит и т.д.);
- недостаток двигательной активности, обусловленный постельным режимом (вследствие травм, болезней).
К внешним причинам относятся:
- неблагоприятное воздействие окружающей среды;
- особенности почвы, климата, химического состава употребляемой в местности проживания воды (наличие некоторых солей в составе);
- малоподвижный образ жизни;
- вредные условия труда (тяжелая физическая работа, высокие температуры, химические испарения и т.д.);
- злоупотребление пищей, богатой пуринами (азотистыми соединениями, которые преобразуются в человеческом организме в мочевую кислоту): к таким продуктам относятся мясо и субпродукты, рыба (особенно речная), спаржа, цветная капуста, брокколи;
- употребление слишком малого количества жидкости.
Симптомы
О наличии в почках камней сообщают следующие признаки:
- Боли в области поясницы, в боку или внизу живота (также могут отдавать в паховую область). Неприятные ощущения обычно усиливаются при физических нагрузках, движении, езде по неровным дорогами, а также после употребления жидкости в большом количестве или спиртного. Боли могут быть периодическими или постоянными (в этом случае они периодами усиливаются, затем стихают, но не проходят полностью). Часто встречающаяся разновидность боли при камнях – почечная колика. Приступ длится от нескольких часов до нескольких дней. Схваткообразные боли то нарастают, то спадают, и временами способны быть настолько сильными, что пациент не может сдержать крика.
- Кровь в моче. Урина может быть интенсивно красной или розоватой. А у некоторых пациентов кровь в моче обнаруживается лишь по результатам анализов.
- Задержка мочеиспускания при наличии позывов. Это опасное состояние, при котором необходимо немедленно обратиться к врачу. Оно обусловлено закупоркой мочевых путей камнями. Самостоятельно опорожнить мочевой пузырь пациент неспособен – требуется установка катетера. Задержка мочеиспускания может сопровождаться рвотой, кожным зудом, диареей, судорогами, головной болью, выделением холодного пота, ознобом, лихорадкой.
- Песок в моче.
- Частые позывы к мочеиспусканию.
- Тошнота и/или рвота.
- Помутнение мочи.
- Боли при мочеиспускании.
- Повышение температуры и артериального давления.
Признаки обычно проявляются при запущенном заболевании. На ранних стадиях патология может длительное время протекать бессимптомно. Поэтому важно ежегодно проходить профилактические осмотры у уролога.
Возможные осложнения
При отсутствии лечения при наличии камней в почках могут возникнуть следующие осложнения:
- нарушение оттока мочи вследствие закупорки мочевыводящих путей камнями;
- инфекции органов мочевыделительной системы;
- хронические воспалительные заболевания почек;
- боли, не проходящие при применении консервативных методов лечения;
- острая почечная недостаточность;
- анемия (развивается при регулярном присутствии крови в моче).
Диагностика
Диагностика заболевания осуществляется урологом, который при необходимости направляет пациента к хирургу. Сначала проводятся сбор анамнеза и осмотр пациента. Затем назначаются следующие обязательные исследования:
- общие и биохимические анализы мочи и крови;
- урография (рентгенологическое обследование мочевыводящих путей);
- УЗИ органов мочевыделительной системы.
Дополнительно могут быть назначены:
- компьютерная томография почек (для оценки размеров и плотности камня и состояния окружающих тканей);
- радионуклидное сканирование почек (для оценки функции почек);
- посев мочи на микрофлору (для выявления инфекции в органах мочевыделительной системы).
Лечение

Хирургическое лечение назначается в следующих случаях:
- при неэффективности консервативной терапии;
- при наличии осложнений.
Перед операцией пациенту назначают антибиотики, антиоксиданты и препараты, улучшающие микроциркуляцию крови.
Хирургическое вмешательство может быть:
- малоинвазивным (малотравматичным, операция производится через небольшие проколы или естественные отверстия);
- традиционным (открытое хирургическое вмешательство осуществляется через разрезы).
К малоинвазивным методам относятся:
- Лапароскопические операции. В области поясницы делают маленький надрез (1-2 см), через который в почку вводят специальный инструмент троакар (представляет собой трубку) и зонд. Если камень небольших размеров, его извлекают сразу, если крупный – предварительно дробят.
- Эндоскопические операции. Такое хирургическое лечение проводится через естественные пути или через небольшие проколы с помощью прибора эндоскопа.
К традиционным хирургическим методам относятся:
- Нефролитомия – операция, при которой камень устраняют из лоханки или чашечек почки;
- Уретеролитотомия – хирургическое удаление камня из мочеточника;
- Пиелолитотомия – устранение образования из почечной лоханки.
К традиционным хирургическим методам прибегают, если камень имеет внушительные размеры или у пациента наблюдается почечная недостаточность.
Профилактика
После операции важно принимать профилактические меры. В противном случае камни могут возникнуть повторно. Профилактика включает в себя:
- Употребление достаточного количества воды (1,5-2 л в день). А в жаркую погоду или при активных физических нагрузках рекомендуется пить раз-два в час (по 100-150 мл воды).
- Соблюдение диеты. Разработку рациона должен осуществлять доктор, учитывая состав камней, а также особенности организма и анамнез пациента.
- Ежедневная физическая активность – для улучшения кровотока. Пеших прогулок будет вполне достаточно. Однако они должны быть регулярными и включать в себя не менее 10 000 шагов в день (необязательно проходить такое количество за один раз).
- Ограничение количества употребляемого спиртного (а лучше вообще от него отказаться).
- Сокращение количества употребляемой соли – для уменьшения нагрузки на почки.
- Избегание переохлаждения.
- Отказ от употребления слишком холодных напитков (особенно тех, что содержат дрожжи: квас, пиво).
- Своевременное лечение заболеваний, особенно инфекционных.
- Ежегодная сдача общего анализа мочи.
- Санаторно-курортное лечение. Пациенту, перенесшему операцию по удалению камней из почек, рекомендуется по возможности ежегодно (1-2 раза) посещать курорты с минеральными водами.
Также доктор может назначить лекарственную терапию, направленную на предупреждение повторного образования камней.
Источник
Старческие изменения функции почек. Особенности
Возрастные изменения характеризуются прогрессирующим гломерулярным склерозом. После 40 лет уменьшается число функционирующих нефронов в среднем на 10% каждые 10 лет, при этом оставшиеся нефроны гипертрофируются. Между 30 и 85 годами масса почек уменьшается на 20-25% преимущественно за счет атрофии кортикального слоя, тогда как мозговое вещество сохраняется практически в полном объеме.
С 50 до 80 лет происходит постепенное снижение массы почек с 250 (средняя масса) до 180 г. Фильтрационная способность почек, которую определяют по скорости клубочковой фильтрации (GFR), снижается ~ на 45%, при этом среднегодичное убывание составляет 0,75-1мл/мин. Стандартные методы исследования ренальных функций не позволяют выявить снижение фильтрационной способности почек из-за сопутствующего уменьшения общей мышечной массы и образования креатинина, поэтому в диагностике используется формула Cockroft-Gault.
Структурные изменения включают в себя уменьшение длины почечных канальцев, утолщение базальных мембран, развитие интерстициального фиброза и атеросклероз прилегающего капиллярного русла. Такая перестройка приводит к потере эффективной секреции растворенных веществ (калия и водорода) и их реабсорбции (натрия), но у здоровых пожилых людей содержание натрия и калия в сыворотке крови существенно не меняется из-за снижения мышечной массы.

У гериатрических больных снижена способность к концентрированию мочи, что связано с уменьшением скорости клубочковой фильтрации и частым приемом диуретиков. Еще больше снижает концентрационную функцию ослабленная реакция на антидиуретический гормон и альдостерон. Максимальная концентрационная способность почек у 80-летнего человека составляет только 70% от той же способности почки в 30-летнем возрасте.
В результате у пожилых пациентов диурез, как косвенный показатель эффективности ренальной перфузии, становится менее надежным и может сохраняться обманчиво нормальным даже при обезвоживании.
Постепенная гибель нефронов и снижение клиренса лекарств увеличивают опасность водно-электролитных нарушений. У пожилых больных велика вероятность развития после травмы острой почечной недостаточности (ARF). У них же имеется высокий риск формирования объемной перегрузки и гиперхлоремического метаболического ацидоза в ответ на интенсивную терапию с применением физиологического раствора.
Кроме того, необходимо соблюдать осторожность с лекарствами, элиминация которых происходит через почки, во избежание кумуляции токсических доз.
– Также рекомендуем “Старческие изменения костно-мышечной системы, кожи. Особенности”
Оглавление темы “Травмы у пожилых”:
- Реабилитация детей с травмой. Принципы
- Жестокое обращение с детьми. Диагностика
- Травма в пожилом возрасте. Эпидемиология, особенности
- Старческие изменения сердечно-сосудистой системы. Особенности
- Старческие изменения дыхательной системы. Особенности
- Старческие изменения центральной нервной системы. Особенности
- Старческие изменения функции почек. Особенности
- Старческие изменения костно-мышечной системы, кожи. Особенности
- Старческие изменения желудочно-кишечного тракта, обмена веществ. Особенности
- Бытовая травма и падения у пожилых. Эпидемиология
Источник
Если камень упал с души, человек испытывает облегчение. Но что делать, если камни вполне материальны и находятся в теле? О мочекаменной болезни нам рассказала врач-уролог «Клиники Эксперт» Воронеж Эллина Николаевна Юшина.
– Эллина Николаевна, что такое мочекаменная болезнь?
– Это распространённое урологическое заболевание, при котором в разных отделах мочевыделительной системы формируются конкременты (камни). В последнее время диагноз «мочекаменная болезнь» ставят чаще. Это, вероятно, связано не с ростом заболеваемости, а с усовершенствованием диагностических методов. Раннее выявление способствует успешному лечению и позволяет избежать рецидивов.
– Мочекаменная и почечнокаменная болезнь – синонимы?
– Не совсем. Термин «почечнокаменная болезнь» указывает на локализацию конкремента в почках. Мочекаменная болезнь – более широкое понятие, которое может означать наличие конкрементов как в почках, так и в мочевом пузыре или мочеточнике.
– Каковы причины мочекаменной болезни?
– Механизм развития заболевания до сих пор изучен недостаточно. Существует несколько теорий возникновения этого недуга, но ни одна из них не утвердилась в качестве основной. Хорошо известны матричная и физико-химическая теории. Согласно матричной, конкремент кристаллизуется вокруг микроскопического белкового сгустка (фибрина, эпителия, погибших при воспалительном процессе лейкоцитов). При появлении первоосновы (матрицы) кристаллы солей осаждаются на ней, и конкремент растёт, как снежный ком.
Физико-химическая теория такова: в моче содержатся кристаллоиды и коллоиды, уровень которых уравновешен за счёт содержания в ней так называемых защитных коллоидов. В случаях нарушения этого равновесия коллоиды в перенасыщенном растворе мочи начинают выпадать в осадок с последующей их атипической кристаллизацией, что и является началом образования конкремента.
Существует ещё целый ряд теорий, но как уже говорилось ранее, единой, «лидирующей» теории выработать пока не удалось.
– Кто находится в группе риска?
– Мочекаменная болезнь может проявиться в любом возрасте. Но пик заболеваемости приходится на возраст от 25 до 50 лет. У детей и пожилых людей камни чаще образуются в мочевом пузыре, у молодых пациентов и людей средних лет – в почках.
Существуют факторы, увеличивающие риск возникновения конкрементов.
- Наследственность. Особенности обмена веществ, ведущие к мочекаменной болезни, могут быть заложены генетически. Важна наследственность как по материнской, так и по отцовской линии. Склонность к образованию камней иногда передаётся через поколение (от бабушек и дедушек).
- Некоторые метаболические заболевания (например, подагра, ожирение, врождённое нарушение обмена цистина).
- Болезни эндокринной системы. В частности, сахарный диабет, патологии паращитовидных желез, регулирующих кальциевый обмен.
- Хронические, длительные нелеченные заболевания желудочно-кишечного тракта (например, хронический гастрит). Это также ведёт к нарушениям обменных процессов.
- Малоподвижный образ жизни. Следствием становится нарушение фосфорно-кальциевого обмена. Зачастую мочекаменную болезнь диагностируют у пожилых людей и лежачих больных, ранее (до снижения физической активности) не имевших подобных проблем. Также это актуально и для других людей, не имеющих достаточных физических нагрузок.
- Большое количество витамина С в рационе. Всё хорошо в меру. Гипервитаминоз не менее опасен, чем гиповитаминоз.
- Несбалансированное питание. Оксалаты могут формироваться из-за избытка щавелевой кислоты в рационе. Источником избыточного поступления щавелевой кислоты в организм иногда становится потребление большого количества шпината, свёклы, лука-порея и т. д. Ещё один распространённый вид конкрементов – уратные камни. Причиной их возникновения может быть избыточное поступление с пищей пуриновых оснований, что в сочетании с нарушениями обмена веществ (такими как подагра, сахарный диабет) приводит к повышению уровня мочевой кислоты в крови, что в свою очередь сопровождается камнеобразованием в почках, мочевом пузыре, отложением кристаллов мочевой кислоты на поверхности хрящевой ткани в суставах. Пуринами богаты такие виды мяса, как индейка, гусь, крольчатина, так называемый «ливер» (печень, почки, мозги, лёгкие). Бобовые (фасоль, чечевица, горох) также являются богатым источником пуринов. В умеренных количествах пурины необходимы нам для нормального функционирования организма, так что эти продукты можно и нужно есть, но злоупотреблять не следует, особенно если вы знаете о наличии у вас подагры или ожирения.
«Длительная нагрузка белковой пищей может привести к серьёзному нарушению работы почек. Особенно опасна такая ситуация для лиц с уже имеющейся почечной патологией (в том числе на фоне сахарного диабета, артериальной гипертензии, мочекаменной болезни и т.д.), у пожилых». Цитата из материала «Правила здорового питания. Что нужно есть, чтобы здороветь?»
- Географический фактор. Существуют регионы, проживание в которых увеличивает риск возникновения конкрементов в мочевыводящих путях. Это принято связывать с составом и качеством питьевой воды.
- Длительный приём некоторых лекарственных препаратов, в частности, сульфаниламидов.
- Воспалительные процессы в почках.
- Иные патологии мочевыводящих путей. Существует версия, что к образованию твёрдого осадка в моче время от времени склонны почти все люди. Но для здоровых людей это не опасно: осадок отходит самостоятельно, не задерживается. Конкременты не достигают 5 мм. Мочекаменная болезнь не развивается. Если же отток мочи нарушен, осадок не может уйти полностью, кристаллы увеличиваются.
Диаметр 5 – 6 мм считается пороговым значением. Дело в том, что кристаллы менее 6 мм отходят самостоятельно в 80 % случаев. Как только пороговый размер превышен, шансы резко сокращаются до 25 – 30 %.
– Каковы симптомы мочекаменной болезни?
– Они зависят от локализации камня и степени нарушения уродинамики (отхождения мочи). Если уродинамика не нарушена, болезнь долгое время может протекать бессимптомно. Характерны дискомфорт в пояснице, рези в уретре, учащённое мочеиспускание. Поскольку конкремент способен травмировать слизистую оболочку, возможна гематурия (кровь в моче). При полной обструкции (закупорке) мочеточника возникают острые, сильные боли в проекции почек, тошнота, рвота. В случае присоединения инфекции пациент отмечает повышение температуры, общую слабость, сотрясающий озноб, обильное потоотделение, бледность. Всё это указывает на такое грозное осложнение мочекаменной болезни, как окклюзионный пиелонефрит.
Подробнее о пиелонефрите можно прочитать в нашей статье
– Если мочекаменная болезнь протекает бессимптомно, как её выявить?
– Своевременная диагностика этой болезни – очень важная проблема. Ведь часто перемещение конкремента и обструкция мочеточника появляются после вибрации, перепадов атмосферного давления. Приступ застаёт человека врасплох после длительной поездки в автомобиле или перелёта. А значит, с большой вероятностью человек находится вдали от дома, в незнакомой обстановке. Особенно опасна такая ситуация в заграничных поездках. Не все оформляют страховку, не во всех страховках предусмотрено нужное лечение. А медицинская помощь при почечной колике – очень дорогостоящая услуга. Худшее решение в такой ситуации – терпеть до дома. Это может привести к потере почки. Поэтому важно регулярно проходить диспансеризацию и выполнять УЗИ почек. Если не успели раньше, обязательно сделайте УЗИ почек перед поездкой.
– К каким осложнениям может приводить мочекаменная болезнь, если не лечиться?
– Из-за застоя мочи и травм слизистой оболочки начинаются воспалительные процессы. Следствием чего может стать пиелонефрит. Обструкция мочеточника грозит гидронефротической трансформацией почки, молниеносным острым пиелонефритом, развитием пионефроза с последующим некрозом (омертвением) тканей почки, рубцовыми изменениями в паренхиме (вторично сморщенная почка), что приведёт либо к немедленной потере органа (нефрэктомия), либо к тяжёлым отсроченным последствиям: хронической почечной недостаточности, гипертонии почечного генеза. Такая гипертония плохо поддаётся медикаментозной коррекции, а артериальное давление может достигать 200/90 мм ртутного столба.
Когда повышение артериального давления является не самостоятельной болезнью, а симптомом заболеваний других органов, говорят о симптоматической артериальной гипертензии. Подробнее о ней можно узнать здесь
– К кому обратиться, если нужен врач, лечащий мочекаменную болезнь?
– Лечением и профилактикой мочекаменной болезни занимается врач-уролог.
– Какие обследования назначают при подозрении на мочекаменную болезнь?
– Обязательно выполняют анализ мочи с микроскопией осадка для определения типа камней, проводят УЗИ почек и мочевого пузыря. Иногда для уточнения требуется КТ или МРТ почек и забрюшинного пространства с внутривенным контрастированием. В некоторых случаях возникает необходимость в выполнении КТ или МРТ органов малого таза.
Если в результате обследования выявляют коралловидный уролитиаз, проверяют функцию паращитовидных желез.
Читайте материал по теме: «Выявляем камни в почках. КТ, УЗИ или МРТ – что выбрать?»
– Какие виды конкрементов существуют?
– Наиболее распространены оксалаты – 70 – 80 % случаев. 15 % – ураты. 5 – 10 % – фосфаты. Также встречаются струвиты, холестериновые камни. Редкостью являются цистиновые камни – менее 1 %: они характерны только для людей с наследственными нарушениями обмена одной из незаменимых аминокислот – цистина.
– Почему важно знать вид камней?
– Информация о виде камней позволяет правильно подобрать лечение и принять меры для профилактики рецидивов, подобрать рацион, меняющий состав и кислотность мочи. Если требуется операция, можно заранее понять, поддастся ли камень дроблению. Это важно для выбора оперативного метода лечения
– Какие методы лечения мочекаменной болезни распространены в современной медицине?
– При тяжёлых формах мочекаменной болезни методом выбора является оперативное лечение. В современной урологической практике чаще всего применяются такие методы, как ДЛТ (дистанционная литотрипсия) и КЛТ (контактная литотрипсия): выполняется дробление конкремента с помощью ультразвуковых волн, лазера или пневматических импульсов. Менее востребована перкутанная нефролитолапаксия с установкой стента для дренирования почки. За последние 10 лет методы стали более щадящими, возможны эндоскопические операции без разрезов: доступ осуществляется через естественные отверстия организма.
В менее тяжёлых случаях на обмен веществ воздействуют с помощью диеты и лекарственных средств.
Важный этап – санаторно-курортное лечение. Предотвратить образование новых конкрементов помогает лечение на курортах с минеральными водами (например, Трускавец и места с подобным составом воды).
Для профилактики инфекционно-воспалительных осложнений при мочекаменной болезни применяют антибиотики.
Как правильно применять антибиотики? Инструкция по применению
Почему антибиотики не помогают?
– Какой должна быть диета при мочекаменной болезни?
– Диета зависит от вида камней и особенностей обмена веществ конкретного пациента. Рекомендации даёт врач-уролог. Также можно обратиться к диетологу: это имеет смысл, если помимо мочекаменной болезни нужно учесть другие состояния.
Для профилактики важно пить достаточно воды, сохранять физическую активность, уделять достаточное внимание своему здоровью – своевременно проходить диспансеризацию.
Беседовала Дарья Ушкова
Записаться на приём к врачу-урологу можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Редакция рекомендует:
Деликатная проблема: что нужно знать о цистите
Что показывает анализ мочи по Нечипоренко?
Почему болит поясница? Собираем медицинский консилиум
Для справки:
Юшина Эллина Николаевна
В 2001 году окончила Воронежскую государственную медицинскую академию имени Н.Н. Бурденко, там же проходила ординатуру по специальности «Урология».
Каждые 5 лет проходит сертификацию.
В настоящее время врач-уролог в «Клинике Эксперт» Воронеж. Принимает по адресу: ул Пушкинская, д. 11.
Источник
