Камень в почках гной
Заболеванием почек страдает большая часть населения. Способствуют этому генетическая предрасположенность, нездоровый образ жизни и нежелание посещать докторов при первых признаках болезни. Гной в почках говорит о тяжелой стадии и запущенности воспалительного процесса. Мутный экссудат в органах способствует некрозу его тканей, дисфункции и представляет серьезную угрозу для всего организма.
Заболевание с такими симптомами в урологии называется пионефрозом. Патология представляет большую проблему, связанную с высокой смертностью (около 30 %). Поэтому очень важно при первых клинических проявлениях обращаться за медицинской консультацией.
Что такое пионефроз?
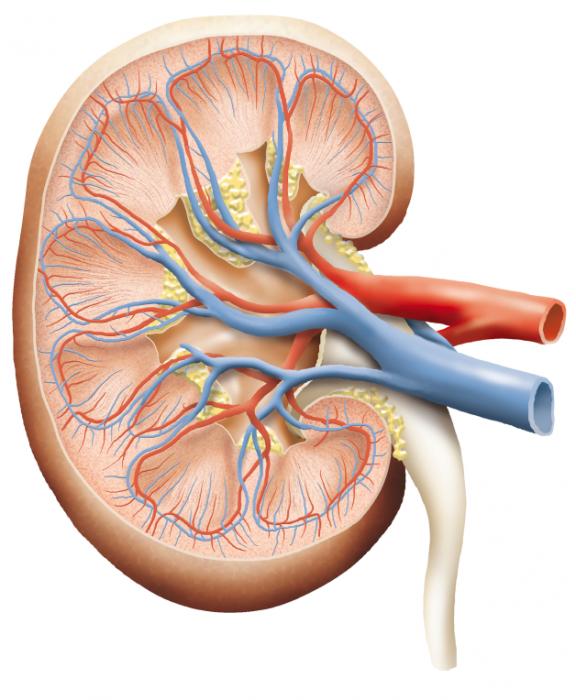
Пионефроз – это последняя стадия гнойно-деструктивного неспецифического воспалительного процесса, поражающего ткани и чашечно-лоханочную систему почки (пиелонефрит). Заболевание может проявиться в любом возрасте, но в больше всего им страдают люди от 30 до 50 лет.
При попадании патогенной микрофлоры в орган развивается воспаление тканей, повышается проницаемость сосудов и появляется гной в почках. В дальнейшем формируются рубцы, происходит расширение лоханки фасолевидного органа. Течение патологии отягощается расстройством гемодинамики и нарушением оттока беспрерывно продуцируемой мочи. Пионефроз характеризуется гнойным расплавлением функционально-активного эпителия (паренхима) почки и полным угнетением ее работоспособности.
Патология является терминальной стадией острого воспаления мочевыводящих путей и относится к урологическим заболеваниям. Пионефроз по МКБ 10 имеет код N13.6 и причисляется к классу болезней мочеполовой системы.
Причины возникновения заболевания
Основной фактор, влияющий на формирование патологии, – гноеродные бактерии, вызывающие воспаление. Возбудителем может быть стафилококк, стрептококк, кишечная палочка, туберкулезные микобактерии. Кроме того, развитию болезни способствует слабый иммунитет либо безграмотное лечение заболеваний мочевой системы инфекционного генезиса.
Пионефроз быстро развивается и образует полости, заполненные мутным экссудатом, первичной мочой, остатками омертвевшей ткани. По данным медицинских исследований, основными причинами гноя в почках являются:
- Инфекционно-воспалительные заболевания мочевыделительной системы. Пионефроз терминальная стадия пиелонефрита, восходящего уретрита, воспаления стенок мочевого пузыря, туберкулеза почек. Неправильно подобранные антибактериальные препараты или несоблюдение врачебных рекомендаций способствуют прогрессированию воспалительного процесса.
- Пороки развития мочеполовой системы. Полное или неполное удвоение почки или протоков мочевой системы, дистопия, сращение почек нарушают нормальное движение мочи. Ее застои являются благоприятной средой для размножения болезнетворных микроорганизмов.
- Мочекаменная болезнь. Образование камней в почках или мочеточнике препятствует нормальному прохождению урины. Нарушается приток крови, что ухудшает иммунитет и усиливает риск заражения.
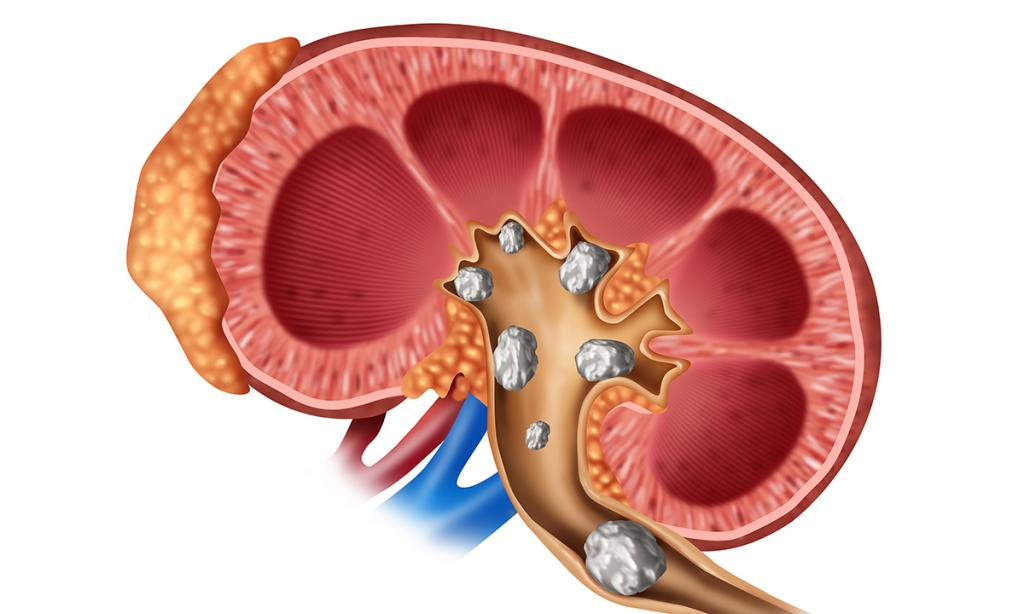
- Гной в почках может появиться вследствие применения нестерильного катетера или из-за повреждения стенок мочевыделительных путей ввиду неправильной его установки.
- Новообразования в каком-либо из органов малого таза. Киста или опухоль частично либо полностью перекрывает кровоток, ухудшает уродинамику и как следствие нормальную работу почек.
- Травмирование поясничного отдела. Вследствие сильных повреждений может быть нарушена анатомическая целостность внутренних органов.
Классификация пионефроза
Типология формируется на наличии либо отсутствия распространения гнойного очага на другие органы мочевыводящей системы. Выделяют две формы пионефроза:
- Открытая – продукты гнойного экссудата из воспаленного органа через мочеточник попадают в мочевой пузырь. Инфекция обнаруживается в ходе лабораторных исследований в анализе мочи.
- Закрытая форма предполагает наличие капсулы из соединительной ткани, которая перекрывает отток мочи из почки. Лабораторные тесты признаки патологии не выявляют. При отсутствии нормального лечения закрытая форма быстро становится открытой.
Пионефроз классифицируют по месту локализации:
- Односторонний – поражение только левой или правой почки, при этом на здоровую почку оказывается повышенная нагрузка с градационным нарушением обменных процессов. Данная форма является наиболее распространенной.
- Двусторонний – поражаются обе почки.
Осложнения воспалительного процесса имеют статистическую взаимосвязь с возрастом и полом пациентов. Из-за анатомических особенностей женщины в пять раз чаще страдают пионефрозом, чем мужская половина. У последних патология чаще всего развивается на фоне простатита. По тому как болят почки у мужчин и симптомам другого характера пионефроз и воспаление предстательной железы спутать нельзя.
Клинические проявления
Выраженность симптомов зависит от того, насколько нормально функционируют мочевыводящие пути. При нарушении их работы усиливаются признаки гнойной интоксикации. К таким симптомам относятся:
- Сильное повышение температуры – до 41°С.
- Повышенная потливость.
- Рефлекторная тошнота, иногда рвота, возникающая вследствие острой почечной недостаточности.
- Общая слабость.
- Быстрая утомляемость.
- Приступообразные головные боли.
- Ноющие боли в области поясницы, которые усиливаются в период обострения болезни.
- Моча становится мутной с примесями гноя.
На фоне истощения снижается иммунитет, что приводит ко вторичным инфекциям – гриппу, стоматиту.
При пионефрозе важна дифференциальная диагностика из-за схожести характерных проявлений с поликистозной дисплазией почек. Схожая клиника может быть при опухолях в поврежденном органе. И у женщин, и у мужчин симптомы: болят почки как при поликистозе. Общими клиническими признаками представляется пальпируемый пораженный орган. Но при поликистозе прощупываются обе почки, так как это заболевание всегда двустороннее.
Чем опасен гной в почках, и какие могут быть последствия
Наличие мутного экссудата представляет серьезную опасность для здоровья и даже жизни. Пионефроз в большинстве случаев односторонний. Не пораженная почка работает в усиленном режиме, метаболизм при этом быстро нарушается. В почечной ткани откладывается сложные белково-полисахаридные соединения, что нарушает функциональность органа.
Несвоевременное обращение за специализированной помощью или отсутствие адекватного лечения приводит к дистрофии почечной ткани. Закрытые формы пионефроза опасны увеличением полостей, содержащих экссудат. Последствия гноя в почках, вышедшего при разрыве капсулы, наружу могут быть плачевными. Попадание полиморфноядерных лейкоцитов, нитей фибрина, продуктов протеолиза тканей в брюшную полость либо в забрюшинную область ведет к диффузному воспалению брюшины, сепсису.
Почки поддерживают кислотно-щелочной баланс плазмы крови, выводят чужеродные соединения из организма. Наличие гноя в фасолевидном органе нарушает его функции, и иммунная система ослабевает. На этом фоне даже незначительные простудные заболевания быстро переходят в тяжелые патологии.
Диагностика
При возникновении первых симптомов гноя в почках следует посетить хирурга или уролога с целью прохождения обследования. Врач проведет физикальную диагностику, которая включает анамнез, пальпацию почек, прощупывание мочевого пузыря. Нагноение делает орган болезненным, меняет его размеры. Поверхность почки становится неоднородной, а подвижность органа в забрюшинном пространстве ограничивается. Дальнейшая диагностика включает общеклинические, биохимические тесты и инструментальные исследования.
Лабораторные методы обследования
Для постановки диагноза требуется провести следующие анализы:
- Общий анализ мочи. Мутность мочи, высокие показатели лейкоцитов, наличие бактерий, слизи, специфического белка являются признаками воспаления в почках.
- Клинический анализ крови. При наличии воспалительного процесса показатели лейкоцитов и СОЭ высокие.
- Биохимия крови. У людей, пораженных инфекцией тест, выявляет увеличенное содержание мочевины, электролитов. Повышенные показатели креатинина указывают на почечную недостаточность.
- Бактериологический посев мочи. С помощью исследования выявляют возбудителя заболевания и определяют тип антибактериальной терапии.
Инструментальная диагностика
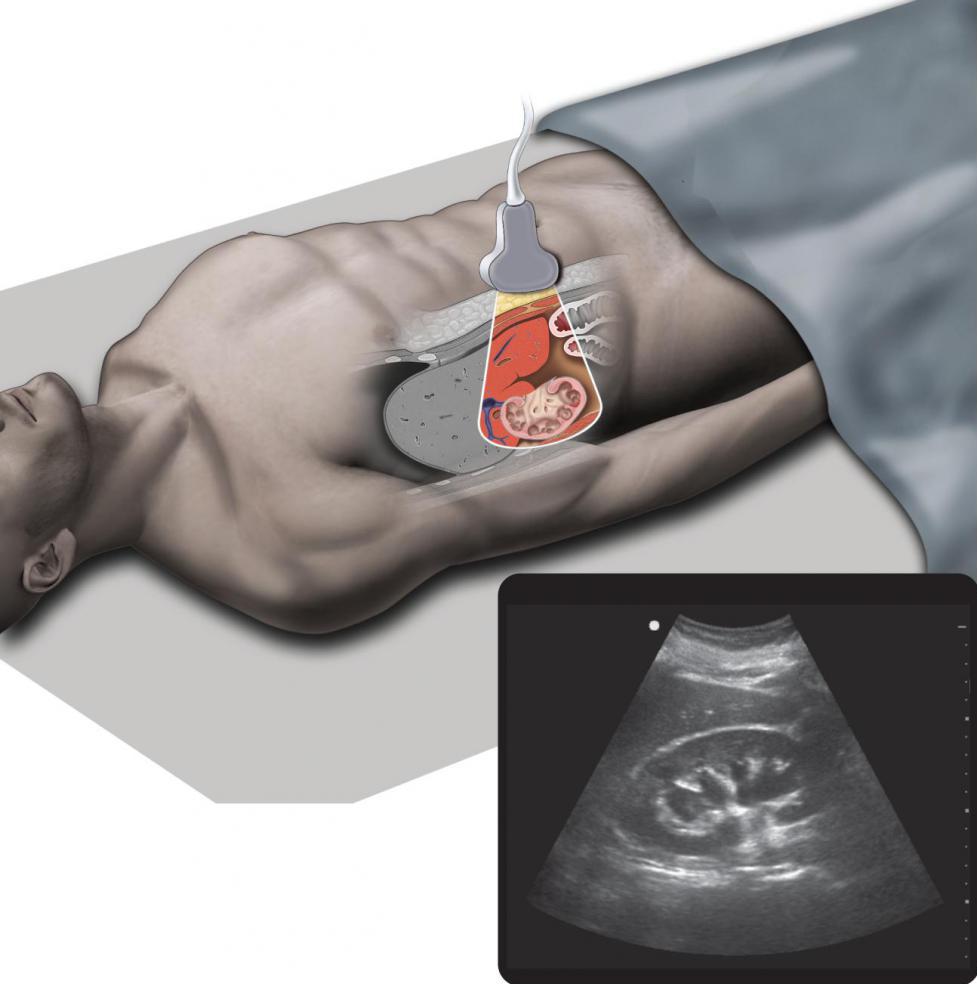
Дополнительно требуются:
- Обзорная урография – рентгеноурологический анализ, дающий возможность оценить размер, конфигурацию, положение, равномерность структуры почек и мочевого пузыря.
- Ультразвуковое исследование, которое помогает обнаружить очаг воспаления в пораженном органе, установить его форму. Если сканирование будет проводиться не в поликлинике, необходимо узнать сколько стоит УЗИ почек. Цена обычно зависит от места расположения клиники. Так, например, в столицах средняя стоимость эхографии 2000 рублей.
- КТ почек. Дает возможность отличить гнойную полость от кисты или другого новообразования.
- Динамическая нефросцинтиграфия. Она необходима для того, чтобы оценить функциональность почек, стадию почечной недостаточности.
В некоторых случаях назначают ангиографию и хромоцистоскопию для более точной клинической картины.
Терапия
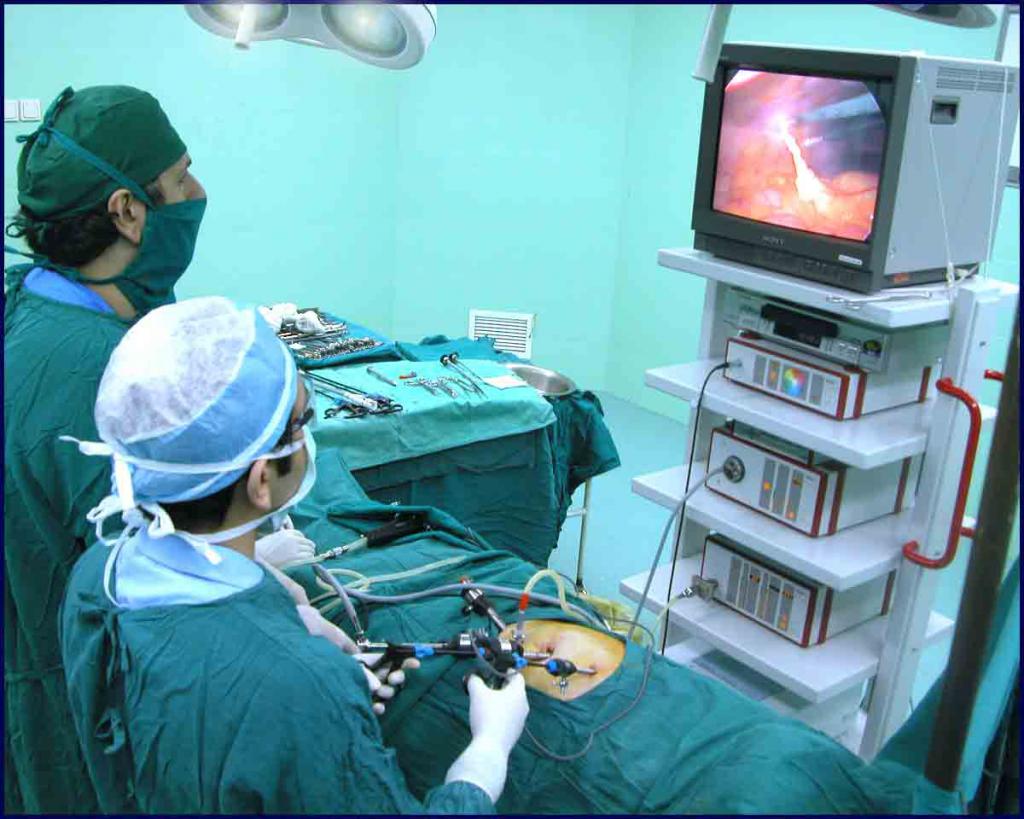
Лечение гноя в почках осуществляется исключительно хирургическими методами. Медикаментозная терапия назначается в качестве вспомогательной пред- и послеоперационной. Существую два способа оперативного вмешательства.
- Нефроуретерэктомия – процедура удаления почки, мочеточника и части мочевика. Метод применяется в случае, если просвет нижнего отдела сузился и из-за этого образовалось нагноение. Проводится операция открытым доступом либо с помощью лапароскопа.
- Нефрэктомия – хирургический метод удаления почки. Существует несколько видов нефрэктомии: простая, частичная (резекция), тотальная. Последний способ применяется только при наличии второй здоровой почки. Для лечения пионефроза чаще всего проводят резекцию. При открытой форме заболевания операция назначается плановая, при закрытой – экстренное хирургическое вмешательство.
После операции
Сразу после хирургического вмешательства по устранению нагноения на почке назначается курс антибактериальных препаратов. Применяемые антибиотики третьего поколения из группы цефалоспоринов и фторхининов («Цефтриаксон», «Левофлоксацин»). Параллельно для предотвращения дисбактериоза кишечника пьют препараты, содержащие лакто- и бифидобактерии: «Хилак Форте», «Ацилакт».
Пациенты, перенесшие операции, должны соблюдать диабетический стол №7 на протяжении всей жизни. Диета исключает спиртное, жаренную, кислую, соленую пищу, прием жидкости ограничен 1,5 литрами.
Физические нагрузки после удаления почки резко ограничиваются. Пациентам показано курортное и санаторное лечение с применением минеральной воды.
Прогноз и профилактические мероприятия
При правильно проведенном лечении и выполнении всех врачебных рекомендации прогноз благоприятный. Но даже при самом хорошем исходе пациент ограничен в работоспособности, так как полностью лишается органа. Законодательством предусмотрено получение инвалидности с ежемесячным денежным пособием – компенсацией.
Исходя из статистических данных около 43 % пациентов после операции проживают не менее пяти лет. Летальность сразу после хирургического вмешательства – 3-4 %.
Профилактика пионефроза ориентирована на предотвращение формирования инфекционно-воспалительных заболеваний мочеполовой системы. Необходимо осуществлять контроль за здоровой почкой: сдавать анализы мочи и крови, каждые полгода проводить ультразвуковое исследование. Обследование можно проходить самостоятельно. Для этого нужно узнать, сколько стоит УЗИ почек и лабораторные анализы и после прохождения с готовыми результатами прийти на прием к врачу.
Чтобы в будущем избежать пионефроза необходимо избегать переохлаждения и своевременно и в полном объеме проводить терапию инфекций.
Источник
Почечный абсцесс – это ограниченное скопление гноя в почечной паренхиме.
Причина большинства случаев абсцессов почек – восходящие инфекции мочевыводящих путей, вызванные грамотрицательными микробами. У взрослых людей может быть другой способ септического посева – гематогенный. Кроме того, абсцесс почки может быть осложнением пиелонефрита у любого человека, но чаще всего он встречается у тех, у кого имеются значительные сопутствующие заболевания, например, диабет, иммуносупрессия или аномалии мочевыводящих путей.
Раньше, до появления визуальных способов обследования почек, диагноз абсцесса почки был отсроченным, связанным со значительной заболеваемостью и смертностью. Современные методы диагностики и интервенционные рентгенологические методы привели к раннему выявлению заболевания и изменили терапевтическое лечение. На сегодняшний день стандартная терапия абсцесса почки включает чрескожное дренирование в сочетании с антибиотикотерапией.
Характеристика абсцесса почки
Почечный абсцесс определяется как инкапсулированный гнойный очаг, ограниченный почечной паренхимой. Почечный абсцесс не следует путать с околопочечным абсцессом. Периренальный абсцесс представляет собой скопление гнойного материала, расположенного между фасцией Героты и почечной капсулой. Заболевания похожи по некоторым причинам развития.
![]() Почечный абсцесс
Почечный абсцесс
Абсцесс почки подразделяется:
- по локализации: на почечный кортикальный и кортикомедуллярный абсцесс;
- по размеру: абсцессы ≤ 3 см определяются как мелкие, 3-5 см как средние и большие> 5 см.
Средний возраст заболевания определить трудно, оно встречается в различных возрастных категориях (диапазон от детского возраста до 75-80 лет).
В результате анатомического расположения и способности распространяться, абсцесс почки потенциально летален, и прогноз может быть плохим, особенно у пациентов с ослабленным иммунитетом и кахексией. К счастью, появление таких обследований как УЗИ почек, МРТ, более эффективных противомикробных препаратов и усовершенствованных малоинвазивных методов дренирования абсцессов привело к снижению смертности и заболеваемости. Однако диагноз во многих случаях остается относительно запоздалым.
Причины и механизм развития абсцесса почки
Почечный абсцесс развивается:
- От восходящих инфекций нижних мочевых путей;
- Путем гематогенного посева из первичных инфицированных участков.
В настоящее время восходящие инфекции составляют более 75% всех почечных абсцессов, обычно возбудителями являются грамотрицательные организмы и поражается при этом мозговое вещество почки. А вот абсцессы почек, развивающиеся при бактериальном гематогенном посеве, чаще всего вызывают кортикальные абсцессы и в основном ассоциируются со S.aureus.
Возбудителями абсцесса почки чаще всего являются:
- Escherichia coli – 51%;
- Staphylococcus aureus – 10,0%;
- Klebsiella pneumoniae – 8,6-9%.
![]() Escherichia coli
Escherichia coli
Патогенная флора, попадая в ткань почки любым путем вызывает воспалительную реакцию, развивается патологический очаг. Внутри очага образуется гнойное расплавление или некроз тканей. Чтобы отграничить его от здоровых тканей включаются защитные механизмы и за счет отложения фибрина образуется своего рода капсула. Так образуется абсцесс почки.
При отсутствии лечения (антибиотики+дренаж) воспалительный очаг увеличивается, вовлекает соседние ткани. Абсцесс вскрывается через капсулу самой почки в окружающее ее пространство и переходит в периренальный или околопочечный абсцесс (между капсулой и фасцией Герота). Абсцесс также может вскрыться непосредственно в ткани почки.
При разрыве очага в брюшную полость возникает перитонит, при попадании содержимого в кровь – уросеспсис. Так развиваются осложнения абсцесса почки.
Факторы риска почечного абсцесса
К основным предрасполагающим факторам развития абсцесса почки относятся (количественные данные взяты из ретроспективного десятилетнего исследования):
- беременность;
- обструкция МВП;
- литиаз (48,0%), который включает камни в почках (32,7%), камни в мочеточнике (5,1%), камни в почках и мочеточнике (10,2%);
- сахарный диабет (33-47%) с последующими урологическими операциями в анамнезе (16,3%);
- инфекции мочевыводящих путей (14 %);
- нарушение функции почек (13 %);
- цирроз печени (2,0%);
- нейрогенный мочевой пузырь (1,0%);
- киста почек (1,0%);
- гидронефроз (1,0%);
- хронический гепатит B (1,0%);
- постдискэктомия (1. 0%);
- постколэктомии (1,0%).
Другие описанные факторы риска почечного абсцесса – анатомические пороки развития мочевыводящих путей, пузырно-мочеточниковый рефлюкс и обструктивные опухоли при почечной поликистозной болезни.
Симптомы абсцесса почки
Симптомы абсцесса почки часто неспецифические и неясные. Пациенты жалуются на:
- лихорадку;
- озноб;
- боль в боку или животе;
- дизурию;
- утомляемость;
- тошноту;
- снижение аппетита;
- потерю веса;
- даже постоянную икоту.
![]() Озноб
Озноб
Лихорадка не всегда сопровождается ознобом, во многих случаях температура не повышается до высоких цифр. Высокий процент отсутствия/субфебрильной температуры можно объяснить предшествующей антибактериальной терапией, например, по поводу пиелонефрита или других воспалительных процессов.
Осложнения абсцесса почки
Чем дольше абсцесс почки остается не диагностирован и чем дольше откладывается его лечение, тем выше риск тяжелых осложнений с высоким риском летального исхода.
В тяжелых случаях развивается сепсис (при прорыве абсцесса), который может перейти в бактериотоксический шок и закончиться смертью пациента. В тяжелых случаях также развивается полиорганная недостаточность (тоже может быть причиной смерти) и тяжелое поражение печени (токсический гепатит).
Во многих случаях после заболевания нарушается функция почек (по данным более чем у 40%).
Диагностика абсцесса почки
Диагностика абсцесса почки остается сложной задачей, поскольку симптомы могут быть незаметными и неясными. Диагностика включает осмотр уролога, лабораторные исследования и неинвазивные визуальные методы диагностики.
Консультация уролога. Уролог в первую очередь должен выяснить жалобы пациента. По результатам исследований, наиболее частыми начальными симптомами являются боль в пояснице (76,5%) и повышение температуры (53%). Гипертермия может быть различной степени: 38–39 °C примерно у 31%, 39,1–41 °C примерно у 20%, отсутствие или субфебрильная температура у 48,0%. Невысокая/отсутствие температуры вызвано в большинстве случаев самолечением (к сожалению, многие принимают антибактериальные препараты без назначения врача, что не только затрудняет диагностику, но и вызывает антибиотикорезистентность).
Следующие события у пациента позволяют заподозрить наличие абсцесса почки:
- Пиелонефрит. Симптомы пиелонефрита часто улучшаются в течение 4-5 дней соответствующей антимикробной терапии. Если у пациента наблюдаются стойкие или ухудшающиеся симптомы несмотря на лечение, это повышает вероятность наличия у него абсцесса почки;
- Цистит. Недавний эпизод цистита, особенно если сохраняются признаки воспалительного процесса, также может вызвать подозрение на развивающийся почечный абсцесс;
- инфекция в другом месте тела (например, кожная или внутрибрюшная инфекция, или абсцесс, бактериемия) сформировавшаяся за 1-8 недель до появления признаков поражения почек. Стафилококковые инфекции кожи и бактериемия описаны как предшественники кортикальных абсцессов почек, возникающих при гематогенном распространении;
- Заболевания ЖКТ. Пациенты с недавним анамнезом язвенной болезни с перфорацией, аппендицита или дивертикулита особенно подвержены риску развития почечного и периренального (околопочечного) абсцесса путем прямого попадания возбудителя в ткани почек.
При осмотре наиболее частым физическим признаком абсцесса почки является болезненная перкуссия реберно-позвоночного угла (примерно у 87% пациентов). Кроме того, во многих случаях выявляется увеличенная пораженная почка, болезненность при пальпации, положительный симптом Пастернацкого.
Лабораторная диагностика. При диагностике любых воспалительных процессов, в том числе абсцесса почки необходимо выполнить клинический анализ крови и общий мочи.
![]() Клинический анализ крови и общий мочи
Клинический анализ крови и общий мочи
В моче гематурия и лейкоцитурия – наиболее частые отклонения, встречаются примерно в половине случаев (более 40%). Кроме того, пиурия выявляется примерно в 30% случаев, протеинурия – в около 20%, лейкоцитарная эстераза положительная примерно у 39%.
В крови обнаруживается:
- лейкоцитоз;
- снижение уровня гемоглобина;
- повышение СОЭ;
- мочевина повышена;
- креатинин повышен;
- С-реактивный белок выше нормы.
Кроме того, выполняется культуральное исследование – посев мочи, крови (если предполагается гематогенный путь распространения инфекции). По результатам достаточно крупного исследования, наиболее часто выделяемым патогеном являются:
- Escherichia coli (50%);
- Staphylococcus aureus (10,1%);
- Klebsiella pneumoniae (8,7%);
- Pseudomonas aeruginosa (4,3%);
- Candida spp. (10,1%);
- Enterobacteriaceae (8,7%);
- Enterococcus faecium (2,9%);
- Enterococcus faecalis (1,4%);
- Aspergillus spp. (2,9%).
Все чаще встречаются полимикробные абсцессы от 19,2% до 33,3%. Увеличивается частота абсцессов, вызванных грибами, особенно Candida, особенно у пациентов с ослабленным иммунитетом, диабетом.
Определение возбудителя инфекционного процесса очень важно, оно позволяет правильно подобрать антибактериальную терапию с учетом чувствительности к препаратам.
Кроме культуры, с помощью ПЦР можно точно и быстро определить возбудителя абсцесса почки.
Визуальные методы диагностики абсцесса почки. УЗИ, КТ и МРТ необходимы для установления надежного предоперационного диагноза.
Сонография. УЗИ почек в качестве начального и классического метода визуализации используется для:
- измерения размера почек;
- выявления очаговых поражений;
- определения истинной природы массы, содержащей жидкость;
- определения обструкции собирательной системы.
Сонография – один из самых безопасных методов диагностики. Процедура не влияет на нарушение функции почек, ее можно выполнять любому пациенту (в отличии, например, от МРТ с усилением, которая противопоказана, когда есть аллергия на контрастное вещество). Сообщается, что точность УЗИ в диагностике абсцесса почки составляет 70–93%, с чувствительностью и специфичностью 78,2% и 88,8% соответственно.
Признаки абсцесса почки на УЗИ. Как правило, абсцесс почки проявляется в виде четко выраженной гипоэхогенной зоны в коре или в кортикомедуллярной паренхиме. Кроме того, можно определить диффузно гипоэхогенную почку из-за острого пиелонефрита.
![]() Абсцесс почки на УЗИ
Абсцесс почки на УЗИ
КТ. Документально подтверждено, что компьютерная томография диагностирует почечный абсцесс (или периренальный абсцесс) с точностью 92–96,4% и специфичностью 88%. Некоторые специалисты проводили сравнение пользы этих двух методов. В одном исследовании точность УЗИ и КТ составила 23,7% и 38,1% соответственно. Кажется, что КТ информативнее. Однако, когда объединили результаты визуализации с клиническими и лабораторными данными, окончательная диагностическая точность составила 52,0%, а средняя продолжительность между поступлением и постановкой диагноза составила 2,16 дня. Сонографию почек сделать гораздо быстрее и проще. Благодаря удобству, точности, доступности и низкой стоимости, УЗИ внесло большой вклад в точную и раннюю диагностику абсцесса почки.
На КТ абсцесс выглядит как четко очерченная масса с толстой, неправильной стенкой или псевдокапсулой, которая может быть лучше визуализирована при контрастном усиленном сканировании. Газ в пределах низкой затухающей/кистозной массы указывает на образование абсцесса. Почечная паренхима вокруг полости абсцесса может казаться гиператтенуирующей на отсроченных изображениях. Связанное с этим фасциальное и септальное утолщение наблюдается при облитерации перинефрального жира.
![]() Абсцесс почки на КТ
Абсцесс почки на КТ
В некоторых случаях образованию дискретного абсцесса предшествует острая очаговая долевая нефрония, представляющая собой очаговое воспаление почки без разжижения. Она выглядит как твердая масса.
МРТ для диагностики проводится редко, назначается при сложности с определением заболевания и при подозрении на опухоли.
Дифференциальный диагноз абсцесса почки
Дифференциальная диагностика абсцесса почки проводится в отношении:
- околопочечного абсцесса;
- кисты почки;
- поликистоза почки;
- гематома почки;
- опухоли (доброкачественные и злокачественные);
- ксантогранулематозным пиелонефритом.
Лечение абсцесса почки
Способы лечения абсцесса почки разделяются на две группы: консервативное лечение и интервенционное лечение. Последнее включает пять категорий:
- антибиотики плюс чрескожный дренаж;
- антибиотики плюс введение двойной J-трубки/стента;
- антибиотики плюс нефростомия;
- антибиотики плюс хирургический дренаж;
- антибиотики плюс нефрэктомия.
Антибиотики
Нефростомия
Небольшие абсцессы (менее 3 см) у иммунокомпетентных пациентов можно лечить только антибиотиками, более крупные абсцессы (более 3 см) требуют чрескожного дренирования или хирургического вмешательства. Радикальные хирургические вмешательства, нефрэктомия, проводится если нет нет реакции на медикаментозное лечение и аспирацию очага-абсцесса.
Выбор противомикробной терапии в идеале должен основываться на результатах культурального исследования, однако получение результатов неизбежно происходит с задержкой. Поэтому рекомендуется сразу начать эмпирическое применение антибиотиков широкого спектра действия. После подтверждения посевов крови или жидкости абсцесса и результатов тестов на изоляцию бактерий следует назначить схемы лечения соответствующими антибиотиками.
Антибиотики обычно включают:
- пиперациллин плюс амикацин и метронидазол (сейчас редко применяют);
- пиперациллин/тазобактам плюс метронидазол (тоже редко);
- цефалоспорин третьего поколения (цефтриаксон, цефотаксим) плюс метронидазол;
- цефалоспорины четвертого поколения (цефепим, цефпиром) плюс метронидазол;
- хинолоны плюс метронидазол.
Когда пациенты находятся в тяжелом состоянии, таким как сепсис, или предрасположены к инфицированию организмами, продуцирующими β-лактамазу, назначаются антибиотики карбапенемы (например, имипенем/циластатин). Применяют также Ванкомицин в дозировке 15-20 мг/кг внутривенно при подозрении на гематогенное распространение возбудителя. Всем пациентам в тяжелом, среднетяжелом состоянии и при наличии большого абсцесса почки (более 3 см) лечение назначается комбинированное (антибактериальная терапия плюс хирургическое дренирование очага).
В целом, дозировки и длительность применения устанавливаются индивидуально. После получения данных о культуре (чувствительности к препаратам), антибактериальная терапия корректируется и продолжается после этого не менее чем 14 дней.
Поскольку улучшение клинических проявлений обычно предшествует таковому по результатам радиологической визуализации,
Состояние пациентов в основном оценивается по их клиническому состоянию.
Клинический результат классифицируется как:
- излечение;
- клиническое улучшение, включая ремиссию или исчезновение начальных симптомов, уменьшение полости абсцесса при визуализации, восстановление количества лейкоцитов и нейтрофилов, а также отрицательные результаты посева крови и мочи;
- смерть.
При своевременном обращении, правильной диагностике и лечении (в том числе со стороны пациента, соблюдении им правил приема препаратов) прогноз благоприятный. Факторы, которые ухудшают прогноз абсцесса почки следующие:
- сахарный диабет;
- иммуносупрессия;
- ХПН;
- пожилой возраст с сопутствующими патологиями.
Профилактика абсцессов почек
К профилактическим мероприятиям в отношении абсцесса почки относят:
- своевременное лечение инфекций МВП;
- периодические консультации уролога пациентов с хроническими инфекционно-воспалительными процессами почек и мочекаменной болезнью;
- периодическое обследование (УЗИ, лабораторная диагностика крови и мочи) пациентов из группы риска.
Поделиться ссылкой:
Источник
