Какая болезнь краснуха паротит
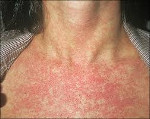

Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Естественная восприимчивость человека – высокая. В особенности – у женщин детородного возраста, преимущественно 20-29 лет. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, иногда – поврежденные кожные покровы. Размножение и накопление вируса происходит в регионарных лимфатических узлах. Размножившийся вирус распространяется с током крови, поражая другие лимфатические узлы и оседая в кожных покровах, при этом провоцируя иммунный ответ. Сформировавшиеся антитела атакуют вирус и очищают организм. Постинфекционный иммунитет стойкий, пожизненный.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели – сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 15 мая 2020; проверки требуют 2 правки.
У этого термина существуют и другие значения, см. свинка.
Эпидемический паротит (свинка, заушница; лат. parotitis epidemica, от др.-греч. παρα- — возле, около и др.-греч. οὖς, родительный падеж ὠτός — ухо) — острое инфекционное заболевание, с негнойным поражением железистых органов (слюнные железы, поджелудочная железа, семенники), вызванное парамиксовирусом. Название «эпидемический паротит» считается устаревшим. Сейчас это заболевание чаще называют «паротит». На латыни околоушная слюнная железа называется glandula parotidea, а её воспаление — паротит; отсюда произошло название болезни. Наиболее часто болеют дети в возрасте от 3 до 15 лет.
Заражение[править | править код]
Заражение происходит воздушно-капельным путём (при кашле, чихании, разговоре) от больного человека, который заражён от 9 суток до появления симптомов до 5—9 суток после появления симптомов (отёчность гланд)[3].
Возбудитель[править | править код]
РНК-содержащий вирус MuV[en][4] из рода Rubulavirus семейства парамиксовирусов (Paramyxoviridae). Возбудитель паротита был впервые выделен и изучен в 1934 году Э. Гудпасчером и К. Джонсоном.
Вирионы полиморфны, округлые вирионы имеют диаметр 120—300 нм. Однонитевая и нефрагментированная «минус»-РНК кодирует 8 белков, в том числе Н-, N- и F-белки суперкапсидной оболочки.
Вирус обладает гемагглютинирующей, нейраминидазной и гемолитической активностью. Вирус агглютинирует эритроциты кур, уток, морских свинок, собак и др. В лабораторных условиях вирус культивируется на 7—8-дневных куриных эмбрионах и клеточных культурах. К вирусу чувствительны первично-трипсинизированные культуры клеток почки морской свинки, обезьян, сирийского хомяка, фибробласты куриных эмбрионов. Лабораторные животные малочувствительны к вирусу паротита. Только у обезьян удается воспроизвести заболевание, сходное с паротитом человека. Вирус нестоек, инактивируется при нагревании, ультрафиолетовом облучении, контакте с жирорастворителями, 2 % раствором формалина, 1 % раствором лизола. Аттенуированный штамм вируса (Л-3) используют в качестве живой вакцины. Антигенная структура вируса стабильна. Он содержит антигены, способные вызвать образование нейтрализующих и комплементсвязывающих антител, а также аллерген, который можно использовать для постановки внутрикожной пробы.
Иммунитет[править | править код]
После перенесения эпидемического паротита чаще всего остаётся стойкий пожизненный иммунитет, однако встречаются и повторные заболевания паротитом.
Течение болезни[править | править код]
Инкубационный период (отрезок времени от момента заражения до развития симптомов) составляет 11-23 дней; чаще — 13-19 дней. У некоторых за 1-2 дня наблюдаются продромальные явления (разбитость, недомогания, боли в мышцах, головные боли, познабливания, нарушения сна и аппетита). С развитием болезни симптомы становятся более выраженными, отмечаются признаки поражения слюнных желез: сухость во рту; боли в области уха, усиливающиеся при жевании, разговоре.
Классификация[править | править код]
А. Манифестантные формы:
- Неосложнённые: поражение только слюнных желёз, одной или нескольких.
- Осложнённые: поражение слюнных желёз и других органов (менингит, менингоэнцефалит, панкреатит, орхит, эпидидимит, мастит, миокардит, артриты, нефрит).
По тяжести течения:
- легкие (в том числе стертые и атипичные): протекающие с субфебрильной температурой тела, с отсутствием или слабо выраженными признаками интоксикации, без осложнений.
- среднетяжёлые: протекающие с фебрильной температурой (38-39,9°С), длительной лихорадкой и выраженными симптомами общей интоксикации (озноб, головная боль, артралгия и миалгия), значительным увеличением слюнных желез, чаще — двусторонним паротитом, наличием осложнений.
- тяжелые: протекающие с высокой температурой (40°С и выше), длительным её повышением (до 2 нед. и более), резко выраженными признаками общей интоксикации (астенизация, резкая слабость, тахикардия, снижение АД, нарушение сна, анорексия и др.).
Б. Инаппарантная форма инфекции.
В. Резидуальные явления эпидемического паротита.
- атрофия яичек;
- бесплодие;
- диабет;
- глухота, нарушение функций центральной нервной системы.
Лихорадка максимальна на 1-2-й день, продолжается 4-7 дней. Поражение слюнных желез: область железы болезненна. Боль выражена в некоторых точках: впереди мочки уха, позади мочки уха (симптом Филатова) и в области сосцевидного отростка. Симптом Мурсу — воспалительная реакция слизистой оболочки в области выводного протока пораженной околоушной железы. Кожа над ней напряжена, лоснится, припухлость может распространиться и на шею. Увеличение в течение 3 дней достигает максимума, держится 2-3 дня и постепенно (в течение 7-10 дней) уменьшается.
Прогноз при эпидемическом паротите благоприятный, летальные исходы бывают очень редко (1 на 100 000 заболевших), однако следует учитывать риск глухоты и атрофии яичек с последующим бесплодием.
Подтверждение диагноза[править | править код]
Из лабораторных методов подтверждения диагноза наиболее доказательным является выделение вируса паротита из крови, смывов из глотки, секрета околоушной слюнной железы, спинномозговой жидкости и мочи.
Иммунофлюоресцентные методы позволяют обнаружить вирусы на клеточной культуре уже через 2-3 дня (при стандартном методе исследования — лишь через 6 дней). Иммунофлюоресцентный метод позволяет обнаружить вирусный антиген непосредственно в клетках носоглотки, что даёт возможность наиболее быстро получить ответ.
Серологические методы позволяют выявить нарастание титра антител только через 1-3 недели от начала заболевания. Используются различные методы. Наиболее информативным является твердофазный иммуноферментный анализ, более поздние результаты получают с помощью более простых реакций (РСК и РНГА). Исследуют парные сыворотки: первая берется в начале болезни, вторая — спустя 2-4 недели. Диагностическим считается нарастание титра в 4 раза и более. Может быть использована внутрикожная проба с антигеном (аллергеном). Диагностическим считается переход отрицательной пробы в положительную. Если кожная проба будет положительной уже в первые дни болезни, то это свидетельствует о том, что человек ранее перенес паротит.
Лечение[править | править код]
Больных эпидемическим паротитом можно лечить дома. Госпитализируют больных тяжёлыми осложненными формами и по эпидемиологическим показаниям. Изолируют больных дома в течение 9 дней. В детских учреждениях, где выявлен случай заболевания паротитом, устанавливается карантин на 21 день. Дезинфекция в очагах паротита не проводится.
Этиотропного лечения нет. Важной задачей лечения является предупреждение осложнений. Важно соблюдение постельного режима не менее 10 дней. У мужчин, не соблюдавших постельного режима в течение 1-й недели, орхит развивался в 3 раза чаще (у 75 %), чем у лиц, госпитализированных в первые 3 дня болезни (у 26 %). Для профилактики панкреатитов необходимо соблюдать определенную диету: избегать переедания, уменьшить количество белого хлеба, макарон, жиров, капусты. Диета должна быть молочно-растительной. Из круп лучше употреблять рис, разрешается черный хлеб, картофель.
При орхитах возможно назначение преднизолона в течение 5-7 дней, начиная с 40-60 мг и уменьшая дозу каждый день на 5 мг, или другие кортикостероиды в эквивалентных дозах. На течение паротитного менингита благоприятное влияние оказывает спинномозговая пункция с извлечением небольшого количества ликвора. Некоторое значение имеет умеренная дегидратационная терапия. При остром панкреатите назначают жидкую щадящую диету, атропин, папаверин, холод на живот, при рвоте — аминазин, а также препараты, ингибирующие ферменты, в частности контрикал (трасилол), который вводят внутривенно (медленно) в растворе глюкозы, в первый день 50000 ЕД, затем 3 дня по 25000 ЕД/сут и еще 5 дней по 15000 ЕД/сут. Местно — согревающие компрессы.
Профилактика[править | править код]
Вакцина против паротита — безопасное средство предотвращения болезни. В большинстве случаев вакцинация уменьшает осложнения на популяционном уровне[5]. При показателях вакцинации населения в 90 % эффективность достигает 85 %[6]. В целях долгосрочной профилактики требуется введение двух доз. Введение первой дозы рекомендуется в возрасте от 12 до 18 месяцев. Введение второй дозы обычно производится в период между двумя и шестью годами[5]. Вакцинация после заражения может оказаться полезной для тех, кто ещё не обладает иммунитетом[7].
В соответствии с российским национальным календарём прививок, вакцинация против эпидемического паротита проводится с помощью комбинированной живой вакцины от кори, краснухи и паротита в возрасте 12 месяцев, а ревакцинация — в шесть лет.[источник не указан 645 дней]
Безопасность[править | править код]
Вакцина против паротита очень безопасна, а побочные эффекты обычно слабо выражены[5][7]. Введение вакцины может вызывать умеренную боль, отек в месте инъекции и небольшое повышение температуры. Более значительные побочные эффекты проявляются редко[5]. Недостаточно доказательств связи между вакцинацией и неврологическими осложнениями[7]. Не следует вводить вакцину беременным женщинам или лицам с глубокой иммуносупрессией[5]. Несмотря на то, что вакцина разработана на базе куриных клеток, она одобрена для введения лицам с аллергией на яйца[7].
Использование[править | править код]
Большая часть развитых стран и многие развивающиеся страны включают данную вакцину в свои программы иммунизации, часто в сочетании с вакциной против кори и краснухи в виде комбинированной вакцины MMR[5]. Комбинированная вакцина, включающая три вышеуказанные вакцины и вакцину против ветряной оспы, доступна под названием MMRV (англ.)[7]. По состоянию на 2005 год, 110 стран обеспечивали проведение вакцинации; было введено почти 500 миллионов доз MMR[5]. В тех регионах, где широко распространено проведение вакцинации, показатели заболеваемости снижены более чем на 90 %.
История, общество и культура[править | править код]
Первая вакцина против паротита была лицензирована в 1948 году, однако она обладала низкой эпидемиологической эффективностью, поскольку индуцировала краткосрочный иммунитет[7]. Улучшенные вакцины стали коммерчески доступными в 1960-е годы. Первая вакцина являлась инактивированной, а последующие содержали ослабленный живой вирус[5]. Вакцина входит в Перечень Всемирной организации здравоохранения основных лекарственных средств. Это жизненно важное лекарственное средство, необходимое для организации базовой системы здравоохранения[8]. По состоянию на 2007 год применяется несколько разных видов вакцины[5].
См. также[править | править код]
- Паротит
- Ложный паротит Герценберга
- Корь
- Краснуха
- Ветряная оспа
Примечания[править | править код]
- ↑ база данных Disease ontology (англ.) — 2016.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Как долго больной вирусными инфекциями заразен? (Англ.: How long is someone infectious after a viral infection?), Англия: Национальная Организация Здравоохранения, 4 декабря 2013г., <https://www.nhs.uk/chq/Pages/1068.aspx?CategoryID=67&SubCategoryID=150> (англ.)
- ↑ Артем Кабанов. Эпидемический паротит, он же свинка — опасная болезнь с забавным названием (12 апреля 2019). Дата обращения: 17 апреля 2019.
- ↑ 1 2 3 4 5 6 7 8 9 Mumps virus vaccines (неопр.) // Weekly epidemiological record. — 2007. — 16 February (т. 82, № 7). — С. 49—60. — PMID 17304707.
- ↑ Hviid A., Rubin S., Mühlemann K. Mumps (англ.) // The Lancet. — Elsevier, 2008. — March (vol. 371, no. 9616). — P. 932—944. — doi:10.1016/S0140-6736(08)60419-5. — PMID 18342688.
- ↑ 1 2 3 4 5 6 Atkinson, William. Mumps Epidemiology and Prevention of Vaccine-Preventable Diseases (англ.). — 12. — Public Health Foundation, 2012. — P. Chapter 14. — ISBN 9780983263135.
- ↑ WHO Model List of EssentialMedicines. World Health Organization (октябрь 2013). Дата обращения: 22 апреля 2014.
Ссылки[править | править код]
- Материалы об эпидемическом паротите на сайте Всемирной организации здравоохранения
- Mumps (англ.). Национальная служба здравоохранения Великобритании (20 August 2013). Дата обращения: 27 августа 2017.
Источник
