Как краснуха по латыни
КРАСНУХА (rubeola, син. краснуха коревая) — острая инфекционная болезнь, вызываемая вирусом, характеризующаяся появлением сыпи на коже и увеличением лимфатических узлов.
Заболевание впервые упоминается Байю (G. de Baillou) в 16 в. В 1829 г. Вагнер (Wagner) дифференцировал Краснуху от кори и скарлатины. В самостоятельную нозологическую форму Краснуха выделена на международном конгрессе в Лондоне в 1881 г. Внимание к этой болезни возросло в связи с выявлением ее роли в возникновении врожденных пороков развития.
Этиология и патогенез
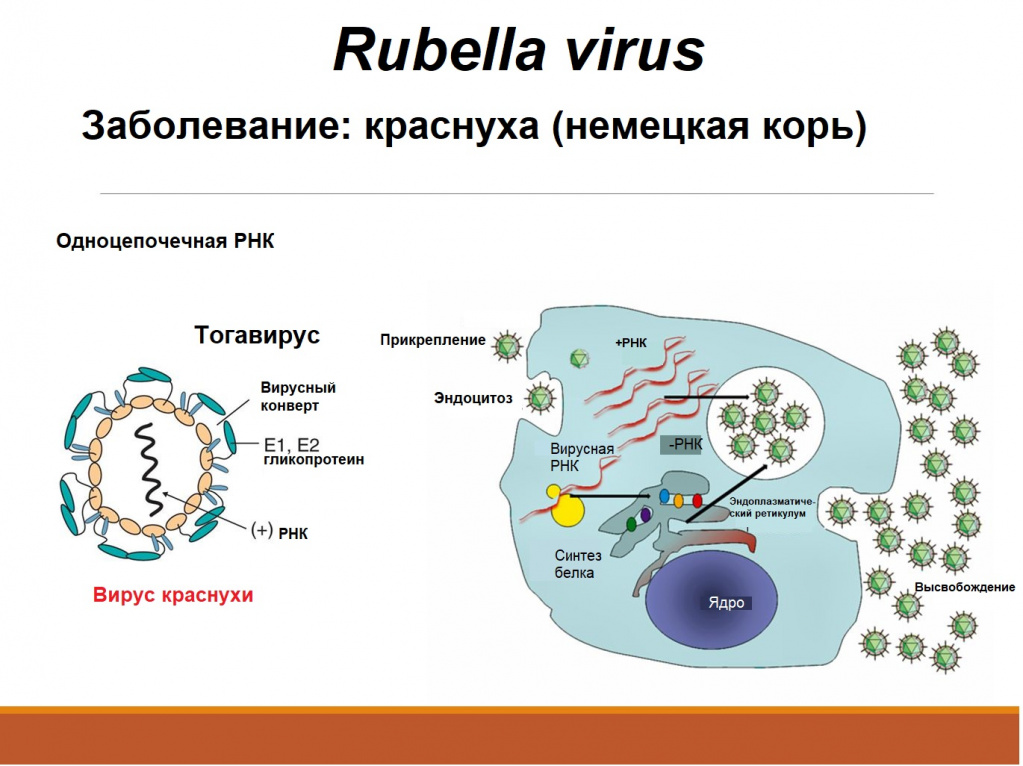
Вирус Краснухи выделен Паркменом (Р. D. Parkman) с сотр. и Уэллером и Невой (Т. Н. Weller, F. A. Neva) в 1961 г. Отнесен к роду рубивирусов семейства тогавирусов (см. Вирусы). Вирион диам. 60—75 нм, имеет сферическую форму и состоит из изометрически построенного нуклеокапсида, содержащего однотяжевую РНК, и внешней оболочки, имеющей 5—6 выступов длиной 5—8 нм. В составе вириона определяются липиды и ок. 8 полипептидов с различным молекулярным весом. Вирус термолабилен, но может сохраняться при t° — 20—70°, чувствителен к действию органических растворителей, стабилен при pH 6,8—8,1. Обладает комплементсвязывающей и гемагглютинирующей активностью. Размножается в клетках многих первичных и перевиваемых культур, однако только в немногих проявляет цитопатическое действие и образует бляшки; склонен вызывать хроническую инфекцию клеток, особенно эмбрионального происхождения. Отмечено размножение вируса в организме мелких лаб. животных (хорьки, морские свинки, кролики, крысы, мыши) и обезьяны.
Возбудитель болезни проникает в организм через слизистую оболочку верхних дыхательных путей, а оттуда уже во второй половине инкубационного периода в кровь, обусловливая развитие вирусемии (см.). В стадии высыпания начинается продукция антител, содержание которых в крови достигает максимума через 2—3 и более недель после высыпания. Вирус К. проявляет тропизм к лимфатической ткани, вызывая характерное системное поражение лимф, узлов.
Патологическая анатомия
Вирус обладает особой способностью поражать эмбриональные ткани; при возникновении краснушной инфекции у женщины в первые три месяца беременности возникает хрон, инфекция эмбриона. Вирус К. тормозит митотическую активность клеток, оказывает цитодеструктивное действие с задержкой развития тканей и органов эмбриона, в результате чего возникают различные эмбриопатии (пороки развития мозга, органов зрения и слуха, сердца, скелета и пр.). При инфицировании в более поздние сроки беременности вирус поражает сосуды плаценты, обусловливая хрон, ишемию тканей и органов плода, нарушая их развитие. Патологическая анатомия К., возникающей при постнатальном заражении, не изучена.
Эпидемиология
Источником инфекции при Краснухе являются больные, у которых вирус может быть выделен за несколько дней до и в течение 2 нед. и более после высыпания. Источником заражения могут быть также лица, переносящие бессимптомную (инаппарантную) форму краснушной инфекции, к-рая выявляется серологическими реакциями. Дети, родившиеся с явлениями врожденной К., в течение нескольких месяцев и даже 1,5 —2 года после рождения могут быть также источниками инфекции. Заражение происходит воздушно-капельным путем. Восприимчивость к К. высокая, но ниже, чем при кори и ветряной оспе. Поражаются преимущественно дети в возрасте от 1 до 7 лет. Возможно заболевание взрослых, хотя большинство населения переносит эту инфекцию в детстве. После перенесенного заболевания развивается стойкий пожизненный иммунитет. При повторном инфицировании может отмечаться так наз. бустер-эффект — раннее и быстрое нарастание антител при отсутствии клин, проявлений болезни. Повышенная заболеваемость К. обычно имеет выраженную сезонность (зима, весна) и наблюдается каждые 4—5 лет.
Клиническая картина
Инкубационный период Краснухи в среднем 15—21 день. Продромальный период длится несколько часов, иногда 1 — 2 сут., часто оставаясь незамеченным. Он характеризуется незначительным подъемом температуры, слабо выраженными насморком и кашлем. Типичным симптомом К., который появляется за 2—3 дня до высыпания и исчезает через несколько суток после угасания сыпи, является припухание заднешейных, затылочных и других лимфатических узлов, которые увеличиваются до размеров крупной горошины, плотноваты и болезненны на ощупь. Сыпь появляется на лице, шее, распространяясь в течение нескольких часов по всему телу; она наиболее обильна на разгибательных поверхностях конечностей, на спине и ягодицах, может сопровождаться легким зудом. Сыпь имеет вид пятен бледно-розового цвета круглой или овальной формы, иногда слегка возвышающихся над кожей. Величина пятен различна — от булавочной головки до размеров чечевицы. Сыпь исчезает через 2—3 дня, не оставляя пигментации и последующего шелушения. Одновременно с кожным высыпанием у части больных на слизистой оболочке зева появляется энантема в виде мелких бледно-розовых пятнышек. Высыпание сопровождается подъемом температуры, чаще в пределах 38°; нередко в течение всего заболевания температура остается нормальной. Катаральные явления, возникшие в продромальном периоде, не усиливаются. Самочувствие больных, как правило, не нарушается. При исследовании крови в инкубационном периоде обнаруживаются небольшой лейкоцитоз и нейтрофилез, в стадии высыпания — лейкопения, лимфоцитоз и значительное количество плазматических клеток.
Взрослые переносят К. тяжелее: температура может достигать 39°, могут быть сильные головные боли, мышечные боли, выраженные катары слизистой оболочки носа и конъюнктивы глаз.
Осложнения
Серьезными осложнениями являются краснушные энцефалит (см.) и энцефаломиелит (см.); один случай этих осложнений приходится на 5—6 тысяч больных К. Артропатии, отиты, бронхопневмонии, нефриты, полиневриты также представляют большую редкость.

Рис. 4. Ребенок с признаками неонатальной тромбоцитопенической пурпуры при врожденной краснухе (желтуха как проявление гепатита и генерализованная сыпь)
При заболевании Краснухой беременных женщин в первые три месяца беременности (в период органогенеза) у плода часто (в среднем в 50% случаев) возникают пороки развития различных органов и систем (см. Эмбриопатии), в т. ч. синдром Грегга (катаракта, глухота, пороки сердца), может быть микроцефалия (см.), нарушение развития скелета и черепа. При заражении К. беременных женщин в более поздние сроки у плода как результат вирусного поражения развиваются Фетопатии (см.) — гемолитическая анемия, тромбоцитопеническая пурпура, гепатит (цветн. рис. 4), поражение костей, легких и пр.
Диагноз
Диагноз ставится на основании клин, симптоматики и данных эпидемиол, анамнеза.
Точная диагностика К. обеспечивается с помощью серол, методов. При выделении вируса пробы (смывы из носоглотки, кровь, мочу, послеабортные материалы) помещают в пробирки со стерильным р-ром, содержащим желатин или плазменный альбумин крупного рогатого скота и антибиотики. Для заражения чаще всего используют клетки RK-13 или ВНК 21/13S. Инокулированные культуры (культуры, в которые внесен вирус) подвергают 3—4 слепым пассажам для накопления вируса. Идентификацию вирусов (см.) проводят либо по наличию интерференции, обычно используя первичные культуры клеток и разрешающие вирусы ECHO—11 и вирусы везикулярного стоматита, либо прямым методом по проявлению цитопатического действия или образованию бляшек, используя клетки RK-13, ВНК-21, SIRK. Для нейтрализации вируса К. гипериммунные сыворотки получают иммунизацией кроликов, овец, свиней или используют сыворотки переболевших К. людей. Идентификацию вируса К. проводят также методом непрямой иммунофлюоресценции (см.), выполняемым по стандартной методике с использованием чаще всего клеток ВНК 21/13 S и RK-13 и названных гипериммунных сывороток. Находит применение иммунопероксидазный метод, модифицированный Джерны (G. Gerna), который предложил использовать для заражения клетки Vero, BS-C-1 и конъюгаты с иммунопероксидазой специфических человеческих IgG (прямой метод), а также козьих IgG против глобулинов человека (непрямой метод). Этот метод более прост и требует меньше времени, чем предыдущие.
К. необходимо дифференцировать с корью (см.), от к-рой К. отличается слабой выраженностью катаров верхних дыхательных путей и лихорадочной реакции, отсутствием пятен Вельского — Филатова — Коплика и этапности высыпания, более бледной окраской и пятнистым характером сыпи, имеющей слабую склонность к слиянию и не оставляющей пигментации и шелушения, припуханием затылочных и заднешейных лимф, узлов. Реже К. приходится дифференцировать с инф. мононуклеозом (см. Мононуклеоз инфекционный), а также сыпью, возникающей при непереносимости лекарственных веществ (см. Лекарственная аллергия).
Лечение
Специальное лечение не проводится, иногда применяют симптоматические средства.
Прогноз благоприятный, исключая К. внутриутробного происхождения, при к-рой часто наблюдаются пороки развития, а также гибель плода и естественное прерывание беременности.
Профилактика
Больного изолируют из коллектива на 4 дня от начала высыпания. Однако, учитывая большую длительность заразительности больных, а также частоту инаппарантных форм Краснухи, нельзя рассчитывать на абсолютный эффект этой меры. Беременным женщинам следует избегать общения с больным К.; в случае заболевания К. некоторые авторы рекомендуют вводить им гамма-глобулин (10—30 мл) с целью профилактики поражений плода. Предложена активная иммунизация живой аттенуированной (ослабленной) вакциной.
Библиография: Агабабова В. В. и др. Поражение нервной системы при краснухе у детей, Педиатрия, № 11, с. 62, 1974; Анджапаридзе О. Г. и Червонский Г. И. Краснуха, М., 1975, библиогр.; Дранкин Д. И. и Годлевская М. В. Малые детские инфекции, с. 154, Саратов, 1975, библиогр.; Канторович Р. А. и др. Первый опыт проспективных и ретроспективных эпидемиолого-иммунологических исследований в связи с врожденной краснушной инфекцией, Журн, микр., эпид, и иммун., № 8, с. 42, 1973; Чернова М. П., Канторович Р. А. и Володина Н. И. Краснуха и врождённые пороки развития, Педиатрия, № 1, с. 17, 1977, библиогр.; Яковлева Н. В., Насибов М. Н. и Смородинцев А. А. Характеристика реактогенных свойств и эффективность живой вакцины против краснухи, Вопр, вирусол., № 3, с. 365, 1969; Ваdillet М. et Herzog Т. Gamma-globulines et rubeole, Presse m6d., t. 75, p. 799, 1967; Gerna G. Rubella virus identification in primary and continuous monkey kidney cell cultures by immuno-peroxidase technique, Arch. Virol., v. 49, p. 291, 1975; Gregg N. M. Congenital cataract following german measles in mother, Trans. Ophthal. Soc. Aust., v. 3, p. 35, 1941; Hofmann H. Impfung gegen Roteln, Wien. med. Wschr., S. 169, 1974, Bibliogr.; Horstmann D. M. Controlling rubella, Ann. intern. Med., v. 83, p. 412, 1975, bibliogr.; Horstmann D. М., Pajot T. G. a. Liebhaber H. Epidemiology of rubella, Amer. J. Dis. Child., v. 118, p. 133, 1969; International conference on rubella immunization, ibid., v. 118, p. 1, 1969; Mon-net P. Rubeole congenitale, Rev. Prat. (Paris), t. 21, p. 715, 1970; Parliman P. D. Attenuated rubella virus, New Engl. J. Med., v. 275, p. 569, 1966; Viral infections of humans, epidemiology and control, ed. by A. S. Evans, N. Y., 1976; Vivell O. Klinische Aspekte der Ro-telninfektion, Arztl. Lab., Bd 20, S. 303, 1974.
С. Д. Носов; Г. И. Червонский (этиол., мет. иссл.).
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Краснуха: причины появления, симптомы, диагностика и способы лечения.
Определение
Краснуха – острое инфекционное заболевание, передающееся воздушно-капельным путем. Местом внедрения (входными воротами) вируса краснухи (Rubella virus) является слизистая оболочка верхних дыхательных путей. Человек – единственный известный носитель этого вируса.
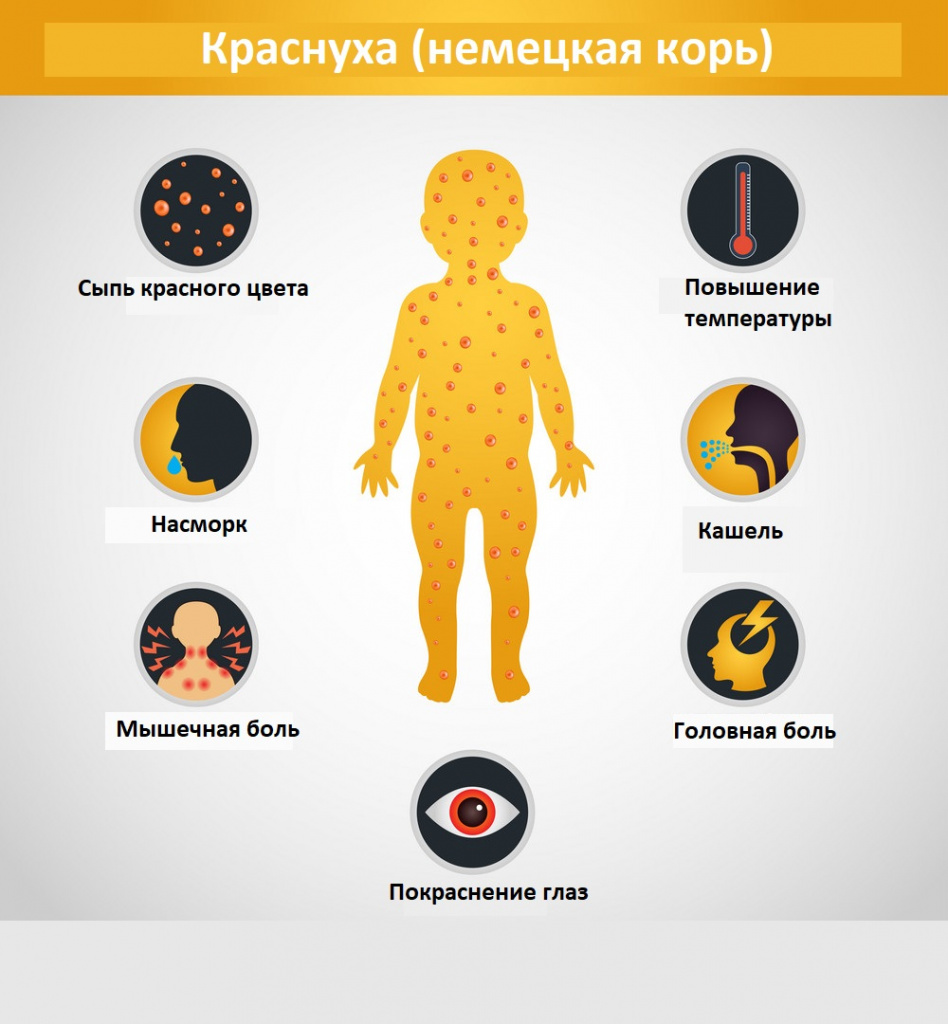
У детей болезнь протекает, как правило, легко, с симптомами, включающими сыпь, повышенную температуру (<39°C), рвоту и легкий конъюнктивит. Сыпь, которая появляется в 50-80% случаев, обычно сначала выступает на лице и шее, затем опускается ниже по телу и длится 1-3 дня. Опухшие лимфатические узлы за ушами и на шее являются наиболее характерным клиническим признаком. У инфицированных взрослых людей, чаще у женщин, может развиться артрит с болями в суставах, который длится обычно 3-10 дней.
Причины появления краснухи
Источником инфекции могут быть больные, у которых краснуха протекает в острой форме, а также те, у кого заболевание проходит в стертой и атипичной форме. У 30-50% инфицированных детей краснуха протекает бессимптомно. Восприимчивость к краснухе всеобщая, но считается наиболее высокой у детей в возрасте от 3 до 4 лет. Для возникновения заболевания однократного контакта с больным недостаточно – к заражению приводит длительный и тесный контакт. Инфекция не передается через предметы и третьих лиц вследствие малой устойчивости вируса во внешней среде.
Классификация заболевания
Кодирование по МКБ-10
В 06. Краснуха (немецкая корь).
В 06.0. Краснуха с неврологическими осложнениями:
- энцефалит (G05.1),
- менингит (G02.0),
- менингоэнцефалит (G05.1).
В 06.8. Краснуха с другими осложнениями:
- артрит (M01.4),
- пневмония (J17.1).
В 06.9. Краснуха без осложнений
Клиническая классификация краснухи:
По типу:
- типичная;
- атипичная:
- с изолированным синдромом экзантемы,
- с изолированным синдромом лимфоаденопатии,
- стертая,
- бессимптомная.
По тяжести:
- легкой степени тяжести,
- средней степени тяжести,
- тяжелая.
По течению:
- гладкое;
- негладкое:
- с осложнениями,
- с наслоением вторичной инфекции,
- с обострением хронических заболеваний.
Симптомы краснухи
Интоксикационный синдром: недомогание, небольшая слабость, умеренная головная боль, иногда боль в мышцах и суставах. Температура субфебрильная или нормальная, иногда повышается до фебрильных значений, держится 1-3 дня.
Синдром поражения респираторного тракта (катаральный синдром) выражен слабо. Отмечается незначительная гиперемия зева, конъюнктивит, сыпь в виде мелких бледно-розовых пятнышек на мягком небе (пятна Форхгеймера). Иногда отмечается гиперемия, зернистость слизистой ротовой полости, точечные кровоизлияния на язычке и мягком небе. Ринит, сухой кашель обычно наблюдаются у детей старшего возраста.
 Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
Синдром экзантемы относится к числу постоянных признаков краснухи. Сыпь сначала появляется на лице, за ушами, на волосистой поверхности головы, в течение суток распространяется с лица на туловище и на конечности. Ввиду быстрого распространения экзантемы создается впечатление одномоментности высыпания. Сыпь более выражена на разгибательных поверхностях конечностей, на спине, пояснице, ягодицах. У 75% больных сыпь мелкопятнистая (диаметром 5-7 мм), в отдельных случаях (у 5% пациентов) она может быть крупнопятнистой (диаметром 10 мм и более), реже – пятнистопапулезной. На ладонях и подошвах экзантема отсутствует.
Диагностика краснухи
Диагностика краснухи производится путем сбора анамнеза, клинического осмотра, лабораторных и специальных методов обследования и направлена на определение нозологии и клинической формы, тяжести состояния, выявление осложнений и показаний к лечению.
Клинический анализ крови в остром периоде болезни необходимо проводить всем пациентам для определения уровня лейкоцитов, числа плазматических клеток, тромбоцитов, СОЭ.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Серологический метод (ИФА) назначают пациентам с клиническими симптомами краснухи для подтверждения диагноза. Исследование крови проводят с целью выявления специфических антител, относящихся к иммуноглобулинам класса M (IgM) и класса G (IgG). Исследование группы репродуктивно значимых инфекций проводят беременным женщинам для выявления предрасположенности к заболеванию, при этом положительная реакция возможна только в случае ранее перенесенного заболевания.
Anti-Rubella-IgM (Антитела класса IgM к вирусу краснухи)
Антитела класса IgМ к вирусу краснухи.
Определение IgM антител к вирусу краснухи используют в целях диагностики первичной инфекции вирусом краснухи (Rubella). Они могут быть обнаружены уже через 1 – 3 дня после появления клинических симптомов, и в большинстве случаев их концентрация быстро снижае…
790 руб
Anti-Rubella-IgG (Антитела класса IgG к вирусу краснухи)
Индикатор наличия иммунитета к вирусу краснухи.
Антитела класса IgG к вирусу краснухи начинают вырабатываться через 3 – 4 недели с момента инфицирования и выявляются после окончания острого заболевания пожизненно, обеспечивая защиту от повторной инфекции. Выявление аnti-Rubella-IgG в концентр…
610 руб
Авидность IgG-антител к вирусу краснухи (Avidity anti-Rubella IgG)
Краснуха (Rubella) входит в группу репродуктивно значимых инфекций, обозначаемых как TORCH-комплекс (название образовано начальными буквами в латинских наименованиях – Toxoplasma, Rubella, Cytomegalovirus, Herpes); первичное инфицирование данными возбудителями, либо обострение уже имеющей…
925 руб
Вирусологическое исследование направлено на раннее выявление вируса краснухи в организме человека (первые 72 часа после появления сыпи). Исследование проводится из любых смывов – крови, слюны, мочи и др. Применяется в отдельных случаях как специальное исследование.
Молекулярно-биологический метод – полимеразная цепная реакция (ПЦР) применяется в целях определения генотипа возбудителя краснухи, мониторинга персистенции вируса у детей с синдромом врожденной краснухи, в качестве дополнительного метода исследования у беременных женщин.
Вирус краснухи, определение РНК (Rubella virus, RNA) в сыворотке крови
Определение РНК вируса краснухи (Rubella virus) в сыворотке крови методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Краснуха, широко распространенное острое инфекционное заболевание, характеризующееся кожной сыпью и увеличением лимфатических узло…
755 руб
Окончательный диагноз выставляется с учетом всех проведенных исследований и указанием следующих данных:
- эпидемиологических (контакт с больным краснухой в пределах инкубационного периода, наличие вакцинации),
- клинических (увеличение периферических лимфатических узлов, наличие сыпи, ее характер и локализация, выраженность интоксикации и лихорадки, синдром поражения респираторного тракта),
- лабораторных (лейкопения, тромбоцитопения, СОЭ; выявление антител к вирусу краснухи классов IgM, IgG или низкоавидных IgG, выделение вируса в различных биологических жидкостях).
К каким врачам обращаться
При первых симптомах краснухи следует обратиться к врачу общей практики (семейному врачу) или
терапевту
. Детей осматривает
врач-педиатр
. Специализированная медицинская помощь, в том числе в условиях стационара, оказывается врачами-инфекционистами и другими специалистами и включает профилактику, диагностику, лечение заболеваний и состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию.
Лечение краснухи
Принципы лечения больных краснухой предусматривают решение следующих задач:
- предупреждение развития осложнений со стороны органов и систем;
- предупреждение формирования остаточных явлений.
Больному требуется постельный режим и изоляция в течение всего острого периода. Лечение больных с диагнозом «краснуха» легкой и средней степени тяжести осуществляется в амбулаторных условиях, при тяжелом течении заболевания – в условиях стационара. Госпитализация также показана при наличии факторов риска, к которым относятся ранний возраст ребенка; пороки развития сердца, органов слуха и зрения; энцефалопатия; иммунодефицитные состояния. Показаниями для госпитализации в отделение реанимации и интенсивной терапии являются тяжелые формы краснухи с выраженными неврологическими нарушениями, дыхательной и сердечно-сосудистой недостаточностью.
Выбор методов лечения краснухи зависит от клинической картины, симптомов, и может включать назначение лекарственных препаратов и немедикаментозных методов терапии. При неосложненном течении заболевания применяется симптоматическая терапия.
Методы медикаментозного лечения:
- средства этиотропной терапии (препараты рекомбинантного интерферона);
- патогенетическая терапия;
- средства симптоматической терапии, в том числе, антибиотики;
- средства иммунотерапии и иммунокоррекции.
Методы немедикаментозного лечения:
- физические методы снижения температуры (обтирание, прикладывание льда, прохладная клизма, обильное питье, жаропонижающие средства;
- витаминные комплексы;
- санация ротоглотки;
- проветривание помещения;
- гигиенические мероприятия.
Осложнения
Осложнения после краснухе возникают редко. К ним относят артриты, которые чаще развиваются у взрослых (30% – у мужчин, 5-6% – у женщин). Припухлость и болезненность суставов появляются через 1-2 дня после угасания сыпи и исчезают в течение 1-2 недель без остаточных явлений. Обычно поражаются мелкие суставы кистей рук, реже – коленные и локтевые.
Краснушный энцефалит характеризуется выраженной неврологической симптоматикой. Больные отмечают усиление головной боли, ухудшение общего самочувствия, в дальнейшем могут возникать судороги, коматозное состояние. Возможно развитие менингоэнцефалита, энцефаломиелита. Крайне редко отмечается развитие невритов, полиневритов, пневмоний, синуситов, отитов, нефритов, тромбоцитопенической пурпуры, поражения поджелудочной железы с развитием сахарного диабета 1-го типа.
Изредка краснуха осложняется геморрагическим синдромом – кровоизлияниями в кожу и слизистые оболочки, гематурией, носовыми, кишечными кровотечениями.
Инфицирование женщины в период беременности, особенно в первом триместре, может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК).
Профилактика краснухи
Применение вакцины против краснухи обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования. Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ). Для иммунизации применяются медицинские иммунобиологические препараты, зарегистрированные и разрешенные к применению на территории Российской Федерации в установленном законодательством порядке согласно инструкциям по их применению. Иммунизация против краснухи проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям.
Неблагоприятные реакции на вакцинацию обычно бывают легкими и включают боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Каждый случай краснухи подлежит регистрации и учету в «Журнале учета инфекционных заболеваний» по месту их выявления в медицинских и иных организациях (детских, подростковых, оздоровительных и др.), а также территориальными органами, осуществляющими государственный санитарно-эпидемиологический надзор. Профилактические мероприятия направлены на раннюю и активную диагностику, лечение, изоляцию больных.
Источники:
- Постановление Главного государственного врача РФ «Об утверждении Программы «Профилактика кори и краснухи в период верификации их элиминации в Российской Федерации (2013-2015 гг.)» и плана ее реализации». Зарегистрировано в Минюсте РФ 30 августа 2013 г. № 29831.
- Санитарно-эпидемиологические правила «Профилактика кори, краснухи и эпидемического паротита» СП 3.1.2952-11. Зарегистрировано в Минюсте РФ 24 ноября 2011 г. № 22379.
- Руководство по эпидемиологическому надзору за корью, краснухой и синдромом врожденной краснухи в Европейском регионе ВОЗ. Обновленное издание, декабрь 2012 г.
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным краснухой. ФГБУ НИИДИ ФМБА России. 2015.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Дерматиты
Дерматиты: причины появления, симптомы, диагностика и способы лечения.
Коксартроз
Коксартроз: причины появления, симптомы, диагностика и способы лечения.
Кривошея
Кривошея: причины появления, симптомы, диагностика и способы лечения.
Источник
