Как долго лечится неспецифический язвенный колит

Неспецифический язвенный колит — один из самых загадочных гастроэнтерологических недугов. Точные причины его развития до сих пор не определены, но эффективные методы лечения, позволяющие максимально повысить качество жизни хронического больного, уже разработаны.

Неспецифический язвенный колит: можно ли вылечить навсегда
Теории развития заболевания
При неспецифическом язвенном колите страдает слизистая оболочка толстого кишечника. Она воспаляется, доставляя пациенту сильные болевые ощущения. В отличие от вирусных или инфекционных заболеваний, когда возбудитель попадает в организм извне, НЯК — патология аутоиммунная. Зарождается она внутри организма, при определенном сбое иммунной системы, точный характер которого пока не определен. Соответственно, нет возможности разработать профилактические меры, на 100% гарантирующие защиту от НЯК. Существуют лишь теории, позволяющие говорить о факторах риска:
- Генетический. Статистика выявила, что недуг отличается семейной предрасположенностью.
- Инфекционный. Некоторые специалисты предполагают, что НЯК возникает вследствие реакции организма на действие определенных бактерий, которые в обычных условиях являются непатогенными (безопасными). Что именно способствует модификации бактерий в болезнетворные, пока не ясно.
- Иммунный. Согласно этой теории, при НЯК возникает аллергическая реакция на определенные компоненты в составе пищевых продуктов. В ходе этой реакции слизистая вырабатывает особый антиген, вступающий в «конфронтацию» с естественной микрофлорой кишечника.
- Эмоциональный. Менее распространенная теория, согласно которой НЯК развивается на фоне продолжительных глубоких стрессов.

Неспецифический язвенный колит
Диагноз «неспецифический язвенный колит» стремительно молодеет. Более 70% заболевших, по статистике последних двадцати лет — подростки и люди до 30 лет. Пенсионеры страдают от язвенного колита гораздо реже. Согласно последним статистическим данным, заболеваемость составляет 1 случай примерно на 14 тысяч человек.
| Признаки | Легкая | Средняя | Тяжелая |
|---|---|---|---|
| Частота дефекации (в сутки) | До 4-х раз | 4-6 | Более 6 |
| Кровянистые выделения из прямой кишки | Незначительные | Умеренные | Выраженные |
| Уменьшение массы тела | Менее 5% | 5-10% | Более 10% |
| Гемоглобин | Более 110 | 90-110 | Менее 90 |

Неспецифический язвенный колит изнутри
Можно ли излечиться насовсем?
Этот вопрос волнует многих, кто впервые слышит свой диагноз. К сожалению, ни один врач, называющий себя профессионалом, не даст гарантии излечения. Дело в том, что НЯК — заболевание хроническое, а это значит, что недуг можно только «залечить», но не избавить от него полностью. Колит отличается циклическим течением, то есть рецидивы (периоды обострения) чередуются с месяцами застоя, когда болезнь себя почти не проявляет. Цель терапии при НЯК — максимально отодвинуть наступление рецидива, а при его наступлении — снизить остроту симптомов.
Некоторые больные, узнав свой диагноз, впадают в панику, полагая, что остаток жизни придется провести на строгой диете. Между тем эмоциональное состояние пациента является немаловажным фактором, определяющим успешность терапии. Поэтому опускать руки ни в коем случае нельзя. Строгие ограничения в питании необходимы только при острой фазе болезни, в периоды ремиссии диета гораздо мягче.

Этиопатогенез неспецифического язвенного колита
Пути лечения
Поиски эффективных методик лечения НЯК ведутся еще с 80-х годов прошлого века. В настоящее время наилучших результатов удалось добиться при комплексном подходе к терапии, сочетая разные пути лечения:
- прием медикаментов;
- диета;
- психоэмоциональная коррекция.
Практикуется также хирургическое лечение НЯК, но в последние годы наблюдается тенденция к замене оперативной терапии консервативной.

Язвенный колит
План лечения разрабатывается на основании индивидуальных особенностей организма (пол, возраст, наличие других хронических недугов и т.д.). Терапия НЯК по общей схеме давно доказала свою неэффективность. Поэтому до назначения определенных препаратов или оперативного вмешательства пациент должен пройти длительное обследование.
При невозможности полного излечения, терапия неспецифического язвенного колита ставит перед собой такие задачи:
- уменьшение симптоматики болезни;
- предотвращение рецидивов;
- улучшение качества жизни.
Видео — Неспецифический язвенный колит: симптомы и лечение
Медикаментозная терапия при НЯК
Основной группой лекарств, назначаемых при лечении язвенного колита, являются противовоспалительные препараты. Их цель — остановить воспалительный процесс в слизистых толстого кишечника.
Лечение различных степеней язвенного колита
- Глюкокортикоиды (Преднизолон, Гидрокортизон, Метилпреднизолон). Группа лекарств, которую начали первой использовать для снижения воспаления прямой кишки. Наибольшая эффективность глюкокортикоидов наблюдается при терапии левосторонних форм НЯК. Раньше эти лекарства использовались в виде клизм, в последние годы распространение получила особа особая лекарственная — ректальная пена. Терапия глюкокортикоидами демонстрирует хорошие результаты при средней и тяжелой формах НЯК. Продолжительность курса зачастую составляет не более 10 суток, далее рассматривается вопрос о целесообразности замены глюкокортикоидов препаратами другой группы.

Препарат Гидрокортизон используют для снижения воспаления прямой кишки
- Сульфасалазин. Данный препарат изначально разрабатывался для борьбы с бактериальными инфекциями. Он показал высокую эффективность при лечении легких и средних форм воспаления слизистой прямой кишки. Назначается в виде клизм или свечей. Главным минусом этого препарата в лечении НЯК является обилие побочных эффектов даже при малой передозировке. У пациентов открывается диарея, наблюдаются тошнота, слабость, сильные абдоминальные боли. Поэтому выверенная дозировка — главный залог успешного лечения сульфасалазином.
- Лекарства группы 5-АСК (аминосалициловой кислоты) — Месакол, Мезавант, Кансалазин, Салофальк и др. Показатели эффективности терапии НЯК этими препаратами сходны с сульфасалазином, но, в отличие от последнего, 5-АСК менее токсичны для организма. Используются в качестве основного лекарства при легких и средних формах тяжести колита. Могут назначаться в дополнение к препаратам группы глюкокортикоидов.

Препарат Месакол назначается в дополнение к препаратам группы глюкокортикоидов
Анализ эффективности того или иного противовоспалительного средства проводится в течение недели с момента приема. Если стабилизации состояния больного не наблюдается, препарат заменяют на другой.
Снижение воспаления слизистой — главная, но не единственная задача, которую должен решить план терапии НЯК. В дополнение к противовоспалительным средствам лечащий врач может назначать лекарства следующих групп:
- Антибиотики (Ампициллин, Рифаксимин, Цебофид и др.). Рекомендуются в случаях, когда течение болезни осложняется повышением температуры.

Препарат Ампициллин
- Противодиарейные препараты (Лоперамид, Хилак, Энтерол). Эти средства назначаются с особой осторожностью во избежание развития токсического мегаколона (патологическое состояние, характеризующееся нарушением тонуса толстого кишечника).
- Обезболивающие. Рекомендуются для снижения болевых симптомов в острой фазе НЯК. При этом определенные средства данной группы, например, популярный Ибупрофен, могут ухудшить симптоматику недуга.
- Препараты железа (Мальтофер, Ферретаб, Тардиферон). Назначаются для предотвращения железодефицитной анемии при тяжелых формах НЯК, сопровождающихся кишечными кровотечениями.

Препарат Мальтофер для предотвращения железодефицитной анемии при тяжелых формах НЯК
В зависимости от формы течения недуга и индивидуальной чувствительности к отдельным препаратам гастроэнтеролог может назначать как все вышеописанные средства, так и лекарства 1-2 групп.
Когда нужна операция
В настоящее время хирургическое вмешательство назначается в 10-15% всех случаев заболевания НЯК. В начале нулевых этот показатель был как минимум вдвое выше. Операция рекомендуется в крайних случаях, когда консервативное лечение оказалось безрезультатным и состояние больного ухудшается. На фоне НЯК может развиться злокачественная опухоль кишечника (колоректальный рак). Тогда операция необходима уже для спасения жизни пациента, а не для улучшения ее качества.
Сейчас практикуются следующие виды оперативного вмешательства:
- Колпроктэктомия. Наиболее радикальный метод оперативной терапии неспецифического колита, когда полностью вырезаются толстая и прямая кишка. Каловые массы выводятся через хирургически оформленное отверстие в передней брюшной стенке (стому). Пациенты, пережившие колпроктэктомию, вынуждены постоянно пользоваться калоприемниками для выведения переработанной пищи.

Колпроктэктомия при язвенном колите
- Континентная илеостомия. Эта операция также предусматривает удаление толстой и прямой кишки, но вместо стомы каловые массы выводятся в специальный резервуар, вшитый в брюшную стенку. Данный метод позволяет обходиться без калоприемников, но чреват другими сложностями. Внутренний резервуар может протекать, вызывая нагноение окружающих тканей.
- Пауч. Прогрессивным методом хирургического лечения НЯК считается формирование резервуара из фрагмента тонкого кишечника (пауча). Такой «накопитель», соединенный с анусом, выполняет роль прямой кишки и позволяет обойтись без удаления анального канала. Операция исключает риск рецидива язвенного колита и при этом позволяет сохранить функцию естественного опорожнения.

Виды операций при НЯК
Выбор той или иной методики оперативного вмешательства, как и в случае консервативного лечения, зависит от состояния больного и наличия сопутствующих заболеваний.
Особенности диеты при НЯК
Питание при язвенном колите предусматривает строгий контроль баланса питательных веществ в потребляемых продуктах. Превышение нормы углеводов или жиров в период ремиссии может привести к рецидиву. Поэтому визиты к диетологу, который будет корректировать меню в течение разных циклов болезни, обязательны.

Диетический стол №4 при неспецифическом язвенном колите
При НЯК рекомендуется полностью убрать из рациона продукты, содержащие грубую клетчатку или молочный белок. Мучное повышает кишечную перистальтику, что при воспалении слизистых чревато резкой приступообразной болью. Что касается запрета на молочные продукты, то он обусловлен повышенной чувствительностью организма к белку, который содержится в них. Если у здоровых людей аллергия на этот белок подавляется иммунной системой, то при НЯК организм с этой задачей не справляется. Также под запретом сладости с высоким содержанием лактозы (шоколад, конфеты, различные сиропы и т.д.). Потребление овощей и фруктов в период обострения следует свести к минимуму. Яблоки и груши в запеченном виде разрешены только при стойкой ремиссии, цитрусовые лучше исключить вовсе.
Основой рациона больного неспецифическим колитом в период острой фазы должны стать каши и бульоны. Мясо и рыба разрешены только в отварном или паровом виде, без корочки. Из гарниров, помимо каш, рекомендуется картофельное пюре мягкой консистенции. Яйца также разрешены, но только в виде парового омлета.

Список запрещенных и разрешенных продуктов при язвенном колите
Главным принципом формирования меню в период ремиссии является оценка реакции организма на добавление того или иного продукта. Коррекция рациона производится только под контролем врача-гастроэнтеролога.
Правильно подобранная схема лечения НЯК и соблюдение диеты обеспечивают стойкую, продолжительную ремиссию, при которой ограничения в питании сводятся к минимуму. Пример тысяч пациентов показал, что с неспецифическим язвенным колитом можно вести яркую, полноценную жизнь, качество которой зависит в первую очередь от желания соблюдать план лечения.
Источник
Неспецифический язвенный колит (или просто язвенный колит) — хроническое воспаление толстой кишки аутоиммунного характера. Данное заболевание относится к группе воспалительных заболеваний толстого кишечника.
Эпидемиология
Заболевание преобладает в развитых странах Европы и Северной Америки. Язвенный колит встречается в 20-260 случаев на 100 000 человек. С каждым годом число заболевших увеличивается.[2]
Чаще всего болеют лица в возрасте от 21 до 42 лет, а также пациенты после 54 лет. Самые опасные периоды в развитии язвенного колита — это первый год болезни (из-за быстрого развития воспаления при фульминантном течении появляются осложнения, опасные для жизни) и десятый год (за этот период развиваются злокачественные новообразования).
Факторы риска до сих пор до конца не изучены. Существует следующая закономерность:
- Взаимосвязь курения и язвенного колита. По статистическим данным курящие люди реже болеют язвенным колитом.
- Аппендэктомия (удаление аппендицита) в анамнезе снижает заболеваемость язвенным колитом.
- Снижение количества пищевых волокон способствует появлению болезни.
- Лица, чаще болеющие детскими инфекциями, имеют склонность к появлению данного заболевания.
Этиология
Происхождение язвенного колита на сегодняшний день неизвестно. Существуют следующие теории развития заболевания:
- Язвенный колит возникает под действием определённых экзогенных (внешних) факторов, которые не известны. Предположительной причиной является инфекция.
- Заболевание имеет аутоиммунный характер. Существует наследственная предрасположенность к развитию болезни. Под воздействием определённых факторов запускаются иммунные реакции, вырабатываются антитела, направленные на клетки толстого кишечника.
- Язвенный колит развивается вследствие реакции организма на определённые продукты питания, при этом воспаляется кишечная стенка.
Первые признаки заболевания: кровь и слизь в стуле, диарея, боли в животе, повышение температуры тела.
Основными симптомами неспецифического язвенного колита кишечника являются:
- кишечные кровотечения;
- диарея;
- запор;
- боль в животе;
- тенезмы (ощущение постоянных режущих, тянущих, жгучих болей в толстой кишке — позывов к дефекации, однако при этом выделение кала не происходит);
- лихорадка;
- снижение массы тела;
- тошнота, рвота;
- слабость;
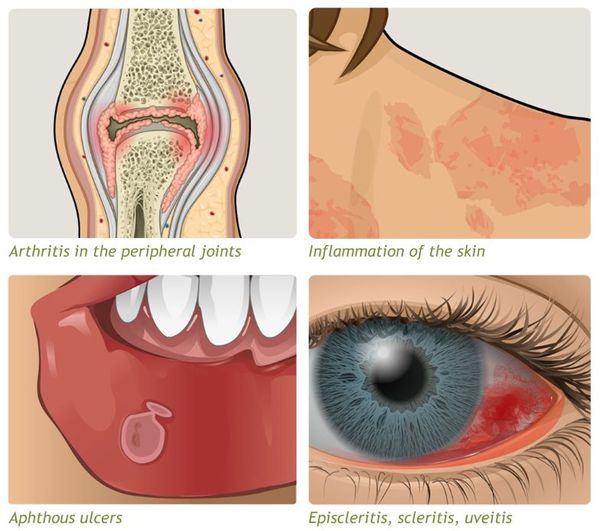
- внекишечные симптомы (артрит, узловатая эритема, увеит и другие).
Заболевание хроническое — симптомы возникают только при обострении, при ремиссии их может не быть.
Характер преобладающей симптоматики зависит от тяжести заболевания и вовлечённого в воспалительный процесс отдела толстого кишечника. Например, при тотальном поражении наблюдается частый жидкий стул с большим количеством крови в кале, боли в животе спастического характера. При тяжёлом течении присоединяются симптомы общей интоксикации (лихорадка, тошнота, рвота, слабость).
При поражении дистальных отделов толстого кишечника (проктит) чаще возникает запор, ложные позывы на дефекацию, тенезмы, в кале обнаруживаются следы алой крови, слизи или гноя. Для оценки тяжести язвенного колита предложены критерии Truelove и Witts.
При язвенном колите происходит каскад воспалительных реакций. В результате воздействия триггерного (инициирующего) фактора стимулируются Т- и В-лимфоциты, что, в свою очередь, приводит к образованию иммуноглобулинов М и G. Дефицит Т-супрессоров усиливает аутоиммунный ответ. Образование иммуноглобулинов М и G приводит к появлению иммунных комплексов и активации сиcтемы комплемента, который обладает цитотоксическим действием. В очаг воспаления проникают нейтрофилы и фагоциты, при этом высвобождаются медиаторы воспаления.
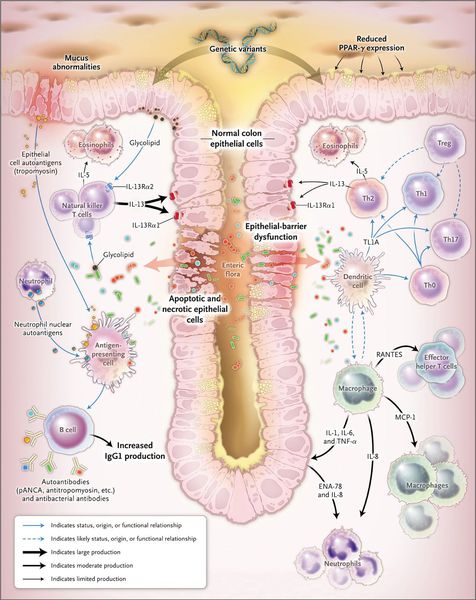
Одним из механизмов патогенеза язвенного колита является нарушение барьерной функции слизистой оболочки толстой кишки и регенераторной функции.
Реакция организма на стресс с патологическим нейрогуморальным ответом приводит к активизации аутоиммунного процесса. Часто больные язвенным колитом имеют эмоциональную нестабильность.
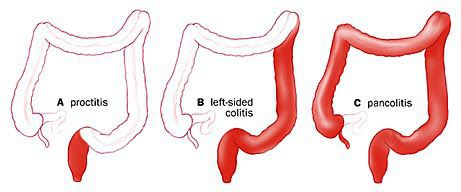
По распространённости процесса различают:
- проктит (с вовлечением прямой кишки);
- левосторонний колит (поражение прямой сигмовидной и нисходящей ободочной кишки);
- тотальный колит (поражение всех отделов толстого кишечника).
По степени тяжести течения:[3]
- лёгкое течение;
- среднетяжёлое течение;
- тяжёлое течение.
По характеру течения:
- острое течение (менее 6 месяцев от начала болезни);
- фульминантное (быстро развивающееся);
- постепенное;
- хронический язвенный колит непрерывного течения (периоды ремиссии (ослабления симптомов) менее 6 месяцев при правильном лечении);
- хронический язвенный колит рецидивирующего течения (периоды ремиссии более 6 месяцев): редко рецидивирующее (один раз в год или меньше) или часто рецидивирующее (более 2 раз в год).
Язвенный колит — это хроническое заболевание, при котором бывают периоды, когда возникает обострение и периоды, когда симптомы затухают или не выявляются — стадия ремиссии. Язвенный колит может обостряться без явной причины, однако чаще это происходит под воздействием стресса, неправильного питания и приёме некоторых лекарств.
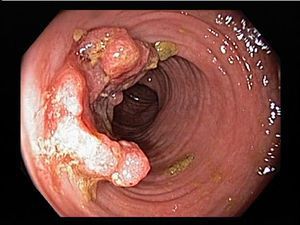
Местные осложнения
К местным осложнениям относятся:
- перфорация;
- токсическая дилатация (расширение) толстого кишечника;
- обильное кишечное кровотечение;
- колоректальный рак.
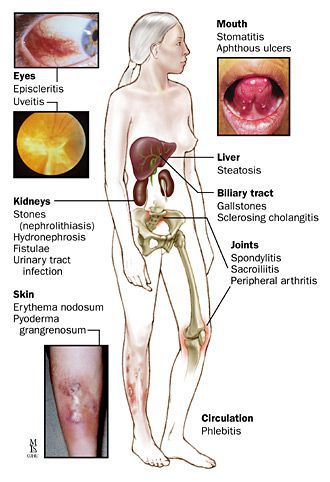
Системные осложнения
Проявляются внекишечными симптомами, причина которых до сих пор не изучена. Чаще поражаются ротовая полость, кожа, суставы.
К системным осложнениям относятся:
- узловатая эритема (поражение кожи и подкожной клетчатки);
- гангренозная пиодермия (поражение кожи крупными болезненными язвами);
- эписклерит (поражение эписклеральной ткани глаза);
- артропатия (поражение суставов);
- анкилозирующий спондилит (воспаление суставов позвоночника);
- поражения печени (повышение трансаминаз крови, гепатомегалия);
- первичный склерозирующий холангит (сужение просвета желчных протоков в результате воспаления).
При диагностике в первую очередь оценивается клиника заболевания, анамнез, производится осмотр с обязательным пальцевым исследованием прямой кишки.
Наиболее важными в диагностике язвенного колита являются эндоскопические методы исследования: ректороманоскопия, колоноскопия с биопсией. Так же для уточнения диагноза применяются ирригоскопия, МСКТ-колоноскопия.
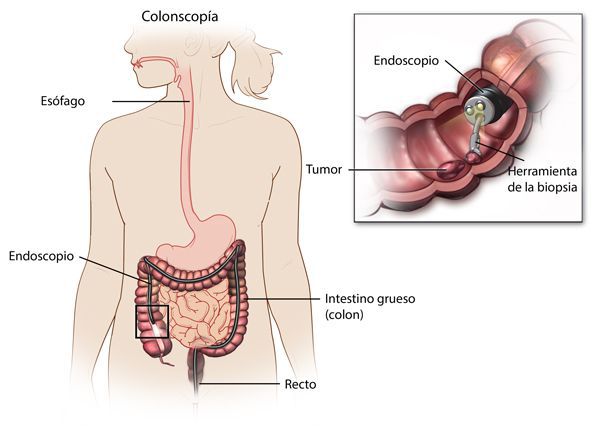
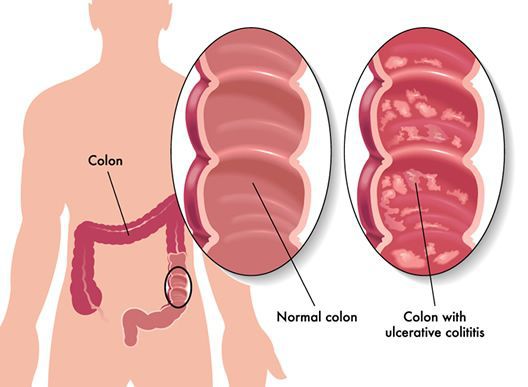
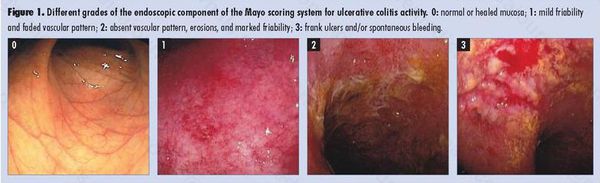
По эндоскопической картине можно определить степень воспаления толстого кишечника. Существуют четыре степени воспаления кишечника:
- При I степени наблюдается отёчность слизистой оболочки, гиперемия, сглаженность или отсутствие сосудистого рисунка, определяются точечные кровоизлияния, слизистая ранима, контактно кровоточит.
- При II степени добавляется зернистость, могут присутствовать эрозии, фиброзный налёт на стенках кишки.
- При III степени эрозии сливаются между собой, образуются язвы, в просвете кишки гной и кровь.
- При IV степени, помимо вышесказанного, появляются псевдополипы, состоящие из грануляционной ткани.
Язвы не проникают глубже подслизистого слоя.
При рентгенологическом исследовании определяется:
- отсутствие гаустр (мешкообразных выпячиваний стенки толстой кишки);
- сглаженность контуров;
- изъязвления, отёк, зубчатость, двойной контур;
- утолщение слизистой и подслизистой оболочек;
- преимущественно продольные и грубые поперечные складки;
- воспалительные полипы.
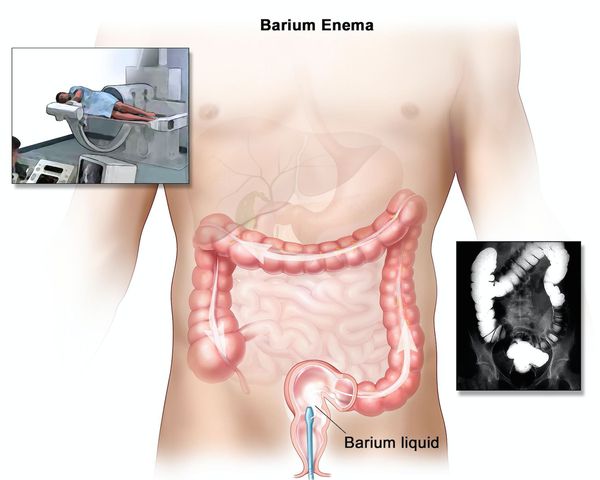
Ирригоскопия помогает не только в диагносте язвенного колита, но и в выявлении серьёзных осложнений, таких как токсическая дилатация (чрезмерное расширение просвета толстой кишки).
Дифференциальный диагноз:
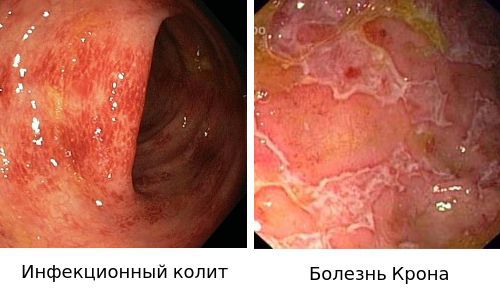
- Для подтверждения диагноза «Инфекционный колит» используют бактериологическое исследование.
- Диагноз «Болезнью Крона» ставится на основании эндоскопической картины и гистологического исследования биоптата слизистой.
- Ишемический колит.
Тактика зависит от локализации поражения и тяжести течения. При дистальных формах заболевания течение обычно лёгкое, поэтому больные могут лечиться в амбулаторных условиях. Тотальное или левостороннее поражение чаще имеет тяжёлое течение, поэтому требует госпитализации и лечения в условиях стационара.
Диета
Назначаются диеты № 4, 4Б, 4В по Певзнеру. Цель диеты — уменьшить воспаление, бродильные и гнилостные процессы в кишечнике, нормализовать функции кишечника и других органов пищеварения. Блюда жидкие, полужидкие, протёртые, сваренные в воде или на пару. Исключены очень горячие и холодные блюда.
Разрешённые при язвенном колите продукты:
- сухари, супы слизистой консистенции, сваренные на обезжиренном мясном, рыбном бульоне или овощном отваре, с хорошо проваренными крупами, лапшой или вермишелью, допускается добавление фрикаделек;
- нежирное мясо и рыба;
- тщательно проваренные каши;
- фруктовые пюре;
- свежий протёртый творог;
- сахар в маленьких дозах;
- желе и кисели из черники, кизила, черемухи, айвы, груш;
- крепкий черный чай, можно с лимоном, отвар из шиповника, черной смородины, черники и черемухи;
- паровой омлет, яйца, сваренные вкрутую; сливочное масло.
Запрещенные при язвенном колите продукты:
- сдоба и кондитерские изделия;
- чёрный хлеб;
- мясные и рыбные жирные бульоны;
- колбасы, солёная и копчёная рыба, консервы;
- алкоголь;
- кофе;
- молоко;
- газированные сладкие напитки;
- свежие овощи и фрукты;
- перловая и пшеничная каши, бобовые.
Консервативная терапия
К консервативной терапии относятся:
- аминосалицилаты, препараты 5-аминосалициловой кислоты (5-АСК, месалазин);
- кортикостероиды;
- иммунодепрессанты;
- билогическая терапия.
Аминосалицилаты являются препаратами первой линии и применяются в первую очередь. Для купирования атаки язвенного колита обычно требуется 3-6 недель терапии по 1-2 г/кг в сутки. После этого проводится противорецидивное лечение сульфасалазином (3 г/сут) или месалазином (2 г/сут).
При дистальном поражении (проктит) отдаётся предпочтение формам препарата в виде свечей. При левостороннем поражении — препаратам в форме пены для ректального применения. При тотальном поражении используют таблетированные формы препаратов.
При лечении данными препаратами ремиссия достигается в 74-81 % случаев.
Наиболее выраженным и эффективным противовоспалительным средством являются глюкокортикоиды.
Основными показаниями для лечения глюкокортикоидами являются:
- острое течение тяжёлой и среднетяжёлой степени;
- тяжёлое или среднетяжёлое левостороннее и тотальное поражение при наличии III степени воспаления по данным эндоскопического исследования;
- неэффективность или недостаточная эффективность лечения аминосалицилатами при хроническом течении заболевания.
При остром тяжёлом течении назначают внутривенное введение глюкокортикоидов (преднизолона не менее 120 мг/сут) 4-6 раз в день. Обязательно проводится коррекция водно-электролитного баланса, переливание компонентов крови, гемосорбция. Через неделю после внутривенного введения переходят на приём преднизолона внутрь. За это время проводится гастроскопия для исключения язвенной болезни желудка и двенадцатиперстной кишки.
При среднетяжёлой форме можно ограничиться пероральным приёмом преднизолона. Обычно преднизолон назначается в дозе 1,5-2 мг/кг массы тела в сутки. Максимальная доза 100 мг (у лиц пожилого возраста 60 мг).
Если отсутствуют побочные эффекты, то приём продолжают ещё 10-14 дней, затем снижают дозу на 10 мг каждые 10 дней. С 30-40 мг переходят на однократный приём преднизолона. С 30 мг дозу снижают по 5 мг в неделю. Обычно курс гормональной терапии составляет от 8 до 12 недель. Параллельно с гормонотерапией применяют аминосалицилаты до полной отмены гормонов.
При проктите применяются глюкокортикоиды ректально в микроклизмах. Обычно для этого используют гидрокортизон, применяют после дефекации 2 раза в день.
Побочные эффекты гормонотерапии:
- отёки;
- артериальная гипертензия;
- остеопороз;
- различные вегетативные расстройства;
- может способствовать развитию язвы желудка, а, как следствие, может возникнуть желудочно-кишечное кровотечение.
Современным глюкокортикоидом является буденофальк (содержащий будесонид). Суточная доза составляет 3 мг будесонида (1 капсула) 4-6 раз в сутки.
При лечении глюкокортикоидами может возникнуть гормональная зависимость или даже гормонорезистентность, которая формируется у 20-35 % больных тяжёлым язвенным колитом. Гормональная зависимость — это ответ организма на лечение глюкокортикоидами, при котором возобновляется воспалительный процесс после снижения дозировки.
При отсутствии эффекта от гормональной терапии назначают препараты, обладающие иммуносупрессивным действием, а также биологическую терапию. Основными из них являются 6-меркаптопурин и азатиоприн — это препараты первой линии. Они помогают уменьшить дозу гормонов и отменить их в 62-71 % случаев. Лечение обычно начинают вместе с гормонотерапией. Максимальная суточная доза — 150 мг. Незначительное количество побочных эффектов, по сравнению с глюкокортикоидами, позволяет применять препарат на протяжении многих лет.
Также существует аналогичный препарат — метотрексат, который применяется при непереносимости азатиоприна или для ускорения лечебного эффекта. Внутрь или внутримышечно по 30 мг в неделю. Эффект наступает через 2-4 недели
Если отсутствует эффект от азатиоприна и 6-меркаптопурина, применяют препараты второй линии — это инфликсимаб и циклоспорин А.
При отсутствии эффекта от второго введения инфликсимаба и 7-дневного курса циклоспорина А показано хирургическое лечение.
Противорецидивное лечение
После купирования острых воспалительных процессов, назначают противорецидивную терапию аминосалицилатами на срок до 6 месяцев. В случае успешного лечения и отсутствии клинических и эндоскопических признаков заболевания, терапию отмен?
