Этот вирус вызывает корь
Что такое корь
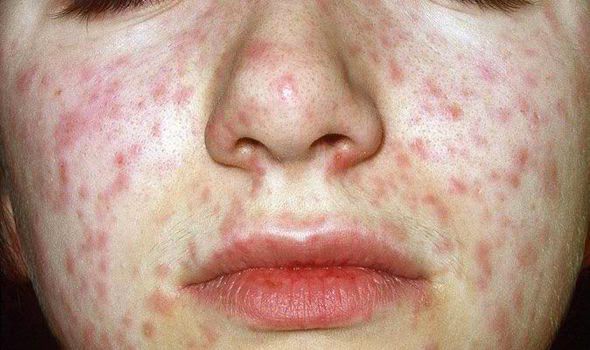
Корь (см. дополнительную информацию в Базе Знаний) является классическим детским инфекционным заболеванием, вызываемым вирусом. В прежние времена корь встречалась чрезвычайно часто, но теперь заболеваемость снизилась до редких случаев благодаря массовой вакцинации. Корь проявляется кашлем, насморком, конъюнктивитом, болью в горле, лихорадкой и красной пятнистой сыпью на коже.
Корь может иметь тяжелое течение, особенно, у детей раннего возраста и даже приводить к смерти. Глобальная смертность от кори снижается каждый год, поскольку все больше детей получают вакцину, однако до сих пор ежегодно от этого заболевания погибает более 100 000 человек, большинство из них в возрасте до 5 лет.
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли. Смертность превышала 2-2,5%
В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 777 000 человек – т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.
Симптомы кори
Инкубационный период при кори составляет от 10 до 14 дней. Симптомы кори включают в себя:
- Лихорадку
- Сухой кашель
- Насморк
- Боль в горле
- Конъюнктивит
- Маленькие белые пятна с голубовато-белым центром на красном фоне, располагающиеся на слизистой щек (так называемые пятна Коплика-Филатова)
- Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
Заболевание имеет определенную этапность и занимает 2-3 недели:
- Заражение и инкубационный период: В первые 10 – 14 дней от контакта с зараженным человеком – нет никаких симптомов.
- Период неспецифических симптомов. Первым симптомом кори обычно является легкая или средней интенсивности лихорадка, которая нередко сопровождается постоянным кашлем, насморком, конъюнктивитом и болью в горле. Эта стадия является относительно легкой и продолжается два-три дня.
- Период сыпи. Сыпь состоит из маленьких красных пятен, некоторые из которых слегка приподняты над уровнем кожи (папулы). Скопления пятен и папул при кори придают коже диффузно-гиперемированный внешний вид. Сыпь сначала появляется на лице, особенно много ее за ушами и вдоль линии роста волос.
В течение следующих нескольких дней сыпь распространяется вниз: на руки, туловище, затем на бедра, голени и стопы. Одновременно с появлением сыпи резко нарастает лихорадка, достигая 40-41 градуса. Сыпь длится до шести дней и постепенно исчезает, начиная с лица, затем с рук, туловища и в последнюю очередь – с бедер и стоп.
Больной корью заразен около восьми дней: вирус начинает выделяться в окружающую среду за четыре дня до появления сыпи и заканчивает через четыре дня от появления первых элементов сыпи.
Когда обращаться к врачу
Позвоните своему врачу, если вы считаете, что Вы, или Ваш ребенок были в контакте с больным корью или уже заболели корью. Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Причины заболевания корью
Причиной кори является вирус, который размножается в носу и горле зараженного ребенка или взрослого.
Когда больной корью человек кашляет или чихает, инфицированные капельки распыляются в окружающий воздух, после чего другие люди могут их вдохнуть. Зараженные капельки также могут осесть на поверхностях и оставаться активными на них в течение нескольких часов. Если здоровый человек прикоснется руками сперва к этим поверхностям, а затем потрет свой нос или глаза, он также может заразиться.
Факторы риска
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.
- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Осложнения кори
- Ушная инфекция (средний отит). Одним из самых распространенных осложнений кори является бактериальная инфекция среднего уха.
- Бронхит, ларингит или ложный круп. Корь может привести к воспалению голосовых связок (гортани) или бронхов, так же выделяется коревой круп
- Пневмония. Воспаление легких является частым осложнением кори. Особенному риску подвержены люди с ослабленной иммунной системой. Иногда коревая пневмония приводит к смерти пациента.
- Энцефалит. Это осложнение развивается с частотой примерно 1: 1000 заболевших. Это воспаление вещества головного мозга, которое может вызвать рвоту, судороги, кому или даже смерть. Коревой энцефалит может начаться одновременно с самой корью, а может быть отсроченным на несколько месяцев.
- Проблемы при беременности. Если Вы беременны, Вам нужно проявлять особую осторожность, чтобы избежать кори, потому что это заболевание способно приводить к прерыванию беременности (смерти плода), преждевременным родам, грубым аномалиям развития плода или низкому весу при рождении.
- Снижение содержания тромбоцитов (тромбоцитопения). Корь может привести к снижению тромбоцитов – клеток крови, которые необходимы для свертывания крови.
Частота осложнений кори в развитых странах:
Общая частота осложнений – 22,7%
Диарея – 9,4%
Средний отит – 6,6%
Пневмония – 6,5%
Энцефалит – 0,1%
Смерть – 0,3%
Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
Подготовка к визиту врача
Готовясь к визиту врача, Вы можете сделать некоторые полезные приготовления:
- Запишите все симптомы, которые испытываете Вы, или Ваш ребенок, включая те, которые не кажутся Вам связанными с этим заболеванием
- Запишите ключевую личную информацию, в том числе – любые недавние поездки
- Составьте список всех лекарств, витаминов и пищевых добавок, которые принимаете Вы или Ваш ребенок
- Составьте список вопросов, которые хотели бы задать своему врачу.
Ваш врач, вероятно, задаст вам ряд вопросов, таких как:
- Вы или Ваш ребенок вакцинированы против кори? Когда и сколько раз вводились вакцины?
- Вы недавно путешествовали за пределы страны?
- Кто еще проживает в вашем доме? Все ли они привиты от кори?
Что Вы можете сделать, в ожидании приема врача?
Убедитесь, что Вы или ваш ребенок получаете достаточно жидкости. Оптимально пить не просто воду, а растворы электролитов, такие как Регидрон, Гидровит, Хумана Электролит и тд.
Если лихорадка доставляет выраженный дискомфорт или достигает высоких цифр (выше 39 градусов), следует принимать парацетамол (15 мг/кг) или ибупрофен (10 мг/кг).
Не давайте детям аспирин для снижения лихорадки, поскольку он может вызывать грозное и опасное для жизни осложнение – синдром Рейе.
Диагностика кори
В большинстве случаев Вашему врачу потребуется лишь осмотр и сбор анамнеза, чтобы безошибочно поставить диагноз кори. При необходимости диагноз может быть подтвержден анализом крови.
Лечение кори
Не существует никакого специфического лечения против кори, противовирусные и антибактериальные препараты неэффективны при этом заболевании. Заболевание проходит самостоятельно, лечение состоит лишь в уменьшении симптомов и своевременном выявлении осложнений. Тем не менее, некоторые меры все же могут быть предприняты у лиц, имеющих высокий риск тяжелого и осложненного течения инфекции:
- Постконтактная иммунизация. Непривитые пациенты, включая младенцев, могут получить прививку от кори в течение 72 часов после контакта с больным человеком. В большинстве случаев это позволяет значительно смягчить тяжесть болезни и улучшить прогноз.
- Внутривенный иммуноглобулин. Беременные женщины, младенцы и люди с ослабленной иммунной системой (например, ВИЧ-инфицированные люди), которые были в контакте с инфицированным пациентом, но не могут получить живую вакцину – обычно получают инъекции иммуноглобулина. Этот препарат должен быть введен в течение шести дней после контакта с вирусом. Донорские антитела, содержащиеся в препарате, могут предотвратить корь или сделать симптомы болезни менее серьезными.
Лекарственные препараты
- Жаропонижающие. Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
- Антибиотики. Если во время кори развивается вторичное бактериальное осложнение, такое как пневмония или средний отит, Ваш врач может назначить антибактериальный препарат.
- Витамин А. Люди с низким уровнем витамина А, чаще всего, имеют более тяжелое течение кори. Назначение витамина A может уменьшить тяжесть кори. Обычно он вводится в большое дозе (200 000 международных единиц) в течение двух дней.
Изменение образа жизни и домашние средства
Если у Вас или у Вашего ребенка диагностирована корь, Вам следует быть в контакте с врачом, чтобы он мог наблюдать за течением болезни и следить за развитием осложнений. Кроме того, следующие советы помогут вам облегчить симптомы болезни:
- Отдыхайте. Соблюдайте постельный или полупостельный режим
- Пейте много воды, фруктовых соков и травяного чая, чтобы восполнить жидкость, потерянную при лихорадке и активном потоотделении
- Увлажняйте воздух в доме. Используйте для этого увлажнитель воздуха, или мокрые ткани.
- Дайте отдых глазам. Сохраняйте приглушенный свет в комнате или носите солнцезащитные очки. Как можно меньше читайте и смотрите на мониторы (компьютер, телефон и тд). Чтобы заполнить досуг, вы можете, например, слушать аудиокниги.
Профилактика кори
Если кто-то в Вашей семье болеет корью, соблюдайте следующие меры предосторожности:
- Изоляция. Поскольку корь является очень заразной за 4 дня до начала сыпи, и 4 дня после ее начала – больной человек должен находиться в максимальной изоляции в этот период времени. Никаких посещений, визитов и встреч.
- Особенно важно изолировать непривитых людей от зараженного человека
- Вакцинация и введение иммуноглобулина. Задайте своему семейному врачу вопросы о необходимости специфической экстренной защиты каждого члена семьи.
Предотвращение новых инфекций
Если Вы уже переболели корью ранее, то Ваш организм имеет пожизненный иммунитет, и Вы не можете заболеть во второй раз.
Для всех остальных людей введение вакцины имеет крайне важное профилактическое значение. Вакцинация формирует и сохраняет так называемый коллективный иммунитет против кори.
Как только коллективный иммунитет против кори ослабевает, начинает увеличиваться частота заболеваемости.
Вакцина против кори входит в состав дивакцины «корь + эпидемический паротит», или тривакцины «Приорикс» (корь + эпидемический паротит + краснуха). В развитых странах используют тетравакцину Приорикс-тетра (корь + эпидемический паротит + краснуха + ветряная оспа). Согласно российскому нацкалендарю прививок, вакцинация против кори проводится в 1 год (вводится одна доза) и в 6 лет (вводится вторая доза). Дополнительная вакцинация проводится женщинам, планирующим беременность, учителям, медицинским работникам, а также некоторым другим людям, имеющим, по роду своей профессии, высокий риск заражения корью.
Источник
Корь (Morbilli) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Paramyxoviridae
Род — Morbillivirus
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
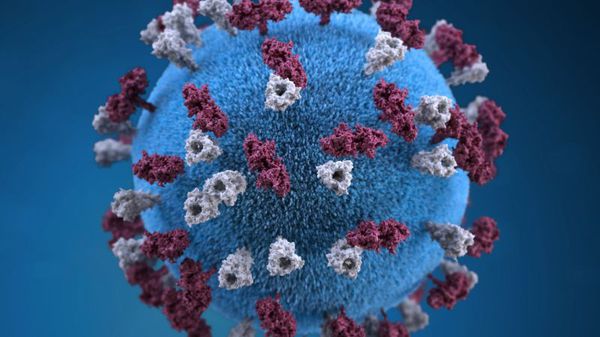
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости).[2][5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Привитая (переболевшая) и имеющая иммунитет мать передаёт его своему ребёнку (до 3-х месяцев), то есть у таких детей имеется врожденный иммунитет, который постепенно снижается и к 10 месяцам исчезает – дети становятся восприимчивыми к заболеванию. Болеют преимущественно дети (переносящие заболевание относительно благоприятно), однако в последнее время всё чаще поступают сообщения о развитии кори у взрослых, у которых заболевание протекает крайне тяжело (причины — массовый отказ от профилактических прививок).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори.[1][3]
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
Синдромы кори:
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
Характерные жалобы больных: нарастающие слабость, вялость, снижение аппетита, нарушения сна, «песок в глазах», отёчность нижних век, иногда насморк, повышенная температура тела (до 39°С). Далее присоединяется першение в горле, появляется сухой кашель, одышка, могут быть боли в животе, диарея (наслоение вторичной флоры), появляется сыпь (с её появлением усиливаются синдромы общей инфекционной интоксикации и поражения респираторного тракта).

Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
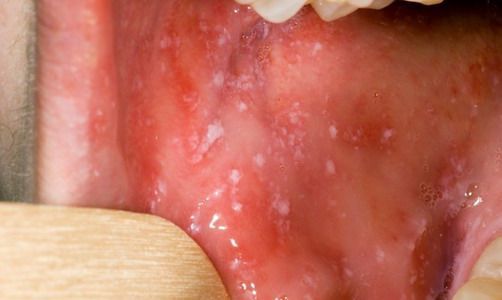
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4][5]
Дифференциальный диагноз
| признаки | корь | краснуха | псевдотуберкулёз | аллергическая сыпь |
|---|---|---|---|---|
| инк. период | 9-11 дней | 11-24 дня | 3-18 дней | до суток |
| эпидемиологические предпосылки | контакт с больным | контакт с больным | употребление сырых овощей | контакт с аллергеном |
| воспалительные изменения ВДП | выражены | умеренно выражены | умеренны или отсутствуют | нет |
| конъюнктивит | выражен | слабо выражен | слабо выражен | нет |
| ГЛАП (ув. лимфоузлов) | выражена | выражена (затылочные и заднешейные) | умеренно (мезаденит) | нет |
| характер сыпи | макуло-папулёзная | мелкопятнистая | точечная, скарлатиноподобная, макуло-папулёзная | макуло-папулёзная, зудящая |
| время появления сыпи | 3-4 день | 1 день | 2-4 день | до суток |
| этапность высыпаний | выражена | нет | нет | нет |
| патогномоничные признаки | пятна Бельского- Филатова-Коплика | пятна Форхгеймера | симптомы «перчаток и носков» | нет |
Источник

Корь – патология, вызванная инфекционным возбудителем. Болезненное состояние сопровождается ознобом, жаром, образованием характерных элементов на кожном покрове, интоксикацией организма. Воспалительные процессы затрагивают слизистые оболочки органов дыхания и глаз.
Распространение и способы уничтожения вируса кори
 Возбудителем кори считается патогенный агент (вирус), воспроизводимый внутри живых клеток. Очаги локализации бактериофагов в организме: слизистые оболочки ротоглотки, конъюнктивы, дыхательной системы, кровь больного. В продуктах жизнедеятельности человека и ороговевших слущивающихся слоях эпидермиса вируса кори не обнаружено.
Возбудителем кори считается патогенный агент (вирус), воспроизводимый внутри живых клеток. Очаги локализации бактериофагов в организме: слизистые оболочки ротоглотки, конъюнктивы, дыхательной системы, кровь больного. В продуктах жизнедеятельности человека и ороговевших слущивающихся слоях эпидермиса вируса кори не обнаружено.
Источник заражения — инфицированный человек. Вирус передается воздушно-капельным путем при контакте с больным, либо при нахождении с ним в одном помещении. Но на начальном этапе инкубационного периода и после исчезновения сыпи, пораженный корью для окружающих не опасен.
Отличительная черта агрессивного патогена – неспособность сохраняться во внешней среде продолжительный промежуток времени. Возбудитель погибает от воздействия высоких температур (кипячение), ультрафиолетовых лучей, абразивных моющих средств.
Симптомы заражения корью
 Общее развитие патологического процесса включает несколько этапов с характерными для них признаками.
Общее развитие патологического процесса включает несколько этапов с характерными для них признаками.
- Первые симптомы кори обуславливаются резким повышением температуры 38° — 40°, воспалением слизистых оболочек респираторного тракта и глазных сфер. Процесс сопровождается сухим кашлем, отеком век, гиперемией конъюнктивы, обильными выделениями из носовых проходов. Появляется, болезненная чувствительность к свету, сильная головная боль. Полость рта и зева покрывается пятнами красного цвета (в медицинской среде именуемые пятнами Бельского-Филатова-Коплика). На 2 сутки заболевания внутренние стенки щек покрываются мелкими прыщиками с белесым вкраплением. Продолжительность катарального периода от 3 до 5 дней.
- Следующая стадия вируса кори характеризуется появлением сыпи в области лицевой и волосистой частях головы, а также за ушами и на шее. Постепенно гиперемия распространяется на кожные покровы рук, ног, туловища. Новообразования обильны, склоны к слиянию.
- Болезненное состояние начинает стабилизироваться на 7-10 день. Организм успевает за это время выработать антитела, нейтрализующие пагубные действия бактериофагов. Симптомы кори постепенно исчезают. Нормализуется температура, сыпь бледнеет, уменьшается в размерах. Ороговевшие чешуйки отпадают, на их месте остаются светло-коричневые отметины. Нарушение кожной пигментации сохраняется в течение 8-12 дней.
Иммунная система человека после перенесенного заболевания корью остается уязвимой на протяжении нескольких недель. В это время нужно обезопасить пострадавшего от факторов, провоцирующих возникновение новых патологий.
Медицинская диагностика вируса кори
Диагностические критерии для определения вируса кори – проведение лабораторных и вирусологических исследований. Анамнез дополняется эпидемиологическим проявлением.
Основные методы клинических исследований:
- забор крови для общего анализа;
- анализ физико-химических характеристик мочи;
- серологическое исследование кровяной сыворотки;
- реакция иммунофлюоресценции – экспресс-метод для определения антител;
- изучение назофарингиальных смывов;
- мазок из зева на микрофлору.
Для подтверждения, либо исключения сопутствующих заболеваний, вызванных осложнением текущей патологии, дополнительно осуществляется:
- ларингоскопия;
- рентгенография;
Диагностирование коревого энцефалита, поражающего нервную систему человека, проводится путем забора спинномозговой жидкости и ее клинического исследования.
Течение заболевания у детей
Вирус кори способен спровоцировать преждевременные роды у женщин, вынашивающих плод. У малыша диагностируется врожденная корь, вызванная внутриутробным инфицированием.
У ребенка, появившегося на свет от матери с антителами к кори (переболевшей до зачатия, либо вакцинированной), защитных сил организма, способных противостоять заболеванию, хватает на полгода.
Детская предрасположенность к вирусу кори выражается в наличии нескольких факторов:
- невозможность вакцинации в связи с медицинскими показаниями;
- незначительная степень иммуногенности вакцин;
- генетическая особенность организма, вследствие которой невозможно образования антител.
В раннем возрасте симптомы кори у детей менее выражены:
- период развития патологии может отсутствовать:
- температурные показатели в пределах нормы или слегка повышены;
- специфические пятна не проявляются;
- нарушена четкая цикличность;
- этап высыпаний сокращен.
Симптоматика кори у детей дополняется потерей аппетита, частыми, жидкими испражнениями, потерей веса, анорексией.
Грудные малыши и дети младшего возраста входят в группу риска. Лечение кори у детей в домашних условиях проводится только после обязательной консультации со специалистом. Если в семье есть другие несовершеннолетние, ребенок изолируется во избежание перекрестного инфицирования.
Особенности протекания заболевания корью у взрослых
Инфицированию вирусом кори могут быть подвержены лица любого возраста. Взрослые люди переносят нарушение жизнедеятельности организма в более тяжелой форме, чем малыши. Дети вакцинируются в соответствие с календарем прививок, поэтому лучше защищены от воздействия возбудителя. Восприимчивость к контагию старшего поколения – отсутствие врожденной способности организма противостоять чужеродному агенту. Активность иммунитета повышается только в случае перенесенной патологии.
Клиническая картина кори у взрослых обуславливается развитием реактивного панкреатита. Синдром проявляется умеренной болью в эпигастральной области, тошнотой, непроизвольным извержением содержимого желудка.
Часто патологические изменения затрагивают подчелюстные и шейные лимфатические узлы. Их увеличение и болезненность указывают на наличие лимфоаденопатии.
Если общие симптомы кори у взрослых пополняются:
- нарушением рефлексов;
- неадекватностью поведения;
- онемением конечностей;
- бессонницей,
то можно говорить о том, что налицо все признаки поражения головного мозга, вызванные вирусом. Патологические процессы нарушают мозговую деятельность на разных стадиях заболевания.
Лечение кори
Мероприятия, направленные на лечение кори, проводят в домашних условиях. В стационар направляются больные с осложненными патологическими изменениями. Соответствующий уход осуществляется с исполнением следующих правил:
- соблюдение постельного режима;
- регулярные гигиенические процедуры;
- ежедневное проветривание и влажная уборка помещения;
- полоскание полости рта после каждого приема пищи;
- обработка органов зрения дистиллированной водой с последующим введением противовоспалительных капель и масляного раствора ретинола;
- контроль за водно-солевым балансом организма;
- питание основывается на легкоусвояемых продуктах;
- использование общеукрепляющих средств и витаминных комплексов.
Коррекция гипертермии осуществляется противовоспалительными нестероидными препаратами. В случае добавления бактериальной инфекции применяются бактерицидные и бактериостатические средства. При кашле показаны щелочные ингаляции с травяными настоями.
Возможные осложнения кори
Патологическая реакция организма на коревой вирус — развитие осложнений в результате наслоения бактериальной флоры. Спектр этих заболеваний широкий:
- коревая пневмония;
- бронхит;
- ларингит;
- отит;
- полиневрит;
- конъюнктивит;
- нарушение зрительных функций;
- заболевания мочеполовой системы;
- воспаление тонкого кишечника.
Самым опасным осложнением кори, как у детей, так и у взрослых считается коревой энцефалит. Поражается центральная нервная система, что грозит необратимыми последствиями, вплоть до летального исхода.
Вакцинация против кори: сроки и показания, безопасность вакцины
Вакцинация (иммунизация) – метод формирования у людей искусственного иммунитета. Основа вакцины — ослабленные вирусные штаммы. В таком виде возбудители не вызывают развитие патологии, а способствуют формированию стойкого иммунитета. Защитный эффект вакцинации сохраняется на протяжении 10 — 15 лет.
Первая плановая профилактическая прививка от кори проводится в 12 месяцев, вторая в 6-ти летнем возрасте. Далее активной иммунизации подвергаются подростки 15 – 17 лет.
Прививка от кори показана взрослым людям, достигшим 35 лет, но не привитым ранее, либо не перенесшим инфицирование вирусом. Человек прививается дважды, с промежутком в 3 месяца. Лица, проживающие в населенных пунктах, расположенных в зоне эпидемиологических вспышек, иммунизируются однократно в целях профилактики. Многокомпонентная прививка от краснухи, паротита, кори дает возможность стимулировать организм к выработке невосприимчивости трем инфекциям.
Курс детской вакцинации включает в себя прививку АКДС. Некоторые из родителей ошибочно полагают, что эта прививка защищает от кори. На самом деле, это комбинированная вакцина против дифтерии, столбняка и коклюша. Рекомендованные сроки проведения – 3 – 4,5 месяца, полгода, 1,5 лет.
Аттенуированные вакцины безопасны для жизни и здоровья при соблюдении всех правил активной иммунизации. Побочные действия в виде сильнейших аллергических реакций на компоненты препарата наблюдаются в 1 случае из 100000.
Профилактика кори
Научные лаборатории реализовывают программы по разработке новых вакцин и методик лечения кори. Но, противоборство с этой патологией пока не увенчалось успехом. Поэтому обязательность следующих действий очень важна:
- активная иммунизация населения живой вакциной;
- выявление инфицированного человека на начальной стадии заболевания;
- строгая изоляция больного на весь инкубационный период;
- срочное введение противокоревого иммуноглобулина, не позднее 3 дней после контакта с зараженным человеком.
Эти меры помогут держать вирус под контролем и предотвратить эпидемиологические вспышки.
Источник
