Эндокринные заболевания и кандидоз
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кандидоз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida. Оно обусловлено активным размножением грибка на слизистых оболочках полости рта, половых и внутренних органов и на коже.
Все представители рода Candida относятся к условно-патогенным микроорганизмам, то есть они постоянно присутствуют в составе нормальной микрофлоры. Но при снижении иммунитета, изменении гормонального фона и по ряду других причин эти грибки могут начать активно колонизировать слизистые оболочки и кожу.
Наиболее распространенные представители рода – Candida albicans и C. tropicalis. В 90-95% случаев урогенитального кандидоза именно C. albicans является доминирующим возбудителем.
![shutterstock_714362212 [преобразованный].jpg shutterstock_714362212 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/d29/d29b49ccfe770f215bf7b01b406a2d2f.jpg)
Первый контакт с грибками рода Candida происходит во время прохождения ребенка по родовым путям. Однако в медицинской литературе описаны случаи обнаружения этих микроорганизмов в околоплодных водах, что свидетельствует о возможности вертикального (трансплацентарного) пути передачи. Также встречается передача грибка рода Candida при грудном вскармливании, кожном контакте ребенка с матерью, бытовым и пищевым путями.
Эти микроорганизмы вырабатывают эндотоксины и ферменты, вызывающие гибель клеток и некроз тканей, что способствует усилению адгезивной (прикрепление к клеткам слизистых оболочек или кожи) способности грибка и обеспечивает проникновение в ткани.
Гиперпродукция этих и ряда других веществ обуславливает патогенность представителей семейства Candida.
Причины возникновения кандидоза
- Экзогенные (внешние) факторы, способствующие проникновению грибков в организм:
- профессиональные вредности, приводящие к частым повреждениям кожи;
- длительное пребывание в теплой и влажной среде;
- нарушение целостности слизистых оболочек.
- Факторы, приводящие к снижению сопротивляемости организма:
- наличие хронических заболеваний;
- длительный прием препаратов, способствующих нарушению естественной микрофлоры;
- несбалансированное питание;
- частые стрессы, нарушения режима сна и отдыха.
Факторы риска развития кандидоза
- Нарушения обмена веществ (гиповитаминозы), заболевания иммунной системы (ВИЧ-инфекция), эндокринные патологии (сахарный диабет и пр.).
- Длительный прием некоторых препаратов: гормональных контрацептивов, системных глюкокортикостероидов, антибиотиков широкого спектра действия, цитостатиков.
- Длительное пребывание или проживание в местности с повышенной влажностью и температурой, комфортными для циркуляции спор грибков в окружающей среде.
Классификация заболевания
По локализации процесса выделяют:
- Урогенитальный кандидоз.
- Кандидоз слизистой оболочки полости рта.
- Поверхностный кандидоз.
- Межпальцевый кандидоз.
- Кандидоз околоногтевых валиков и ногтей.
- Кандидоз желудочно-кишечного тракта.
Симптомы кандидоза
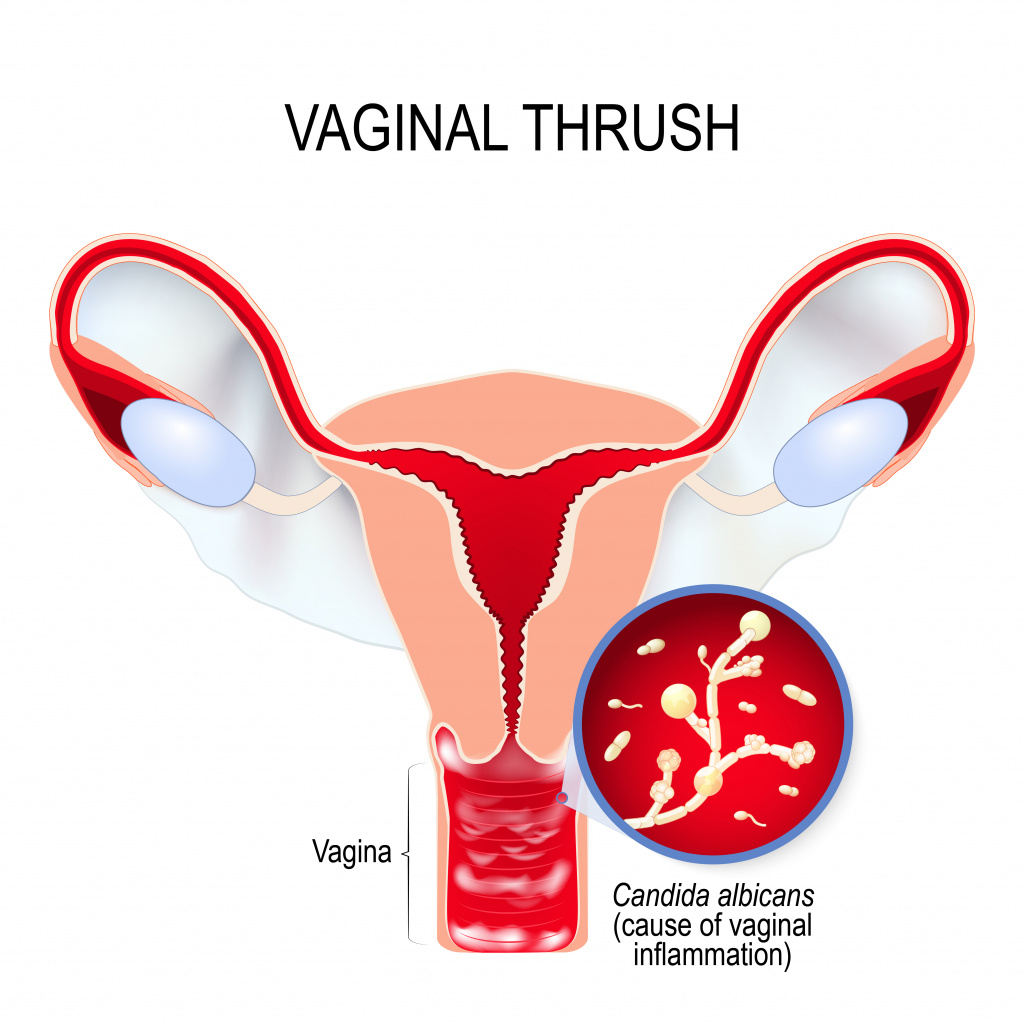
Урогенитальный кандидоз (УГК) – широко распространенное заболевание: по данным медицинской статистики, около 75% женщин репродуктивного возраста хотя бы единожды регистрировали у себя симптомы УГК.
Выделяют острую и хроническую форму урогенитального кандидоза, кандидоз вульвы, вагины и других урогенитальных локализаций. В ряде случаев при диагностике используют уточнение: осложненный или неосложненный УГК, что отражает количество обострений в год и степень выраженности заболевания.
Симптомы женского урогенитального кандидоза
- Появление бело-желтых творожистых или сливкообразных выделений из половых путей. Интенсивность выделений может усиливаться перед менструацией, что связано с изменением гормонального фона.
- Неприятные ощущения, зуд в области гениталий, зачастую усиливающиеся при половом контакте или мочеиспускании.
- Покраснение и отечность слизистой вульвы и влагалища, наличие повреждений на коже половых органов (трещины, микротравмы).
- При хроническом течении УГК развивается сухость слизистых оболочек половых путей.
Симптомы мужского урогенитального кандидоза
- Покраснение, отечность, неприятные ощущения в области половых органов.
- Беловатые выделения творожистой структуры из половых путей.
- Боль и жжение при половом контакте и при мочеиспускании.
Поверхностный кандидоз может быть эритематозным (основной симптом –покрасневшие участки кожи с мокнущей поверхностью) и везикулярным (образование на пораженном участке папул, везикул и пустул – воспалительных элементов, расположенных в поверхностных слоях кожи). Поражение начинается с крупных складок кожи, постепенно распространяясь на другие участки тела. В глубине складок возникает мокнутие (отделение серозного экссудата через мельчайшие дефекты эпидермиса), нарушение целостности кожного покрова способствует присоединению вторичной инфекции.
Межпальцевый кандидоз локализуется в пространстве между пальцами. При этом отмечается покраснение участков кожи с последующим появлением пузырьков в прозрачным содержимым. Заболевание быстро распространяется в тесных коллективах (в детских садах, школах и т. д.).
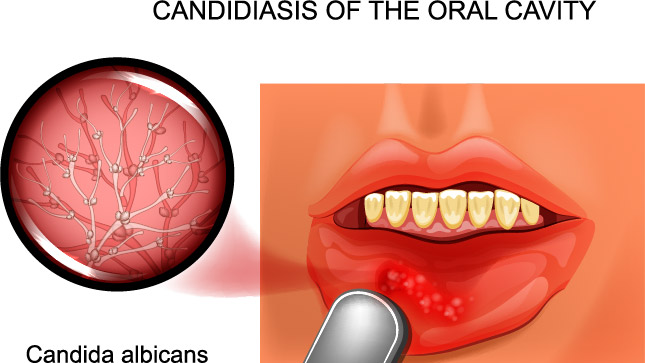
Кандидоз слизистой оболочки полости рта (КСОПР)
Кандидоз полости рта вызывает неприятные ощущения, особенно при приеме пищи – жжение, боль, сухость. В зависимости от локализации процесса выделяют несколько форм кандидоза полости рта.
Часто КСОПР и желудочно-кишечного тракта сопровождает иммунодефицитные состояния: ВИЧ-инфекцию, синдром приобретенного иммунодефицита человека (СПИД) или врожденный иммунодефицит (например, при патологии Т-лимфоцитов). При наличии этих заболеваний кандидоз протекает с максимально выраженными симптомами, с трудом поддается лечению, носит агрессивный характер.
Самое частое проявление КСОПР – кандидозный стоматит, поражающий в основном грудных детей и взрослых с ослабленным иммунитетом.
При этой патологии слизистая оболочка полости рта краснеет, отекает, на ней появляются белесоватые пленки, имеющие творожистую консистенцию. На начальных стадиях болезни налет легко снимается. С течением заболевания пленки становятся плотнее, отделяются с трудом, при снятии обнажается кровоточащая слизистая оболочка.
![shutterstock_1111315238 [преобразованный].jpg shutterstock_1111315238 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/26a/26aef3dec307717b4ca5183ddc40e23d.jpg)
При кандидозном стоматите возможно поражение языка, что проявляется покраснением спинки языка, появлением налета и слущиванием эпителия. Эти симптомы сопровождаются сильными болевыми ощущениями пораженной области при разговоре, приеме пищи и при пальпации (прощупывании) языка. 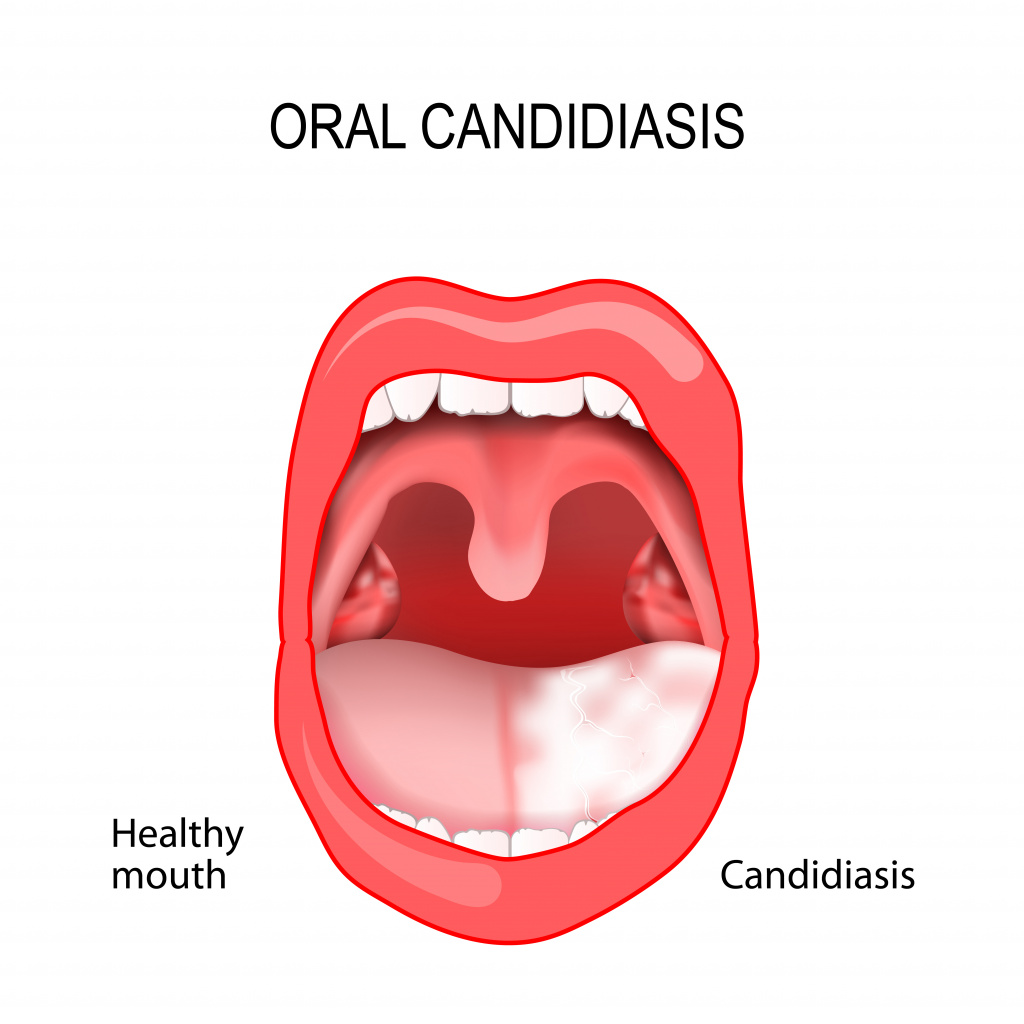
У курильщиков чаще других видов КСОПР развивается хронический гиперпластический кандидоз, сопровождаемый образованием белых, сливающихся между собой бляшек, которые возвышаются над поверхностью гиперемированной слизистой.
При этой патологии изменяется консистенция слюны: она становится вязкой и пенящейся; появляются неприятный запах изо рта, налет на слизистой серого или белого цвета. В 10-40% случаев эта клиническая форма кандидоза малигнизируется (т. е. приобретает злокачественный характер).
У пожилых людей чаще всего развивается хроническая атрофическая форма кандидоза полости рта. Слизистая оболочка при этом краснеет и отекает. Поражение часто локализуется под зубными протезами, что вызывает болевые ощущения.
Кандидозный хейлит и кандидоз углов рта в основном встречаются у детей и пожилых. Поражение обычно двустороннее, при этом образуются красные болезненные трещины в углах рта, покрытые легко снимающимся белым налетом или чешуйками. При длительном течении заболевания возможно присоединение бактериальной инфекции.
Диагностика кандидоза
Алгоритм диагностического поиска при кандидозе любой локализации включает в себя взятие материала с пораженной области с последующей его микроскопией, посевом для определения вида грибка и его чувствительности к антимикотическим (противогрибковым) препаратам.
В целях диагностики состояний, приведших к снижению иммунитета, используется общий анализ крови;
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
тесты для выявления ВИЧ-инфекции;
Антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo)
Синонимы: Антитела к ВИЧ 1, 2, антитела к вирусу иммунодефицита человека, ВИЧ-1 p24, ВИЧ-1-антиген, p24-антиген.
Anti-HIV, HIV antibodies, human immunodeficiency virus antibodies, HIV-1 p24, HIV-1 Ag, p24-antigen.
Внимание! При положительных и сомнительных реакциях, срок выдачи…
490 руб
для определения содержания в организме необходимых микроэлементов и витаминов (в частности, витамина С).
Диагностика урогенитального кандидоза базируется на микроскопическом исследовании соскобов с пораженной области с выявлением мицелия грибка,
посеве биоматериала на питательную среду для получения культуры возбудителя с целью выявления в соскобах кожи, в моче, в секрете простаты и эякуляте ДНК грибков рода Candida.
Кандида, определение ДНК (Candida albicans, DNA) в моче
Определение ДНК Кандида (Candida albicans) в моче методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Кандиды выявляются на слизистых оболочках полости рта и желудочно-кишечного тракта у 30-50% здоровых людей и на слизистых оболочках гениталий у 20-3…
395 руб
Кандидоз различных локализаций часто развивается на фоне патологий эндокринной системы (например, при сахарном диабете). Для определения уровня глюкозы в крови выполняют глюкозотолерантный тест, определение гликированного гемоглобина, рекомендована консультация
врача-эндокринолога
.
Глюкоза (в крови) (Glucose)
Синонимы: глюкоза в крови, анализ глюкозы в крови натощак, анализ сахара в крови. Fasting blood glucose, FBG, fasting plasma glucose, blood glucose, blood sugar, fasting blood sugar, FBS.
Краткая характеристика определяемого вещества Глюкоза
Основной экзо- и эндогенный субстрат энергетиче…
280 руб
Гликированный гемоглобин (HbA1С, Glycated Hemoglobin)
Соединение гемоглобина с глюкозой, позволяющее оценивать уровень гликемии за 1 – 3 месяца, предшествующие исследованию.
Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, содержащемуся в эритроцитах.
Гликированный (употребляется также т…
695 руб
К каким врачам обращаться
Диагностировать кандидоз полости рта и желудочно-кишечного тракта могут
врач-терапевт
,
гастроэнтеролог
и стоматолог. Для подтверждения диагноза урогенитального кандидоза нужно посетить
уролога
или
гинеколога
. При диагностировании сахарного диабета необходимо обратиться к
эндокринологу
, а при иммунодефицитных состояниях – к иммунологу и инфекционисту.
Лечение кандидоза
С учетом того, что 10-20% женщин являются бессимптомными носителями грибков рода Candida, лечения требуют лишь случаи лабораторно доказанного урогенитального кандидоза, сопровождаемого клиническими проявлениями. Для лечения широко применяются препараты местного действия (вагинальные свечи, мази), в случае их неэффективности назначают антимикотические препараты системного действия (таблетированные формы).
Антимикотические (противогрибковые) лекарственные средства имеют широкий спектр противопоказаний, их прием требует тщательного мониторирования функций печени и почек, в связи с чем определять тактику лечения, необходимость и длительность приема этих препаратов может только врач.
Осложнения кандидоза
Урогенитальный кандидоз может осложниться присоединением вторичной инфекции, развитием воспалительного процесса (в том числе хронического) в репродуктивной системе, что может стать причиной вторичного бесплодия из-за образования спаек, нарушающих проходимость половых путей.
Для кандидозов прочей локализации также актуально присоединение бактериальной инфекции.
Профилактика кандидоза
Профилактика кандидоза в основном сводится к уменьшению количества рецидивов заболевания, что достигается путем:
- выявления и лечения больных с кандидозом любой локализации;
- обоснованного применения антибиотиков;
- восстановления нормальной микрофлоры после терапии антибактериальными препаратами;
- соблюдения личной гигиены;
- лечения хронических заболеваний (например, сахарного диабета);
- предупреждения возникновения микротравм в полости рта, кожи (особенно у маленьких детей и людей с хроническими заболеваниями или иммунодефицитными состояниями).
Источники:
- Федеральные клинические рекомендации по ведению больных урогенитальным кандидозом // Российское общество дерматовенерологов и косметологов. – Москва, 2013. – 16 с.
- Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин // Российское общество акушеров – гинекологов, 2019.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Гирсутизм
Гирсутизм: причины появления, симптомы, диагностика и способы лечения.
Демодекоз
Демодекоз: причины появления, симптомы, диагностика и способы лечения.
Остеопороз
Остеопороз: причины появления, симптомы, диагностика и способы лечения.
Бесплодие у женщин
Бесплодие женское: причины появления, симптомы, диагностика и способы лечения.
Источник
Ключевые слова: Кандидоз гранулематозный – микозы – иммунодефицит – грибы – клиническое течение – общеукрепляющее воздействие – иммунокорригирующие препараты – иммуномодуляторы – детоксицирующие средства – антимикотилен.
Представлены данные о патогенезе, клинических проявлениях и терапии хронического генерализованного (гранулематозного) кандидоза, накопленные в ходе многолетнего изучения данного заболевания, отличающегося длительным, часто рецидивирующим течением, устойчивостью к средствам противогрибковой терапии. Установлено, что ведущим фактором в его развитии являются иммунные нарушения. С учетом выявленных нарушений (иммунных, эндокринных, дефицита микроэлементов) разработан эффективный комплексный метод лечения, включающий патогенетические и антифунгальные препараты общего и наружного действия, а также общеукрепляющие средства.
Key words: Granulomatous candidiasis – mycoses – immunodeficiency – fungi – clinical course – conditioning effects – immunomodulating agents -detoxifying agents – antimycolen.
The paper gives data on the pathogenesis, clinical manifestations, and treatment of chronic generalized (granulomatous) candiasis, which have been accumulated during many-year studies of the disease which is characterized by its long-term, frequently reccurent curse and resistance to antimycotic therapy. Immune disorders were found to be the leading factor predisposing to candidiasis. By taking into accout the identified disorders (immune, endocrine disorders, trace deficiencies), an effective combined multimodality treatment with pathogenetic and antifungal agents of systemic and topical action and conditioning has been elaborated.
Ж.В. Степанова, доктор мед. наук, ведущий научный сотрудник отделения микологии Центрального научно-исследовательского кожно-венерологического института Минздрава РФ, Москва
Zh.V. Stepanova, MD, Leading Researcher, Department of Mycology, Central Research Dermatovenereological Institute, Ministry of Health of the Russian Federation
В последние годы в структуре заболеваемости микозами населения развитых стран произошли сдвиги в сторону увеличения доли болезней, обусловленных условно-патогенными грибами; основное место среди них занимает кандидоз. По данным Центра контроля заболеваемости (США), при обследовании больных СПИДом у 41,8% был выявлен кандидоз слизистой полости рта. Своеобразной разновидностью хронического кандидоза является хронический генерализованный (гранулематозный) кандидоз (ХГК), часто возникающий как генетически обусловленное заболевание.
Синонимы: хронический кожно-слизистый кандидоз, кандидагранулема, эндокринно-кандидозный синдром и др. Для ХГК характерны длительное рецидивирующее течение, устойчивость к средствам противогрибковой терапии, неблагоприятный прогноз.
Патогенез
За последние 20 лет благодаря развитию клинической иммунологии достигнуты определенные успехи в изучении патогенеза ХГК. В настоящее время это заболевание можно с уверенностью причислить к состояниям, связанным с нарушением иммунной системы. Установлено, что при ХГК снижены реакции гиперчувствительности замедленного типа, подавлена реакция лимфоцитов в культуре с митогеном фитогемагглютинина или кандидаантигеном, нарушена способность лимфоцитов вырабатывать лимфокины в присутствии специфического антигена. По нашим данным, почти у 50% больных кандидоз развивается на фоне иммунодефицита: при распространенных формах поражения с сопутствующей патологией внутренних органов доминирующими являются иммунные нарушения, характеризующиеся снижением количественных и функциональных показателей Т-лимфоцитов, изменением содержания В-лимфоцитов, а также нарушением розеткообразующих свойств и фагоцитарной активности нейтрофилов крови. У 43% наблюдаемых нами больных имели место эндокринные нарушения и выявлялись такие заболевания, как синдром Шерешевского–Тернера, гипопаратиреоз, гипотиреоз, гипокортицизм, сахарный диабет, или сочетания этих заболеваний. Заболевание может возникнуть на фоне дефицита микроэлементов (цинка, железа), сенсибилизации организма кандидаантигеном или продуктами распада тканей.
Рис. 1. Поражение языка.
Некоторые исследователи относят это заболевание к ферментопатиям и считают, что основную роль в нарушении механизма фагоцитарной активности клеток крови в отношении грибов рода Кандида играет повреждение миелопероксидазной системы с невозможностью полного переваривания клеток грибов рода Кандида.
Рис. 2. Поражение ногтей.
Мужчины и женщины заболевают ХГК практически одинаково часто. Заболевание диагностируется обычно поздно, чаще диагноз устанавливают через 3 – 14 лет после начала его развития.
Диагностика
Диагноз ХГК ставится на основании клинической картины поражения и подтверждается обнаружением дрожжеподобных грибов в патологическом материале при микроскопическом исследовании. Основным возбудителем является гриб Кандида альбиканс, реже другие виды рода Кандида.
Клиническое течение
Заболевание начинается в первые дни, недели, месяцы или годы жизни, но чаще в возрасте от 3 до 6 мес. При этом могут быть поражены слизистые оболочки рта и гениталий, кожа лица, головы, конечностей, туловища, ногтевые пластинки кистей и стоп, зубы, глаза и внутренние органы. Нами были выявлены некоторые особенности в клиническом течении ХГК. Заболевание может начинаться с поражения слизистой оболочки рта, кожи или ногтей. У некоторых больных поражения слизистой оболочки рта, ногтей остаются в течение нескольких лет единственными проявлениями кандидоза, а высыпания на коже могут появиться даже через 20 лет.
Рис. 3. Очаги эритематосквамозного характера на коже нижних конечностей.
Поражения слизистой оболочки рта и ногтевых пластинок носят однотипный характер. На слизистой щек, губ, неба, десен и языке появляется налет белого цвета; налет сначала творожистый, затем на слизистой щек он становится плотным и напоминает плоскую или эрозивную лейкоплакию. Налет плохо отделяется при поскабливании. Кроме того, могут наблюдаться эрозии и эрозивные участки. В углах рта имеются поверхностные или глубокие трещины с инфильтрацией в основании. Язык утолщенный, складчатый, складки могут быть поперечными и продольными (рис. 1). На красной кайме губ развивается сначала хейлит, а позже макрохейлит одной, реже обеих губ. Поражение со слизистой оболочки рта распространяется на глотку, пищевод. Возможно развитие склерозирующего макроглоссита и макрохейлита. У большинства больных развивается кариозное поражение зубов. Поражения ногтей могут быть единичными, но чаще множественными. Ногтевые валики утолщены, гиперемированы, эпонихион сохраняется, ногтевое ложе бугристое, деформировано и приподнимается за счет подногтевого гиперкератоза (рис. 2). Клинические проявления на коже могут варьировать от эритематосквамозных до гранулематозных очагов с веррукозными разрастаниями и ороговением. Высыпания возникают на любом участке кожного покрова, бывают ограниченными или же распространенными, напоминающими эритродермию. Могут появляться мелкие бугорковые элементы на лице и/или груди, эритематосквамозные поражения на лице, голове, туловище, конечностях (рис. 3), очаги с инфильтрацией в основании (гранулемы) диаметром от 1 до 5 см, с четкими границами, нередко покрытые плотными корками (рис. 4) или папилломатозными разрастаниями (та же локализация). На тыльной поверхности кистей и стоп с переходом на подошвенную и ладонную поверхности обнаруживаются очаги с четкими гнаницами и непрерывным валиком по периферии, с выраженной экссудацией (рис. 5). У большинства больных отмечаются отечность и гиперемия век, а также очаговая или тотальная алопеция. У части больных встречаются катаракта, реже кератоконъюнктивит, светобоязнь.
Рис. 4. Кандидагранулемы на голове.
В процесс могут быть вовлечены внутренние органы (бронхи, легкие, кишечник, печень, селезенка, почки). Однако последние поражения не всегда кандидозной этиологии, чаще аутоиммунного характера и обусловлены развитием иммунодефицита или эндокринных нарушений, что требует дополнительного обследования и соответствующего лечения у специалистов смежных дисциплин. Нами при наблюдении 61 больного ХГК сопутствующая патология внутренних органов (хронические заболевания легких, нарушение функции печени, миокардит, гепатолиенальный синдром, пиелонефрит) была диагностирована у 44%, но из них только у 9,9% установлено наслоение кандидаинфекции на уже имеющееся хроническое поражение легких и кишечника.
Рис. 5. Очаги поражения на коже стоп у больного ХГК.
У больных с гипофункцией паращитовидных желез бывают эпилептиформные припадки с выраженным судорожным компонентом. У некоторых больных присоединяется другое грибковое заболевание – руброфития или трихофития.
В некоторых случаях в одной семье имеется двое или трое детей, страдающих ХГК. Под нашим наблюдением находятся две семьи, в одной больны отец и дочь, в другой – мать и сын. В обоих случаях фоном для развития кандидоза послужили нарушения функции иммунной системы в виде аутоиммунных заболеваний.
Лечение
Лечение больных ХГК должно быть комплексным и включать патогенетические и антифунгальные препараты общего и наружного действия, а также общеукрепляющие средства.
Общеукрепляющие воздействия. Лечение следует начинать с общеукрепляющих мероприятий. Назначают фитин, инъекции алоэ в общепринятых дозах. Особое внимание следует обращать на насыщение организма витаминами, преимущественно группы В (В1, В2, В6, В12), назначать их можно внутрь или внутримышечно. Рекомендуются фолиевая кислота, витамин А в общепринятых дозах, аскорбиновая кислота по 0,1 – 0,2 г 3 раза в день.
Так как у больных ХГК наблюдается гипопротеинемия, им следует назначать анаболические стероиды для улучшения азотистого обмена. Особенно удобен для применения у детей нандролон благодаря пролонгированному действию. Детям его назначают из расчета 0,5 – 1 мг на 1 кг массы 1 раз в 3 – 4 нед, взрослым – по 0,025 – 0,05 г (25 – 50 ЕД) 1 раз в 3 нед. Нандролон вводят внутримышечно, на курс 2 – 3 инъекции.
Питание детей должно быть полноценным с некоторым ограничением углеводов. При нарушении функции печени назначают аллохол, метионин, ферментные препараты в общепринятых дозах в течение 1 – 1,5 мес.
Патогенетическая терапия
Основное значение в комплексном лечении имеет патогенетическая терапия.
Иммунокорригирующие препараты назначают с учетом выявленных нарушений. В последние годы наиболее перспективным в изучении эффективности иммуномодуляторов в плане индивидуализации терапии является хемилюминесцентный метод.
В качестве иммуномодуляторов при количественной и функциональной недостаточности Т- и В-лимфоцитов используют левамизол, спленин, нуклеинат натрия, арбидол, тактивин и др. При сниженной функциональной активности нейтрофилов назначают метилурацил, взвесь плаценты, пирогенал. Для коррекции гуморального иммунитета применяют иммуно- и гамма-глобулин. Левамизол назначают внутрь из расчета 2,5 мг на 1 кг массы тела больного по следующей схеме: 1 раз в день в течение 3 дней подряд с 4-дневным перерывом на протяжении 3 нед, после 2-недельного перерыва – 3 дня подряд с 4-дневным перерывом в течение 2 нед и вновь 2-недельный перерыв. Продолжительность курса 3 – 3,5 мес. Спленин вводят внутримышечно ежедневно, детям до 3 лет – 0,5 мл, от 4 до 8 лет – 1 мл, от 9 до 14 лет – 1,5–2 мл, старше 14 лет – 2–3 мл, на курс 10 инъекций. Нуклеинат натрия применяют по 0,5–1 г в день в 2–3 приема в течение 2–3 нед. Тактивин вводят подкожно по 1 мл (100 мкг) ежедневно в течение 3 дней, затем 2 раза в той же дозе 1 раз в неделю, через 1–1,5 мес курс лечения можно повторить или вводить по 1 мл через день, на курс 10 инъекций. Нами получен хороший терапевтический эффект при назначении арбидола 24 больным по результатам хемилюминесценции in vitro. Доза для детей составляла по 0,1 г, для взрослых – по 0,2 г 3 раза в день в течение 5 дней с 2-дневным перерывом, затем в той же дозе 1 раз в неделю на протяжении 3 нед. Метилурацил назначают в возрасте до 6 лет по 0,25 г 2 раза в день, от 6 до 10 лет по 0,25 г 3 раза, от 10 до 15 лет по 0,5 г 2 раза, старше 15 лет – 0,5 г 3 раза в день, курс лечения 10 дней. После 7-дневного перерыва лечение можно повторить. Взвесь плаценты в виде подкожных инъекций назначают детям до 6 лет в дозе 0,5 мл, от 7 до 10 лет – 1 мл, от 11 до 14 лет – 1,5 мл, старше 14 лет – 2 мл 1 раз в 5–7 дней, 3 – 4 инъекции на курс. Пирогенал вводят внутримышечно, начиная с 30 – 50 МПД, инъекции производят через 1–2 дня, при хорошей переносимости каждую последующую дозу увеличивают на 30 – 50 МПД, на курс 8 – 10 инъекций.
Иммуноглобулин человека нормальный назначают внутримышечно в разовой дозе 0,15 – 0,2 мл на 1 кг массы тела больного 1 раз в 3 дня, на курс 3 – 4 инъекции. Гамма-глобулин вводят внутримышечно: детям до 3 лет 1,5 мл, от 3 до 6 лет 2 мл, старше 6 лет 3 мл 2 раза в неделю, 3 – 5 инъекций на курс, в зимне-весенний период инъекции производят 1 раз в 3 нед в течение 3 мес.
Детоксицирующие воздействия. При распространенных и генерализованных процессах, сопутствующей руброфитии показаны внутривенные инфузии гемодеза: детям по 5 – 10 мл на 1 кг массы тела, взрослым по 200 – 250 мл, на курс 3 – 5 вливаний с перерывом в 1 – 2 дня.
Лечение фоновой патологии, снижающей иммунитет. При низком содержании гемоглобина крови применяют препараты железа: железа глицерофосфат, железа лактат, гемостимулин, ферроплекс. Железа глицерофосфат назначают детям по 0,3 – 0,5 г 2 – 3 раза в день, взрослым по 1 г 3 – 4 раза в день после еды (запивать молоком), курс лечения составляет 2 – 3 нед в стационаре, затем после 3 – 4-недельного перерыва препараты дают амбулаторно. Железа лактат детям назначают по 0,1 – 0,5 г 3 раза в день, взрослым – по 0,5 г 3 раза в день после еды, курс лечения 2 – 3 нед. Гемостимулин назначают в порошках или таблетках детям по 0,1 – 0,5 г 3 раза в день во время еды, лечение проводится 3 нед. Ферроплекс, драже, содержащее 50 мг железа сульфата и 30 мг аскорбиновой кислоты, назначают по 1 – 2 драже 3 раза в день взрослым и по 1 драже 3 раза в день детям в возрасте от 4 до 12 лет. Препараты железа больные должны принимать длительно в течение 1,5 – 2 лет с перерывами в 3 – 4 нед, чередуя их, под контролем показателей крови.
Больные с эндокринной патологией должны обязательно находиться под наблюдением эндокринолога и получать корригирующую терапию.
Этиотропная терапия
Для этиологического лечения применяют антибиотики полиенового ряда. Используют амфотерицин B для внутривенного и ингаляционного введения, нистатин, леворин, амфоглюкамин (внутрь и ингаляционно), леворина натриевую соль растворимую, микогептин (в зависимости от возраста больного от 1 000 000 до 8 000 000 ЕД для пероральных препаратов, продолжительность курса от 3 до 4 нед), натамицин. Назначают препараты имидазольного ряда – кетоконазол, флуконазол, интраконазол, флуцитозин.
Наиболее эффективным препаратом полиенового ряда является амфотерицин B. Выпускают его в виде порошка по 50 000 ЕД для внутривенного введения с 5% раствором глюкозы в качестве растворителя и для ингаляций без растворителя. В связи с побочными действиями (нефротоксичность, гепатотоксичность и др.) его применяют по жизненным показаниям у больных сепсисом и с тяжелыми поражениями внутренних органов.
Натамицин – полиеновый антибиотик группы макролидов, к которой относятся также нистатин и амфотерицин B. Преимущество натамицина – отсутствие развития резистентности у грибов. Препарат выпускают в таблетках по 100 мг, назначают взрослым по 1 таблетке 4 раза в день после еды ежедневно, продолжительность курса от одного до нескольких месяцев.
Флуцитозин оказывает фунгистатическое и фунгицидное действие на дрожжеподобные грибы рода Candida. Препарат выпускается в виде таблеток по 0,5 г и раствора для внутривенного вливания.
Назначают флуцитозин внутрь и внутривенно капельно в средней дозе по 37,5 – 50 мг на 1 кг массы тела каждые 6 ч, суточная доза составляет 150 – 200 мг/кг. Продолжительность лечения зависит от тяжести течения заболевания и переносимости препарата. Недостатком препарата является развитие к нему резистентности. Лечение проводят под контролем функции почек, печени и показателей крови.
Наиболее эффективными противогрибковыми препаратами для лечения больных ХГК являются кетоконазол, флуконазол, интраконазол.
Кетоконазол выпускают в таблетках по 200 мг, его назначают детям с массой тела до 20 кг по 50 мг в день, от 20 до 40 кг по 100 мг, взрослым по 200 мг в день. По нашим данным, препарат не уступает по эффективности амфотерицину B: на фоне его приема разрешались существовавшие почти с первых дней жизни высыпания на слизистой оболочке рта, коже, отрастали здоровые ногтевые пластинки. Однако для получения стойкого терапевтического эффекта в первые месяцы дозу препарата следует удвоить, а продолжительность курса должна составлять не менее 1 – 1,5 лет. Лечение проводят под контролем функции печени и почек.
Флуконазол выпускается в капсулах по 50, 100, 150 и 200 мг в виде раствора, содержащего 2 мг/мл флуконазола для внутривенного введения. Препарат назначают взрослым по 400 мг 1 раз в сутки в 1-й день лечения и по 200 мг в последующие дни, при необходимости дозу можно увеличить до 400 мг/сут; детям его назначают из расчета 3–6 мг на 1 кг массы тела. Лечение проводят под контролем функции печени и почек.
Итраконазол выпускают в капсулах по 100 мг, назначают в зависимости от возраста от 100 до 200 мг ежедневно в течение нескольких месяцев.
Наружное лечение
В комплексном лечении больных ХГК большое значение имеет наружная терапия, которая заключается в применении антифунгальных средств: клотримазола, натамицина, пимафукорта, травогена, травокорта, микоспора, циклопирокса, 1 – 2% водных и спиртовых растворов анилиновых красителей (бриллиантового зеленого, метиленового синего), фукорцина, серно-салициловой (соответственно 10 и 3%), серно-дегтярной (10 и 3%), нистатиновой мазей, микозолона, низорала в виде крема и др.
Больным следует рекомендовать соблюдение режима труда и отдыха, ограничение психических и физических нагрузок.
Как показали наши наблюдения, регулярно проводимое комплексное лечение позволяет поддерживать нормальную жизнедеятельность больных. Они могут посещать детские дошкольные учреждения, учиться в школе, в средних специальных и высших учебных заведениях, полноценно трудиться, вступать в брак, иметь детей.
Литература:
1. Антоньев А.А., Бульвахтер Л.А., Глазкова Л.К., Ильин И.И. Кандидоз кожи и слизистых оболочек. – М.: Медицина. – 1985. – С. 16.
2. Степанова Ж.В. Грибковые заболевания. – М.: Крон–Пресс. – 1996. – С. 176.
Источник
