Исход заболевания язвенный колит

 Неспецифический язвенный колит (НЯК) представляет собой разновидность хронических заболеваний толстого кишечника, сопровождающихся воспалительным процессом. Данный тип патологии имеет неясную этиологию. При прогрессировании болезни происходит изъязвление слизистых оболочек.
Неспецифический язвенный колит (НЯК) представляет собой разновидность хронических заболеваний толстого кишечника, сопровождающихся воспалительным процессом. Данный тип патологии имеет неясную этиологию. При прогрессировании болезни происходит изъязвление слизистых оболочек.
Для НЯК характерно циклическое развитие (периоды ремиссии сменяются периодическими обострениями патологического процесса). Схема терапии заболевания зависит от степени поражения толстого кишечника.
В некоторых случаях единственным способом восстановления работы системы пищеварения является хирургическое вмешательство.
1. Анатомия и физиология толстого кишечника
Кишечник имеет два отдела – тонкую и толстую кишку. Толстая кишка достигает в длину 1,5 метра, начинается в конечной части тонкой кишки и заканчивается анальным отверстием. Данный отдел кишечника дополнительно разделяется на шесть частей. Диаметр толстой кишки достигает 14 см, но в области анального отверстия максимальная ширина составляет 4 см. Все ее отделы состоят из мышечного и подслизистого слоя, а также их слизистых оболочек.
Отделы толстого кишечника:
- прямая кишка (заканчивается в области анального отверстия, максимальная длина составляет 15 см);
- сигмовидная ободочная кишка (примерная длина составляет 45-47 см, располагается в малом тазу, отдел является продолжением нисходящей ободочной кишки и переходом в прямую кишку);
- нисходящая ободочная кишка (длина отдела составляет 20-22 см, находится в левой боковой части живота);
- поперечно-ободочная кишка (примерная длина отдела составляет 55-56 см, верхняя часть граничит с печенью, нижняя – с петлями тонкого кишечника);
- восходящая ободочная кишка (отдел является продолжением слепой кишки, находится в правой боковой части живота, максимальная длина составляет 24 см);
- слепая кишка (длина отдела составляет 7,5 см, находится в области верхнего края подвздошной кишки).
Физиология толстого кишечника
 Толстый кишечник выполняет две основные функции – эвакуаторную и всасывательную. В сутки в данном отделе системы пищеварения всасывается до 95% воды и электролитов. В толстом кишечнике накапливаются каловые массы, выводимые из человеческого организма через анальное отверстие.
Толстый кишечник выполняет две основные функции – эвакуаторную и всасывательную. В сутки в данном отделе системы пищеварения всасывается до 95% воды и электролитов. В толстом кишечнике накапливаются каловые массы, выводимые из человеческого организма через анальное отверстие.
В просвете толстого кишечника присутствует несколько сотен бактерий, принимающих участие в переваривании пищевых волокон, выработке витаминов группы В, фолиевой и никотиновой кислоты. Бактерии дополнительно вырабатывают антибактериальные вещества, предотвращающие образование болезнетворных микроорганизмов.
2. Причины развития неспецифического язвенного колита
Этиология НЯК остается неизвестной, но в медицинской практике выделяется несколько факторов, в значительной степени повышающих риск развития данного заболевания. Исследованиями доказано, что в особую группу риска входят пациенты, у родственников которых выявлены патологии такого типа. НЯК может передаваться на генетическом уровне и является наследственным заболеванием.
Другие причины НЯК:
- инфекционный фактор (патологический процесс провоцируется активным размножением и жизнедеятельностью вредоносных микроорганизмов);
- прогрессирование воспалительных процессов (спровоцировать НЯК может любое заболевание пищеварительной системы при отсутствии адекватной терапии);
- аутоиммунный фактор (нарушения работы иммунной системы становятся причиной массового разрушения клеток, последствиями могут стать воспалительные процессы в толстом кишечнике);
- стрессовые ситуации и серьезные погрешности в питании (факторы не относятся к прямым причинам НЯК, но могут повысить риск развития и прогрессирования патологии).
3. Механизм развития НЯК
В большинстве случаев развитие НЯК начинается с области прямой кишки. Воспалительный процесс постепенно распространяется на всю поверхность слизистых оболочек толстого кишечника. Заболевание сопровождается двумя основными этапами, которые периодически сменяют друг друга – фаза обострения и ремиссия.
Формы язвенного колита
Язвенный колит подразделяется на несколько видов в зависимости от места локализации патологического процесса и особенностей течения заболевания. По механизму развития НЯК может быть непрерывным, рецидивирующим и острым. В первом случае симптомы патологии постоянно беспокоят пациента, во втором – обострение происходит периодически. Острый НЯК представляет собой период внезапного проявления симптоматики.
Формы НЯК в зависимости от локализации:
- дистальный тип (воспаление поражает сигмовидную и прямую кишку, болевые ощущения при развитии патологии локализуются в левой подвздошной области);
- левосторонний тип (воспалительный процесс локализуется в ободочной кишке);
- панколит (патологический процесс поражает все участки прямой кишки);
- тотальная форма (заболевание сопровождается массовой кровопотерей, самая опасная форма НЯК);
- проктит (патология поражает только прямую кишку).

4. Симптомы
Симптоматика НЯК зависит от формы заболевания, скорости развития воспалительного процесса и индивидуальных особенностей организма. Признаки патологии подразделяются на общие и локальные. Максимальная выраженность симптомов болезни проявляется в период обострения. Характерные признаки патологии дополняются повышением температуры тела и блуждающей болью.
Течение неспецифического язвенного колита
На ранних этапах развития НЯК у пациента развивается диарея (в редких случаях – запор). В каловых массах присутствует кровь, слизь или гной. Отличительной особенностью является цвет кровяной примеси. При НЯК кровь всегда яркая (при других патологиях пищеварительной системы – темная или практически черная). На поздних стадиях патологии может происходить обильная кровопотеря.
Другие симптомы НЯК:
- вздутие живота (преимущественно в нижней части);
- частые позывы к опорожнению кишечника (с симптомами диареи или запора);
- болевые ощущения в нижней части живота (интенсивность боли указывает на степень поражения толстого кишечника);
- потеря веса и общая слабость (к снижению массы тела в большинстве случаев приводит отсутствие аппетита);
- болевые ощущения в мышцах и суставах (дополнительный симптом, характерный для поздних стадий патологии);
- воспалительные процесс органов зрения (патологии слизистых оболочек глаз относятся к последствиям или осложнениям НЯК).
Симптомы во время обострения
Период обострения язвенного колита неспецифического типа отличается резким началом. Болевые ощущения в кишечнике дополняются тахикардией, повышением температуры тела, лихорадочным состоянием и интоксикацией организма. Диарея может стать причиной бессонницы. В каловых массах всегда присутствует кровь. При обострении патологии пациенту необходима помощь специалиста. При разрыве кишечника возникает перитонит. Данное состояние создает серьезную угрозу жизни.
5. Диагностика НЯК
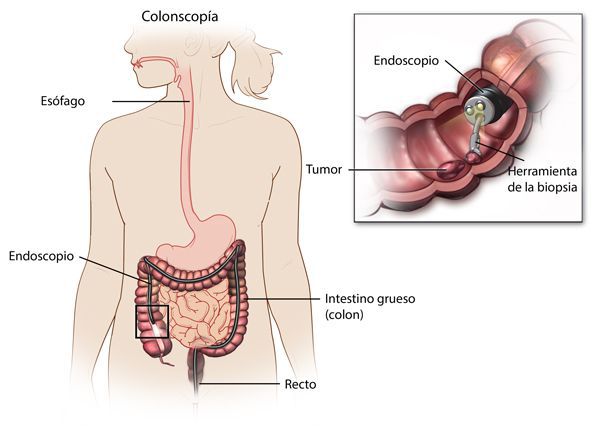
Для подтверждения неспецифического язвенного колита необходимо провести ряд обследований пациента. Диагностикой заболевания занимается гастроэнтеролог. Общий и биохимический анализ крови назначается в обязательном порядке. По данным такого исследования выявляется уровень лейкоцитов, гемоглобина и других жизненно важных веществ. Далее пациенту следует пройти эндоскопическое обследование (данная методика отличается максимальной степенью эффективности при НЯК).
Эндоскопическая диагностика НЯК
Эндоскопия НЯК осуществляется несколькими способами. Все процедуры подразумевают некоторые подготовительные действия. В течение двенадцати часов перед осмотром пациенту нельзя употреблять пищу. Для повышения качества процедуры рекомендуется сделать несколько клизм (очистка кишечника от каловых масс позволит получить более четкое изображение). Целью эндоскопической диагностики НЯК является определение степени поражения слизистых оболочек, выявление кровотечений, гноя и псевдополипов.
Виды эндоскопической диагностики:
- колоноскопия (исследование направлено на все отделы толстого кишечника);
- ректосигмоидоскопия (методика исследования состояния сигмовидной и прямой кишки).

Дополнительными способами диагностики неспецифического язвенного колита являются рентгенологическое исследование с контрастом, КТ и МРТ. Рентген необходим для исключения или подтверждения перфорации кишечника. КТ и МРТ позволяют врачу визуально обследовать органы пищеварения. Данные методики назначаются по усмотрению специалиста.
Лабораторные и серологические маркеры
Обязательным этапом диагностики заболевания являются лабораторные и серологические анализы. По определенным отклонениям в данных исследований врач определяет наличие воспалительного процесса и составляет общую клиническую картину состояния пациента. Анализы могут быть назначены повторно на разных этапах терапии для контроля тенденции к выздоровлению.
Необходимые анализы:
- гистологические исследования;
- копрограмма;
- общий и биохимический анализ крови;
- молекулярно-генетическое исследование;
- иммунологический анализ крови;
- бакпосев и С-реактивный белок;
- анализ на фекальный кальпротектин.
Индексы активности язвенного колита
Для клинической практики необходимо описание индексов активности неспецифического язвенного колита. Мягкая форма – стул с примесями крови до четырех раз в день. Умеренный тип – стул до шести раз в день. При тяжелой форме стул возникает больше шести раз в сутки, состояние пациента ухудшается тахикардией и лихорадкой. Острый колит (фульминантный тип) развивается с симптомами анемии, стул возникает больше десяти раз в день.
6. Последствия и возможные осложнения
Опасным осложнением неспецифического язвенного колита может стать рак кишечника. Вероятность летального исхода при такой патологии неизбежна. Медикаментозная терапия и операции продлят срок жизни пациента, но ее качество будет в значительной степени снижено.
НЯК – серьезная патология, лечить которую надо обязательно. Кроме рака кишечника осложнениями болезни может стать ряд других болезней.
Опасные последствия НЯК:
- разрыв толстой кишки (ободочная кишка расширяется газами, результатом становится ее разрыв и перитонит);
- образование в местах воспалительных процессов злокачественных опухолей;
- кровопотеря (последствием может стать анемия или гиповолемический шок);
- присоединение кишечных инфекций (воспалительные процессы снижают местный иммунитет пищеварительной системы).
7. Лечение НЯК
Неспецифический язвенный колит в большинстве случаев становится хроническим заболеванием. Терапия патологии направлена на купирование симптомов обострения и увеличение периодов ремиссии до максимально возможного периода. Лечение включает в себя прием специальных медикаментов, соблюдение диеты и хирургическое вмешательство (при наличии определенных показаний).
Медикаментозное лечение
Целью медикаментозной терапии является не только купирование приступов обострения патологии, но и увеличение периодов ремиссии. График лечения составляется индивидуально. Некоторые виды препаратов необходимо принимать длительными курсами с небольшими перерывами. При отсутствии результата единственным способом облегчения состояния пациента является хирургическое вмешательство.
Группы препаратов:
- противодиарейные средства (Солутан, Платифиллин);
- препараты железа;
- аминосалицилаты (Месалазин, Сульфасалазин);
- противовоспалительные средства;
- иммунодепрессанты (Циклоспорин А, Азатиоприн);
- кортикостероиды (при обострении заболевания, Преднизолон, Будесонид);
- обезболивающие медикаменты (Парацетамол, Ибупрофен);
- транквилизаторы (Элениум, Седуксен);
- средства из группы антибиотиков.
Хирургические методы лечения
Главным минусом хирургических процедур при НЯК является их повышенная травматичность. Определенный фрагмент толстого кишечника удаляется. Край тонкого кишечника прикрепляется к отверстию в брюшной стенке. Каловые массы выводятся из организма через стому. Для сбора фекалий используются специальные калоприемники.
В некоторых случаях илеостому зашивают, а процесс опорожнения кишечника возобновляется через анус. Такая процедура подразумевает проведение повторной операции.
Как лечить травами НЯК?
Некоторые виды лечебных трав оказывают особое воздействие на систему пищеварения. Употребление отваров помогает не только улучшить работу ЖКТ, но и создать хорошую профилактику осложнений имеющихся патологий. При НЯК травы используются в качестве дополнения к основной терапии.
Примеры целебных трав:
- сок алоэ (употреблять один или два раза в день по 50 г, средство помогает заживлять язвы и улучшить состояние слизистых оболочек кишечника);
- травяной сбор (в равных долях надо смешать ромашку аптечную, золототысячник и шалфей, столовую ложку заготовки залить стаканом кипятка, принимать небольшими порциями в течение одного месяца);
- настой коры дуба (чайную ложку заготовки надо залить стаканом кипятка, принимать средство один или два раза в день, кора дуба отличается выраженным противомикробным действием).
8. Диета и правильное питание
Правильное питание при неспецифическом язвенном колите играет важную роль. Некоторые продукты способны провоцировать обострение патологии даже при соблюдении режима медикаментозной терапии. Соблюдать правила специальной диеты пациентам с НЯК рекомендуется в течение всей жизни. Погрешности в питании в значительной степени сокращают срок ремиссии.
Меню при язвенном колите на день
Первый завтрак | Паровой омлет и некрепкий чай |
Второй завтрак | Запеченное яблоко |
Обед | Бульон из куриной грудки, морковное пюре с паровыми котлетками, кисель |
Полдник | Какао на воде |
Ужин | Картофельное пюре и отварной минтай, несладкий чай |
Перед сном | Кисель |
Диета 4б
В большинстве случаев пациентам с НЯК назначается диета №4б. Прием пищи должен осуществляться 4-5 раз в сутки (ужин не позднее 19:00). За основу необходимо брать принципы дробного питания. Переедание должно быть исключено (переполнение кишечника может спровоцировать обострение колита). Блюда рекомендуется употреблять в теплом виде.

Основные принципы диеты:
- приготовление блюд должно осуществляться методом варки или на пару;
- в меню включаются только полезные и высококалорийные продукты с большим содержанием белка и витаминов;
- содержание грубой клетчатки в меню должно быть ограничено (свежие овощи и фрукты, цельнозерновые каши);
- можно включать в рацион вареную рыбу, морепродукты, нежирные сорта мяса, слизистые супы, томатный сок, манную и рисовую кашу, кисель из черники или черемухи, чай;
- из меню исключаются грибы, бобовые, пряности, копчености, маринады, соленья, цельное молоко, орехи и сухофрукты, сливки, сметана, кисломолочные напитки, гречневая, овсяная и перловая каши, крепкий кофе.
9. Какие существуют народные методы лечения НЯК?
Рецепты альтернативной медицины можно использовать для лечения колита только в качестве дополнения к медикаментозной терапии. Растительные компоненты улучшат состояние пациента, но по своей эффективности они уступают аптечным средствам. Перед использованием народных рецептов важно исключить аллергические реакции на их ингредиенты.
Примеры народных средств:
- запеченные яблоки (введение такого продукта в меню помогает ускорить процесс заживления язв);
- бананы (в плодах содержится высокая концентрация витаминов, продукт помогает повысить сопротивляемость организма);
- отвар из арбузных корок (принимать по половине стакана три раза в день, курс терапии – две недели);
- рисовый отвар (средство обладает свойством защиты слизистых оболочек и ускорения процесса их заживления, принимать отвар надо ежедневно по половине стакана три раза в день);
- отвар из репы (для приготовления отвара используются листья репы, готовый напиток можно смешивать с овощным соком, принимать два раза в день по одному стакану).
10. Профилактика
Причины неспецифического язвенного колита остаются невыясненными. К мерам профилактики такой патологии относятся стандартные правила здорового образа жизни. Особое внимание следует уделять предотвращению болезней пищеварительного тракта.
При возникновении тревожных симптомов следует незамедлительно обращаться к врачу. Своевременное лечение патологий ЖКТ снизит риск дальнейших осложнений.
Меры профилактики:
- исключение чрезмерных физических нагрузок;
- соблюдение назначенного режима питания;
- исключение стрессовых ситуаций и их последствий;
- регулярный осмотр у гастроэнтеролога.
11. Прогноз
Прогнозы при неспецифическом язвенном колите зависят от стадии, на которой было выявлено заболевание и своевременности терапии. При адекватном лечении качество жизни пациента не ухудшается (ремиссии могут достигать нескольких лет). Если терапия проводится неправильно или патология достигла этапа осложнений, то прогнозы неблагоприятные. Последствием НЯК может стать рак кишечника и летальный исход.
12. Выводы
- неспецифический язвенный колит представляет собой заболевание ЖКТ, характеризующееся поражением толстой кишки и воспалением ее слизистых оболочек;
- воспалительный процесс при НЯК провоцирует образование язв на слизистых оболочках (при отсутствии своевременной терапии на пораженных участках развивается некроз);
- НЯК относится к хроническим заболеваниям (патологический процесс сопровождается периодами обострения и ремиссии);
- обязательным симптомом патологии является частый стул с симптомами диареи и примесями крови в каловых массах;
- основной вид терапии болезни – курсовой прием медикаментов (при осложнениях используются хирургические процедуры);
- последствием болезни может стать рак кишечника.
Комментарии для сайта Cackle
Источник
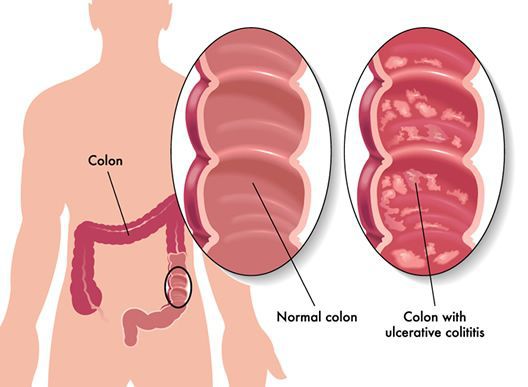
Неспецифический язвенный колит (или просто язвенный колит) — хроническое воспаление толстой кишки аутоиммунного характера. Данное заболевание относится к группе воспалительных заболеваний толстого кишечника.
Эпидемиология
Заболевание преобладает в развитых странах Европы и Северной Америки. Язвенный колит встречается в 20-260 случаев на 100 000 человек. С каждым годом число заболевших увеличивается.[2]
Чаще всего болеют лица в возрасте от 21 до 42 лет, а также пациенты после 54 лет. Самые опасные периоды в развитии язвенного колита — это первый год болезни (из-за быстрого развития воспаления при фульминантном течении появляются осложнения, опасные для жизни) и десятый год (за этот период развиваются злокачественные новообразования).
Факторы риска до сих пор до конца не изучены. Существует следующая закономерность:
- Взаимосвязь курения и язвенного колита. По статистическим данным курящие люди реже болеют язвенным колитом.
- Аппендэктомия (удаление аппендицита) в анамнезе снижает заболеваемость язвенным колитом.
- Снижение количества пищевых волокон способствует появлению болезни.
- Лица, чаще болеющие детскими инфекциями, имеют склонность к появлению данного заболевания.
Этиология
Происхождение язвенного колита на сегодняшний день неизвестно. Существуют следующие теории развития заболевания:
- Язвенный колит возникает под действием определённых экзогенных (внешних) факторов, которые не известны. Предположительной причиной является инфекция.
- Заболевание имеет аутоиммунный характер. Существует наследственная предрасположенность к развитию болезни. Под воздействием определённых факторов запускаются иммунные реакции, вырабатываются антитела, направленные на клетки толстого кишечника.
- Язвенный колит развивается вследствие реакции организма на определённые продукты питания, при этом воспаляется кишечная стенка.
Первые признаки заболевания: кровь и слизь в стуле, диарея, боли в животе, повышение температуры тела.
Основными симптомами неспецифического язвенного колита кишечника являются:
- кишечные кровотечения;
- диарея;
- запор;
- боль в животе;
- тенезмы (ощущение постоянных режущих, тянущих, жгучих болей в толстой кишке — позывов к дефекации, однако при этом выделение кала не происходит);
- лихорадка;
- снижение массы тела;
- тошнота, рвота;
- слабость;
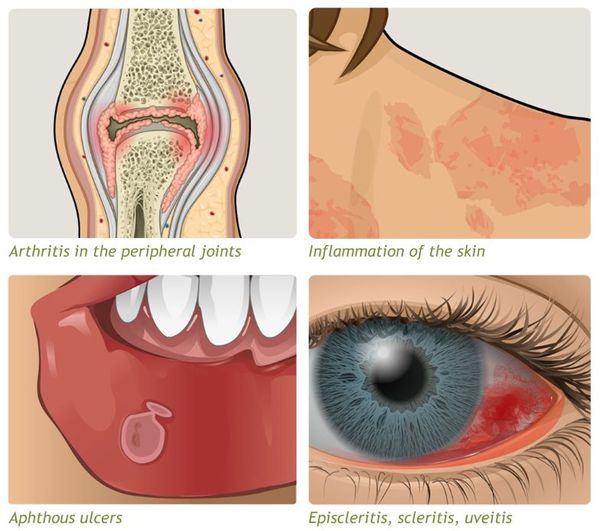
- внекишечные симптомы (артрит, узловатая эритема, увеит и другие).
Заболевание хроническое — симптомы возникают только при обострении, при ремиссии их может не быть.
Характер преобладающей симптоматики зависит от тяжести заболевания и вовлечённого в воспалительный процесс отдела толстого кишечника. Например, при тотальном поражении наблюдается частый жидкий стул с большим количеством крови в кале, боли в животе спастического характера. При тяжёлом течении присоединяются симптомы общей интоксикации (лихорадка, тошнота, рвота, слабость).
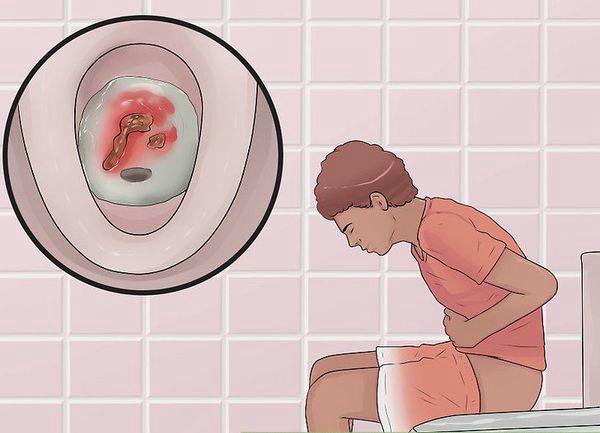
При поражении дистальных отделов толстого кишечника (проктит) чаще возникает запор, ложные позывы на дефекацию, тенезмы, в кале обнаруживаются следы алой крови, слизи или гноя. Для оценки тяжести язвенного колита предложены критерии Truelove и Witts.
При язвенном колите происходит каскад воспалительных реакций. В результате воздействия триггерного (инициирующего) фактора стимулируются Т- и В-лимфоциты, что, в свою очередь, приводит к образованию иммуноглобулинов М и G. Дефицит Т-супрессоров усиливает аутоиммунный ответ. Образование иммуноглобулинов М и G приводит к появлению иммунных комплексов и активации сиcтемы комплемента, который обладает цитотоксическим действием. В очаг воспаления проникают нейтрофилы и фагоциты, при этом высвобождаются медиаторы воспаления.
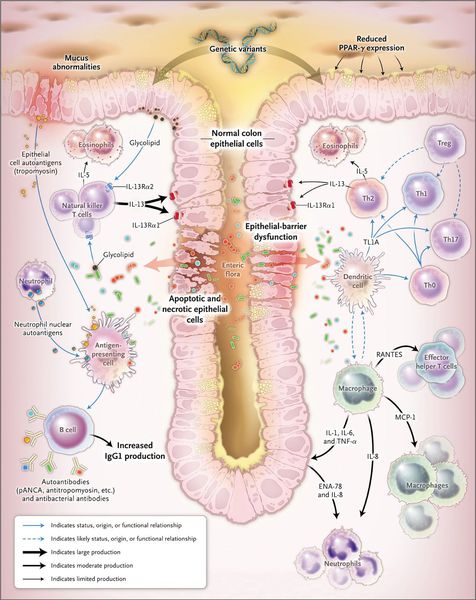
Одним из механизмов патогенеза язвенного колита является нарушение барьерной функции слизистой оболочки толстой кишки и регенераторной функции.
Реакция организма на стресс с патологическим нейрогуморальным ответом приводит к активизации аутоиммунного процесса. Часто больные язвенным колитом имеют эмоциональную нестабильность.
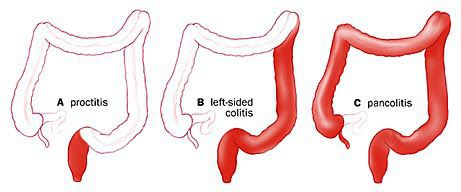
По распространённости процесса различают:
- проктит (с вовлечением прямой кишки);
- левосторонний колит (поражение прямой сигмовидной и нисходящей ободочной кишки);
- тотальный колит (поражение всех отделов толстого кишечника).
По степени тяжести течения:[3]
- лёгкое течение;
- среднетяжёлое течение;
- тяжёлое течение.
По характеру течения:
- острое течение (менее 6 месяцев от начала болезни);
- фульминантное (быстро развивающееся);
- постепенное;
- хронический язвенный колит непрерывного течения (периоды ремиссии (ослабления симптомов) менее 6 месяцев при правильном лечении);
- хронический язвенный колит рецидивирующего течения (периоды ремиссии более 6 месяцев): редко рецидивирующее (один раз в год или меньше) или часто рецидивирующее (более 2 раз в год).
Язвенный колит — это хроническое заболевание, при котором бывают периоды, когда возникает обострение и периоды, когда симптомы затухают или не выявляются — стадия ремиссии. Язвенный колит может обостряться без явной причины, однако чаще это происходит под воздействием стресса, неправильного питания и приёме некоторых лекарств.
Местные осложнения
К местным осложнениям относятся:
- перфорация;
- токсическая дилатация (расширение) толстого кишечника;
- обильное кишечное кровотечение;
- колоректальный рак.
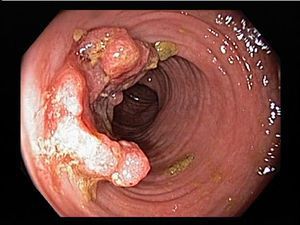
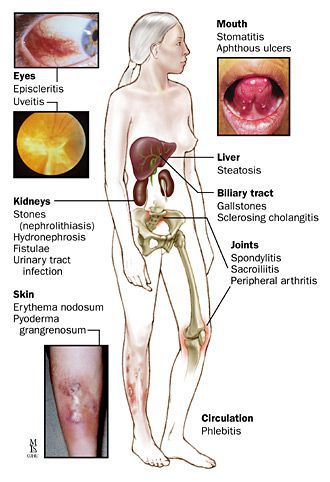
Системные осложнения
Проявляются внекишечными симптомами, причина которых до сих пор не изучена. Чаще поражаются ротовая полость, кожа, суставы.
К системным осложнениям относятся:
- узловатая эритема (поражение кожи и подкожной клетчатки);
- гангренозная пиодермия (поражение кожи крупными болезненными язвами);
- эписклерит (поражение эписклеральной ткани глаза);
- артропатия (поражение суставов);
- анкилозирующий спондилит (воспаление суставов позвоночника);
- поражения печени (повышение трансаминаз крови, гепатомегалия);
- первичный склерозирующий холангит (сужение просвета желчных протоков в результате воспаления).
При диагностике в первую очередь оценивается клиника заболевания, анамнез, производится осмотр с обязательным пальцевым исследованием прямой кишки.
Наиболее важными в диагностике язвенного колита являются эндоскопические методы исследования: ректороманоскопия, колоноскопия с биопсией. Так же для уточнения диагноза применяются ирригоскопия, МСКТ-колоноскопия.
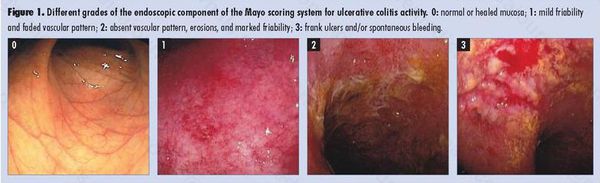
По эндоскопической картине можно определить степень воспаления толстого кишечника. Существуют четыре степени воспаления кишечника:
- При I степени наблюдается отёчность слизистой оболочки, гиперемия, сглаженность или отсутствие сосудистого рисунка, определяются точечные кровоизлияния, слизистая ранима, контактно кровоточит.
- При II степени добавляется зернистость, могут присутствовать эрозии, фиброзный налёт на стенках кишки.
- При III степени эрозии сливаются между собой, образуются язвы, в просвете кишки гной и кровь.
- При IV степени, помимо вышесказанного, появляются псевдополипы, состоящие из грануляционной ткани.
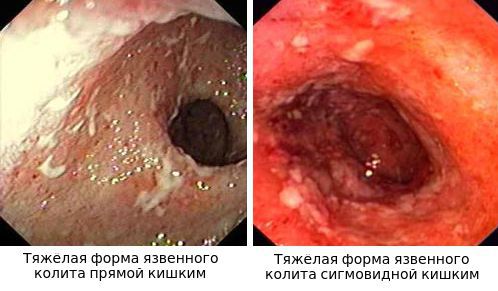
Язвы не проникают глубже подслизистого слоя.
При рентгенологическом исследовании определяется:
- отсутствие гаустр (мешкообразных выпячиваний стенки толстой кишки);
- сглаженность контуров;
- изъязвления, отёк, зубчатость, двойной контур;
- утолщение слизистой и подслизистой оболочек;
- преимущественно продольные и грубые поперечные складки;
- воспалительные полипы.
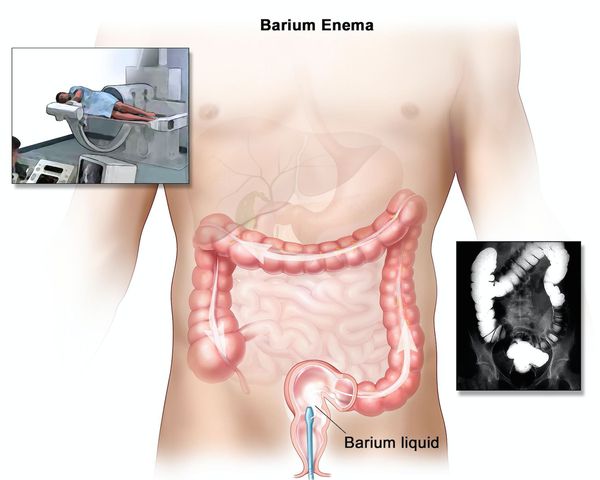
Ирригоскопия помогает не только в диагносте язвенного колита, но и в выявлении серьёзных осложнений, таких как токсическая дилатация (чрезмерное расширение просвета толстой кишки).
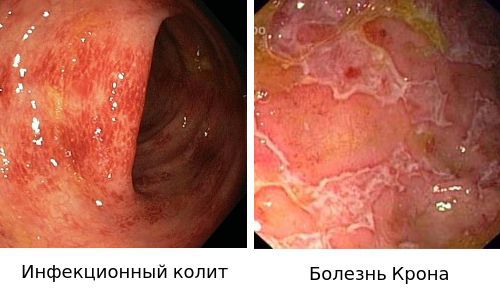
Дифференциальный диагноз:
- Для подтверждения диагноза «Инфекционный колит» используют бактериологическое исследование.
- Диагноз «Болезнью Крона» ставится на основании эндоскопической картины и гистологического исследования биоптата слизистой.
- Ишемический колит.
Тактика зависит от локализации поражения и тяжести течения. При дистальных формах заболевания течение обычно лёгкое, поэтому больные могут лечиться в амбулаторных условиях. Тотальное или левостороннее поражение чаще имеет тяжёлое течение, поэтому требует госпитализации и лечения в условиях стационара.
Диета
Назначаются диеты № 4, 4Б, 4В по Певзнеру. Цель диеты — уменьшить воспаление, бродильные и гнилостные процессы в кишечнике, нормализовать функции кишечника и других органов пищеварения. Блюда жидкие, полужидкие, протёртые, сваренные в воде или на пару. Исключены очень горячие и холодные блюда.
Разрешённые при язвенном колите продукты:
- сухари, супы слизистой консистенции, сваренные на обезжиренном мясном, рыбном бульоне или овощном отваре, с хорошо проваренными крупами, лапшой или вермишелью, допускается добавление фрикаделек;
- нежирное мясо и рыба;
- тщательно проваренные каши;
- фруктовые пюре;
- свежий протёртый творог;
- сахар в маленьких дозах;
- желе и кисели из черники, кизила, черемухи, айвы, груш;
- крепкий черный чай, можно с лимоном, отвар из шиповника, черной смородины, черники и черемухи;
- паровой омлет, яйца, сваренные вкрутую; сливочное масло.
Запрещенные при язвенном колите продукты:
- сдоба и кондитерские изделия;
- чёрный хлеб;
- мясные и рыбные жирные бульоны;
- колбасы, солёная и копчёная рыба, консервы;
- алкоголь;
- кофе;
- молоко;
- газированные сладкие напитки;
- свежие овощи и фрукты;
- перловая и пшеничная каши, бобовые.
Консервативная терапия
К консервативной терапии относятся:
- аминосалицилаты, препараты 5-аминосалициловой кислоты (5-АСК, месалазин);
- кортикостероиды;
- иммунодепрессанты;
- билогическая терапия.
Аминосалицилаты являются препаратами первой линии и применяются в первую очередь. Для купирования атаки язвенного колита обычно требуется 3-6 недель терапии по 1-2 г/кг в сутки. После этого проводится противорецидивное лечение сульфасалазином (3 г/сут) или месалазином (2 г/сут).
При дистальном поражении (проктит) отдаётся предпочтение формам препарата в виде свечей. При левостороннем поражении — препаратам в форме пены для ректального применения. При тотальном поражении используют таблетированные формы препаратов.
При лечении данными препаратами ремиссия достигается в 74-81 % случаев.
Наиболее выраженным и эффективным противовоспалительным средством являются глюкокортикоиды.
Основными показаниями для лечения глюкокортикоидами являются:
- острое течение тяжёлой и среднетяжёлой степени;
- тяжёлое или среднетяжёлое левостороннее и тотальное поражение при наличии III степени воспаления по данным эндоскопического исследования;
- неэффективность или недостаточная эффективность лечения аминосалицилатами при хроническом течении заболевания.
При остром тяжёлом течении назначают внутривенное введение глюкокортикоидов (преднизолона не менее 120 мг/сут) 4-6 раз в день. Обязательно проводится коррекция водно-электролитного баланса, переливание компонентов крови, гемосорбция. Через неделю после внутривенного введения переходят на приём преднизолона внутрь. За это время проводится гастроскопия для исключения язвенной болезни желудка и двенадцатиперстной кишки.
При среднетяжёлой форме можно ограничиться пероральным приёмом преднизолона. Обычно преднизолон назначается в дозе 1,5-2 мг/кг массы тела в сутки. Максимальная доза 100 мг (у лиц пожилого возраста 60 мг).
Если отсутствуют побочные эффекты, то приём продолжают ещё 10-14 дней, затем снижают дозу на 10 мг каждые 10 дней. С 30-40 мг переходят на однократный приём преднизолона. С 30 мг дозу снижают по 5 мг в неделю. Обычно курс гормональной терапии составляет от 8 до 12 недель. Параллельно с гормонотерапией применяют аминосалицилаты до полной отмены гормонов.
При проктите применяются глюкокортикоиды ректально в микроклизмах. Обычно для этого используют гидрокортизон, применяют после дефекации 2 раза в день.
Побочные эффекты гормонотерапии:
- отёки;
- артериальная гипертензия;
- остеопороз;
- различные вегетативные расстройства;
- может способствовать развитию язвы желудка, а, как следствие, может возникнуть желудочно-кишечное кровотечение.
Современным глюкокортикоидом является буденофальк (содержащий будесонид). Суточная доза составляет 3 мг будесонида (1 капсула) 4-6 раз в сутки.
При лечении глюкокортикоидами может возникнуть гормональная зависимость или даже гормонорезистентность, которая формируется у 20-35 % больных тяжёлым язвенным колитом. Гормональная зависимость — это ответ организма на лечение глюкокортикоидами, при котором возобновляется воспалительный процесс после снижения дозировки.
При отсутствии эффекта от гормональной терапии назначают препараты, обладающие иммуносупрессивным действием, а также биологическую терапию. Основными из них являются 6-меркаптопурин и азатиоприн — это препараты первой линии. Они помогают уменьшить дозу гормонов и отменить их в 62-71 % случаев. Лечение обычно начинают вместе с гормонотерапией. Максимальная суточная доза — 150 мг. Незначительное количество побочных эффектов, по сравнению с глюкокортикоидами, позволяет применять препарат на протяжении многих лет.
Также существует аналогичный препарат — метотрексат, который применяется при непереносимости азатиоприна или для ускорения лечебного эффекта. Внутрь или внутримышечно по 30 мг в неделю. Эффект наступает через 2-4 недели
Если отсутствует эффект от азатиоприна и 6-меркаптопурина, применяют препараты второй линии — это инфликсимаб и циклоспорин А.
При отсутствии эффекта от второго введения инфликсимаба и 7-дневного курса циклоспорина А показано хирургическое лечение.
Противорецидивное лечение
После купирования острых воспалительных процессов, назначают противорецидивную терапию аминосалицилатами на срок до 6 месяцев. В случае успешного лечения и отсутствии клинических и эндоскопических признаков заболевания, терапию отменяют.
В случае нестабильного эффекта от противорецидивного лечения терапию продлевают дополнительно сроком на 6 месяцев.
При неэффектив?
