Ишемический колит чем лечить

Ишемический колит известен, кажется, испокон веков, но среди ученых в его определении долго царил разнобой. Хроническую абдоминальную (от abdomen – брюшной) ишемию (т. е., местное малокровие) как только не называли! Из 20 наименований известнее других – «брюшная жаба». Она возникает при расстройствах кровоснабжения органов пищеварения и чаще всего у пожилых людей, сопутствуя атеросклерозу сердечно-сосудистой системы и артерий головного мозга.
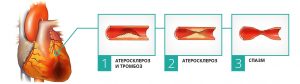 При этом стенки кровеносных сосудов уплотняются из-за разрастания в них склеротической ткани и образования бляшек. Поражаются разные органы брюшной полости, а пациент жалуется на дискомфорт в животе вообще, и гастроэнтеролог начинает его лечить от хронического воспаления, свойственного заболеванию печени, желчного пузыря, поджелудочной железы, кишечника или 12-перстной кишки.
При этом стенки кровеносных сосудов уплотняются из-за разрастания в них склеротической ткани и образования бляшек. Поражаются разные органы брюшной полости, а пациент жалуется на дискомфорт в животе вообще, и гастроэнтеролог начинает его лечить от хронического воспаления, свойственного заболеванию печени, желчного пузыря, поджелудочной железы, кишечника или 12-перстной кишки.
Соответствующая терапия, скажем, язвы, панкреатита, холецистита или колита оказывается малоэффективной, потому что очаги поражения требуют разного лечения, а рост нарушений проходимости артерий может привести к инфаркту кишечника, ишемическому панкреатиту, язвам желудка и кишечника, перитониту.
Ишемический колит. Диагностика
Диагностика хронической абдоминальной ишемии затруднена из-за множества клинических «масок», свойственных проявлению болезни ЖКТ. Но все же «угадать» ишемический колит, вернее, его происхождение может и сам больной, особенно если есть и другие показатели атеросклероза (ишемическая болезнь сердца или головного мозга, проблемы с памятью).
Существуют три настораживающих признака:
- Практически всегда из-за недостаточного притока крови человек испытывает боль после приема пищи. Случается это и после работы в наклонном положении или на корточках, подъема тяжестей, упражнений на пресс, при кашле, езде на велосипеде. Приступ длится от нескольких минут до 2-3 часов. В начале заболевания чувствуется тяжесть в верхней половине живота, с усугублением расстройства появляются ноющие боли, интенсивность их нарастает.
- Другой опознавательный знак – дисфункция кишечника. Из-за нарушения его всасывающей, моторной функции возникает неустойчивый частый жидкий стул или упорные запоры, метеоризм, вздутие живота.

- Наконец, симптомом дистрофических изменений служит прогрессирующее похудание. Пациенты отказываются от еды из-за болей в животе. А пища плохо усваивается, да и необходимых для переваривания ферментов в организме пожилых вырабатывается недостаточно.
Гастроэнтеролог учтет, помимо сопутствующих заболеваний, жалобы своего подопечного, а также определит, не появился ли характерный шум в области брюшного отдела аорты, прослушивая фонендоскопом живот.
Если этих данных мало, понадобится подробное изображение кровеносных сосудов. Ишемический колит диагностируется дополнительными исследованиями патологических изменений в ЖКТ – ультразвуковой допплерографией и компьютерной томографией, ангиографией.
Ишемический колит. Лечение медикаментами и изменением режима питания
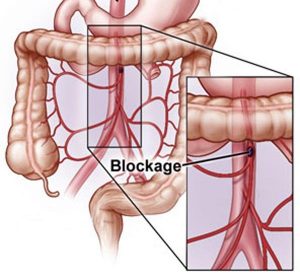 При поражении сосудов брюшной полости, особенно у стариков, чаще всего страдают желудок и 12-перстная кишка. Недостаток крови из-за сужения чревного ствола — крупной артерии сказывается сначала на слизистой, а затем и более глубоких стенках желудка, приводя к язве. И это не гастродуоденит, как иногда ошибочно полагают, а именно ишемия, о чем свидетельствуют кровотечения, отсутствие сезонности обострений и неэффективность обычной противоязвенной терапии.
При поражении сосудов брюшной полости, особенно у стариков, чаще всего страдают желудок и 12-перстная кишка. Недостаток крови из-за сужения чревного ствола — крупной артерии сказывается сначала на слизистой, а затем и более глубоких стенках желудка, приводя к язве. И это не гастродуоденит, как иногда ошибочно полагают, а именно ишемия, о чем свидетельствуют кровотечения, отсутствие сезонности обострений и неэффективность обычной противоязвенной терапии.
- На помощь приходят нитропрепараты, которые улучшают микроциркуляцию крови и обладают сосудорасширяющим эффектом. Например, пентоксифиллин (трентал) по 0,1-0,2 г 3 раза в день после еды (под контролем врача).
- Обязательны и назначенные лекарства от ишемической болезни сердца и головного мозга.
- Для снятия вздутия живота, уменьшения кишечного дискомфорта используют метеоспазмил (по 2-3 капсулы 2-3 раза в день), эспумизан или другие сорбенты курсами.
- Из ферментных препаратов назову фестал, панзинорм, юниэнзим, панкреатин.
Конечно, при очень сильном сужении кровеносных сосудов в брюшной полости и, в первую очередь, поражении аорты, нужно хирургическое вмешательство с проведением ангиопластики или стентирования (тонкая металлическая вставка).
 Но большей частью достаточно бывает консервативного лечения ишемической «хроники». И самый первый шаг врачевания должен сделать сам больной, придерживаясь отныне строгого режима и рациона питания.
Но большей частью достаточно бывает консервативного лечения ишемической «хроники». И самый первый шаг врачевания должен сделать сам больной, придерживаясь отныне строгого режима и рациона питания.
- Есть надо малыми порциями не менее 4 раз в день, не перегружая желудок сырой растительной пищей.
- Овощи и фрукты следует употреблять в тушеном, отварном, а отруби — в заваренном горячей водой виде.
- Вызывающие повышенное газообразование в кишечнике горох, фасоль, капусту, острые специи, приправы, алкоголь, крепкий кофе, газированные напитки придется исключить. Ведь метеоризм чреват сдавливанием и без того суженных сосудов.
Ишемический колит. Фитотерапия
В основе абдоминальной ишемии лежит сужение сосудов брюшной полости, но положение ухудшается при переваривании пищи, когда происходит перераспределение крови в органах. И наиболее эффективным принципом лечения является сочетание лекарственной и фитотерапии.
Обезболивающие
Раньше во избежание болей в желудке люди спасались валидолом, каплями Вотчала, нитроглицерином, рассасывая таблетку за полчаса до еды. Применяли содержащие ментол настой мяты или мелиссы, которые и сейчас актуальны для лечения вместе с улучшающими микроциркуляцию крови средствами и препаратами сердечно-сосудистого действия.
Обезболивающим действием обладает настой смеси (1 ст. ложка на стакан кипятка) чабреца, подорожника, корня валерианы, цветков ромашки и липы (в равных частях). Теплый настой пьют по полстакана за полчаса до еды.
Хорошо действует против спазмов мелких сосудов и мятный чай (1 ст. ложка листьев на стакан кипятка).
Уменьшающие метеоризм
В сочетании с семенами укропа мята уменьшает метеоризм.
Заглушает метеоризм и настой семян тмина, фенхеля, корневищ валерьяны, ромашки аптечной и мелиссы (в предыдущей пропорции).
Спазмы и вздутие кишечника снимают ванны с мятой, ромашкой, чередой, валерьяной и морской солью.
Нормализующие стул
От болей в желудке после приема пищи и нарушений с опорожнением нужны ферментные препараты. При запорах обычно назначают курс ферментов, содержащих желчные кислоты (фестал по 1-3 драже во время еды), при послаблениях стула – ферменты, не содержащие желчь. Фестал облегчает переваривание белков, жиров и углеводов, нормализуя пищеварение и стул. Это особенно важно для пожилых больных. Им при запорах рекомендуется и содержащаяся в молочной сыворотке лактулоза (препараты дюфалак, лактусан).
Но целебную сыворотку можно приготовить самим:
Поставьте на огонь кастрюлю с 2 л молока, и когда оно начнет подниматься, добавьте 5 ст. ложек лимонного сока или 300 мл кефира. Образовавшийся творог всплывет. Чтобы отделить творог от сыворотки, перелейте молоко в другую емкость через дуршлаг с постеленной в нем двухслойной марлей. Если сыворотка будет мутной (в магазинное молоко добавляют консерванты, препятствующие свертываемости), повторите с ней операцию, добавив лимонного сока, и оставьте на несколько часов. Сыворотка все же станет желто-зеленого цвета и прозрачной, имея минимум калорий и максимум биологической ценности.
Другое домашнее лекарство – пектин, который содержится в яблоках, особенно в их кожуре. Будучи естественным сорбентом, он связывает желчные кислоты и холестерин, выводит их из организма, лимитирует впитывание жиров. Достаточно регулярно съедать два печеных яблока в день, чтобы понизить содержание «плохого» холестерина в крови и подавить рост патогенной флоры. Назову еще и БАД с пектином – нутриклинс, конфитюры на пектинах.
При диарее поможет кисель из черники или черемухи и настой закрепляющего сбора (1 ст. ложка на стакан кипятка): корень кровохлебки и аира, трава зверобоя, спорыша, шалфея (5:5:3:3:3). По 1/4 стакана 2 раза в день. Продолжительность лечения от недели до месяца, а далее по требованию.
Желчегонные
При запорах нередко нарушается поступление желчи в кишечник. О недостатке желчи можно судить по обесцвеченному калу и утренней горечи во рту.
Лечение – 100 мл кипяченой воды с 1 ч. ложкой меда, чередуемого с 1 ст. ложкой оливкового (или любого другого растительного) масла (при условии отсутствия камней в желчном пузыре!) ежедневно утром натощак течение 1-2 месяцев.
Можно принимать по 2-3 драже аллохола после еды или хофитол по 1-2 драже за 20 минут до еды. Курс — 10-20 дней, не повредит и его продолжение до 3 месяцев т.к. первый фитопрепарат сделан на основе чеснока и крапивы, а второй — из артишока.
Другой вариант – настой желчегонного сбора, который принимают натощак, подобрав свою дозу: заварите стаканом кипятка 1 ст. ложку корней одуванчика и стальника колючего, коры крушины, листьев мяты перечной (по 25 г). Дневная доза — 1-2 стакана. Курс лечения 1 месяц.
Или аналогично заварить корни цикория и одуванчика, цветки тмина песчаного (по 40 г). Кипятить 5 минут и выпить в три приема за день. Курс лечения 1 месяц.
Больше желчегонных средств из аптечки народной медицины — в специальной статье.
Пребиотики
Кишечная флора при брюшной ишемии нуждается в особой заботе. Для выращивания полезных «огородных культур» для живота используют пробиотики – препараты на основе нормальной микрофлоры кишечника: линекс, бифидумбактерин, пробифор. Но они не понадобятся, если приготовить для коррекции ЖКТ обогащенные живыми полезными бактериями кисломолочные продукты. Их легко сделать самому со своей (свежая простокваша или йогурт) или аптечной закваской (нарине, эвита или эвиталия), используя лечебный продукт в течение 2 суток. Вот рецепт приготовления йогурта:
Остудите 1 л вскипевшего молока до 450, добавьте 1 ст. ложку обычного йогурта, перемешайте и, укутав, выдержите при 40-450 часов 6-8. Положите в йогурт фрукты или зелень и храните в холодильнике 4-5 дней, оставив немного закваски для следующего раза в холодильнике.
Надеюсь, это непростое заболевание минует вас. Если остались вопросы, можете задать их в комментариях. Если нужна консультация, воспользуйтесь формой «Задать вопрос» в шапке сайта.
Здоровья вам, дорогие читатели!
Источник
Ишемический колит – это воспалительный процесс в толстом кишечнике, возникающий при преходящем нарушении кровоснабжения его стенки. Развивается обычно в возрасте после 60 лет. Диагноз подтверждается при компьютерной томографии, ирригоскопии и колоноскопии. Лечится преимущественно консервативно. Хирургическое вмешательство показано при значительном распространении процесса и омертвении большого участка кишечной стенки.
Симптомы
Варианты течения болезни:
- Острый колит. Возникает внезапно на фоне полного благополучия. Сопровождается яркой клинической симптоматикой, быстрым ухудшением состояния.
- Хронический колит. Симптомы умеренно выраженные или стертые. Состояние больного ухудшается постепенно.
Желудочно-кишечные симптомы
Местная симптоматика выходит на первый план при хроническом колите:
- Боль в околопупочной области, справа или слева в подвздошной области. Болевой синдром возникает спустя 1-1,5 часа после еды или физической нагрузки и спонтанно исчезает спустя 2-3 часа.
- Неустойчивый стул: запоры чередуются с диареей. Преобладает жидкий стул с большим количеством слизи и прожилками крови.
- Ложные позывы на опорожнение кишечника.
- Вздутие живота и метеоризм.
- Повторяющиеся кровотечения из заднего прохода.
Интенсивность симптоматики зависит от распространенности процесса. Если патологический очаг ограничен небольшим сегментом кишки, проявления болезни будут слабыми, стертыми. При существенном нарушении кровообращения признаки колита нарастают.
Проявления болезни зависят и от стадии ее развития:
- При обратимом нарушении кровотока в кишечнике боли возникают периодически и практически всегда стихают самостоятельно. Кровь в кале и кровотечение возникают спустя несколько дней от начала заболевания. Обратимый ишемический колит возможен при кратковременном нарушении кровотока или на фоне развития коллатералей (обходных кровеносных сосудов).
- При необратимом нарушении кровоснабжения симптоматика прогрессивно нарастает. Боли усиливаются, стул становится жидким с примесью крови. Ухудшается общее состояние, возникают признаки интоксикации организма. Такой вариант возможен при значительном нарушении кровотока, некрозе кишки и отсутствии коллатералей.
Внекишечные (общие) симптомы
Изменение общего состояния характерно для острого колита с необратимым нарушением кровотока. Возникают такие симптомы:
- повышение температуры тела;
- озноб;
- тошнота;
- рвота, не приносящая облегчения;
- спутанность сознания.
Признаки общей интоксикации нарастают вместе с увеличением площади некроза (омертвения тканей) кишечника.
При хроническом ишемическом колите возможно появление иных симптомов:
- общая слабость, разбитость;
- снижение работоспособности, ухудшение памяти;
- анемия – снижение гемоглобина и эритроцитов в крови, ведущее к кислородному голоданию тканей;
- признаки нехватки отдельных витаминов при нарушении их всасывания (сухость кожи, ломкость ногтей и волос, мышечная слабость, судороги мышц и др.).
Причины развития болезни
Основная причина возникновения ишемического колита – снижение кровотока на определенном участке толстой кишки. Причиной ишемии могут стать такие состояния:
- атеросклероз аорты и артерий толстого кишечника;
- окклюзия сосудов толстого кишечника в результате травмы, тромбоза;
- шок любого происхождения;
- инсульт;
- массивное кровотечение;
- кишечная инфекция с выраженным обезвоживанием;
- аневризма брюшной аорты;
- застойная сердечная недостаточность;
- системный васкулит;
- тяжелая анемия;
- перекрытие просвета кишечника грыжей, опухолью;
- осложнения после операции на органах брюшной полости.
Варианты течения болезни:
- Окклюзионная ишемия. При полном перекрытии (окклюзии) просвета сосуда развивается острый ишемический колит. Площадь поражения толстой кишки будет зависеть от диаметра сосуда и длительности окклюзии, возможности развития коллатерального кровотока. При неполном перекрытии формируется хронический колит.
- Неокклюзионная ишемия. Возникает при снижении давления крови в сосудах, питающих кишечник. Развивается обычно хроническая форма патологии.
Диагностика
- Общий осмотр и пальпация. Отмечается болезненность и напряжение мышц передней брюшной стенки вокруг пупка или в подвздошных областях.
- Пальцевое ректальное исследование. При осмотре видна кровь в прямой кишке.
- Колоноскопия. Эндоскопическое исследование толстого кишечника позволяет выявить очаги кровоизлияния в стенку органа. Дополнительную информацию дает биопсия – забор тканей для гистологического исследования.
- Ирригография. Рентгеноконтрастное исследование толстой кишки определяет дефект наполнения в местах ишемии (нарушения кровотока). Это непостоянный симптом, и он быстро исчезает, поэтому ирригоскопию нужно проводить при первых признаках ишемического колита. Если время упущено, дефект наполнения не определяется. Могут быть видны некротические язвы и стриктуры.
- Компьютерная томография. Позволяет исключить иные причины боли в животе и выявить признаки нарушения кровообращения в кишечнике.
- Ангиография. Применяется для оценки уровня обструкции сосудов.
Дифференциальная диагностика проводится с такими состояниями:
- язвенный колит;
- болезнь Крона;
- дивертикулит;
- кишечная непроходимость;
- рак толстого кишечника.
Окончательный диагноз выставляется после колоноскопии с биопсией, ирригографии, компьютерной томографии.
Принципы лечения
Терапия ишемического колита начинается с соблюдения диеты и приема медикаментов. Операция проводится редко и показана только при наличии состояний, угрожающих жизни больного.
Диета
Общие принципы питания при ишемическом колите:
- Частое и дробное питание. Рекомендуется 5-6 приемов пищи с уменьшением объема порций. Ужин должен быть за 2-3 часа до сна.
- Приготовление пищи на пару, в отварном виде. Не рекомендуются жареные блюда до полного выздоровления или стойкой ремиссии.
- Питьевой режим. В день нужно выпивать до 1,5-2 литров чистой воды, если нет противопоказаний (тяжелых заболеваний сердца и почек).
Список продуктов представлен в таблице.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
При распространенном процессе больной переводится на парентеральное питание.
Медикаментозная терапия
В зависимости от конкретной клинической ситуации назначаются такие лекарственные средства:
- Электролитные растворы. Восполняют потерю жидкости при кровотечении, диарее.
- Препараты, нормализующие кровоток. Они ускоряют работу сердечной мышцы и легких, усиливают поступление кислорода в кишечник.
- Антибактериальные препараты. Показаны при некрозе кишечной стенки. Подавляют рост патогенных микроорганизмов, предупреждают развитие перитонита (воспаления брюшины).
- Витамины. Назначаются в реабилитационном периоде для улучшения общего состояния, нормализации работы внутренних органов.
- Пробиотики. Показаны после курса антибактериальной терапии для восстановления микрофлоры кишечника.
Хирургическая терапия
Показания к операции:
- обширный некроз кишечника при нарушении кровоснабжения;
- перфорация кишечной стенки;
- прогрессирующее кровотечение;
- перитонит;
- сепсис;
- кишечная непроходимость;
- опухоль толстой кишки.
Выполняется резекция кишечника – иссечение части органа, пораженного некрозом. Объем операции зависит от распространенности процесса. Концы кишечной трубки сопоставляются и ушиваются. Проводится ревизия брюшной полости – удаляется гной. При обширном поражении, когда не удается сопоставить концы кишечника, формируется стома – отверстие на передней стенке живота для вывода каловых масс.
Осложнения и прогноз для жизни
Без лечения ишемический колит ведет к развитию осложнений:
- перфорация кишечника;
- перитонит;
- сепсис;
- сужение кишечника;
- кишечная непроходимость.
При развитии осложнений показано оперативное лечение.
Прогноз благоприятный при своевременной диагностике патологии. После назначенной терапии можно добиться стойкой ремиссии заболевания. Рецидив возникает в 5% случаев. В запущенных ситуациях, развитии перитонита и сепсиса возможен летальный исход.
Профилактика
Поскольку точную причину ишемического колита удается выяснить не всегда, сложно говорить о его профилактике. Снизить риск развития болезни можно, если следовать рекомендациям:
- отказаться от вредных привычек: курения, приема алкоголя;
- своевременно лечить заболевания толстого кишечника, сердечно-сосудистой системы;
- следить за весом, артериальным давлением, уровнем холестерина в крови.
При появлении первых признаков заболевания нужно обратиться к врачу – терапевту, гастроэнтерологу, хирургу. Важно помнить, что боль и кровотечение встречаются при различной патологии, и только после обследования можно выставить точный диагноз. Промедление опасно для здоровья и жизни.
Источник
