Хирургическая тактика при язвенном колите

Показания к операции при неспецифическом язвенном колите. Виды операций при язвенном колите.
Среди хирургов есть некоторые разногласия в определении показаний к хирургическому лечению при неспецифическом язвенном колите, но в основном эти показания сводятся к следующим основным пунктам.
1. Острая, скоротечная форма при безуспешности консервативного лечения на протяжении 2—4 недель.
2. Заболевания с подострым, рецидивирующим, прогрессирующим течением при безуспешности консервативного лечения на протяжении 6 месяцев.
3. Хроническая форма заболевания с периодическими обострениями, прогрессирующим течением при наличии необратимых изменений в толстой кишке.
4. Наличие тяжелых, угрожающих жизни осложнений в любой стадии заболевания — перфорация кишки, массивные, нередко повторные кишечные кровотечения, абсцессы в клетчатке около толстой кишки, сужения кишки, малигнизация.
Многочисленные методы и их варианты хирургического лечения неспецифического язвенного колита можно собрать в три основные группы.
Первая группа — паллиативные вмешательства на вегетативной нервной системе. Они столь мало и кратковременно эффективны, что оставлены почти всеми авторами.
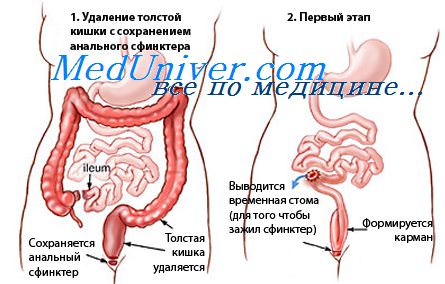
Вторая группа — паллиативные вмешательства типа илеостомии или колостомии выше места поражения для выключения из процесса пищеварения той части толстой кишки, которая захвачена патологическим процессом. Операции второй группы производятся обычно как первый этап для дальнейшего радикального хирургического лечения больных.
Третья группа — радикальные операции — удаление части или всей толстой кишки, пораженной заболеванием.
Если обдумать, обсудить и сравнить, что лучше делать для выключения патологического процесса — илеостомию или колостомию, то большинство хирургов на клиническом опыте убедилось, что нужно делать илеостомию.
При наложении колостомии в последующем может оказаться и действительно наблюдается, что проксимально от колостомического отверстия расположенные участки толстой кишки оказываются также пораженными. Колостомия, произведенная с использованием пораженной кишки, будет совершенно неэффективной.
С другой стороны, большинство хирургов, изучающих этот вопрос, убедились, что частичное удаление толстой кишки при видимом благополучии остающейся части толстой кишки также неэффективно. Обычно в оставшейся части толстой кишки вновь появляется или прогрессирует ранее в скрытой форме имевшийся неспецифический язвенный колит. Оперативное лечение должно быть повторено для удаления всей оставшейся части толстой кишки.
Илеостомическое отверстие в гигиеническом отношении менее благоприятно для больного по сравнению с колостомическим отверстием. Из илеостомы постоянно вытекает жидкое содержимое тонкой кишки и нередко раздражает окружающую кожу. Этого не бывает при колостомии, где выходят чаще всего уже сформировавшиеся каловые массы, не раздражающие кожу. Но зато при илеостомии выключается вся толстая кишка. Через колостомическое отверстие можно промывать медикаментозными средствами всю толстую кишку.
Применявшаяся в прежние годы с этой целью аппендикостомия почти не делается в настоящее время.
Очень редко промывание толстой кишки растворами антибиотиков и антисептиков через илео- или колостому дает стойкое улучшение или полное выздоровление. После выздоровления больного илео- или колостомическое отверстие может быть ликвидировано. Но если временное или даже длительное улучшение будет принято за стойкое выздоровление, колостомическое отверстие будет ликвидировано, а окажется, что язвенный процесс в кишке оставался и протекал в скрытом виде, то вспышка заболевания совершенно неизбежна. Все нужно начинать сначала— накладывать снова илео- или колостомическое отверстие и проводить длительное, упорное, консервативное лечение.
Обычно кратковременное улучшение сменяется рецидивами и прогрессирующим течением заболевания. Таким образом, илео- или колостомия как операция с целью окончательного излечения больного совершенно не надежна в качестве самостоятельного оперативного пособия и почти никем в настоящее время не применяется. Но эта операция, чаще илеостомия, применяется как предварительный этап радикального вмешательства—удаления части или всей толстой кишки.
Больные, которым показано радикальное хирургическое лечение по поводу неспецифического язвенного колита, обычно находятся уже в состоянии тяжелой, иногда очень тяжелой интоксикации, с резким нарушением обмена веществ. После наложения илеостомического отверстия состояние их постепенно улучшается. Восстанавливаются сон, аппетит, вес. Исчезают явления гипопротеинемии и авитаминоза. Физическая и психическая устойчивость, реактивность и сопротивляемость организма больного приближаются к норме только через несколько месяцев, иногда через полгода, после чего и можно приступить к радикальному хирургическому лечению.
– Также рекомендуем “Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.”
Оглавление темы “Неспецифический язвенный колит.”:
1. Неспецифический язвенный колит. Причины неспецифического язвенного колита.
2. Клиника язвенного колита. Признаки язвенного колита.
3. Виды язвенного колита. Течение язвенного колита.
4. Лечение неспецифического язвенного колита. Консервативное лечение язвенного колита.
5. Гормональная терапия неспецифического язвенного колита. Питание при язвенном колите.
6. Показания к операции при неспецифическом язвенном колите. Виды операций при язвенном колите.
7. Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.
8. Оставление прямой кишки при неспецифическом язвенном колите. Удаление прямой кишки при язвенном колите.
9. Одномоментная операция при неспецифическом язвенном колите. Этапная операция при язвенном колите.
10. Геморрой. Причины геморроя.
Источник
Оперативные вмешательства при язвенном колите необходимы лишь 10% пациентов. Хирургический метод может быть радикальным В лечении язвенного колита, однако калечащий характер удаления толстой кишки, а также успехи консервативной терапии заставляют прибегать к операции по строгим показаниям, разделённым на три основные группы: неэффективность консервативной терапии, осложнения язвенного колита, рак на фоне язвенного колита.
Неэффективность консервативной терапии
У части больных прогрессирование воспалительных изменений не удаётся предотвратить медикаментозными средствами, в том числе гормональными (гормонорезистентная форма). Временным критерием ожидания эффекта консервативной терапии являются 2—3 нед после начала адекватной гормональной терапии. Выраженная интоксикация и кровопотеря приводят к истощению больного, глубоким метаболическим нарушениям, анемии, несут опасность развития септических осложнений. В этом случае принимают решение о необходимости операции.
Гормональная зависимость, т.е. стабилизация состояния больного только на высоких дозах стероидов и возникновение рецидива заболевания при снижении их, влечёт развитие тяжёлых побочных проявлений. Это обстоятельство также диктует необходимость операции, которая позволяет отменить глюкокортикоиды.
Осложнения язвенного колита
Кровотечение. Потеря крови через прямую кишку при язвенном колите обычно не бывает угрожающей. Однако в некоторых случаях кровопотеря принимает жизнеопасный характер и вынуждает принимать решение об операции, не дожидаясь эффекта от проводимой консервативной терапии. В этом случае важно объективно оценить количество крови, выделяемой больным с фекалиями, так как визуальная оценка не только самого пациента, но и врача обычно бывает неадекватна. Наиболее точным методом определения кровопотери является радиоизотопное исследование, которое с помощью метки эритроцитов больного изотопами хрома или технеция позволяет ежедневно оценивать количество эритроцитов в каловых массах. При кровопотере 100 мл в сутки и более показана срочная операция.
Токсическая дилатация толстой кишки возникает в результате прекращения перистальтических сокращений кишечной стенки, что приводит к накоплению в просвете кишечного содержимого и расширению ободочной кишки до критического диаметра (11 — 15 см). Грозным симптомом развития дилатации является внезапное урежение стула на фоне диареи, вздутие живота, а также болевой синдром и нарастание интоксикации. Простым, но информативным диагностическим приёмом является динамическая обзорная рентгенография органов брюшной полости, при которой отмечают увеличение пневматоза ободочной кишки, расширение её до II (9-11 см) и III (11 —15 см) степеней. При обнаружении I степени дилатации (6—9 см) проводят попытку эндоскопической декомпрессии (эвакуация содержимого кишки через колоноскоп). Сохранение 1 степени дилатации, а также её нарастание являются показанием к экстренному оперативному вмешательству.
Перфорация толстой кишки обычно происходит на фоне нарастающей токсической дилатации при отказе от своевременной операции или на фоне некротических изменений стенки кишки при тяжёлом трансмуральном поражении. Важно иметь в виду, что при интенсивной гормональной терапии, введении антибиотиков, спазмолитиков и анальгетиков у пациентов отсутствует классическая картина «острого живота», поэтому своевременный диагноз поставить бывает очень сложно. Вновь помогает рентгенологическое обследование, при котором отмечают появление свободного газа в брюшной полости. Успех операции напрямую зависит от своевременности установления диагноза и длительности перитонита.
Рак на фоне язвенного колита
В популяции больных с язвенным колитом рак толстой кишки встречается достоверно чаще, особенно при длительности заболевания язвенным колитом более 10 лет. Неблагоприятными особенностями подобного поражения являются злокачественные малодифференцированные формы, множественное и быстрое метастазирование, обширность поражения толстой кишки опухолью. При язвенном колите встречается так называемая «тотальная» форма рака толстой кишки, когда внутристеночный рост опухоли при гистологическом исследовании находят во всех отделах, в то время как визуально кишка может оставаться неизменённой. Основной метод вторичной профилактики рака при язвенном колите — ежегодная диспансеризация больных с множественной биопсией слизистой оболочки толстой кишки, даже при отсутствии визуальных изменений.
Выбор хирургического вмешательства
Операцией выбора при хирургическом лечении язвенного колита является субтотальная резекция ободочной кишки с формированием илеостомы и сигмостомы (рис. 1). В этом случае проводят интенсивное лечение сохранённого сегмента толстой кишки в послеоперационном периоде — гормоны в микроклизмах и свечах, месалазин местно, метронидазол, санация кишки антисептическими и вяжущими растворами. Вариантом резекции может быть колэктомия по типу операции Гартмана, если, например, перфорация произошла в дистальном отделе сигмовидной кишки или сигмовидная кишка явилась источником кровотечения.

Рис. 1. Субтотальная резекция ободочной кишки (удаляемая часть кишки заштрихована) с формированием илио- и сигмостомы при язвенном колите.
В отдалённом послеоперационном периоде в сроки от 6 мес до 2—3 лет решают вопрос о втором этапе оперативного лечения. При отсутствии рецидивов язвенного колита в отключённой прямой кишке выполняют формирование илеоректального анастомоза. При развитии стриктуры прямой кишки появляется необходимость в её удалении — брюшно-анальной резекции сохранённых отделов сигмовидной и прямой кишок. Реконструктивный этап в этом случае может заключаться либо в формировании резервуара из тонкой кишки либо в наложении илеоанального анастомоза с превентивной илеостомой. Превентивную илеостому закрывают после заживления анастомоза через 1-6 мес.
Одномоментную колэктомию с брюшно-анальной резекцией прямой кишки применяют при массивном кишечном кровотечении, когда источником кровопотери является прямая кишка.
Среднетяжёлое течение язвенного колита на фоне удовлетворительного состояния больного также может быть поводом для операции, если заболевание принимает гормонозависимую форму. В этом случае возможно выполнение одномоментной операции с реконструктивным этапом: колэктомия с формированием илеоректального анастомоза либо колэктомия и брюшно-анальная резекция прямой кишки с формированием илеорезервуара и наложением илеоанального анастомоза с превентивной илеостомой.
При развитии рака ободочной кишки на фоне язвенного колита также применяют колэктомию, комбинированную с брюшно-анальной резекцией прямой кишки, а при локализации опухоли в прямой кишке — колэктомию, комбинированную с брюшно-промежностной экстирпацией прямой кишки. Операцию при раке обычно завершают формированием постоянной одноствольной илеостомы.
Послеоперационные осложнения
Тяжёлое исходное состояние большинства больных перед операцией сказывается на течении послеоперационного периода, развитии послеоперационных осложнений (8-10%) и летальности (1,5-2%). Осложнения (эвентрация, несостоятельность швов илеостомы) часто связаны с плохой регенерацией тканей у ослабленных пациентов, наблюдаются также серозный перитонит, экссудативный плеврит как проявления полисерозита, абсцессы брюшной полости, дисфункция илеостомы, пневмония. Особенно важна активная тактика хирурга при осложнениях на фоне отсутствия резистентности у больного.
Прогноз после хирургического лечения
При своевременном выполнении операции, динамическом наблюдении прогноз благоприятен. Необходимы ежегодный контроль в случае сохранения прямой кишки, биопсия и мониторинг малигнизации. Большинство пациентов длительно нетрудоспособны (нуждаются в инвалидности).
Савельев В.С.
Хирургические болезни
Опубликовал Константин Моканов
Источник
Неспецифический язвенный колит (НЯК) – это хроническое воспалительное заболевание иммунного характера с локализацией в толстой кишке. В 15-20 % случаев поражает весь толстый кишечник, в 30-50 % – наблюдается в ободочной кишке и в 30-50 % – в прямой кишке.
Представленные материалы основаны на официальных рекомендациях Российской гастроэнтерологической ассоциации и Европейского доказательного консенсуса по диагностике и лечению воспалительных заболеваний кишечника, адаптировано для широкой аудитории.
Причины возникновения неспецифического язвенного колита кишечника
Этиология неспецифического язвенного колита, в настоящий момент, до конца не установлена. Заболевание развивается в результате сочетания нескольких факторов, включающих генетическую предрасположенность, факторы окружающей среды, дефекты врожденного и приобретенного иммунитета, кишечные инфекции и нарушения микробиоценоза. В настоящий момент описано более 100 полиморфизмов генов, предрасполагающих к развитию неспецифического язвенного колита и обуславливающих развитие дефектов иммунитета. При наличии наследственной предрасположенности и воздействии пусковых механизмов изменяется барьерная функция кишечника, и формируется иммунная реакция с вовлечением микрофлоры. Пусковыми механизмами данного процесса могут служить курение, недостаточность витамина D, недостаточное потребление в пищу овощей, фруктов, пищевых волокон, избыточное потребление животного белка, кишечные инфекции, в том числе инфекция C.difficile. Взаимодействие всех этих факторов приводит к формированию хронического воспаления в толстой кишке различной степенью выраженности.
Эпидемиология
Согласно данным литературы, распространенность НЯК составляет около 500 человек на 100000 населения. Отмечается закономерность, что в северных широтах и на западе люди болеют чаще. В Азии заболевание встречается реже. Среди возрастной категории от 20 до 30 лет заболеваемость выше, однако, бывает дебют и в более позднем возрасте. Мужчины и женщины болеют приблизительно с одинаковой частотой.
Классификация заболевания
Существуют классификации НЯК в зависимости от локализации поражения, характера течения, тяжести атаки, наличию осложнений, эффективности лекарственной терапии.
Для оценки протяженности поражения используется Монреальская классификация которая основывается на протяженности видимых изменений при эндоскопическом исследовании толстой кишки:
Монреальская классификация ЯК по протяженности поражения
Проктит | Поражение ограничено прямой кишкой |
Левосторонний колит | Поражение распространяется до левого изгиба толстой кишки (включая проктосигмоидит) |
Тотальный колит | Поражение распространяется проксимальнее левого изгиба толстой кишки (включая субтотальный колит, а также тотальный ЯК с ретроградным илеитом) |
По характеру течения выделяют:
1. Острое течение (менее 6 месяцев от дебюта заболевания);
2. Хроническое непрерывное течение (отсутствие более чем 6-месячных периодов ремиссии на фоне адекватной терапии);
3. Хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии).
Также специалистами используются и другие классификации для оценки тяжести неспецифического язвенного колита по клиническим, лабораторным и эндоскопическим критериям, для оценки риска онкологических осложнений и необходимости частоты наблюдения.
Проявление заболевания
Симптомы при НЯК можно разделить на типичные, которые, как правило, присутствуют при начале болезни и внекишечные.
К первым относятся:
- диарея (учащение стула более 3-х раз в день),
- наличие крови с кале, ночная дефекация (чаще при выраженной активности процесса),
- тенезмы (ложные позывы на дефекацию не заканчивающиеся опорожнением кишечника),
- потеря массы тела,
- лихорадка,
- анемия (снижение гемоглобина может проявляться бледностью кожных покровов, учащенным сердцебиением, слабостью).
К внекишечным проявлениям относятся:
- заболевания суставов кожи, склер радужной оболочки,
- поражение печени аутоиммунного характера,
- остеопороз,
- псориаз,
- формирование камней в желчевыводящей системе,
- жировая дистрофия печени,
- тромбозы периферических вен.
Однако внекишечные проявления не являются строго специфичными для НЯК, и их наличие требует тщательной оценки от специалистов причины возникновения.
Симптомы неспецифического язвенного колита могут быть разными по выраженности. Это зависит от стадии заболевания, характера болезни (острый или хронический), степени тяжести и наличия осложнений. Следует помнить, что как любое хроническое заболевание, НЯК может протекать с ремиссиями и обострениями, что также влияет на клиническую картину.
Диагностика неспецифического язвенного колита
Диагностика начинается с осмотра пациента, выявления жалоб и анамнеза подробный опрос пациента, включающий, в частности, сбор информации о поездках в южные страны, непереносимости каких-либо продуктов, принимаемых лекарствах (в частности, антибиотиках и нестероидных противовоспалительных средствах (НПВС)), курении и о наличии воспалительных и злокачественных заболеваний кишечника у родственников.
Лабораторные методы диагностики
- Общий анализ крови, гематокрит, скорость оседания эритроцитов (СОЭ), С-реактивный белок, гемокоагулограмма, общий белок, альбумины, печеночные пробы, электролиты. При остром течении НЯК (первой атаке заболевания) необходимо выполнить бактериологическое и микроскопическое исследование кала для исключения острой кишечной, инфекции. Как при дебюте заболевания, так и при обострениях, рекомендуется исследование токсинов А и В C.difficile.
- Изменение лабораторных показателей при НЯК, как правило, носит неспецифический характер. Может встречаться анемия, лейкоцитоз, электролитные изменения крови.
Инструментальные методы диагностики
- Осмотр перианальной области, пальцевое исследование прямой кишки, ректороманоскопия.
- Обзорная рентгенография брюшной полости для исключения осложнений.
- Колоноскопия с илеоскопией является обязательной процедурой для установления диагноза НЯК, а также для решения вопроса о колэктомии.
- Биопсия слизистой оболочки толстой кишки в большинстве случаев также обязательна при исследовании.
- Ультразвуковое исследование органов брюшной полости, забрюшинного пространства, малого таза.
- При невозможности проведения эндоскопического исследования толстой и подвздошной кишки возможно проведение компьютерной томографии или магнитно-резонансной томографии с констатированием кишечника.
По дополнительным показаниям проводится:
- фиброгастродуоденоскопия;
- видеокапсульная эндоскопия;
- одно- или двухбаллонная энтероскопия.
Лечение неспецифического язвенного колита кишечника
Лечебные мероприятия при HЯК включают в себя назначение лекарственных препаратов, хирургическое лечение, психосоциальную поддержку и диетические рекомендации.
Легкие и локальные формы заболевания могут лечиться амбулаторно, среднетяжелые и тяжелые формы заболевания требуют госпитализации:
- Важен режим питания и его регулярность. В ремиссии в рационе должно присутствовать достаточное количество растительной клетчатки, свежих овощей и фруктов. В существенных ограничениях в период ремиссии больные с НЯК не нуждаются. В период обострения и, при диарее, возможно ограничение продуктов, стимулирующих моторику (молочное, кисломолочное, свежие овощи и фрукты).
- В зависимости от формы и тяжести заболевания могут приниматься изолированно или в комбинации противовоспалительные препараты, гормоны, иммунодепрессанты, антибиотики, биологическая терапия.
Некоторые осложнения болезни требуют хирургического лечения. Речь идет о следующих состояниях:
- перфорация стенки кишечника,
- токсическая дилатация кишечника,
- стеноз кишечника,
- кровотечение,
- злокачественные новообразования.
Хирургическое лечение язвенного колита может также применяться при тяжелом течении болезни, неэффективности терапевтического лечения.
Прогноз при неспецифическом язвенном колите кишечника
Прогноз выздоровления маловероятен. Чаще всего, НЯК требует пожизненного лечения. Случаются и прогрессирующие формы, которые склонны к быстрому распространению и возникновению осложнений.
Общий прогноз жизни более благоприятный при ограниченных формах заболевания, которые имеют четкую локализацию. При своевременном соблюдении лечебной программы, прогноз жизни улучшается и мало отличается от среднестатистической ее продолжительности.
Источник
