Гормон роста при колите
В статье рассмотрена роль системных и топических кортикостероидов в терапии язвенного колита
Язвенный колит (ЯК) представляет собой хроническое идиопатическое воспалительное заболевание с повреждением слизистой оболочки толстой кишки. При ЯК поражается только толстая кишка (за исключением ретроградного илеита), в процесс обязательно вовлекается прямая кишка, воспаление чаще всего ограничивается слизистой оболочкой (за исключением фульминантного колита) и носит диффузный характер. ЯК характеризуется периодами активного проявления симптомов заболевания, которые перемежаются периодами клинической ремиссии [1]. В 2012 г. статистический анализ показал, что в мире распространенность ЯК достигла 249 на 100 тыс. человек в Северной Америке и 505 на 100 тыс. человек в Европе; самые высокие годовые показатели заболеваемости ЯК были 19,2 на 100 тыс. человеко-лет в Северной Америке и 24,3 на 100 тыс. человеко-лет в Европе [2]. Самый высокий уровень заболеваемости, по-видимому, отмечается в возрасте 20–30 лет, хотя есть некоторые доказательства второго пика заболеваемости в более позднем возрасте [2]. Однако наличие второго пика заболеваемости признается не всеми специалистами, занимающимися воспалительными заболеваниями кишечника (ВЗК).
Эндоскопическое исследование толстой кишки у больных ЯК выявляет ряд характерных повреждений слизистой оболочки толстой кишки (СОТК): отсутствие сосудистого рисунка, гиперемию, зернистость, контактную кровоточивость, наличие эрозий и язв [1, 3]. В настоящее время заживление СОТК при ЯК рассматривается как одна из ключевых конечных точек в клинических исследованиях, а достижение заживления СОТК в клинической практике – как реальная возможность изменить течение ЯК и сохранить функции кишечника. В исследованиях последних лет показано, что заживление СО как при ЯК, так и при болезни Крона (БК) достоверно связано с большей продолжительностью клинической ремиссии заболевания, более низкой частотой рецидивов, более низким риском развития колоректального рака и более высоким качеством жизни [4, 5], а также существенно меньшей частотой кол-эктомий [6].
Существующие руководства по лечению взрослых больных ЯК в США [7], Европейском союзе [8] и Российской Федерации [9] рекомендуют в качестве первой линии терапии для индукции ремиссии у пациентов с легкой и среднетяжелой формами ЯК препараты 5-аминосалициловой кислоты (5-АСК). Такое лечение считается наиболее эффективным при комбинации системных и пероральных препаратов 5-АСК [7–9]. В случае неэффективности 5-АСК препаратами второй линии являются глюкокортикостероиды (ГКС) [7–9]. Однако ГКС I поколения, такие как преднизолон, имеют ряд побочных эффектов: повышенный риск развития инфекционных осложнений, остеопороза, синдрома Иценко – Кушинга, развитие стероидного диабета, симптоматической гипертензии и даже повышенный риск смертности по сравнению с таковым в общей популяции [7, 10–12].
В настоящее время для лечения ВЗК применяется несколько глюкокортикоидов топического действия для приема внутрь и для ректального введения: будесонид, тиксокортола пиволат, беклометазон, флютиказон [13]. В России с 2004 г. зарегистрирован и успешно применяется препарат Буденофальк (компания Dr. Falk, Германия) в форме капсул для приема внутрь. Одна капсула Буденофалька содержит 3 мг будесонида. При ряде заболеваний, например при бронхиальной астме и сезонном аллергическом рините, будесонид так же эффективен, как системные ГКС, отличаясь при этом лучшей переносимостью и меньшим влиянием на гипоталамо-гипофизарно-адреналовую систему. Это послужило основанием для применения будесонида при БК. Будесонид является первым топическим кортикостероидом, имеющим сродство к глюкокортикоидным рецепторам приблизительно в 8,5, 15 и 195 раз больше, чем у дексаметазона [14], преднизолона [15] и гидрокортизона [15] соответственно. Кроме того, будесонид почти не всасывается из кишечника, характеризуется низкой системной биодоступностью (не более 10% по сравнению с таковой преднизолона и гидрокортизона) и быстрым пресистемным метаболизмом. Последнее обеспечивает отсутствие токсичных метаболитов в крови после первого прохождения препарата через печень. Однако наиболее высокая внутрипросветная концентрация действующего вещества и, соответственно, наибольшая эффективность Буденофалька достигаются, начиная с терминального отдела подвздошной кишки и до поперечной ободочной кишки.
ЯК – это хроническое заболевание, поражающее только СОТК, сопровождающееся ее воспалением, отеком и образованием язвенных дефектов. Воспаление всегда начинается с прямой кишки, непрерывно распространяясь выше вплоть до поражения СО всех отделов толстой кишки. Таблетированный мультиматричный (ММХ) будесонид является представителем II поколения кортикостероидов, созданным для доставки активного вещества на протяжении всей толстой кишки. В фармакокинетических исследованиях среднее относительное всасывание будесонида в месте между восходящей кишкой и нисходящей/сигмовидной кишкой составило 95,9% (рис. 1) [16]. В 2-х похожих по дизайну исследованиях 3-й фазы (CORE I и II) однократный ежедневный прием будесонида ММХ 9 мг оказался эффективным и хорошо переносимым для индукции ремиссии ЯК легкой и средней степени тяжести. Частота клинической и эндоскопической ремиссии составила 17,9% (CORE I) и 17,4% (CORE II) для будесонида ММХ 9 мг по сравнению с плацебо 7,4% и 4,5% соответственно (p<0,05, будесонид ММХ 9 мг по сравнению с плацебо в обоих исследованиях), 12,1% с месалазином 2,4 г и 12,6% с будесонидом 9 мг, высвобождаемым в подвздошной кишке. По данным исследования поддерживающей терапии будесонидом в течение 12 мес., будесонид ММХ 6 мг может удлинять время до рецидива заболевания: среднее время составило 1 год для будесонида ММХ 6 мг по сравнению с 181 днем (р=0,02) для плацебо; однако необходимы дальнейшие исследования. В исследованиях CORE будесонид ММХ проявил хороший профиль безопасности; большинство нежелательных явлений (НЯ) были легкими или умеренными по своей интенсивности, серьезные НЯ были очень редкими. Более того, частота побочных реакций, возможно, связанных с глюкокортикоидами, была сравнима среди групп лечения. Долгосрочная безопасность (12 мес.) будесонида ММХ была сравнима с таковой плацебо. Эти данные подтверждают возможность включения ММХ будесонида в алгоритм лечения ЯК [17–20].
Будесонид ММХ для лечения и индукции ремиссии ЯК
Эффективность и безопасность будесонида ММХ для индукции ремиссии пациентов с легкой и умеренной активностью ЯК (индекс активности заболевания 4–10) изучались в похожих по дизайну рандомизированных исследованиях CORE I и CORE II [17–20]. В CORE I сравнивали будесонид ММХ 9 мг и 6 мг с месалазином 2,4 г и плацебо, тогда как в CORE II сравнивались те же дозы будесонида ММХ с будесонидом 9 мг, высвобождающимся в подвздошной кишке, и плацебо. В обоих исследованиях терапия проводилась 8 нед., и первичными точками были клиническая и эндоскопическая ремиссия на 8-й нед. лечения. Ремиссия определялась как индекс активности ЯК ≤ 1 со значением 0 для ректального кровотечения и частоты стула, отсутствие ранимости СО при колоноскопии, и снижение ≥ 1 эндоскопического индекса от исходного значения. В обоих исследованиях клиническая и эндоскопическая ремиссия была достигнута у значительной части пациентов, получавших будесонид ММХ 9 мг (по сравнению с плацебо). В исследовании CORE I ремиссия на 8-й нед. была достигнута у 17,9% пациентов, получавших будесонид ММХ 9 мг, у 7,4% (р=0,01) в группе плацебо и у 12,1% в группе, получавшей месалазин. В исследовании CORE II частота ремиссии к 8-й нед. составила 17,4% у пациентов, получавших будесонид ММХ 9 мг, по сравнению с 4,5% (p=0,005) и 12,6% (p=0,048) в группах, получавших плацебо и будесонид, высвобождающийся в подвздошной кишке, соответственно. Кроме этого, анализ подгруппы в исследовании CORE II показал, что при приеме будесонида ММХ 9 мг существенно большая часть пациентов с левосторонним ЯК достигла клинической и эндоскопической ремиссии, чем при приеме плацебо (17,7% по сравнению с 5,8% соответственно; p=0,03); часть пациентов с распространенным заболеванием, которые достигли клинической и эндоскопической ремиссии, также была больше при использовании будесонида ММХ 9 мг, чем при использовании плацебо (13,8% по сравнению с 0% соответственно), но это различие не было статистически значимым (p=0,10). В исследовании CORE I анализ подгрупп по тяжести заболевания показал, что у пациентов с легким течением ЯК (индекс активности ЯК 4 или 5), которые получали будесонид ММХ 9 мг или плацебо, клиническое улучшение (определялось как снижение ≥ 3 баллов индекса активности ЯК) было достигнуто у 44,4% и 25,0% пациентов соответственно; у пациентов с умеренной активностью заболевания (индекс ЯК ≥ 6 и ≤10) показатели клинического улучшения составили 39,7% и 30,1% соответственно. Более того, частота заживления СО была больше при применении будесонида MMX 9 мг, чем при применении плацебо, у пациентов с проктосигмоидитом (32,4% по сравнению с 19,5% соответственно; p=0,20) и левосторонним ЯК (40,6% по сравнению с 26,5% соответственно; p=0,22). Похожее различие в пользу будесонида ММХ 9 мг наблюдалось у пациентов с распространенным ЯК (16,1% по сравнению с 10,0% при применении плацебо), но это различие также не было статистически значимым (p=0,39). В анализе исследований CORE I и CORE II пациенты, получающие будесонид ММХ 9 мг, достигали клинической и эндоскопической ремиссии в 3 раза чаще, чем при получении плацебо [ОШ 3,3 (95% ДИ 1,7–6,4)]. Будесонид ММХ 9 мг был статистически значимо более эффективен по сравнению с плацебо у нескольких групп пациентов: мужского и женского пола ≤ 60 лет; ранее принимавших месалазин; не получавших месалазин ранее; с легким течением ЯК на исходном уровне; со средней тяжестью ЯК исходно; с проктосигмоидитом; с левосторонним ЯК; с длительностью ЯК ≥ 1 года и ≤5 лет; с длительностью ЯК > 5 лет.
Будесонид ММХ 9 мг для поддержания ремиссии ЯК
Эффективность будесонида ММХ 9 мг для поддержания ремиссии была изучена у пациентов, которые достигли клинической и эндоскопической ремиссии в исследованиях CORE I и CORE II, у пациентов в исследованиях CORE I и II, которые получали дополнительно 8 нед. лечения (будесонид ММХ 9 мг), и открытом исследовании, в котором пациенты были рандомизированы на группы, получавшие будесонид ММХ 6 мг или плацебо в течение 12 мес.; первичная точка эффективности – клиническая ремиссия, которая оценивалась через 1, 3, 6, 9 и 12 мес. Среднее время до рецидива заболевания (определялось как ректальное кровотечение, частота стула более чем 1–2 р./сут или оба этих фактора) составило 181 день в группе плацебо, но не было достигнуто в группе будесонида ММХ (p=0,02); к 12 мес. вероятность рецидива составила 59,7% и 40,9% соответственно. Однако процентное соотношение пациентов, у которых ремиссия поддерживалась в течение 12 мес., не различалось существенно между группами, что, возможно, связано со статистическими недостатками исследования.
Следовательно, польза будесонида ММХ в поддержании ремиссии в настоящее время недостаточно ясна, и необходимо проведение дальнейших исследований [21].
Побочные эффекты
В целом у молекулы будесонида более благоприятный профиль безопасности, чем у I поколения пероральных кортикостероидов, таких как преднизон или преднизолон. Например, в двойном слепом исследовании в течение 10 нед. 176 пациентов с БК, которые получали преднизолон по схеме снижения или будесонид, высвобождающийся в подвздошной кишке, в течение 10 нед., частота побочных явлений, связанных с глюкокортикоидами, была значительно ниже при применении будесонида, чем преднизолона (33% по сравнению с 55% соответственно; p=0,003). Кроме этого, подавление гипоталамо-гипофизарно-надпочечниковой системы, оцениваемое с помощью измерения средней концентрации кортизола в плазме, было существенно выше при применении преднизолона, чем будесонида, высвобождавшегося в подвздошной кишке, через 4 нед. (р<0,001) и 8 нед. (р=0,02). Благоприятный профиль НЯ будесонида ММХ у пациентов с ЯК был показан в исследованиях CORE I и II.Частота НЯ у пациентов, получающих будесонид ММХ 9 мг или 6 мг, составила 57,5% и 58,7% соответственно в исследовании CORE I, 55,5% и 62,5% соответственно – в CORE II. В обоих исследованиях большинство НЯ было легкими или умеренными по интенсивности, частота серьезных НЯ была ниже и схожей во всех группах лечения. Наиболее распространенными НЯ у пациентов, получавших будесонид ММХ, были головная боль, тошнота. В исследованиях CORE I и II частота НЯ, возможно, связанных с ГКС (акне, задержка жидкости, гиперемия, гирсутизм, инсомния, изменение настроения, «лунное» лицо, нарушение сна, образование стрий), была сравнима с таковой для будесонида ММХ 9 мг (10,2%), 6 мг (7,5 %) и плацебо (10,5%). Самыми распространенными НЯ, возможно, связанными с ГКС, при применении будесонида ММХ 9 мг по сравнению с плацебо были изменения настроения (3,5% и 4,3% соответственно) и нарушение сна (2,7% и 4,7% соответственно). В исследовании будесонида ММХ 6 мг в течение 1 года профиль безопасности был сравним с таковым плацебо [22].
Клиническое наблюдение
Больной Б., 22 года. Болен с 2013 г., диагноз «язвенный колит» поставлен при колоноскопии в ГНЦ колопроктологии и подтвержден гистологически в 2013 г. Принимал постоянно месалазин 3 г/сут. Амбулаторно проведена колоноскопия 24.11.2014 г.: язвенный колит, тотальное поражение, минимальная активность. С января 2016 г. отменил прием препаратов 5-АСК. В феврале 2016 г. отметил появление примеси крови в стуле. Возобновил прием месалазина 3 г/сут со слабоположительным эффектом, кровь в стуле сохранялась.
Однако с середины марта 2016 г. состояние ухудшилось, кроме примеси крови в стуле отмечались диарея до 17 р./сут, периодическое повышение температуры тела до 38° С в вечернее время. При колонофиброскопии от 15.03.2016 г. колоноскоп проведен в дистальный отдел восходящей части толстой кишки, заключение: эндоскопическая картина ЯК (тотальное поражение), тяжелая степень активности (рис. 2). При ЭГДС – хронический гастродуоденит с признаками выраженного обострения процесса, дуоденогастральный рефлюкс, недостаточность кардии, Нр+. Самостоятельно увеличил дозу месалазина до 4 г/сут, микроклизмы месалазина 2 г/сут на ночь со слабоположительным эффектом в виде урежения стула до 12 р./сут, примесь крови сохранялась.
![Рис. 1. Сцинтиграфия здорового добровольца. Будесонид MMX меченый [153Sm] в толстой кишке. Изображение получено через 7 ч после приема препарата (Brunner et al., 2006) Рис. 1. Сцинтиграфия здорового добровольца. Будесонид MMX меченый [153Sm] в толстой кишке. Изображение получено через 7 ч после приема препарата (Brunner et al., 2006)](https://www.rmj.ru/upload/medialibrary/fdc/fdce054cd022b9f2e7afc1c307ee002c.png)
18.03.2016 г. поступил на стационарное лечение в ГБУЗ МКНЦ ДЗМ. В общем анализе крови от 18.03.2016 г. отмечались лейкоцитоз (9,6 × 109) с палочкоядерным сдвигом (28%), повышение СОЭ до 26 мм/ч. В биохимическом анализе крови от 18.03.2016 г. отмечались повышение СРБ до 133,37 мг/л, латентный дефицит железа – 5,4 мкмоль/л.
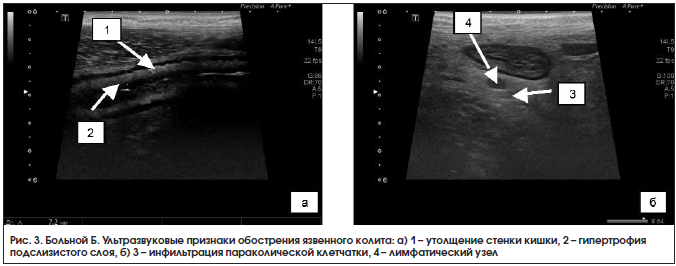
При УЗИ органов брюшной полости 18.03.2016 г.: стенка левых отделов отечная, гипоэхогенная, утолщена до 7–8 мм, гаустрация сглажена, дифференциация слоев прослеживается четко не везде, в просвете – жидкость и изоэхогенное содержимое, в толще стенки – гиперэхогенные включения, что может соответствовать наличию язвенных дефектов; по ходу нисходящего отдела и сигмовидной кишки воспалительная инфильтрация параколической клетчатки с включением л/узлов размером до 11×7 мм; свободная жидкость в правой подвздошной области в небольшом количестве; заключение: эхопризнаки язвенного колита, левостороннее поражение, воспалительная инфильтрация параколической клетчатки по ходу левых отделов ободочной кишки с лимфаденопатией, небольшое количество свободной жидкости в правой подвздошной области (рис. 3). Кальпротектин кала от 19.03.2016 г. – 840 мкг/г.
Установлен диагноз: язвенный колит, тотальное поражение, хроническое рецидивирующее течение, средней степени тяжести, умеренной активности. Латентный дефицит железа.
С учетом отсутствия у больного эффекта от терапии препаратами 5-АСК и категорического отказа от проведения терапии системными ГКС больному назначены Кортимент (топические ГКС) 9 мг/сут, месалазин 5 г/сут, микроклизмы с гидрокортизоном 125 мг 2 р./сут, метронидазол 500 мг 3 р./сут в/в, гидроксид железа 100 мг/сут № 3; цефтриаксон 2,0 г/сут в/в капельно.
На фоне терапии через 10 дней у больного отмечалось улучшение состояния в виде урежения стула до 2 р./сут, без примеси слизи и крови.
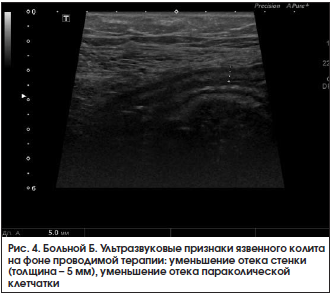
При контрольном УЗИ кишечника 28.03.2016 г.: по сравнению с предыдущим исследованием от 18.03.2016 г. отмечается положительная динамика. Тонкая кишка: петли не расширены, прослеживается ритмичная перистальтика, содержимое – средней эхогенности. Осмотрена ободочная кишка. В проекции слепой кишки, восходящего и поперечного отдела стенки не утолщены (2 мм), дифференциация слоев четкая. В проекции нисходящего отдела и сигмовидной кишки стенки толщиной 2,5–2,7 мм, слоистость стенки сохранена, более выражен подслизистый слой, в толще стенки сохраняются гиперэхогенные включения до 1,5 мм (вероятно, язвы). Клетчатка вокруг умеренно повышенной эхогенности с включением л/узлов размером до 8×3 мм. В правой подвздошной области межпетельно незначительное количество свободной жидкости. Заключение: эхопризнаки язвенного колита, левостороннее поражение, обострение. Мезентериальная лимфаденопатия (рис. 4). В общем анализе крови от 28.03.2016 г. сохраняется повышение СОЭ до 33 мм/ч. В биохимическом анализе крови от 28.03.2016 г. – нормализация уровня СРБ до 3,25 мг/л.

Заключение
Лекарственная формула будесонид ММХ доставляет лекарственное вещество в толстую кишку на всем ее протяжении [23], в то время как другие пероральные формы будесонида с контролируемым высвобождением работают только в дистальной части подвздошной кишки и в восходящей кишке – участках, которые наиболее часто поражаются воспалительным процессом при БК [24].
Будесонид ММХ является эффективным и хорошо переносится при применении с целью индукции ремиссии у пациентов с ЯК легкой и средней тяжести. Имеющиеся в настоящее время данные говорят о том, что этот препарат может быть эффективным и хорошо переноситься для поддержания длительной ремиссии (более 1 года) у пациентов с ЯК [17, 18]. Долгосрочная безопасность ММХ будесонида у пациентов с ЯК сравнима с таковой плацебо, эти данные представлены только в одном исследовании, которое длилось 12 мес. [19]. Однако в нескольких исследованиях изучали применение пероральных форм будесонида в качестве поддерживающей терапии у пациентов с БК, и это подтверждает долгосрочную (до 1 года) безопасность будесонида при поддержании ремиссии ВЗК [25–32]. Применение будесонида ММХ также может быть полезным в фармакоэкономическом плане в связи с возможным повышением приверженности терапии благодаря однократному приему препарата и снижению риска побочных явлений по сравнению с таковым при приеме традиционных пероральных кортикостероидов. Однако необходимо дальнейшее изучение этого препарата у пациентов с ВЗК.
Источник
Целью лечения неспецифического язвенного колита (НЯК) является уменьшение воспаления, которое вызывает симптомы болезни. При благоприятном течении оно может привести не только к облегчению симптомов, но и длительной ремиссии. Лечение НЯК обычно включает в себя медикаментозную терапию, но в некоторых случаях требуется хирургическое лечение.
Врачи используют несколько групп препаратов, которые уменьшают воспаление благодаря разным механизмам действия. Иногда препараты, которые хорошо помогают некоторым пациентам, могут совершенно не работать у других. Поэтому, может быть, потребуется определённое время, чтобы найти то лекарство, которое поможет именно Вам. Кроме того, поскольку некоторые препараты имеют серьезные побочные эффекты, необходимо взвесить преимущества и риски какого-либо лечения.
Противовоспалительные препараты.
Противовоспалительные препараты часто являются первым шагом в лечении воспалительных заболеваний кишечника. Они включают в себя:
Сульфасалазин. Хотя этот препарат не всегда является эффективным при лечении болезни Крона, он может помогать в лечении других воспалительных заболеваний толстой кишки. Он имеет ряд побочных эффектов, в том числе тошноту, рвоту, изжогу и головную боль. Не принимайте этот препарат, если у Вас аллергия на серосодержащие препараты.
Мезаламин. Этот препарат обычно легче переносится пациентами, имеет меньше побочных эффектов, чем сульфасалазин, но может вызвать тошноту, рвоту, изжогу, понос и головную боль. Принимают его в виде таблеток или вводят ректально (в прямую кишку) в виде клизм или свечей, в зависимости от того, какой отдел толстого кишечника поражен. Мезаламин, как правило, эффективен у 90 процентов людей с легким течением неспецифического язвенного колита. Пациенты с проктитом, как правило, лучше реагируют на комбинированную терапию мезаламина в таблетках и свечах. При левостороннем колите легкой или средней степени тяжести, сочетание приема мезаламина в таблетках и клизм с мезаламином более эффективно, чем применение каждого этих методов по отдельности.
Кортикостероиды. Гормоны – кортикостероиды могут уменьшить воспаление в любом месте вашего организма, но они имеют множество побочных эффектов, в том числе чрезмерный рост волос на лице, ночная потливость, бессонница и гиперактивность. Более серьезные побочные эффекты включают в себя: высокое артериальное давление, сахарный диабет 2 типа, остеопороз, переломы костей, катаракту и повышенную восприимчивость к инфекциям. Длительное применение кортикостероидов у детей может привести к замедлению их роста.
Врачи обычно используют кортикостероиды, только если у вас тяжелое течение заболевания кишечника, которое не отвечает на другие виды лечения.
Кортикостероиды не подходят для длительного применения. Но, они могут быть использованы для коротких курсов (от трех до четырех месяцев) для уменьшения симптомов и достижения ремиссии. Кортикостероиды также могут применяться вместе с препаратами иммунодепрессантами. Кортикостероиды помогают достичь ремиссии заболевания, в то время как иммунодепрессанты позволяют сохранить её в течение длительного срока.
Иногда врач может прописать стероиды для ректального применения (в прямую кишку), в виде свечей или клизм, если поражены нижняя часть толстой или прямая кишка. Они также предназначены только для краткосрочного использования.
Иммунодепрессанты.
Они также уменьшают воспаление, но опосредованно через иммунную систему. При подавлении иммунной реакции, воспаление также уменьшается. Иммунодепрессанты включают в себя:
Азатиоприн (Imuran) и меркаптопурин (Purinethol). Так как первые эффекты от их применения могут появиться лишь через два или три месяца от начала терапии, то они часто назначаются в сочетании с гормонами-глюкокортикостероидами, которые начинают действовать гораздо быстрее.
Если вы принимаете любой из этих препаратов, вам необходимо строго выполнять рекомендации врача и регулярно сдавать анализы крови, чтобы во время выявить возможные побочные эффекты.
Побочные эффекты могут включать в себя: аллергические реакции, подавление функции костного мозга, инфицирование, воспаление печени и поджелудочной железы. Так же немного возрастает риск развития рака в будущем. Если Вы принимаете любой из этих препаратов, вам необходимо строго выполнять рекомендации врача и регулярно сдавать анализы крови, чтобы вовремя выявить возможные побочные эффекты. Если у Вас был рак ранее, нужно сообщить это Вашему врачу перед началом терапии этими препаратами.
Циклоспорин (сандиммун, неорал). Этот сильнодействующий препарат, часто используется, для у пациентов с тяжёлым течением НЯК, которым не помогает другая терапия, или кому показано хирургическое лечение. Благодаря применению сандиммуна, у таких пациентов операция может быть отсрочена до тех пор, пока пациент будет подготовлен к операции. В других случаях сандиммун применяется на короткий период, чтоб дождаться эффекта от менее токсичных препаратов, которые начинают действовать позже сандиммуна. Циклоспорин «работает», начиная с одной – двух недель от начала терапии. Он очень эффективен, но при его применении возможны серьёзные побочные эффекты, такие как нарушение функции почек и печени, высокое артериальное давление, судороги, тяжелые инфекции и повышенный риск развития рака.
Инфликсимаб (Ремикейд). Этот препарат для взрослых и детей с умеренной и тяжелой степенью болезни, которые не отвечают на иную терапию или не переносят другие виды лечения. Он работает за счёт нейтрализации белка, вырабатываемого иммунной системой, известного как фактор некроза опухоли (ФНО). Инфликсимаб находит ФНО в крови и нейтрализует его до того как, этот белок вызовет воспаление в желудочно-кишечном тракте.
Некоторые пациенты с сердечной недостаточностью, рассеянным склерозом, раком не могут принимать инфликсимаб и другие производные этого класса (адалимумаб и certolizumab pegol). Поговорите со своим врачом о потенциальных рисках терапии инфликсимабом. Использование этих препаратов может быть связано с риском заражения туберкулезом и другими серьезными инфекциями, так как они подавляют иммунную систему в целом. Если у Вас активная форма инфекции, вам нельзя принимать эти лекарства. Вы должны пройти кожный тест на туберкулез (реакция Манту) и сделать рентген грудной клетки, прежде чем начнете принимать инфликсимаб.
Кроме того, поскольку инфликсимаб содержит мышиный белок, он может вызвать серьезные аллергические реакции у некоторых людей. Такая реакция может появиться через несколько дней или недель после начала лечения. Инфликсимаб часто применяется в качестве длительной терапии, хотя его эффективность может снижаться с течением времени.
Никотиновые пластыри. Было отмечено, что никотиновые пластыри (те же самые, что используются, когда человек бросает курить) могут принести некоторым людям кратковременное облегчение при обострении язвенного колита легкой степени тяжести. Каким образом это происходит до сих пор не совсем ясно, и доказательств того, что пластыри действуют лучше, чем другие методы лечения в настоящее время нет. Ясно только то, что общий риск для здоровья от курения намного превышает любые потенциальные выгоды от никотина. Так что не начинайте курить, надеясь исцелиться от язвенного колита! Прежде чем начинать лечение никотиновыми пластырями, необходимо посоветоваться с врачом.
Другие медикаменты.
В дополнение к препаратам, уменьшающим реакцию воспаления кишечной стенки, некоторые лекарства могут помочь облегчить симптомы. В зависимости от тяжести течения неспецифического язвенного колита, ваш врач может рекомендовать одно или несколько из следующих средств:
антибиотики. Пациентам с неспецифическим язвенным колитом, у которых повышается температура, для борьбы с инфекцией врач может назначить курс антибиотиков.
антидиарейные препараты (закрепляющие стул). Использование антидиарейных средств должно осуществляться с осторожностью и только после консультации с врачом, так как они увеличивают риск токсического мегаколона (острое расширение и нарушение тонуса толстой кишки) – жизненно опасного воспаления толстого кишечника. Для лечения тяжелой диареи, врач может назначить лоперамид (Имодиум).
обезболивающие. При умеренном болевом синдроме, врач может рекомендовать ацетаминофен (тайленол) и другие обезболивающие препараты. Избегайте приёма нестероидных противовоспалительных препаратов (НПВП), таких как аспирин, ибупрофен или напроксен. Существует вероятность, что они могут ухудшить течение Вашей болезни.
препараты железа. Если у вас есть хроническое кишечное кровотечение, то со временем может развиться и железодефицитная анемия. Приём препаратов железа поможет поддерживать уровень железа крови в нормальном состоянии и устранить железодефицитную анемию после остановки кишечного кровотечения.
Хирургическое лечение неспецифического язвенного колита.
Если диета, изменение образа жизни, лекарственная терапия или другие виды лечения не улучшают течение болезни и не уменьшают симптомы, врач может рекомендовать оперативное лечение для удаления поврежденного воспалением участка пищеварительного тракта. Около 25-40 % пациентам с неспецифическим язвенным колитом когда-либо потребуется проведение операции.
Хирургическое лечение приводит к исчезновению язвенного колита. Но такое лечение обычно означает удаление всей толстой и прямой кишки (проктоколэктомия) и наложение постоянной или временной илеостомы. Илеостомой называют создание отверстия в стенке живота для выведения наружу оставшегося тонкого кишечника. Через илеостому кал собирается в специальный герметичный мешок. В последующем вторым этапом возможно выполнение илеоанального анастомоза (нижний конец тонкого кишечника соединяется с задним проходом), такая операция избавляет от необходимости носить герметичный мешок для выведения кала. Вместо него, хирург из слепой кишки и части тонкого кишечника формирует карман для сбора каловых масс, который соединяется с задним проходом. Это позволяет калу отходить через естественное отверстие, хотя стул может быть более частым, мягким или водянистым, так как вода в основном всасывается в толстом кишечнике, который был удалён хирургически.
Диета при НЯК.
Окончательно не доказано, что существует чёткая связь между продуктами, которые вы едите и частотой воспалительных заболеваний кишечника. Но определенные продукты и напитки могут усугубить симптомы заболевания, особенно во время обострения болезни. Попытайтесь вести пищевой дневник, чтобы отслеживать, что вы едите, а также как вы себя чувствуете. Если вы обнаружили, что определенные продукты вызывают ухудшение симптомов, то можно попробовать устранить их из рациона. Вот несколько советов, которые могут Вам помочь:
Ограничение потребления некоторых продуктов. Как и многие люди с воспалительными заболеваниями кишечника, вы можете отметить, что выраженность симптомов, такие как диарея, боли в животе и вздутие уменьшается, если вы ограничиваете или исключаете потребление молочных продуктов. Можете быть, у Вас непереносимость лактозы – это состояние, когда Ваш организм не может переварить молочный сахара (лактозу), содержащийся в молочных продуктах. Если это так, то Вам следует ограничить потребление молочных продуктов и принимать во время еды ферментные препараты с лактазой (ферментом, расщепляющим, лактозу). Возможно, Вам придется полностью устранить молочные продукты из рациона. В таких случаях врач – диетолог поможет Вам составить здоровую диету с низким содержанием лактозы. Имейте в виду, что при исключении молочных продуктов из рациона, Вам необходимо в качестве источников кальция использовать пищевые добавки.
Пищевые волокна. Для большинства людей, продукты с высоким содержанием клетчатки, такие как свежие фрукты, овощи и цельные зерна, являются основой здорового питания. Но если у вас есть воспалительные заболевания кишечника, потребление большого количества клетчатки может привести к диарее (жидкому стулу), болям и вздутию живота. Если употребление сырых фруктов и овощей доставляет Вам неприятности, попробуйте готовить их на пару, запекать или тушить их. Плохо также переносятся бобовые, орехи, капуста, семена, цельное зерно и попкорн. Обратитесь к врачу для коррекции вашей диеты.
«Запрещённые» продукты. Исключите из рациона все продукты, которые, могут усугублять ваши симптомы. Они могут включать “газообразующие” продукты, такие как фасоль, капуста (любая), сырые фруктовые соки и фрукты – особенно цитрусовые, острую пищу, кукурузу, алкоголь, шоколад и напитки, содержащие кофеин и соду (газированная вода).
Питайтесь небольшими порциями. Вы можете лучше себя чувствовать лучше, если будете принимать пищу по пять или шесть раз в день небольшими порциями, чем два или три раза, но помногу.
Пейте много жидкости. Попробуйте пить больше жидкости в день, лучше воду. Алкоголь и напитки, содержащие кофеин стимулируют деятельность вашего кишечника и могут усилить понос, а газированные напитки часто приводят к вздутию живота.
Поливитамины. Так как неспецифический язвенный колит может нарушать способность всасывать питательные вещества и из-за ограничений в диете, поливитамины и минеральные добавки часто необходимы. Проконсультируйтесь со своим врачом, прежде чем принимать какие-либо витамины или добавки.
Консультация диетолога. Если вы начинаете терять в весе, или ваша диета стала очень ограниченной, вам необходимо посоветоваться с диетологом.
Управление стрессом.
Хотя стресс не вызывает неснецифический язвенный колит, он может утяжелить течение болезни и вызвать обострение. Стрессовые ситуации могут варьироваться от незначительных неприятностей до таких психологических потрясений как потеря работы или смерть близкого человека.
Когда человек испытывает стресс, процесс пищеварения нарушается. Желудок опорожняется медленнее и секретирует больше желудочного сока. Стресс может также ускорить или замедлить прохождение пищи по кишечнику, а также вызвать изменения в ткани самой кишечной стенки. Хотя не всегда удается избежать стресса, вы можете познакомиться со способами, которые помогут управлять им. Некоторые из них приведены ниже:
Физические упражнения. Даже умеренные физические упражнения помогают уменьшить стресс, снять депрессию и нормализовать функцию кишечника. Поговорите со своим врачом о лечебной физкультуре, которая подходит именно вам.
Регулярная релаксация и дыхательные упражнения. Один из способов борьбы со стрессом является регулярное расслабление. Вы можете ходить на занятия йогой, медитацией или использовать книги или компакт-диски на дому.
Беременность при неспецифическом язвенном колите.
Женщины с неспецифическим язвенным колитом, как правило, успешно вынашивают беременность, особенно если болезнь в течение всей беременности находится в стадии ремиссии. Существует небольшое увеличение риска преждевременных родов и рождения ребенка с низким весом при рождении. Некоторые лекарства не могут применяться для лечения НЯК во время беременности, особенно во время первого триместра. Влияние некоторых препаратов может проявляться даже после прекращения их применения. При подготовке к беременности посоветуйтесь со своим врачом, как лучше всего предотвратить обострение заболевания. Считается, что риск возникновения заболевания язвенным колитом у ребёнка менее 5 процентов, если ваш партнер не имеет НЯК.
Альтернативная медицина.
Многие люди с неспецифическим язвенным колитом или болезнью Крона использовали некоторые виды альтернативной терапии, такие как: лечение травами и использование пищевых добавок; пробиотики (препараты, которые содержат в составе живые микроорганизмы, являющиеся представителями нормальной микрофлоры человека); рыбий жир; алоэ вера; иглоукалывание.
Побочные эффекты и неэффективность обычной терапии являются основной ?
