Глазные капли при кори
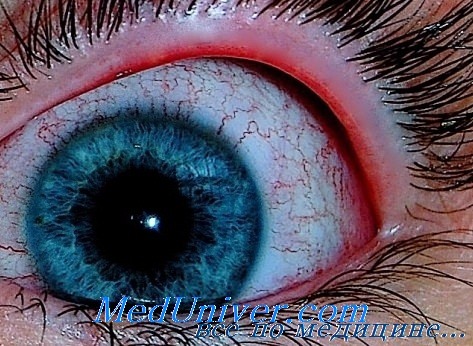
Поражение глаз при кори, краснухеКорь — острая инфекционная вирусная болезнь, характеризующаяся лихорадкой, общей интоксикацией, поражением конъюнктив, верхних дыхательных путей, специфической энантемой и пятнисто-папулезной сыпью. Воротами инфекции является эпителий верхних дыхательных путей, откуда вирус кори распространяется к ретикулоэндотелиальной системе, размножается, накапливается и гематогенно разносится по всему организму. В связи с выраженной эпителиотропностыо он поражает слизистые оболочки и кожу. В местах их поражения, гиперплазированных лимфоидных тканях выявляются гигантские многоядерные эпителиоидные клетки с цитоплазматическими и ядерными включениями (клетки Уортина-Финкельдея), патогномоничными для кори. Существенную роль в развитии поражений имеют иммунные реакции на вирус в эндотелиальных клетках капилляров кожи и слизистых оболочек. После перенесенной кори развивается стойкий пожизненный иммунитет. Прививки обеспечивают невосприимчивость к заболеванию около 10 лет, но не во всех случаях. В тяжелых случаях кори появляется блефароспазм, слезотечение, светобоязнь в связи с поверхностным эпителиальным кератитом, точечными эрозиями конъюнктивы и роговицы. При присоединении вторичной инфекции отделяемое становится гнойным.
Быстрое подтверждение диагноза кори можно получить иммунофлюоресцснтным исследованием мазков из носа, ротоглотки или мокроты мечеными флюоресцеином антителами к вирусу кори. В окрашенных мазках можно также обнаружить многоядерные гигантские клетки. Серологически диагноз кори подтверждается выявлением специфических IgM иммуноферментным методом в острый период заболевания или нарастанием титра IgG в парных сыворотках, определяемым иммуноферментным методом. Антитела класса IgM определяются через 1—2 дня с начала высыпания и сохраняются в течение месяца с последующим снижением их количества. Для серологического исследования могут использоваться реакция торможения гемагглютинации и реакция связывания комплемента, но они менее чувствительны, особенно РСК. Поражение глаз при краснухеВозбудитель краснухи является РНК-вирусом семейства тогавирусов, имеет липидную оболочку. Известен только один иммунологический тип возбудителя. Вирус поражает, прежде всего, лимфатическую ткань, вызывая увеличение лимфатических узлов уже в конце инкубационного периода. Он обладает и дерматотропными свойствами. Поражения кожи развиваются в связи с иммунными реакциями на вирус в эндотелиальных клетках капилляров кожи. Иммунитет после перенесенной краснухи не очень прочный, возможны повторные заболевания. Прививки обеспечивают невосприимчивость к заболеванию около 10 лет. При врожденной краснухе могут наблюдаться врожденные пороки сердца, глухота, катаракта, микрофтальмия, ретинит, иридоциклит, помутнение роговицы, косоглазие, нистагм, обструкция слезноносового канала, вирусный дакриоаденит. Так как краснуха может быть спутана с другими болезнями, протекающими с экзантемами, у беременных диагноз должен быть подтвержден серологически. Наличие в крови специфических IgM при однократном исследовании или нарастание титров IgG в 4 и более раз в парных сыворотках через 7 дней подтверждает диагноз. Ранее преимущественно использовалась реакция торможения гемагглютинации. Этими исследованиями специфические антитела начинают выявляться со 2-го дня высыпания. В последующие 10—21 день их количество увеличивается. Реакцией связывания комплемента антитела выявляются на 3-7 дней позже. После перенесенного заболевания антитела сохраняются длительно, иногда в высоких титрах. – Также рекомендуем “Поражение глаз при лейшманиозе” Оглавление темы “Инфекции глаз”:
|
Источник
Что такое корь
Корь (см. дополнительную информацию в Базе Знаний) является классическим детским инфекционным заболеванием, вызываемым вирусом. В прежние времена корь встречалась чрезвычайно часто, но теперь заболеваемость снизилась до редких случаев благодаря массовой вакцинации. Корь проявляется кашлем, насморком, конъюнктивитом, болью в горле, лихорадкой и красной пятнистой сыпью на коже.
Корь может иметь тяжелое течение, особенно, у детей раннего возраста и даже приводить к смерти. Глобальная смертность от кори снижается каждый год, поскольку все больше детей получают вакцину, однако до сих пор ежегодно от этого заболевания погибает более 100 000 человек, большинство из них в возрасте до 5 лет.
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли. Смертность превышала 2-2,5%
В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 777 000 человек – т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.
Симптомы кори
Инкубационный период при кори составляет от 10 до 14 дней. Симптомы кори включают в себя:
- Лихорадку
- Сухой кашель
- Насморк
- Боль в горле
- Конъюнктивит
- Маленькие белые пятна с голубовато-белым центром на красном фоне, располагающиеся на слизистой щек (так называемые пятна Коплика-Филатова)
- Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
Заболевание имеет определенную этапность и занимает 2-3 недели:
- Заражение и инкубационный период: В первые 10 – 14 дней от контакта с зараженным человеком – нет никаких симптомов.
- Период неспецифических симптомов. Первым симптомом кори обычно является легкая или средней интенсивности лихорадка, которая нередко сопровождается постоянным кашлем, насморком, конъюнктивитом и болью в горле. Эта стадия является относительно легкой и продолжается два-три дня.
- Период сыпи. Сыпь состоит из маленьких красных пятен, некоторые из которых слегка приподняты над уровнем кожи (папулы). Скопления пятен и папул при кори придают коже диффузно-гиперемированный внешний вид. Сыпь сначала появляется на лице, особенно много ее за ушами и вдоль линии роста волос.
В течение следующих нескольких дней сыпь распространяется вниз: на руки, туловище, затем на бедра, голени и стопы. Одновременно с появлением сыпи резко нарастает лихорадка, достигая 40-41 градуса. Сыпь длится до шести дней и постепенно исчезает, начиная с лица, затем с рук, туловища и в последнюю очередь – с бедер и стоп.
Больной корью заразен около восьми дней: вирус начинает выделяться в окружающую среду за четыре дня до появления сыпи и заканчивает через четыре дня от появления первых элементов сыпи.
Когда обращаться к врачу
Позвоните своему врачу, если вы считаете, что Вы, или Ваш ребенок были в контакте с больным корью или уже заболели корью. Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Причины заболевания корью
Причиной кори является вирус, который размножается в носу и горле зараженного ребенка или взрослого.
Когда больной корью человек кашляет или чихает, инфицированные капельки распыляются в окружающий воздух, после чего другие люди могут их вдохнуть. Зараженные капельки также могут осесть на поверхностях и оставаться активными на них в течение нескольких часов. Если здоровый человек прикоснется руками сперва к этим поверхностям, а затем потрет свой нос или глаза, он также может заразиться.
Факторы риска
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.
- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Осложнения кори
- Ушная инфекция (средний отит). Одним из самых распространенных осложнений кори является бактериальная инфекция среднего уха.
- Бронхит, ларингит или ложный круп. Корь может привести к воспалению голосовых связок (гортани) или бронхов, так же выделяется коревой круп
- Пневмония. Воспаление легких является частым осложнением кори. Особенному риску подвержены люди с ослабленной иммунной системой. Иногда коревая пневмония приводит к смерти пациента.
- Энцефалит. Это осложнение развивается с частотой примерно 1: 1000 заболевших. Это воспаление вещества головного мозга, которое может вызвать рвоту, судороги, кому или даже смерть. Коревой энцефалит может начаться одновременно с самой корью, а может быть отсроченным на несколько месяцев.
- Проблемы при беременности. Если Вы беременны, Вам нужно проявлять особую осторожность, чтобы избежать кори, потому что это заболевание способно приводить к прерыванию беременности (смерти плода), преждевременным родам, грубым аномалиям развития плода или низкому весу при рождении.
- Снижение содержания тромбоцитов (тромбоцитопения). Корь может привести к снижению тромбоцитов – клеток крови, которые необходимы для свертывания крови.
Частота осложнений кори в развитых странах:
Общая частота осложнений – 22,7%
Диарея – 9,4%
Средний отит – 6,6%
Пневмония – 6,5%
Энцефалит – 0,1%
Смерть – 0,3%
Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
Подготовка к визиту врача
Готовясь к визиту врача, Вы можете сделать некоторые полезные приготовления:
- Запишите все симптомы, которые испытываете Вы, или Ваш ребенок, включая те, которые не кажутся Вам связанными с этим заболеванием
- Запишите ключевую личную информацию, в том числе – любые недавние поездки
- Составьте список всех лекарств, витаминов и пищевых добавок, которые принимаете Вы или Ваш ребенок
- Составьте список вопросов, которые хотели бы задать своему врачу.
Ваш врач, вероятно, задаст вам ряд вопросов, таких как:
- Вы или Ваш ребенок вакцинированы против кори? Когда и сколько раз вводились вакцины?
- Вы недавно путешествовали за пределы страны?
- Кто еще проживает в вашем доме? Все ли они привиты от кори?
Что Вы можете сделать, в ожидании приема врача?
Убедитесь, что Вы или ваш ребенок получаете достаточно жидкости. Оптимально пить не просто воду, а растворы электролитов, такие как Регидрон, Гидровит, Хумана Электролит и тд.
Если лихорадка доставляет выраженный дискомфорт или достигает высоких цифр (выше 39 градусов), следует принимать парацетамол (15 мг/кг) или ибупрофен (10 мг/кг).
Не давайте детям аспирин для снижения лихорадки, поскольку он может вызывать грозное и опасное для жизни осложнение – синдром Рейе.
Диагностика кори
В большинстве случаев Вашему врачу потребуется лишь осмотр и сбор анамнеза, чтобы безошибочно поставить диагноз кори. При необходимости диагноз может быть подтвержден анализом крови.
Лечение кори
Не существует никакого специфического лечения против кори, противовирусные и антибактериальные препараты неэффективны при этом заболевании. Заболевание проходит самостоятельно, лечение состоит лишь в уменьшении симптомов и своевременном выявлении осложнений. Тем не менее, некоторые меры все же могут быть предприняты у лиц, имеющих высокий риск тяжелого и осложненного течения инфекции:
- Постконтактная иммунизация. Непривитые пациенты, включая младенцев, могут получить прививку от кори в течение 72 часов после контакта с больным человеком. В большинстве случаев это позволяет значительно смягчить тяжесть болезни и улучшить прогноз.
- Внутривенный иммуноглобулин. Беременные женщины, младенцы и люди с ослабленной иммунной системой (например, ВИЧ-инфицированные люди), которые были в контакте с инфицированным пациентом, но не могут получить живую вакцину – обычно получают инъекции иммуноглобулина. Этот препарат должен быть введен в течение шести дней после контакта с вирусом. Донорские антитела, содержащиеся в препарате, могут предотвратить корь или сделать симптомы болезни менее серьезными.
Лекарственные препараты
- Жаропонижающие. Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
- Антибиотики. Если во время кори развивается вторичное бактериальное осложнение, такое как пневмония или средний отит, Ваш врач может назначить антибактериальный препарат.
- Витамин А. Люди с низким уровнем витамина А, чаще всего, имеют более тяжелое течение кори. Назначение витамина A может уменьшить тяжесть кори. Обычно он вводится в большое дозе (200 000 международных единиц) в течение двух дней.
Изменение образа жизни и домашние средства
Если у Вас или у Вашего ребенка диагностирована корь, Вам следует быть в контакте с врачом, чтобы он мог наблюдать за течением болезни и следить за развитием осложнений. Кроме того, следующие советы помогут вам облегчить симптомы болезни:
- Отдыхайте. Соблюдайте постельный или полупостельный режим
- Пейте много воды, фруктовых соков и травяного чая, чтобы восполнить жидкость, потерянную при лихорадке и активном потоотделении
- Увлажняйте воздух в доме. Используйте для этого увлажнитель воздуха, или мокрые ткани.
- Дайте отдых глазам. Сохраняйте приглушенный свет в комнате или носите солнцезащитные очки. Как можно меньше читайте и смотрите на мониторы (компьютер, телефон и тд). Чтобы заполнить досуг, вы можете, например, слушать аудиокниги.
Профилактика кори
Если кто-то в Вашей семье болеет корью, соблюдайте следующие меры предосторожности:
- Изоляция. Поскольку корь является очень заразной за 4 дня до начала сыпи, и 4 дня после ее начала – больной человек должен находиться в максимальной изоляции в этот период времени. Никаких посещений, визитов и встреч.
- Особенно важно изолировать непривитых людей от зараженного человека
- Вакцинация и введение иммуноглобулина. Задайте своему семейному врачу вопросы о необходимости специфической экстренной защиты каждого члена семьи.
Предотвращение новых инфекций
Если Вы уже переболели корью ранее, то Ваш организм имеет пожизненный иммунитет, и Вы не можете заболеть во второй раз.
Для всех остальных людей введение вакцины имеет крайне важное профилактическое значение. Вакцинация формирует и сохраняет так называемый коллективный иммунитет против кори.
Как только коллективный иммунитет против кори ослабевает, начинает увеличиваться частота заболеваемости.
Вакцина против кори входит в состав дивакцины «корь + эпидемический паротит», или тривакцины «Приорикс» (корь + эпидемический паротит + краснуха). В развитых странах используют тетравакцину Приорикс-тетра (корь + эпидемический паротит + краснуха + ветряная оспа). Согласно российскому нацкалендарю прививок, вакцинация против кори проводится в 1 год (вводится одна доза) и в 6 лет (вводится вторая доза). Дополнительная вакцинация проводится женщинам, планирующим беременность, учителям, медицинским работникам, а также некоторым другим людям, имеющим, по роду своей профессии, высокий риск заражения корью.
Источник
Общие сведения
Корь – это вирусное заболевание, имеющее инфекционный характер и острое течение. Для болезни характерна высокая температура, которая может доходить до 40,5 °C, а также воспалительный процесс слизистых дыхательных путей и рта. Еще одним характерным признаком этой болезни является конъюнктивит и пятнисто-папулезная сыпь на коже.
Первые описания заболевания корью появились еще в далекой древности. Болезнь широко распространена в мире и сегодня, однако ею, как правило, болеют дети. Раньше корь называли также коревой краснухой, но сейчас такое обозначение не используется, чтобы не путать это заболевание с краснухой. Наиболее серьезно эта болезнь протекает у ослабленных детей. Поэтому до сегодняшнего дня в развивающихся странах корь часто становится причиной детских смертей.
Распространение
Корь является очень заразной болезнью: как свидетельствуют данные медиков, восприимчивость к вирусу приближается к 100%. Как правило, корь у детей диагностируется в возрасте от 2 до 5 лет. Намного реже заболевание поражает взрослых людей, которые не переболели корью в детстве. У новорожденных детей есть так называемый колостральный иммунитет, который ребенку достается от матерей, ранее переболевших корью. Такой иммунитет защищает малыша первые три месяца. После того, как человек переболел корью, у него формируется стойкий иммунитет, и повторно болезнь не развивается. Впрочем, подобные случаи все же документально зафиксированы на фото и описаны специалистами.
Как правило, корью дети болеют в зимне-весенний период, причем каждые 2-4 года наблюдается увеличение количества заболевших. Сегодня в странах, где проводится массовая вакцинация, корь у взрослых и детей встречается редко, или же имеют место мини-эпидемии болезни.
Возбудителем болезни является РНК-содержащий вирус семейства парамиксовирусов. Вне организма человека он очень быстро погибает вследствие воздействия разных внешних факторов. Корь передается между людьми воздушно-капельным путем. Больной человек выделяет вирус со слизью, когда чихает, кашляет.
Таким образом, источник инфекции – это заболевший корью человек. Заразным для других людей он является от двух последних дней инкубационного периода до четвертого дня недуга с высыпанием. Начиная с пятого дня высыпаний, больного уже считают незаразным.
Инфекция попадает в организм сквозь слизистые оболочки верхних дыхательных путей, а также иногда воротами служат конъюнктивы. Во время инкубационного периода в организме еще есть относительно небольшое количество вирусов, поэтому их можно нейтрализовать введением противокоревого иммуноглобулина. Именно такая мера профилактики практикуется тем, кто контактировал с больными корью до 5 дня болезни.
В организме человека вирус поражает в основном верхние отделы дыхательных путей, конъюнктиву, также незначительно страдает желудочно-кишечный тракт.
Симптомы кори
 Симптомы кори у человека начинают проявляться после инкубационного периода, который продолжается примерно 1-2 недели. Медики классифицируют корь, выделяя типичную форму заболевания разных степеней тяжести, а также атипичную форму кори. Течение болезни подразделяется на три этапа, которые всегда проходят последовательно. Это три периода: катаральный; высыпания; реконвалесценции.
Симптомы кори у человека начинают проявляться после инкубационного периода, который продолжается примерно 1-2 недели. Медики классифицируют корь, выделяя типичную форму заболевания разных степеней тяжести, а также атипичную форму кори. Течение болезни подразделяется на три этапа, которые всегда проходят последовательно. Это три периода: катаральный; высыпания; реконвалесценции.
Начало катарального периода у больного всегда происходит остро. Пациент жалуется на проявление общего недомогания, сильную головную боль. У него нарушается сон и ухудшается аппетит. Температура тела повышается, причем, при тяжелой форме кори она может достигать 40 °С.
У взрослых больных интоксикация проявляется намного более выражено, чем у детей. Уже в первые дни болезни у человека отмечается сильный насморк со слизистыми выделениями, которые иногда переходят в слизисто-гнойные. Ребенка или взрослого пациента беспокоит постоянный сухой кашель. У детей он становится грубым, при этом наблюдается осиплость голоса, стенотическое дыхание. Кроме этого симптома ребенка беспокоит отечность век, конъюнктивит, выделяется гной. Иногда вследствие этого явления утром ребенок просыпается со слепленными веками. Больного сильно раздражает яркий свет.
Осматривая больного ребенка, врачи определяют наличие одутловатости лица, зернистость на задней стенке глотки, гиперемию слизистой оболочки ротоглотки. В то же время у взрослых больных такие симптомы кори неярко выражены, но при этом у них наблюдается лимфаденопатия, присутствуют сухие хрипы в легких и жесткое дыхание. Иногда также непродолжительное время наблюдается кашицеобразный стул.
Через 3-5 дней самочувствие больного становится немного лучше, лихорадка уменьшается. Но спустя один день интоксикация организма и катаральный синдром опять усиливается, а показатели температуры тела снова значительно увеличиваются. Именно в это время можно обнаружить кардинальный клинический признак кори – появление пятен Филатова-Коплика-Вельского на слизистой оболочке щек рядом с малыми коренными зубами. Иногда такие пятна также появляются на слизистой оболочке десен и губ. Это белые пятна, немного выступающие и при этом окруженные тонкой каймой гиперемии. Немного раньше или одновременно с этими пятнами на слизистой неба возникает коревая энантема. Это красные пятна, имеющие неправильную форму. Их размер примерно равен головке булавки. Через несколько суток они сливаются с общей гиперемированной поверхностью слизистой.
У детей длительность катарального периода составляет 3-5 дней, у взрослых больных он может достигать 8 суток.
После завершения катарального периода его сменяет период высыпания. В это время на теле больного появляется яркая пятнисто-папулезная экзантема, которая постепенно сливается. Между пятнами наблюдаются участки здоровой кожи. В первый день этого периода сыпь наблюдается за ушами, на голове под волосами. Чуть позже, в этот же день, она охватывает лицо, шею, верхнюю часть груди. На второй день сыпь переходит на верхнюю часть рук и туловище. На третьи сутки лицо начинает очищаться, но при этом сыпь появляется на ногах и дистальных отделах рук.
В процессе диагностики болезни именно нисходящую последовательность сыпи считают наиболее существенным признаком для дифференциации кори. Более обильная сыпь характерна для взрослых больных, а если болезнь протекает очень тяжело, то могут проявляться геморрагические элементы.
Во втором периоде кори катаральные явления становятся более интенсивными: отмечается сильный кашель и насморк, постоянное слезотечение, светобоязнь. Лихорадка и интоксикация ярко выражены. Если больного обследуют в этот период, то у него обнаруживаются симптомы трахеобронхита, а также умеренная артериальная гипотензия и тахикардия.
 В третьем периоде — реконвалесценции (или пигментации) состояние больного становится более стабильным. Температура тела приходит в норму, состояние улучшается, катаральные проявления исчезают. Сыпь постепенно бледнеет, причем, это происходит точно в том же порядке, как и ее появление. На месте сыпи остаются пятна светло-коричневого оттенка. Примерно через неделю пигментация полностью исчезает, но на ее месте кожа может шелушиться. Такое явление в основном отмечается на лице пациента.
В третьем периоде — реконвалесценции (или пигментации) состояние больного становится более стабильным. Температура тела приходит в норму, состояние улучшается, катаральные проявления исчезают. Сыпь постепенно бледнеет, причем, это происходит точно в том же порядке, как и ее появление. На месте сыпи остаются пятна светло-коричневого оттенка. Примерно через неделю пигментация полностью исчезает, но на ее месте кожа может шелушиться. Такое явление в основном отмечается на лице пациента.
Встречаются также и другие варианты течения кори, если имеет место атипичная форма болезни. При митигированнаой кори, которая проявляется у тех людей, которые получили активную либо пассивную иммунизацию против болезни, или ранее уже болели ею, инкубационный период более продолжительный. Течение недуга легкое, интоксикация выражена мало, катаральный период сокращен. Отсутствуют также пятна Филатова-Коплика-Вельского. Сыпь может быть восходящей либо возникнуть по всему телу одновременно.
Еще одна атипичная форма кори — абортивная корь. Ее начало такое же, как и при типичной форме болезни. Но через 1-2 дня после начала оно прерывается. Сыпь отмечается лишь на лице и туловище, температура повышена только в день появления сыпи.
Существуют также субклинические типы кори, но их можно диагностировать только во время серологического исследования парных сывороток крови.
Диагностика кори
При кори диагноз устанавливается с учетом наличия характерных симптомов, описанных выше. Одним из определяющих факторов в процессе установления диагноза считается наличие недавнего контакта больного с человеком, у которого диагностирована корь.
В процессе диагностики проводится общий анализ крови, при котором в случае кори определяется лимфопения и нейтропения. Производится также лабораторное изучение мазков секрета, взятого из дыхательных путей. При установлении диагноза также важно определить титр вырабатываемых антител к вирусу кори.
Следует дифференцировать болезнь от скарлатины, краснухи, псевдотуберкулеза, дерматитов и других болезней, для которых характерны высыпания на коже.
Лечение кори
Заболевшего ребенка или взрослого нужно изолировать, ему рекомендовано соблюдать постельный режим. Комнату следует проветривать как можно чаще, также важно каждый день проделывать влажную уборку. Больному необходимо пить много жидкости, специальная диета при этом не требуется. Важен тщательный уход за глазами и полостью рта. Для комфорта больного его защищают от яркого света.
Практикуется симптоматическое лечение кори: применяются средства против кашля, сосудосуживающие капли в нос, парацетамол при высокой температуре. Назначаются также антигистаминные лекарственные средства. В глаза закапывается 20% раствор сульфацила-натрия.
 Если у человека развивается пневмония, другие осложнения, то ему назначается курс антибиотиков. В качестве профилактической меры и в процессе лечения применяются большие дозы витамина А, витамин С.
Если у человека развивается пневмония, другие осложнения, то ему назначается курс антибиотиков. В качестве профилактической меры и в процессе лечения применяются большие дозы витамина А, витамин С.
Если у больного имеет место неосложненная форма заболевания, то ее чаще всего лечат в домашних условиях. В стационаре пребывают больные, у которых отмечаются тяжелые формы кори и осложнения болезни. Также госпитализируют больных по эпидемиологическим показаниям.
Если диагностирован коревой энцефалит, больному назначаются большие дозы преднизолона и антибактериальные медикаментозные средства.
Доктора
Лекарства
Профилактика кори
В качестве профилактики детям производится вакцинация. Специальная вакцина, защищающая от кори, была произведена в 1966 году. Прививка от кори делается детям в возрасте 1 года и 6 лет. Чтобы обеспечить активную иммунопрофилактику, применяется живая коревая вакцина. Сегодня активно применяется также комплексная вакцина, которая предупреждает не только корь, но и паротит, а также краснуху. Прививка против кори живой вакциной проводится детям, до сих пор не переболевшим корью, начиная с возраста 12-15 месяцев. Ревакцинация проводится аналогично, перед тем как ребенка отдают в школу. Реакция на прививку у большинства детей не отмечается.
Осложнения кори
Чаще всего в качестве осложнения кори возникает пневмония. У детей может проявляться также ложный круп, иногда стоматит. У взрослых в период пигментации может развиваться менингит, менингоэнцефалит и полиневрит. Наиболее серьезное осложнение — коревой энцефалит, но происходит оно очень редко.
Диета, питание при кори

Диета 13 стол
- Эффективность: лечебный эффект через 4 дня
- Сроки: не более 2 недель
- Стоимость продуктов: 1500-1600 рублей в неделю
Список источников
- Ющук Н.Д.; ред. Венгеров Ю.Я. Инфекционные болезни: Нац. рук-во / ред. М.: ГЭОТАР-Медиа, 2009
- Тимченко В. Н., Леванович В. В., Михайлов И. Б. Диагностика, дифференциальная диагностика и лечение детских инфекций (справочник). Изд. 3-е доп. и переизд. СПб.: ЭЛБИ-СПб. 2000;
- Детские инфекции. Справочник практического врача. Под ред. Л.Н. Мазанковой. М 2009;
- Покровский В. И., Онищенко Г. Г. Черкасский Б. Л. Эволюция инфекционных болезней в России в XX веке. — М.: Медицина, 2003.
Источник