Дифференциальная диагностика кандидоза и лейкоплакии

Дифференциальный диагноз лейкоплакии полости рта. Лечение лейкоплакии полости рта.
Проблема дифференциального диагноза лейкоплакии полости рта между простой лейкоплакией и раком in situ вытекает из возможности присутствия при даже доброкачественной лейкоплакии некоторого плеоморфизма ядер и нарушения вертикальной анизоморфности. В случае сомнения исследуют серийные срезы препарата или проводят повторную биопсию.
Дифференциальный диагноз лейкоплакии полости рта с кандидозом также затруднен в связи с тем, что С. albicans может вызывать в полости рта поражения, клинически не отличимые от лейкоплакии, особенно он сложен при вторичном инфицировании очагов лейкоплакии и эритроплакии С. albicans. В отличие от лейкоплакии, при красном плоском лишае нет атипии, но имеется вакуольная дистрофия ютеток базального слоя и участки «размывания» клетками инфильтрата границы дермо-эпидермального соединения. Лейкоплакию также дифференцируют с волосатой лейкоплакией рта, остроконечными кондиломами, лейкодермой.
Лечение лейкоплакии полости рта. Диспластические лейкоплакии удаляют с помощью криодеструкции. Обнадеживающие результаты получены при лечении бета-каротином и ароматическими ретиноидами. При наличии плоскоклеточного рака необходима операция.
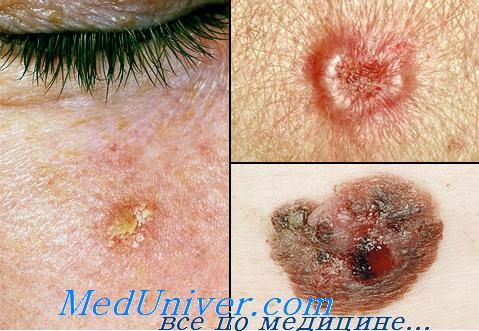
Особые формы лейкоплакии полости рта. Веррукозная гиперплазия слизистой оболочки рта проявляется распространенными белыми бродавчатыми бляшками, развивающимися на фоне неизмененной слизистой оболочки или из очагов лейкоплакии. Клинически она неотличима от цветущего орального па-пилломатоза (син. веррукозного рака), который нередко развивается на фоне веррукоз-ной гиперплазии и сосуществует с ней. В некоторых случаях бородавчатая гиперплазия трансформируется в плоскоклеточный рак.
Цветущий оральный папилломатоз (син. papillomatosis mucosa carcinoides) — редкое заболевание, клинически проявляющееся серо-белыми очагами, напоминающими цветную капусту, которые могут захватывать большие участки слизистой оболочки рта (десен), постепенно распространяться, сливаться, поражают всю поверхность слизистой оболочки рта, а иногда гортань и трахею. В 53% случаев возможно прорастание в кости, мышцы или слюнную железу. Однако метастазы встречаются редко и ограничиваются лимфатическими узлами.
Несмотря на клиническое сходство лейкоплакии полости рта с остроконечной кондиломой, вирусов в очаге обнаружено не было. По мнению О. Braun-Falco и соавт. (1991), это псевдоканцероматоз с эпителиальной гиперплазией и кератинизапией. с тенденцией к дискератозу, возможно, идентичный веррукозному раку слизистых оболочек. Заболевание чаще встречается у пожилых людей, в возрасте 60-80 лет.
Гистологически веррукозная гиперплазия проявляется гиперплазией эпителия с направленными вверх бородавчатыми выростами, локализующимися, главным образом, поверхностно по отношению к соседнему эпителию. Цветущий оральный папилло-матоз на ранней стадии отличается от верру-козной гиперплазии наличием, в дополнении к поверхностным бородавчатым выростам, распространения в нижележащую соединительную ткань. При этом участки эпителия, растущие вниз выглядят округлыми и хорошо отграниченными от окружающей стромы, а ядерный плеоморфизм, гиперхромазия и роговые жемчужины отсутствуют. В очагах цветущего орального папилломатоза, персис-тирующих в течение многих лет, могут появ-лять я участки более глубокого распространения, умеренная потеря стратификации, повышенная цитоплазматическая базофилия ядер ная гиперхромазия, частые фигуры митоза. Однако ти признаки недостаточны для установления диагноза плоскоклеточного рака. Лишь очаги, демонстрирующие выраженную ядерную атипию и утрату стратификации в растуших вниз пролифератах, указывают на наличие хорошо дифференцированного плоскоклеточного рака.
Трансформация цветущего орального папилломатоза в плоскоклеточный рак отмечается примерно в 10% случаях.
Диагноз лейкоплакии полости рта устанавливается на основании клинической картины и повторных гистологических исследований для исключения трансформации в рак.
Дифференциальный диагноз веррукозной гиперплазии слизистой рта и цветущего орального папилломатоза проводится с болезнью Боуэна слизистой оболочки рта. Для последней характерно заметное нарушение эпителиальных структур с множеством атипичных клеток и выраженными явлениями дискератоза. Кроме того, эти заболевания следует отличать от инвазивного плоскоклеточного рака.
Лечение лейкоплакии полости рта заключается в хирургическом иссечении опухоли в самые ранние сроки. Очаги цветущего орального папилломатоза удаляют лучами углекислотного лазера; возможно применение криохирургии или криодеструкции в сочетании с предварительным иссечением опухоли. Рентгенотерапия неэффективна; цитостатическое лечение метотрексатом и блеомицином не предотвращает развитие рецидивов. Эффективен прием тигазона.
Мягкая лейкоплакия (лейкоэдема, щечное кусание) характеризуется набуханием слизистой оболочки, ее шелушением и мацерацией без признаков выраженного воспаления. Поражение локализуется на слизистой оболочке щек в линии прикуса, но иногда имеет распространенный характер с поражением почти всей слизистой оболочки рта и губ. На шеках, вследствие привычного кусания отмечают неравномерное слущивание эпителия вплоть до появления поверхностных эрозий. Визуально наблюдается бахромчатый вид эпителия, напоминающий поверхность, «изъеденную молью».
Белый губчатый невус Кеннона относится к врожденным, часто семейным, заболеваниям и прогрессирует до периода половой зрелости. Слизистая оболочка шек слегка уплолотнена, имеет губчатый вид, складчатая, серовато-белого цвета. Наблюдают симметрию поражения. Одновременно могут поражаться гениталии и слизистая оболочка прямой кишки. Белый губчатый невус и мягкую лейкоплакию считают разными клиническими формами одного заболевания, относящегося к невусам и имеющего наследственный характер. Тенденции к озлокачествлению не бывает даже при хронической травматизации.
Дифференциальный диагноз лейкоплакии полости рта проводят с кандидозом и плоской лейкоплакией, красным плоским лишаем и симптомами вторичного рецидивного сифилиса.
Лечение лейкоплакии полости рта: рекомендуют витаминизированные эмульсии, запрещение кусания слизистой оболочки, сошлифовывание острых краев зубов и пломб, запрещение использования зубных протезов, травмирующих слизистую оболочку.
Некротизирующая метаплазия проявляется одной или двумя язвами округлой формы диаметром 1-2 см с четкими границами, обычно располагающимися на твердом, реже — на мягком нёбе. При расположении на твердом нёбе в дне язвы может быть видна кость. Заболевание впервые описано в 1973 г. и имеет клиническое и гистологическое сходство с раком. Обычно наблюдается спонтанная инволюция в сроки от 6 до 12 нед.
Внезапное начало и быстрая спонтанная инволюция свидетельствуют об остром сосудистом инсульте, приводящим к инфарцированию и коагуляционному некрозу слюнного ацинуса.
Гистологически лейкоплакии полости рта проявляется коагулирующим некрозом долек слюнной железы и плоскоклеточной метаплазией протоков соседних живых долек. Соединительная ткань некротизированных желез остается интактной, сохраняя дольчатую архитектуру слюнной железы. В некротических дольках содержится базофильное ШИК-позитивное вещество — сиаломуцин. По соседству с некротическими дольками можно наблюдать неизмененные ацинусы слюнной железы. В других структурах слюнной железы обнаруживают либо атипичную плоскоклеточную метаплазию с периферическим ободком шиповатых клеток либо полное замещение многослойным эпителием с наличием клеток типа шиповатых. Плоскоклеточная метаплазия также захватывает более крупные слюнные протоки.
Дифференциальный диагноз лейкоплакии полости рта проводится с плоскоклеточным раком, однако при цитологическом исследовании обнаруживаются доброкачественные клетки шиповатого слоя эпидермиса, предсуществуюшие дольковые структуры слюнной железы сохранены.
Эозинофильная язва языка проявляется одной или двумя бессимптомными язвами диаметром от 0,8 до 2 см, внезапно возникающими на языке. В течение нескольких недель наступает спонтанное излечение.
Гистологически в основании язвы выявляется плотный клеточный инфильтрат, распространяющийся через подслизистый слой на перимизий поперечнополосатых мышц языка. Большинство клеток являются эозинофилами, но также присутствуют лимфоциты и гистиоциты. В одном наблюдении был обнаружен локальный лейкоцитокластический васкулит.
Дифференциальный диагноз лейкоплакии полости рта проводится с эозинофильной гранулемой при гистиоцитозе X. Клиническим отличием эозинофильной язвы языка служит быстрое возникновение и спонтанный регресс, а гистологическим — меньшее количество и размер гистиоцитов.
– Также рекомендуем “Лейкоплакия вульвы. Плоскоклеточный рак кожи.”
Оглавление темы “Предрак кожи.”:
1. Хронический радиационный дерматит. Лечение радиационного дерматита.
2. Хронический рубцовый кератоз. Реактивный кератоз.
3. Карциноидный папилломатоз кожи. Подошвенная веррукозная карцинома. Вирусные кератозы.
4. Бовеноидный папулез. Лечение бовеноидного папулеза.
5. Гигантская кондилома Бушке—Левенштейна. Верруциформная эпидермодисплазия Левандовского—Лютца.
6. Лейкоплакия полости рта. Клиника лейкоплакии полости рта.
7. Виды лейкоплакии полости рта. Гистология лейкоплакии полости рта.
8. Дифференциальный диагноз лейкоплакии полости рта. Лечение лейкоплакии полости рта.
9. Лейкоплакия вульвы. Плоскоклеточный рак кожи.
10. Патогенез плоскоклеточного рака кожи.
Источник
Кандидоз в полости рта следует дифференцировать с:
- §лейкоплакией (плоской и веррукозной формы);
- § с красным плоским лишаем (типичной формой);
- §аллергическим стоматитом и аллергическим хейлитом;
- §актиническим хейлитом;
- §стрептококковой заедой;
- §хроническим рецидивирующим афтозным стоматитом;
- § простым герпесом;
- §сифилитической папулой;
- §мягкой лейкоплакией.
Кандидоз следует дифференцировать:
- Лейкоплакией(плоской и веррукозной формы), для которой характерными признаками являются помутнение эпителия с четкими границами, пятна белого и беловато-серого цвета, не соскабливаются. Верукозная лейкоплакия развивается на фоне имеющейся плоской, элемент поражения — бляшка, выступающая над окружающей слизистой оболочкой
Кандидоз следует дифференцировать:
- С красным плоским лишаем(типичной формой), для которого характерными признаками являются папулы беловато-серого цвета, которые при поскабливании не снимаются. Слившиеся папулы образуют специфический ажурный рисунок
Кандидоз следует дифференцировать:
- Аллергическим стоматитом и аллергическим хейлитом,возникающими в ответ на попадание в организм аллергенов, в частности на контакт слизистой оболочки полости рта с пластмассой, косметикой, красной каймы губ с помадой, химическими веществами и т.д., при устранении которых клинические признаки заболевания исчезают полностью, в частности гиперемия, отек, лихенизация
Кандидоз следует дифференцировать:
- Актиническим хейлитом, для которого характерными признаками являются отек, гиперемия, эрозии, трещины, чешуйки и корочки, шелушение в ответ на воздействие солнечной радиации;
Кандидоз следует дифференцировать:
- Кандидозную заеду — со стрептококковой заедой, для которой характерными признаками являются большие желтые “медовые” корки, они частично соскабливаются, обнажая эрозивную мокнущую поверхность. Корки появляются на губах коже подбородка;
Кандидоз следует дифференцировать:
- Xроническим рецидивирующим афтозным стоматитомследует дифференцировать острый псевдомембранозный кандидоз (молочницу). Для первого характерными клиническими признаками являются афты, одиночные, округлой формы, покрытые фиброзным налетом, с трудом снимающимся при поскабливании и обнажающим эрозивную кровоточащую поверхность;
Кандидоз следует дифференцировать:
- Простым герпесом:на слизистой оболочке рта и губ пузырьки, крупные слившиеся пузыри, субэпителиально расположенные, эрозии покрыты фиброзным налетом, который с трудом снимается, обнажая кровоточащую эрозивную поверхность. Отек и гиперемия слизистой полости рта, катаральный гингивит, нарушение общего состояния — повышение температуры, недомогание, слабость, головная боль;
Кандидоз следует дифференцировать:
- Сифилитической папулой, для которой характерны одиночные папулы на коже и слизистых, наличие уплотнения в основании папулы, в обильном отделяемом эрозии обнаруживается бледная трепонема. Положительная реакция Вассермана;
Кандидоз следует дифференцировать:
- Мягкой лейкоплакией,при которой процесс локализуется на слизистой оболочке щек по линии зубов и на слизистой губ, эпителий слущивается и скусывается в результате привычки покусывать слизистую полости рта, которая становится рыхлой, белесоватой, набухшей, покрыта множеством чешуек. Пестрый вид поверхности слизистой позволяет сравнивать ее с тканью, изъеденной молью.
Источник
СтатьиТЕРАПИЯ
Кандидоз в полости рта. Дифференциальная диагностика.
Кандидоз в полости рта следует дифференцировать с:
- §лейкоплакией (плоской и веррукозной формы);
- § с красным плоским лишаем (типичной формой);
- §аллергическим стоматитом и аллергическим хейлитом;
- §актиническим хейлитом;
- §стрептококковой заедой;
- §хроническим рецидивирующим афтозным стоматитом;
- § простым герпесом;
- §сифилитической папулой;
- §мягкой лейкоплакией.
Кандидоз следует дифференцировать:
- Лейкоплакией(плоской и веррукозной формы), для которой характерными признаками являются помутнение эпителия с четкими границами, пятна белого и беловато-серого цвета, не соскабливаются. Верукозная лейкоплакия развивается на фоне имеющейся плоской, элемент поражения — бляшка, выступающая над окружающей слизистой оболочкой
Кандидоз следует дифференцировать:
- С красным плоским лишаем(типичной формой), для которого характерными признаками являются папулы беловато-серого цвета, которые при поскабливании не снимаются. Слившиеся папулы образуют специфический ажурный рисунок
Кандидоз следует дифференцировать:
- Аллергическим стоматитом и аллергическим хейлитом,возникающими в ответ на попадание в организм аллергенов, в частности на контакт слизистой оболочки полости рта с пластмассой, косметикой, красной каймы губ с помадой, химическими веществами и т.д., при устранении которых клинические признаки заболевания исчезают полностью, в частности гиперемия, отек, лихенизация
Кандидоз следует дифференцировать:
- Актиническим хейлитом, для которого характерными признаками являются отек, гиперемия, эрозии, трещины, чешуйки и корочки, шелушение в ответ на воздействие солнечной радиации;
Кандидоз следует дифференцировать:
- Кандидозную заеду — со стрептококковой заедой, для которой характерными признаками являются большие желтые “медовые” корки, они частично соскабливаются, обнажая эрозивную мокнущую поверхность. Корки появляются на губах коже подбородка;
Кандидоз следует дифференцировать:
- Xроническим рецидивирующим афтозным стоматитомследует дифференцировать острый псевдомембранозный кандидоз (молочницу). Для первого характерными клиническими признаками являются афты, одиночные, округлой формы, покрытые фиброзным налетом, с трудом снимающимся при поскабливании и обнажающим эрозивную кровоточащую поверхность;
Кандидоз следует дифференцировать:
- Простым герпесом:на слизистой оболочке рта и губ пузырьки, крупные слившиеся пузыри, субэпителиально расположенные, эрозии покрыты фиброзным налетом, который с трудом снимается, обнажая кровоточащую эрозивную поверхность. Отек и гиперемия слизистой полости рта, катаральный гингивит, нарушение общего состояния — повышение температуры, недомогание, слабость, головная боль;
Кандидоз следует дифференцировать:
- Сифилитической папулой, для которой характерны одиночные папулы на коже и слизистых, наличие уплотнения в основании папулы, в обильном отделяемом эрозии обнаруживается бледная трепонема. Положительная реакция Вассермана;
Кандидоз следует дифференцировать:
- Мягкой лейкоплакией,при которой процесс локализуется на слизистой оболочке щек по линии зубов и на слизистой губ, эпителий слущивается и скусывается в результате привычки покусывать слизистую полости рта, которая становится рыхлой, белесоватой, набухшей, покрыта множеством чешуек. Пестрый вид поверхности слизистой позволяет сравнивать ее с тканью, изъеденной молью.
Другие статьи
Обследование пациентов с заболеваниями тканей пародонта.Отбеливание зубов крупным планомХарактеристика поведенческих реакций детей в кресле у стоматолога в зависимости от возраста. Возраст 3-4 года.Прорезывание зубов. Как облегчить жизнь себе и малышу.




Источник
Клиника. Начинается с возникновения участков помутнения эпителия, сероватого цвета с элементами ороговения на поверхности. Очаг поражения возникает на фоне неизмененной слизистой оболочки. Типичная локализация — слизистая оболочка щек по линии смыкания зубов в переднем отделе, углы рта и красная кайма нижней губы без поражения кожи. Несколько реже поражаются спинка и боковые поверхности языка.
1.Плоская/простая встречается наиболее часто. Эта форма обычно не вызывает субъективных ощущений и обнаруживается случайно. Жалобы на чувство стянутости, жжения, необычный вид слизистой оболочки. Возможно снижение вкусовой чувствительности. Элемент поражения — гиперкератическое пятно (участок помутнения эпителия с четкими контурами). Выявляются очаги гиперкератоза различной формы и величины, не возвышающиеся над уровнем слизистой оболочки, но с четкими границами поражения. Поражения напоминают ожог слизистой оболочки, наклеенную тонкую папиросную бумагу, белый налет, который не снимается даже при интенсивном поскабливании. Ороговение бывает различной интенсивности, поэтому окраска участков поражения варьирует от бледно-сероватой до интенсивно белой. Поверхность участка слегка шероховатая и сухая. Уплотнения в основании очага поражения нет, так же как и нет видимой воспалительной реакции по его периферии.
2.Веррукозная лейкоплакия (предракоая форма). Возникновению способствуют местные раздражители: травма острыми краями зубов и протезов, прикусывание участков лейкоплакии, курение, употребление горячей и острой пищи, микротоки и др. Отличие от плоской: более выраженное ороговение, при котором обнаруживается значительное утолщение рогового слоя. Участок лейкоплакии значительно возвышается над уровнем слизистой оболочки и резко отличается по цвету. При пальпации может определяться поверхностное уплотнение. Больные обычно жалуются на чувство шероховатости и стянутости слизистой оболочки, жжение и болезненность во время приема пищи, особенно острой. Различают бляшечную и бородавчатую формы. Бляшечная форма лейкоплакии имеет вид ограниченных молочно-белых иногда соломенно-желтоватых бляшек, возвышающихся над окружающей слизистой оболочкой и имеющих четкие края. Бородавчатая разновидность веррукозной лейкоплакии характеризуется плотными бугристыми или бородавчатыми образованиями, резко выступающими над уровнем слизистой оболочки. Бородавчатая форма лейкоплакии обладает большей потенцией к озлокачествлению по сравнению с бляшечной. При пальпации элементы поражения плотные, безболезненные, не спаяны с подлежащими участками слизистой оболочки. При незначительном возвышении элементов участок поражения пальпаторно почти не определяется. При выраженной толщине он становится плотным на ощупь и не собирается в складку.
3.Эрозивная лейкоплакия (предраковая форма) (leucoplakia erosiva) фактически является осложнением простой или веррукозной лейкоплакии под действием травмы. При этой форме лейкоплакии у больных возникают жалобы на болезненность, усиливающуюся под влиянием всех видов раздражителей (прием пищи, разговор и др.). Обычно на фоне очагов простой или веррукозной лейкоплакии возникают эрозии, трещины, реже язвы (рис. 11.8). Эрозии трудно эпителизируются и часто рецидивируют. Особенно беспокоят больных эрозии на ороговевшем участке красной каймы губ. Под воздействием инсоляции и других раздражающих факторов они увеличиваются в размере, не проявляя тенденции к заживлению. Болевые ощущения при этом усиливаются.
4.Лейкоплакия курильщиков Таппейнера возникает узлостных курильщиков (особенно трубки). Поражается в основном слизистая оболочка твердого неба и примыкающего к нему отдела мягкого неба. Иногда вовлекается край десны. Слизистая оболочка в области поражения серовато-белого цвета, часто складчатая. На этом фоне, преимущественно в задней половине твердого неба, выделяются красные точки — зияющие устья выводных протоков кистообразно расширенных слюнных желез, имеющих вид мелких узелков. Они образуются за счет закупорки выводных протоков гиперкератическими массами. Поражение неба прилейкоплакии курильщика может сочетаться с расположением элементов на слизистой оболочки щек, углов рта, нижней губе и др. Эта форма лейкоплакии относится к легко обратимым процессам: прекращение курения (раздражающего фактора) приводит к исчезновению заболевания.
Диагностика. БиопсияàЦитологическое/ гистологическое исследование. При гистологии биопсийного материала выявляется ороговевающий эпителий, не имеющий поверхностного функционального слоя, так как верхние слои эпителия находятся в состоянии паракератоза или гиперкератоза. Может быть обнаружена различная степень атипии базальных клеток и базально-клеточная гиперактивность, свидетельствующие о возможности злокачественной трансформации образования. Выраженная атипия является показанием для консультации у онколога.
Диф.диагностика от красного плоского лишая; красной волчанки; вторичного сифилиса; хронического гиперпластического кандидоза; помутнения эпителия в процессе его регенерации; болезни Боуэна; мягкой лейкоплакии; ороговевающего плоскоклеточного рака.
Если спросят про отличия!
От красного плоского лишая лейкоплакия отличается характером элементов поражения: прилейкоплакии это гиперкератотическое пятно или бляшка; при красном плоском лишае — множественные папулы на слизистой оболочке рта, сливающиеся, как правило, в узорный рисунок, а в ряде случаев еще и множественные папулы на коже. При лейкоплакии кожные покровы никогда не поражаются. К признакам различия также относится отсутствие воспалительных явлений или их незначительная выраженность прилейкоплакии и наличие воспаления слизистой оболочки рта при красном плоском лишае (кроме типичной формы).
Лейкоплакия отличается от красной волчанки отсутствием яркой эритемы с типичными очертаниями, атрофии и характерных кожных поражений.
При дифференциальной диагностике лейкоплакии с сифилитическими папулами, имеющими с ней внешнее сходство, учитываются следующие различия: роговые массы при лейкоплакии не удаляются при поскабливании, в то время как серовато-белый налет, покрывающий сифилитические папулы, легко снимается, обнажая эрозию, на поверхности которой обнаруживается много бледных трепанем. В основании лейкоплакии нет характерного для сифилитической папулы инфильтрата. Реакция Вассермана и осадочные реакции при вторичном сифилисе, как правило, положительные.
В отличие отлейкоплакии белесоватый налет при хроническом гиперпластическом кандидозе при поскабливании снимается и в нем обнаруживается большое количество грибов рода Candida в виде спор или псевдомицелия.
В некоторых случаях залейкоплакию ошибочно принимают помутнение эпителия в процессе эпителизации эрозий или язв различной этиологии, которое спонтанно исчезает после завершения эпителизации.
При болезни Боуэна, в отличие отлейкоплакии, помимо серовато-белого налета, при снятии которого обнажается бархатистая застойно-красного цвета поверхность, имеется воспалительная реакция вокруг очага поражения. Кроме того, область поражения при болезни Боуэна располагается чаще всего на мягком небе, дужках, язычке, там где очаги лейкоплакии возникают крайне редко.
Лейкоплакию дифференцируют от мягкой лейкоплакии, имеющей вид беловато-серой, как бы шелушащейся поверхности. В отличие от истинной лейкоплакии, при мягкой лейкоплакии этот беловато-серый налет снимается при поскабливании, поскольку он является следствием паракератоза.
Ороговевающий плоскоклеточный рак в отличие отлейкоплакии имеет уплотнение в основании и характерную цитологическую и гистологическую картину — наличие атипичных клеток.
При локализации лейкоплакии на красной кайме губы проводят дифференциальную диагностику с ограниченным предраковым гиперкератозом. Отлейкоплакии его отличает наличие гиперкератических чешуек на поверхности, западение очага поражения и его малые размеры.
Лечение. Лечение зависит от формы течения, а также размером очага поражения и скоростью развития процесса. Плоская лейкоплакия после устранения раздражающих факторов, прекращения курения может регрессировать с полным исчезновением очагов гиперкератоза. Однако при возобновлении курения лейкоплакия вновь развивается. Лечение при плоской форме лейкоплакии: устранение местных раздражающих факторов; нормализации обменных процессов в эпителии с использованием поливитаминов и в первую очередь витамина А. Больным проводят тщательную санацию полости рта с сошлифовыванием острых краев зубов; рациональным протезированием; пломбы из амальгамы, при наличии показаний, меняют на пластмассовые или цементные. При локализации лейкоплакии на красной кайме губ больные должны как можно меньше подвергаться инсоляции, при выходе на улицу губы необходимо смазывать губы гигиенической фотозащитной помадой. Очень важным является полное прекращение курения, приема горячих, острых блюд, спиртных напитков. Категорически противопоказано применение прижигающих и раздражающих средств из-за возможной малигнизации процесса. Наряду с устранением местных раздражающих факторов для повышения резистентности слизистой оболочки рта важное значение имеет лечение сопутствующих заболеваний желудочно-кишечного тракта.
Внутрь назначают витамин А (3,4 % раствор ретинола ацетата в масле или 5,5 % раствор ретинола пальмита в масле) по 10 капель 2–3 раза в день в течение 1,5–2 мес. Местно проводят аппликации указанными масляными растворами витамина А 3–4 раза в день. Лечение продолжают 1,5–2 мес. Курс лечения повторяют 2–3 раза в год. Эти лечебные мероприятия обычно приводят к исчезновению лейкоплакии либо ее стабилизации.
Если при лейкоплакии выявляется кандидоз, то одновременно проводят лечение противогрибковыми средствами.
Лечение при веррукозной и эрозивной формах лейкоплакии вначале проводят так же, как и при плоской. В случае, если оно не приводит к положительной динамике (переход веррукозной формы в плоскую) в течение 1 мес, необходимо применять хирургические методы лечения: иссечение очага поражения в пределах здоровых тканей с последующим гистологическим исследованием. Удаление участков лейкоплакии может быть проведено с использованием электрокоагуляции или криодеструкции.
Особое внимание следует уделять лечению эрозий и язв на поверхности очагов лейкоплакии, чтобы не допустить озлокачествления процесса. Лечение эрозивной формы лейкоплакии, помимо указанного выше, включает местное применение средств, стимулирующих эпителизацию слизистой оболочки (аппликации масляных растворов витаминов А, Е, масла шиповника, облепихи и др.), а при наличии болевых ощущений — местные обезболивающие препараты (лидокаин, тримекаин, пиромекаин). Если эрозии или язвы под влиянием медикаментозного лечения не эпителизируются в течение 2 нед, то необходимо проводить иссечение очага со срочным гистологическим исследованием.
Больные лейкоплакией должны находиться под постоянным диспансерным наблюдением стоматолога, являясь для контроля каждые 3–4 мес. При малейшем подозрении на возможность озлокачествления срочно нужно произвести биопсию с последующим гистологическим исследованием, после чего решать вопрос о тактике дальнейшего лечения.
Источник
