Диагностика кандидоза у новорожденных
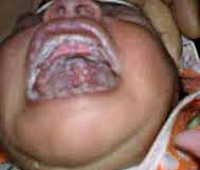
Молочница – это одна из клинических вариаций грибковых заболеваний, вызванных дрожжеподобными грибами из рода Candida. У грудных детей чаще всего встречается оральная форма – кандидозный стоматит. Клинические проявления включают в себя белый творожистый налет на слизистых оболочках щек, языка и неба. В тяжелых случаях поражается вся ротовая полость, нарушается общее состояние ребенка. Диагностика предполагает выявление специфических симптомов при осмотре, подтверждение диагноза микроскопическим, бактериологическим и культуральным методами. Лечение проводится при помощи местного и системного применения антимикотических препаратов.
Общие сведения
Кандидоз или молочница у грудных детей – грибковая патология, которая обусловлена условно-патогенными или патогенными штаммами грибов рода Candida. В 80-90% ее случаев возбудителем является C. albicans. Для новорожденных и младенцев наиболее характерен кандидоз полости рта. Впервые кандидозный стоматит был описан Гиппократом в примерно 400 году д.н.э. Название «молочница» патология получила из-за белого налета на слизистых оболочках, который внешне напоминает створоженное молоко, а также из-за творожистых выделений. Заболеваемость зависит от снижения иммунитета на фоне основных патологий или внешних обстоятельств: кандидоз развивается у 20-25% детей с сахарным диабетом I типа, у 25-30% онкологических больных и у 70-90% младенцев со СПИД.

Молочница у грудных детей
Причины молочницы у грудных детей
Причиной молочницы у грудных детей, как и у взрослых, являются грибы из рода Candida. Чаще всего в роли возбудителя выступает C. albicans, реже – C. tropicalis, C. parapsilosis, C. glabrata, C. krusei. Данные дрожжеподобные грибы входят список условно-патогенных агентов, поскольку содержатся в нормальной микрофлоре полости рта и тонкой кишки. При полноценной работе иммунной системы негативного влияния они не оказывают. На фоне снижения резистентности организма грибы начинают интенсивно расти и размножаться, повреждая при этом слизистую оболочку и подлежащие ткани.
Способствовать развитию молочницы у грудных детей могут многие экзо- и эндогенные факторы. К внутренним факторам относятся недоношенность, вскармливание смесями, перенесенные операции, гипо- и авитаминозы, алиментарные дистрофии, анемии, рахит, нарушение нормальной кишечной микрофлоры, ОРВИ, хронические вирусные заболевания (в т. ч. ВИЧ), нарушения обмена белков, жиров и углеводов, эндокринные патологии (в т. ч. сахарный диабет), злокачественные новообразования, частые срыгивание и рвота. Внешними факторами, провоцирующими развитие кандидоза, являются химическое или физическое повреждение слизистой оболочки, длительная антибактериальная терапия, прием иммуносупрессивных препаратов, гормональных средств и цитостатиков, кандидозный вульвовагинит во время беременности и/или родов у матери, контакт с больными кандидозом или носителями патогенных штаммов, проведение ИВЛ и нахождение в условиях отделения РИТ.
Симптомы молочницы у грудных детей
Инкубационный период молочницы у грудных детей колеблется от 2 дней до 2 месяцев, в среднем составляет 3-6 дней. Клиническая картина зависит от тяжести поражения. Выделяют легкую, среднетяжелую и тяжелую формы кандидозного стоматита. Легкая форма встречается чаще всего. Она характеризуется поражением ротовой полости в виде очагов творожистого налета. Наиболее частая локализация – внутренняя поверхность щек, верхняя часть языка, реже – твердое и мягкое небо. Образования без усилий отделяются при соскабливании. Общее состояние ребенка не нарушается, дискомфорта не возникает, специфического запаха не наблюдается.
Среднетяжелая и тяжелая формы молочницы грудных детей менее распространены, поскольку развиваются только при отсутствии регулярных профилактических осмотров педиатром или сознательном отказе родителей от лечения. Кандидозный стоматит средней степени тяжести проявляется налетом творожистого или пленкоподобного характера, диффузно распространяющимся по всем типичным местам поражения. Прилегающие ткани резко гиперемированы. При попытке отделить налет от слизистой оболочки снимаются только некоторые его части, на месте которых остаются капли крови. Несколько нарушается общее состояние: сон неспокойный, ребенок капризничает.
При тяжелой форме молочницы у грудных детей выявляется тотальное поражение всех слизистых оболочек ротовой полости, в том числе задней стенки глотки, десен, губ. Налет плотно спаян с подлежащими тканями, поэтому при соскабливании удается отделить только небольшие участки, под которыми остается беловатая пленка. При осмотре изо рта определяется сильный неприятный запах. Резко нарушается общее состояние ребенка: он беспокоен, плохо спит, часто плачет, отказывается от груди матери.
Осложнения молочницы у грудных детей
У детей, в отличие от взрослых, отмечается тенденция к быстрому развитию и распространению патологических процессов. Из-за этого кандидозный стоматит достаточно часто сопровождается поражением других участков тела – возникают кандидозы промежности, кишечника, межъягодичной и пахово-бедренной складки, кандидозный вульвовагинит. При тяжелых формах молочницы у грудных детей зачастую происходит гематогенная и лимфогенная диссеминация грибов – развивается сепсис. Неэффективное лечение острого кандидоза может привести к его переходу в хроническую форму. Помимо постоянных обострений и нарушений общего состояния ребенка, данное состояние становится причиной дальнейшего снижения иммунитета, склонности к аллергическим реакциям и атопическим заболеваниям, например – бронхиальной астме.
У девочек на фоне молочницы ротовой полости очень часто развивается кандидозный вульвовагинит. Клинически он проявляется гиперемией, отечностью и сухостью внешних половых органов с эрозиями слизистых оболочек. В педиатрии и неонатологии данная патология представляет большую опасность, поскольку в грудном возрасте из-за особой нежности тканей существует высокий риск срастания половых губ и стенок влагалища между собой. Подобное осложнение, помимо массивной фармакотерапии, требует хирургического вмешательства.
Диагностика молочницы у грудных детей
Диагностика молочницы у грудных детей основывается на полноценном сборе анамнестических данных, проведении объективного и лабораторного обследования ребенка. Инструментальные исследования, как правило, не требуются. При сборе анамнеза педиатр устанавливает этиологические и способствующие факторы, определяет время дебюта заболевания, оценивает особенности состояния ребенка. Специалист обязательно обращает внимание на грибковые патологии матери во время беременности и родов. Физикальное обследование включает в себя тщательный осмотр ротовой полости, выявление характерных налетов, определение степени тяжести процесса и осмотр других частей тела, на которых потенциально может развиться кандидоз. Ведущую роль играет лабораторная диагностика, заключающаяся в проведении микроскопии, бактериологического и серологического исследования.
Микроскопическая диагностика является первым этапом, на котором полученный при соскобе материал исследуют под световым или электронным микроскопом. Она дает возможность выявить характерные нити мицелия и дрожжеподобные клетки. Культуральный метод позволяет определить разновидность гриба и его чувствительность к конкретным антимикотическим препаратам. Этот метод также используется при неэффективности стартового эмпирического лечения распространенными средствами. Серологические реакции (чаще всего – РСК) показаны при отсутствии четкой клинической картины и низкой информативности других исследований. На основе вышеупомянутых исследований проводится дифференциальная диагностика кандидозного стоматита с острым тонзиллитом, дифтерией и острым герпетическим стоматитом у детей.
Лечение молочницы у грудных детей
Лечение молочницы у грудных детей зависит от распространенности патологического процесса. На ранних стадиях, при локальном поражении показана местная терапия – выполняется орошение ротовой полости противокандидозными (клотримазол, нистатин) ощелачивающими (2% раствор пищевой соды, 0,25% борный раствор) и дезинфицирующими (анилиновые красители – раствор Люголя, метиленовый синий) средствами. При грудном вскармливании показана обработка груди матери 2% содовым раствором и травяными настоями (дуб, календула и другие). Подобное лечение проводится до полного выздоровления ребенка, но сроком не менее 14 суток.
При среднетяжелых и тяжелых формах рекомендуется системная терапия путем перорального или парентерального введения антимикотических препаратов. При применении противокандидозных препаратов через рот отдается предпочтение порошкам для инъекций (флуконазол), так как приготовленный раствор оказывает не только общее, но и местное воздействие на слизистые оболочки ротовой полости. Параллельно в полном объеме осуществляется лечение сопутствующих заболеваний и симптоматическая терапия по показаниям. Согласно современным рекомендациям, такой подход следует использовать и при легких формах, поскольку он позволяет сократить сроки лечения до 3-6 суток.
Прогноз и профилактика молочницы у грудных детей
Прогноз при молочнице у грудных детей благоприятный. При своевременной рациональной терапии полное выздоровление наступает на протяжении 7-10 дней. Тяжелые формы и развитие осложнений наблюдаются только на фоне полного отсутствия противогрибкового лечения. Неспецифическая профилактика кандидозного стоматита заключается в полноценном уходе за кожей и слизистыми оболочками ребенка, особенно – на фоне тяжелых патологий, снижающих иммунитет. Важная роль отводится рациональному приему антибактериальных средств и лечению грибковых заболеваний у матери в период вынашивания ребенка.
Специфическая профилактика молочницы у грудных детей необходима при наличии показаний, которые включают в себя отягощенный акушерский и гинекологический анамнез матери, недоношенность и внутриутробные пороки развития ребенка, дыхательные расстройства, родовые травмы новорожденных, патологии ЦНС. Новорожденным, входящим в эту группу, первые 7 дней жизни проводится микроскопия и бактериология образцов слизистых оболочек и кала. Для младенцев, находящихся на антибактериальной терапии, назначается профилактический курс противогрибкового препарата, как правило – флуконазола.
Источник
Введение
Кандидоз у новорожденных довольно актуальная и широко распространённая проблема на территории РФ и многих других развивающихся стран. Задачей этой статьи является ознакомление неонатологов, педиатров, невропатологов, дерматологов и врачей других специальностей с современными представлениями о клинической картине различных форм кандидоза у новорожденных: как детей раннего, так и среднего возраста, а также диагностики, терапии и профилактике заболевания.
Частота инфекционно-воспалительных заболеваний, обусловленных грибами рода Candida неуклонно возрастает, начиная с конца 70-х годов, и в настоящее время достигает 15-30% в общей этиологической структуре инфекционно-воспалительных болезней новорожденных и детей первых месяцев жизни. Причем, в 40-60% случаев кандидоз у новорожденных остается нераспознанным или поздно диагностированным заболеванием, что значительно усугубляет его прогноз. В ряде случаев отсутствие своевременной диагностики становится причиной летального исхода или причиной тяжелого хронического страдания, приводящего к раннему формированию инвалидности.
Кандидоз у новорожденных. Этиология и факторы риска
Кандидоз у новорожденных – инфекционно-воспалительное заболевание, вызываемое условно-патогенными возбудителями – дрожжеподобными грибами рода Candida, среди которых выделено около 10 видов, способных явиться причиной заболевания человека.
Наиболее актуальными являются С. albicans, tropicalis, krusei, parapsilosus, globrata. Кандидоз чаще всего обусловлен С. albicans, причем в этом случае он может иметь как внебольничное, так и нозокомиальное происхождение. Кандидоз, вызванный С. kusei, tropicalis и globrata в основном является внутрибольничной, нозокомиальной инфекцией. Чувствительность различных видов грибов Candida к действию антимикотиков также различается. В частности, С. krusei и tropicalis высоко устойчивы к антимикотическому действию флуконазола, а С. albicans, наоборот, высоко чувствительны.
К факторам риска развития кандидоза у новорожденных детей относятся:
- Кандидоз органов мочеполовой системы матери, особенно в последнем триместре беременности;
- Гестозы беременных;
- Сахарный диабет во время беременности;
- Недоношенность;
- Наличие критических ситуаций (реанимация, ИВЛ более 5 дней, катетеризация центральных сосудов более 5 -7 дней, парентеральное питание более 7 дней, полостные оперативные вмешательства и др.);
- Повторные (свыше 3-х) курсы антибактериальной терапии, особенно сочетанной, и интенсивная иммуносупрессивная терапия;
- Нейтропении и другие нарушения иммунитета (первичные и вторичные);
- Повышенная пролиферация грибов в кишечнике, т.е. кандидоносительство.
Первые 3 фактора играют большую роль при развитии кандидоза в первые 2-3 недели жизни, особенно у доношенных новорожденных.
Четвертая и пятая группа факторов риска имеет особое значение у недоношенных новорожденных, 2 последних могут способствовать развитию инфекции во всех случаях.
Кандидоз у новорожденных. Клиническая характеристика
При постановке диагноза кандидоза у новорождённых учитываются следующие параметры:
- Время инфицирования. Выделяются 2 варианта: врожденный и постнатальный. Под врожденным кандидозом следует понимать кандидоз, развившийся вследствие анте- или интранатального инфицирования. При антенатальном инфицировании клиническая картина заболевания
проявляется либо сразу после рождения, либо в первые 3 дня после рождения. При интранатальном инфицировании клиническая картина проявляется на 4 -7 день жизни при условии, что ребенку не проводится ИВЛ или другие манипуляции, способствующие быстрому и массивному постнатальному инфицированию. Постнатальное инфицирование реализуется после 8-10 дня жизни, при отсутствии провоцирующих факторов, или раньше, при массивном экзогенном инфицировании (нозокомиальный кандидоз). В возрасте более 2-3-х недель кандидоз может развиться как в результате активации эндогенной флоры при воздействии провоцирующих факторов у кандидоносителей, так и при массивном экзогенном обсеменении. - Локализация процесса. По локализации выделяют:
- Кандидоз кожи включает как поражение собственно кожи, так и ее придатков.
- Кандидоз видимых слизистых оболочек включает поражение слизистых оболочек полости рта, наружных половых органов и конъюнктивы.
- При системном кандидозе поражается один или несколько органов, составляющих единую систему. К этой группе относятся кандидоз органов, имеющих сообщение с внешней средой: желудочно-кишечного тракта, органов дыхания и мочеполовых органов.
- Висцеральный кандидоз включает поражение внутренних органов и других систем, не имеющих сообщения с внешней средой. К висцеральным
(органным) формам кандидоза следует отнести: кандидоз ЦНС, кардит, гематогенную пневмонию, гепатит, нефрит. Кроме того, может быть поражение костной системы. - Генерализованный кандидоз включает изолированную кандидемию или сочетание ее с признаками поражения внутренних органов и других
систем, не имеющих контакта с внешней средой. - Кандидоносительство подразумевает наличие в локусах естественного пребывания грибов рода Candida в высокой концентрации (более
104 в 1 г) без клинических проявлений кандидоза.
- Распространенность процесса. Эта градация относится только к кандидозу кожи и видимых слизистых оболочек. Выделяют локализованное и распространенное поражение. При локализованной форме имеется один или несколько единичных небольших размеров очагов поражения. При распространенном процессе имеется несколько отдельных очагов или тотальное поражение.
- Тяжесть процесса. Выделяют нетяжелую и тяжелую формы заболевания в зависимости от локализации и объема поражения, нарушения функции пораженного органа, изменения общего состояния и наличия признаков инфекционного токсикоза.
- Течение заболевания. Выделяют острое и затяжное течение.
- При остром течении кандидоза кожи и видимых слизистых оболочек обратное развитие клинических симптомов происходит в течение 7-14 дней;при висцеральных, системных поражениях и генерализованном кандидозе клинико-лабораторное выздоровление наступает через 4 -6 недель;
- При затяжном течении признаки заболевания сохраняются соответственно до 3 -4 недель и 6-8 недель и более.
Кандидоз у новорожденных. Диагностика
Лабораторная диагностика кандидоза включает микроскопическое исследование нативного материала, посев материала из патологического очага на грибы, серологические, газохроматографические методы и определение генома ДНК – полимеразную цепную реакцию (ПЦР).
Микологическому микроскопическому исследованию подлежат кровь, моча, фекалии, ликвор, промывные воды и аспираты из бронхов и желудка, отделяемое из воспалительных очагов, экссудат из полостей, соскоб кожи и слизистых.
Посевы выделенных от больных субстратов для выявления грибов производят на обогащенную среду Сабуро. Следует помнить, что обнаружение грибов в биосубстратах, полученных из ротоносоглотки, с кожи, из кишечника и мочеполовых органов в неактивной форме не дает оснований для постановки диагноза кандидоза, поскольку являясь условно-патогенной флорой, они могут встречаться в этих локусах тела у некоторого процента здоровых детей.
Положительные высевы из стерильных в норме биосубстратов (кровь, ликвор, экссудат) имеют диагностическое значение для подтверждения кандидоза. Но эффективность этого метода, к сожалению, невысока и составляет 40-50%.
В настоящее время все большее распространение получают серологические методы диагностики: определение антигенов грибов рода Candida, которое осуществляется латекс-тестом или методом иммуноферментного анализа. Большое внимание уделяется применению с диагностической целью
полимеразной цепной реакции. Эта методика отличается высокой чувствительностью, быстротой, специфичностью, репродуктивностью и широтой ее применения, но она требует для своего проведения сертифицированных тест-систем.
Также как и при микологическом исследовании, диагностическое значение имеет вывление антигенов и ДНК-фрагментов грибов только в стерильных биосубстратах. Следует также помнить, что при проведении ПЦР на фоне антимикотической терапии или вскоре после ее окончания, можно получить ложно положительный результат.
Практически все вышеперечисленные методы так или иначе дополняют друг друга, позволяя подтвердить диагноз кандидоза, идентифицировать вид Candida, оценить эффективность проводимой терапии.
Диагностика кандидоза в первую очередь должна базироваться на клинической картине. При кожном и кожно-слизистом кандидозе необходимости в лабораторной диагностике обычно нет. При системном и, особенно, висцеральном и генерализованном кандидозах лабораторная диагностика приобретает решающее значение.
Лабораторными критериями заболевания следует считать следующие:
- Выявление грибов рода Candida в активном состоянии при микроскопии патологического субстрата;
- Выделение грибов рода Candida в посевах патологического материала из локусов, не являющихся местом обычного сапрофитирования грибов, особенно при повторных исследованиях;
- Выделение грибов рода Candida в количествах, превышающих допустимые значения (более 104, или log > 4), при посевах патологического материала из локусов, являющихся местом сапрофитирования грибов, особенно при наличии клинической симптоматики;
- Выявление антигенов и ДНК-фрагментов грибов в стерильных биосубстратах или локусах, не являющихся местом обычного сапрофитирования грибов;
- Наличие анамнестических и клинических данных в совокупности хотя бы с одним из вышеперечисленных лабораторных критериев полностью подтверждает диагноз.
Кандидоз у новорожденных. Лечение официальной медициной
Кандидоз кожи у новорожденных
Локализованная форма кандидоза кожи
Местная терапия противогрибковыми мазями: клотримазол, изоконазол (травоген), кетоконазол (низорал), натамицин (пимафуцин).
В случаях затяжного течения (более 10-14 дней) – назначение системного антимикотика флуконазола (дифлюкан внутрь в суспензии или капсулах; форкан; медофлюкон; микосист). Суточная доза – 5-8 мг/кг массы однократно в сутки. Длительность курса определяется клинической картиной. Препарат отменяют через 1-2 дня после исчезновения клинических проявлений. Флуконазол назначают в виде монотерапии или в сочетании с местными антимикотиками.
Распространенный кандидоз кожи
Флуконазол (дифлюкан в суспензии или капсулах; форкан; микосист; медофлюкон). Суточная доза – 8-10 мг/кг массы однократно в сутки. Длительность курса определяется клинической картиной. Флуконазол назначают в сочетании с местными антимикотиками
Кандидоз видимых слизистых оболочек у новорожденных
Локализованный кандидоз слизистой полости рта
Обработка пораженных участков слизистой оболочки 0,1% раствором гексорала или 2% раствором бикарбоната натрия 2-3 раза в сутки. При рецидивировании – назначение внутрь флуконазола (дифлюкан в виде суспензии или в капсулах; форкан; микосист; медофлюкон). Суточная доза – 5-8 мг/кг массы тела однократно в сутки. В амбулаторных условиях или в стационаре у новорожденных без дополнительных факторов риска возможно применение нистатина. Доза – 75000-100000 ЕД/кг в сутки в 3 -4 приема.
Распространенный кандидоз слизистой оболочки полости рта
Флуконазол внутрь (дифлюкан в виде суспензии или в капсулах, форкан, микосист, медофлкжон) в суточной дозе 8-10 мг/кг массы тела однократно в сутки. В амбулаторных условиях и в стационаре у новорожденных без дополнительных факторов риска развития кандидоза возможно применение нистатина внутрь из расчета 75000-100000 ЕД/кг в сутки в 3-4 приема. Местное лечение слизистых – орошением 0,1% раствором гексорала или 2% раствором бикарбоната натрия.
Кандидоз видимых слизистых оболочек мочеполовых органов
Местная терапия антимикотическими кремами: 1% клотримазол, 1% травоген.
Системный кандидоз у новорожденных
Кандидоз желудочно-кишечного тракта
При изолированном и нетяжелом кандидозе ЖКТ возможно использование флуконазола и нистатина.
- Флуконазол (дифлюкан, форкан, медофлюкон) назначается внутрь в суточной дозе 8-10 мг/кг массы однократно в сутки.
- Нистатин – 75000-100000 ЕД/кг в сутки в 3 -4 приема.
Длительность курса терапии определяется клинической картиной, но не менее 10-14дней.
У детей группы риска, при тяжелом кандидозе ЖКТ, в том числе в сочетании с кандидозом кожи и/или слизистых, показано назначение флуконазола внутрь или внутривенно (при тяжелой степени поражения).
Возможно использование ступенчатой терапии: в течение первых 3 -5 дней внутривенное введение флуконазола (дифлюкана), затем перевод на введение препарата внутрь в той же дозе. Суточная доза – 8-10 мг/кг массы однократно в сутки.
Длительность курса терапии определяется клинической картиной, но не менее 10-14 дней.
Одновременно проводится коррекция нарушений микрофлоры кишечника назначением, по соответствующим показаниям, пребиотиков и пробиотиков.
Кандидоз дыхательной и мочеполовой систем
Лечение следует начинать с назначения флуконазола (дифлюкан) внутрь или внутривенно (в зависимрсти от тяжести заболеавания). Суточная доза – 10-12 мг/кг массы однократно в сутки. При использовании ступенчатой терапии длительность внутривенного введения препарата может составлять от 7 до 14 дней. Общий курс терапии – не менее 2-х недель. При неэффективности терапии флуконазолом в течение 5 -7 дней, а также при процессе, обусловленном грибами С. krusei и др. видами грибов, резистентных к флуконозолу, показано назначение амфотерицина В или амбизома.
Амфотерицин В вводится внутривенно капельно, однократно в сутки, 1 раз в 2 -3 дня. При тяжелом заболевании ежедневно. Начальная доза амфотерицина В составляет 100 ЕД/кг массы тела. При необходимости (тяжелое системное поражение органов) доза препарата постепенно увеличивается на 50-100 ЕД/кг/сутки до 250-500 ЕД/кг/сутки.
Амбизом является менее токсичной формой амфотерицина В. Он показан у пациентов с выраженной почечной недостаточностью и нарушением функции печени. Амбизом вводится внутривенно капельно. Суточная доза препарата составляет 1 -3 мг/кг в зависимости от тяжести заболевания. Длительность курса лечения амфотерицином В (амбизомом) определяется клиническими проявлениями заболевания, но составляет не менее 2 недель.
Висцеральный и генерализованный кандидоз у новорожденных
Кандидоз центральной нервной системы
Лечение кандидоза ЦНС основано на назначении флуконазола (дифлюкана). Препарат назначают внутривенно в суточной дозе 12-15 мг/кг массы однократно в сутки. Внутривенное введение препарата продолжается 10-14 дней, затем переходят на введение препарата внутрь в той же дозе. Длительность курса терапии определяется клинической картиной и результатами исследования ликвора.
При неэффективности терапии дифлюканом в течении 7-10 дней, при заболевании, вызванном устойчивыми к флуконазолу штаммами Candida, показано назначение амфотерицина В (внутривенно и интратекально).
Амфотерицин В вводится внутривенно капельно 1 раз в 2-3 дня в зависимости от переносимости препарата.
Начальная доза для амфотерицина В составляет 100 ЕД/кг массы тела, затем ее повышают на 50-100 ЕД/кг/сутки и доводят до 500-1000 ЕД/кг/сутки.
Препарат разводят в 5% глюкозе и вводят капельно со скоростью 0,2-0,4 мг/кг/час.
Амфотерицин В в незначительном количестве проходит через гематоэнцефалический барьер. В связи с этим при кандидозе ЦНС внутривенное введение препарата сочетают с интратекальным введением (во время люмбальной, цистернальной или вентрикулярной пункций). Доза интратекального введения составляет 25-50 ЕД.
При затяжном течении грибкового менингита возможно назначение иммунокорригирующей терапии гранулоцитарным колониестимулирующим фактором (нейпоген). Суточная доза препарата 5 мкг/кг массы.
Нейпоген вводится подкожно 1 раз в сутки в течение 5 дней.
Другие проявления висцерального кандидоза и генерализованный кандидоз у новорожденных
Показано назначение флуконазола (дифлюкан).
Препарат вводится внутривенно в суточной дозе 15 мг/кг массы однократно в сутки. Курс составляет не менее 14-28 дней, при необходимости после этого возможен переход на применение препарата внутрь.
При неэффективности терапии флуконазолом в течение 7-10 дней, при заболеваниях, вызванных резистентными к флуконазолу штаммами грибов показано назначение амфотерицина В или амбизома. Начальная доза амфотерицина В составляет 100 ЕД/кг массы тела, затем ее повышают на 50-100 ЕД/кг/сутки и доводят до 500-1000 ЕД/кг/сутки.
Препарат вводят внутривенно капельно в 5% растворе глюкозы. Амбизом показан у пациентов с выраженной почечной и печеночной недостаточностью. Препарат вводят внутривенно, ежедневно. Суточная доза составляет 1-3 мг/кг (до 5 мг/кг) в зависимости от тяжести заболевания.
Антимикотическая терапия должна сочетаться с инфузионной, иммунокорригирующей и другой патогенетической терапией.
Кандидоз у новорожденных. Профилактика кандидоза новорождённых
Проведение профилактики показано в следующих случаях:
- длительное и, особенно комбинированное, применение антибактериальной терапии (более 2-3 недель),
- длительное проведение парентерального питания (более 7 дней);
- длительное проведение ИВЛ (более 5 дней);
- катетеризация центральных сосудов (более 5 -7 дней);
- при проведении хирургических вмешательств;
- при нейтропении (число нейтрофилов < 1,5 X 10 9/л).
С целью профилактики показано назначение внутрь флуконазола из расчета 5-8 мг/кг массы в сутки.
При проведении длительной антибактериальной терапии в амбулаторных условиях, особенно при назначении полусинтетических пенициллинов и цефалоспоринов, возможно использование как препаратов флуконазола (дифлюкан, форкан, медофлюкон) из расчета 5 -8 мг/кг массы в сутки, так и нистатина из расчета 75000-100000 ЕД/кг в сутки в 3 -4 приема. Длительность профилактического курса определяется длительностью антибактериальной терапии.
Новорожденным из группы высокого риска по развитию кандидоза с целью профилактики патологической контаминации грибами рода Candida и формирования кандидоносительства возможно назначение однократно внутрь в первый день жизни флуконазола (дифлюкана) из расчета 5-8 мг/кг массы в сутки.
Альтернативные методы лечения представлены по этой ссылке.
Источник
