Что не является типичным клиническим проявлением краснухи круп
Над статьей доктора
Александрова Павла Андреевича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 11 апреля 2018Обновлено 20 июля 2019
Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдромом общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Togaviridae
Род — Rubivirus
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.

Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток.[4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
В последние десятилетия ввиду масштабной кампании по вакцинации краснуха и СВК фактически устранены в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции). В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых, протекает оно значительно тяжелее и, в основном, атипично. Причина тому — отказ большинства людей от профилактической вакцинации.
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой).[5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы краснухи
Период инкубации: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшениями аппетита. Температура тела зачастую субфебрильная (37,1-38°C). Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
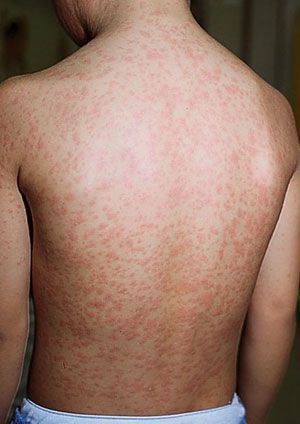
Во время осмотра обнаруживаются небольшие пятнышки, появляющиеся повсеместно (кроме подошв и ладоней). У взрослых пациентов они могут быть макуло-папулёзными. Бледно-розовую сыпь со сгущением в области лица в виде «бабочки» и в плечевом поясе, иногда в районе локтевых сгибов называют симптом Пастиа (при этом цвет кожи остаётся неизменным). Часто человек, больной краснухой имеет вид «ошпаренного кипятком». Угасание сыпи происходит за 3-4 дня без шелушения и пигментации.
Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Различают следующие случаи краснухи:
- «Подозрительный» — острое заболевание с одним или несколькими типичными клиническими признаками инфекции;
- «Вероятный» — острое заболевание с клиническими признаками краснухи, эпидемиологически связанное с иным эпизодом данной инфекции (подозрительным или подтверждённым);
- «Подтвержденный» — лабораторно доказанное заболевание, классифицированное ранее как «подозрительный» или «вероятный» случай. Данный лабораторно подтверждённый случай может иметь стёртую, атипичную форму.
Бывает так, что лабораторное исследование невозможно. Тогда «вероятная» краснуха классифицируется как «подтверждённая».
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
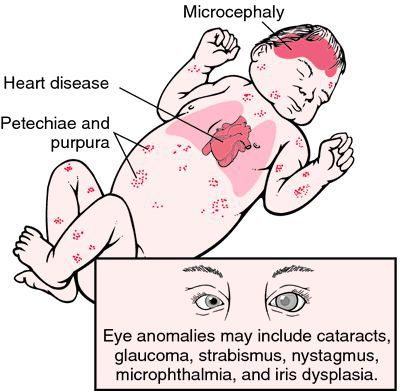
Достаточно редкой разновидностью краснухи в настоящее время является врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития.[3][6]
Патогенез краснухи
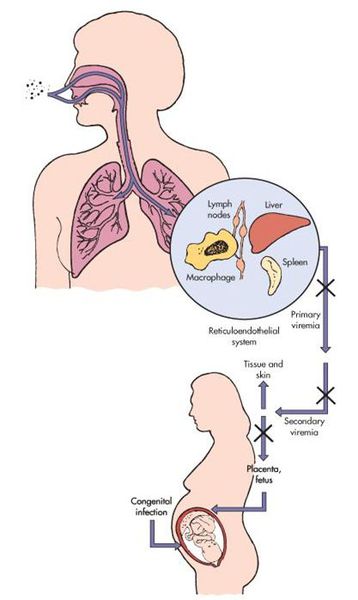
Входными воротами для вируса краснухи служит эпителий верхних дыхательных путей. Так он внедряется в человеческий организм и локализуется, накапливается и размножается в регионарных лимфоузлах. После вирус прорывается в кровь — появляется вирусемия (распространение вируса по телу). Благодаря эпителиотропным свойствам вируса краснухи, возникают высыпания, персистенция (длительное прибывание микроорганизмов) в лимфоузлах вызывает их гиперплазию, возможно поражение тромбоцитов.
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией).[4][7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания краснуха бывает:
1. Приобретённой:
- типичная;
- атипичная (без высыпаний);
- инаппарантной (субклинические формы, в основном только по выявлению антител);
2. Врождённой:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
- лёгкая;
- средняя;
- тяжёлая.
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
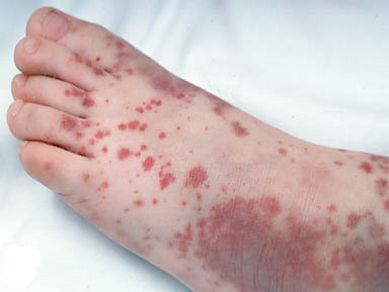
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит.[4][5]
Диагностика краснухи
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Отдельному рассмотрению подлежит лабораторное исследование беременных женщин (в особенности тех, кто не был вакцинирован и не болел краснухой), поскольку для них заболевание наиболее опасно. Согласно Санитарным правилам, женщинам «в положении», находившимся в очаге инфекции, необходимо обратиться к врачу для наблюдения за состоянием здоровья и пройти динамическое серологическое обследование (определить наличие IgM и IgG антител).[7]
| Результаты I обследования | Назначения | ||
|---|---|---|---|
| После I обследования | После II обследования | После III обследования | |
| IgG обнаруженыIgM отсутствуют | повторный анализ спустя 10-14 суток* | риска СВК нет, наблюдение прекращается | — |
| IgG и IgM антитела не обнаружены | исключение контакта с инфицированным, повторный анализ спустя 10-14 суток | если результат тот же — повторный анализ спустя 10-14 суток | если результат не изменился — наблюдение прекращается |
| если присутствуют IgM и отсутствуют IgG — повторный анализ спустя 10-14 суток | если антитела IgG и IgM выявлены — возможен риск СВК | ||
| антитела IgG и IgM выявлены | возможен риск СВК, повторный анализ спустя 10-14 суток** | подтверждается диагноз СВК***, женщинам предлагают самостоятельно решить, будут ли они прерывать беременность | — |
Источник
Краснуха – высококонтагиозное заболевание, которое проявляется сыпью и интоксикацией. Есть вероятность угрожающих жизни осложнений.
- Клинические проявления типичной формы приобретённой краснухи
- Осложнения краснухи
- Исходы заболевания
- Диагностика
- Дифференциальная диагностика
- Лечение
Клиническая классификация включает в себя следующие формы заболевания приобретённой краснухой:
1. Типичная (с сыпью), с вариантами:
а) краснуха только с сыпью;
б) краснуха с сыпью и лихорадкой;
в) краснуха с сыпью, лихорадкой и катаральными явлениями.
2. Атипичная (без сыпи) 20-30%,
3. Инаппарантная (бессимптомная).
По МКБ-10 выделяют:
- В06 Краснуха /немецкая корь/;
- В06.0 Краснуха с неврологическими осложнениями (Краснушные: G05.1 энцефалит; G02.0 менингит; G05.1 менингоэнцефалит);
- В06.8 Краснуха с другими осложнениями (Краснушные: М01.4 артрит; Л7.1 пневмония);
- В06.9 Краснуха без осложнений.
Клинические проявления типичной формы приобретённой краснухи
В течении заболевания следует выделить четыре основных периода:
- Инкубационный период (от 11 до 24 дней).
- Начальный (продромальный, катаральный) период — длительностью от нескольких часов до 3 суток.
- Разгар болезни (период экзантемы) — длительностью от 3 до 5-7 дней.
- Период реконвалесценции (с момента исчезновения сыпи).
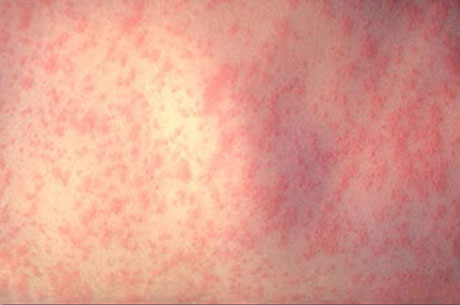
Сыпь при краснухе
Начальный (продромальный) период, как правило, короткий, чаще встречается у взрослых; явления продромы выражены слабо, могут вообще отсутствовать. Отмечаются:
- субфебрилитет,
- головная боль,
- миалгии,
- артралгии,
- иногда лёгкий насморк,
- ощущение “першения” в горле,
- сухой кашель,
- конъюнктивит,
- склерит (проявляются слезотечением, светобоязнью).
Состояние больных в подавляющем большинстве случаев расценивается как удовлетворительное. Уже в этом периоде возможно появление лимфаденопатии.
Разгар заболевания характеризуется появлением сыпи.
Катаральные явления, лихорадка и другие симптомы интоксикации продромального периода не имеют склонности дальнейшему усилению в периоде разгара заболевания. Могут впервые появиться одновременно с сыпью.
Экзантема первоначально появляется на лице, шее и в течение нескольких часов распространяется по всему телу так быстро, что создается впечатление одномоментности высыпания. Локализуется преимущественно на разгибательных поверхностях конечностей, на спине и ягодицах. На коже передней поверхности живота, груди и особенно на лице высыпания бывают более скудными. На подошвах и ладонях экзантема отсутствует. Элементами сыпи служат круглые или овальной формы пятна розового цвета величиной от булавочной головки до чечевицы, иногда слегка приподнимающиеся над уровнем не изменённой кожи. Сыпь не имеет склонности к слиянию, держится от нескольких часов до 4 дней и исчезает, не оставляя пигментации.
Однако у взрослых больных сыпь нередко бывает обильной, может сливаться с образованием эритематозных полей, что затрудняет дифференциальную диагностику краснухи с корью и скарлатиной. У взрослых иногда появляются единичные геморрагии, в основном, в естественных складках кожи. У 20-30% больных сыпь может вообще отсутствовать.
Одновременно с экзантемой или опережая её у части больных на слизистой оболочке зева появляется энантема в виде мелких красных пятнышек (пятна Форхгеймера).
Лимфаденопатия появляется за 1-3 дня до появления сыпи или одновременно с ней, исчезает после угасания сыпи, но может сохраняться в течение последующих 2-3 недель. Характеризуется увеличением прежде всего заушных, затылочных, заднешейных, подчелюстных, реже других групп лимфатических узлов. Лимфаденопатия не всегда является постоянным симптомом краснухи.
Со стороны внутренних органов, как правило, отклонений не отмечается. В отдельных случаях, возможно увеличение печени и селезёнки. Могут появляться симптомы полиартрита (чаще встречаются у женщин), сохраняющиеся около 2-х недель.
При атипичном течении краснухи (20-30%) особенностью клинической картина заболевания является отсутствие сыпи.
Инаппарантные — бессимптомные формы болезни — диагностируются только на основании выявления специфических антител.
Клиническая картина синдрома врождённой краснухи (СВК) складывается из классической триады: катаракта, глухота, пороки сердца.
Формирование пороков развития плода зависит от сроков гестации. В случаях инфицирования женщины на 1-й неделе беременности поражение плода возникает в 75-80% случаев, на 2-4 неделе — в 61% случаев, на 5-8 неделе — 26-30% случаев, на 9-13 неделе — в 8% случаев. При инфицировании на 4-м месяце беременности врожденные пороки формируются в 1,4-5,7% случаев, на 5-м месяце и позже в 0,4-1,7%.
Частота мертворождений составляет около 10% при заболевании в I триместре беременности, 5% — во II и 2% — в III триместре беременности.
Осложнения краснухи
Специфические осложнения при приобретенной краснухе встречаются редко, преимущественно у взрослых.
Наиболее типичным осложнением являются доброкачественно протекающие острые артриты. Они возникают одновременно с появлением сыпи и могут продолжаться несколько недель. Чаще других поражаются коленные суставы, суставы кисти и лучезапястные суставы. Хронический краснушный полиартрит формируется крайне редко. Вирус краснухи при остром артрите обнаруживается в синовиальной жидкости, при хроническом — в крови.
К серьёзным, но довольно редко встречающимся (1 на 3000 случаев) специфическим осложнениям приобретённой краснухи следует отнести возможные кровоизлияния во внутренние органы (например, в глаза, головной мозг), обусловленные тромбоцитопенией и повышением сосудистой проницаемости. Описаны случаи тромбоцитопенической пурпуры.
К ещё более редким осложнениям относят развитие энцефалита, менингоэнцефалита и энцефаломиелита. Летальность при этих осложнениях достигает 20-50%.
Прогрессирующий краснушный панэнцефалит (ПКПЭ) прежде регистрировался исключительно у лиц с синдромом врождённой краснухи. Начиная с 1976 года были получены данные о возникновении ПКПЭ у пациентов, которые перенесли краснуху не внутриутробно, а в первые 1-2 года жизни и до появления симптомов ПКПЭ были здоровы.
ЭПКП, как правило, развивается на втором десятилетии жизни, протекает как медленная инфекция с летальным исходом. Возникает в результате реактивации персистирующего в нейронах ЦНС вируса краснухи.
Заболевание сопровождается прогрессирующим уменьшением количества нейронов, выраженным астроцитозом с образованием глиальных узелков в коре и других структурах мозга. Обширные процессы демиелинизации объясняются гибелью нейронов в результате реализации цитокиновых и иммунных механизмов, а также цитопатического действия вируса на олигодендроциты, нейроны или аксоны. О роли иммунных механизмов в патогенезе ПКПЭ, в частности, свидетельствует обнаружение в спинномозговой жидкости и сыворотке крови больных в РСК и РТГА противокраснушных антител IgG-класса в высоких титрах.
Проведенный сравнительный анализ соотношения их титров в ликворе и сыворотке крови дал основание говорить о синтезе этих антител в пределах ЦНС (при неповрежденном гематоэнцефалическим барьере). Вокруг сосудов ЦНС образуются лимфоцитарные и плазмоклеточные инфильтраты (муфты), образованные преимущественно CD4+, Т и В клетками. Развитие эксудативно-продуктивного васкулита также способствует прогрессированию дегенеративно-атрофических изменений тканей мозга.
Клинически ПКПЭ характеризуется развитием прогрессирующих нарушений интеллекта, и двигательных расстройств со смертельным исходом. В клинической картине появляются и медленно нарастают моторные и психические расстройства (сенсорных нарушения нет). Развивается парез лицевого нерва, который может сопровождаться подергиванием челюсти, речь замедляется, становится невнятной. Повышается мышечный тонус, развивается клонус стоп, больной не может стоять. Прогрессирует слабоумие.
В терминальной стадии возникают судорожные приступы с утратой сознания.
На ЭЭГ видны нарушения во фронтальных проводящих путях. Диагноз устанавливается, когда развивается прогрессирующее неврологическое повреждение на фоне повышения количества клеток, общего белка и гамма-глобулина в СМЖ, а также при выявлении повышенного титра антител к вирусу краснухи или при выделении вируса из ткани мозга. Специфическое лечение этого заболевания отсутствует.
Неспецифические осложнения при приобретённой краснухе: пневмония, отит, артрит, ангина — встречаются редко и обусловлены присоединением вторичной микробной флоры.
Исходы заболевания
Прогноз при краснухе благоприятный, но в случаях развития энцефалита, менингоэнцефалита и энцефаломиелита летальность может достигать 20-40 %. При врожденной краснухе прогноз всегда серьезный, зависит от тяжести процесса и сроков беременности, на которых произошло заражение.
Диагностика
В практическом здравоохранении диагноз приобретённой краснухи устанавливается на основании клинико-эпидемических данных.
Острое развитие заболевания, протекающего с умеренной интоксикацией, катаральным воспалением в ротоглотке, лимфоаденопатией с преимущественным увеличением затылочных, шейных, заушных лимфоузлов, мелкопятнистой сыпью на неизменённом фоне кожи; групповой характер заболеваемости, установленный контакт пациента с больным краснухой в пределах трёх недель дают основания для клинической диагностики краснухи.
В гемограмме: для краснухи характерны умеренная лейкопения (нейтропения, редко — незначительное увеличение лейкоцитов), лимфоцитоз, плазмоцитоз (появление в крови плазматических клеток — до 10-20 %), СОЭ не измененено. У взрослых не исключено наличие нейтрофильного сдвига лейкоцитарной формулы влево. Нередко гемограмма остается неизменённой.
Закономерных изменений в биохимических показателях крови и в общем анализе мочи при краснухе также не наблюдается. В целях этиологической диагностики используются вирусологические и серологические методы, молекулярно-биологические (ПЦР).
Вирусологические методы основаны на культивировании вируса в культуре клеток с последующим выявлением его цитопатического действия, нейтрализации вируса специфической анти-сывороткой (PH), определением РНК вируса в ПЦР, обнаружение вирусных антигенов иммунологическими методами. Ввиду сложности выполнения вирусологические методики для диагностики краснухи в практическом здравоохранении не используются.
Серологические методы. Классический метод основан на выявлении специфических антител в различных реакциях. В настоящее время отдается предпочтение иммуноферментному анализу (ИФА).
Современные методы лабораторной диагностики краснухи включают использование молекулярно-генетического метода — ПЦР для выявления РНК вируса в различном биоматериале (слюна, плазма периферической крови, моча, смывы из носоглотки, спинномозговая жидкость). ПЦР является основным методом для верификации диагноза краснухи в ранние сроки заболевания (1-4 день болезни) с дальнейшим подтверждением серологических реакциях (ИФА). На более поздних сроках приоритет имеют серологические методы диагностики.
Дифференциальная диагностика
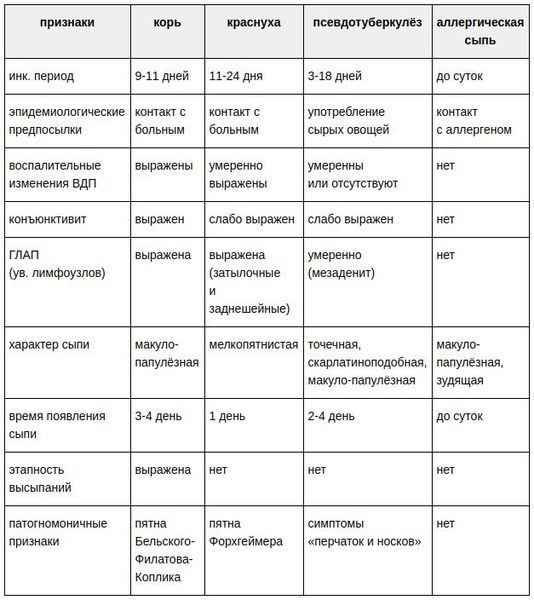
Дифференциально-диагностический поиск проводят с заболеваниями, протекающими с синдромом интоксикации, экзантемой, лимфоаденопатией, воспалительными изменениями в ротоглотке. Наибольшие затруднения у врача чаще всего возникают при проведении им дифференциального диагноза между краснухой и корью, краснухой и парвовирусной инфекцией.
В диагностике кори может существенно помочь выявление в клинической картине заболевания выраженной цикличности течения с наличием диагностически значимых симптомов для каждого из периодов. Для кори типичны более высокая и продолжительная чем при краснухе лихорадка, выраженные синдром интоксикации, катаральные проявления (ринит, конъюнктивит, сухой кашель, и т.д.), наличие пятен Бельского-Филатова-Коплика, этапное распространение и угасание крупной пятнисто-папулезной, обильной экзантемы на фоне неизмененного цвета кожных покровов, склонной к слиянию и последующему шелушению и пигментации.
Инфекционная эритема встречается чаще у детей, имеет зимне-весеннюю сезонность (в это время в детских коллективах отмечаются эпидемический подъем заболеваемости), протекает легко, характеризуется появлением яркой пятнистой сыпи на щеках (“нашлепанные” щеки). Иногда высыпаниям предшествует субфебрильная лихорадка. Чаще всего сыпь пятнисто-папулезная, имеет сетчатый, кружевной вид; она быстро распространяется на конечности (на туловище, ладонях и подошвах встречается крайне редко). Иногда сыпь бывает кореподобной, везикулёзной, геморрагической, зудящей.
Обычно экзантема через неделю проходит, но в течение последующих недель могут появляться новые преходящие волны высыпаний (после переохлаждения, стрессов и т.п.). У взрослых высыпания встречаются реже, или быть нетипичными — без характерной эритемы на лице. Чаще встречается артриты — с симметричным поражением суставов кисти и запястья, а также коленных суставов. Артриты обычно проходят через 3 недели, не оставляя деструктивных изменений.
Парвовирусная инфекция у больных с хроническими гемолитическими анемиями может спровоцировать внезапный апластический криз — привести к идиопатической аплазии эритроидного ростка. Почти у 10% беременных, перенесших парвовирусную инфекцию, плод погибает от тяжёлой анемии и сердечной недостаточности.
Диагноз парвовирусной инфекции устанавливают определением в ИФА специфических IgМ и IgG. Об острой инфекции свидетельствуют типичная клиническая картина и высокие титры специфических IдМ или выделение самого вируса. О ранее перенесенной инфекции — высокие титры специфических IgG.
Детская розеола (“внезапная экзантема”), вызывается герпесвирусом VI типа. Заболевание характеризуется внезапным подъемом температуры тела до 39,0-40,СТО. Высокая лихорадка держится 3-5 дней, затем температура критически снижается до нормальных цифр. Одновременно с лихорадкой или через несколько часов после повышения температуры появляется обильная полиморфная сыпь вначале на коже туловища (чаще на спине), затем она распространяется на кожу груди, живота и конечностей. На лице сыпь отсутствует или бывает очень скудной. Через 2-3 дня сыпь угасает, не оставляя пигментации.
Дифференциальный диагноз краснухи с гриппом, парагриппом, аденовирусной инфекцией, респираторно-синцитиальной инфекцией, скарлатиной следует проводить, предварительно изучив материалы данного методического пособия.
Лечение
Необходимость госпитализации определяется тяжестью течения заболевания, а также риском эпидемического распространения инфекции в коллективах (детские учреждения с постоянным пребыванием воспитанников, общежития, стеснённые бытовые условия). Больные неосложнённой краснухой могут лечиться амбулаторно. Лечение симптоматическое, включает в себя соблюдение постельного режима, витаминотерапию, антигистаминные препараты, назначение НПВС при артритах.
В случае осложнения краснухи энцефалитом показана обязательная госпитализация, в ряде случаев в ОРИТ для проведение дезинтоксикационной, дегидратационной и, при необходимости, противосудорожной и глюкокортикостероидной терапии.
Выписка производится по клиническому выздоровления не ранее 7 дня с момента появления сыпи.
Источник
